Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Дисфункциональные маточные кровотечения пременопаузального периодаСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте ДМК в возрасте от 45 до 55 лет называются климактерическими кровотечениями. Этиология и патогенез. В основе климактерических кровотечений лежат нарушение строгой цикличности выделения гонадотропинов, взаимоотношения ФСГ и ЛГ и, как следствие, процессов созревания фолликулов, что приводит к ановуляторной дисфункции яичников. В яичниках чаще наблюдается персистенция фолликула и очень редко - атрезия. Ановуляции способствует уменьшение активности рецепторов гонадотропинов в яичниках. В результате устанавливается гиперэстрогения на фоне гипопрогестероне-мии. Чрезмерная пролиферация и отсутствие секреторной трансформации слизистой оболочки матки приводят к гиперплазии эндометрия различной выраженности. Маточное кровотечение обусловлено неполной и затянувшейся отслойкой гиперплазированного эндометрия. Гиперэстрогенные маточные кровотечения наблюдаются также при гормонально-активных опухолях яичников (тека-, реже - гранулезоклеточ-ные). Эти опухоли нередко возникают в перименопаузальном возрасте (см. главу 16 "Заболевания яичников"). Клиническая симптоматика. Как правило, больные жалуются на обильное кровотечение из половых путей после задержки менструации от 8-10 дней до 4-6 нед. Ухудшение состояния, слабость, раздражительность, головная боль отмечаются только во время кровотечения. Примерно у 30% больных с климактерическими кровотечениями наблюдается и климактерический синдром. Диагностика. Основным условием эффективной терапии ДМК периме-нопаузального периода, как и репродуктивного, является точная диагностика причины кровотечения, т.е. исключение органических заболеваний. ДМК пременопаузального периода часто рецидивируют и сопровождаются нейроэндокринными нарушениями. Общий осмотр дает представление о состоянии внутренних органов, возможных эндокринных нарушениях, изменениях обмена веществ. При гинекологическом исследовании следует обратить внимание на соответствие возраста женщины и изменений половых органов, исключить органическую патологию половых органов. Среди надежных и высокоинформативных методов выявления внутри-маточной патологии - УЗИ, гистероскопия и раздельное диагностическое выскабливание слизистой оболочки матки с последующим гистологическим исследованием соскоба. При отсутствии гистероскопа и подозрении на подслизистый узел или внутренний эндометриоз следует рекомендовать гистерографию или ГСГ. Для уточнения состояния ЦНС проводят ЭхоЭГ и ЭЭГ, РЭГ, делают обзорный снимок черепа и турецкого седла, исследуют цветовые поля зрения. По показаниям назначают консультацию невролога. Целесообразно провести УЗИ щитовидной железы, гормональные исследования, определить уровень тромбоцитов. Лечение начинают с раздельного диагностического выскабливания слизистой оболочки матки под контролем гистероскопии, что позволяет остановить кровотечение и получить данные о гистологическом строении эндометрия. Лечение климактерических кровотечений должно быть комплексным. С целью восстановления нормального функционирования ЦНС необходимо устранить отрицательные эмоции, физическое и умственное переутомление. Психотерапия, физиотерапия, транквилизаторы, гомеопатические препараты (климактоплан*, климадинон*, ременс*) позволяют нормализовать деятельность ЦНС. Поскольку ДМК ведут к анемизации больных, при острой и хронической анемии необходимы применение препаратов железа (тотема*, венофер*), а также витаминотерапия (препаратами витаминов группы В, витамина К - для регуляции белкового обмена, аскорбиновой кислоты и витамина Р - для укрепления капилляров эндометрия, витамина Е - для улучшения функции гипоталамо-гипофизарной области). Гормонотерапия направлена на профилактику кровотечений. С этой целью чаще всего применяют синтетические гестагены (дидрогестерон, норэ-тистерон). Гестагены последовательно приводят к торможению пролифера-тивной активности, секреторной трансформации эндометрия и вызывают атрофические изменения эпителия. Доза и последовательность применения гестагенов зависят от возраста пациентки и характера патологических изменений в эндометрии. Пациенткам моложе 47 лет можно назначать терапию по схеме с сохранением регулярных менструальных циклов: гестагены во 2-ю фазу цикла - с 16-го по 25-й день цикла или с 5-го по 25-й день цикла. Лечение пациенток старше 48 лет направлено на подавление функции яичников. Комплексная терапия включает коррекцию обменно-эндокринных нарушений, прежде всего ожирения, путем строгого соблюдения соответствующей диеты и лечения АГ. Рецидивы климактерических кровотечений после гормонотерапии чаще становятся следствием недиагностированной органической патологии или неправильно подобранных препарата либо его дозы, а также индивидуальной реакции на него. При рецидивирующих маточных кровотечениях, противопоказаниях к гормонотерапии и отсутствии данных, подтверждающих злокачественную патологию, возможна абляция эндометрия (лазерная, термическая или электрохирургическая). Данные методы лечения направлены на предотвращение восстановления эндометрия путем разрушения его базального слоя и желез. Альгодисменорея Альгодисменорея (дисменорея) - циклически повторяющийся болевой синдром, обусловленный функциональными, анатомическими изменениями матки (нарушения сократительной активности миометрия, гиперантеф-лексия, гиперретрофлексия, аденомиоз, миома), сопровождающими менструальное отторжение эндометрия. Частота альгодисменореи колеблется от 8 до 80%. Альгодисменорея может сопровождаться комплексом нейрове-гетативных, поведенческих, обменных нарушений с потерей трудоспособности и изменением психосоматического статуса. Патогенез. Различают первичную, или функциональную, не связанную с анатомическими изменениями внутренних половых органов, и вторичную альгодисменорею, обусловленную патологическими процессами в органах малого таза. Первичная альгодисменорея появляется в подростковом возрасте, через 1-1,5 года после менархе, с началом овуляции, обычно у девочек астенического телосложения, повышенно возбудимых, эмоционально лабильных. Предпосылки первичной альгодисменореи: - недостаточный уровень эндогенных опиатов (эндорфины, энкефа-лины); - недостаточность лютеиновой фазы; - функциональная несостоятельность тканевых протеолитических ферментов эндометрия и нарушения фрагментации отторгаемой слизистой оболочки матки; - избыточное содержание простагландинов. Возникновение первичной альгодисменореи большинство исследователей связывают с высоким уровнем простагландинов Е2 и F2a, являющихся мощным стимулятором сократительной активности миометрия, приводящей к болевым ощущениям. Спазм сосудов и локальная ишемия способствуют гипоксии клеток, накоплению аллогенных веществ, раздражению нервных окончаний и возникновению боли. Боль усиливается также в результате накопления в тканях солей кальция, так как высвобождение активного кальция повышает внутриматочное давление, амплитуду и частоту маточных сокращений. Существенную роль в реакции женщины на усиленные спастические сокращения матки во время менструации играет болевая чувствительность. Болевой порог в значительной степени определяется синтезом эндогенных опиатов. Сильная мотивация и волевое усилие, переключение внимания на какую-либо интеллектуальную деятельность могут ослабить боль или даже полностью подавить ее. Клиническая симптоматика. Схваткообразные боли в дни менструации или за несколько дней до нее локализуются внизу живота, иррадиируют в поясничную область, реже - в область наружных половых органов, паха и бедер. Боли приступообразные и довольно интенсивные, сопровождаются общей слабостью, тошнотой, рвотой, спастической головной болью, головокружением, повышением температуры тела до 37-38 °C, сухостью во рту, вздутием живота, обмороками и другими вегетативными расстройствами. Иногда ведущим становится какой-либо один симптом, который беспокоит больше, чем боль. Сильные боли истощают нервную систему, способствуют развитию астенического состояния, снижают работоспособность. Диагностика первичной альгодисменореи основывается на: - характерных конституциональных особенностях (астеническое телосложение), молодом возрасте больных, появлении альгодисмено-реи через 1,5-2 года после менархе; - сопутствующих альгодисменорее вегетососудистых симптомах; - отсутствии анатомических изменений при гинекологическом исследовании. Лечение первичной альгодисменореи должно быть комплексным и включать медикаментозные и немедикаментозные средства: • ингибиторы синтеза простагландинов - для снижения болевых ощущений. Необходимо учитывать раздражающее влияние препаратов на слизистую оболочку желудка и повышение агрегации тромбоцитов. В связи с этим лучше назначать НПВП в свечах. Наиболее часто применяют обладающие аналгезирующими свойствами индометацин, ди-клофенак, ибупрофен, ацетилсалициловую кислоту в таблетках; • спазмолитики, анальгетики; • комбинированные эстроген-гестагенные препараты с большим содержанием гестагенов или более активными гестагенами с 5-го по 25-й день менструального цикла - по 1 таблетке в течение не менее 3 мес; • седативные средства в соответствии с выраженностью нейровегетатив-ных нарушений - от растительных препаратов до транквилизаторов (валериана♠, диазепам - реланиум♠); • гомеопатические средства (ременс♠, мастодинон♠ и др.); • немедикаментозное лечение - физио- и иглорефлексотерапию (ультразвук, диадинамические токи); • витаминотерапию - витамин Е по 300 мг в день в первые 3 дня болезненных менструаций; • правильный режим труда и отдыха: занятия спортом, способствующим гармоничному физическому развитию (плавание, коньки, лыжи). Вторичная альгодисменорея обусловлена органическими изменениями в органах малого таза и чаще развивается у женщин старше 30 лет, у которых в анамнезе - роды, аборты, воспалительные гинекологические заболевания. Одна из наиболее частых причин вторичной альгодисменореи - эндо-метриоз. Однако боли при этой патологии возможны на протяжении всего менструального цикла и усиливаются за 2-3 дня до менструации. Они чаще не схваткообразные, а ноющие, иррадиируют в область прямой кишки. Боли не сопровождаются расстройством функции желудочно-кишечного тракта. При гинекологическом исследовании в зависимости от локализации и распространения эндометриоидных гетеротопий определяют утолщение и болезненность крестцово-маточных связок, болезненность при смещении матки, увеличение придатков матки, изменение матки перед менструацией и ее уменьшение после окончания менструации (см. главу 13 "Эндометриоз"). Альгодисменорея может развиться у женщин, использующих ВМК. В таких случаях концентрация простагландинов в эндометрии значительно повышена и четко коррелирует с содержанием макрофагов в эндометрии при применении ВМК. При использовании ВМК, содержащих гестагены (например, левоноргестрел - мирена*), альгодисменореи не наблюдается, что объясняется уменьшением контрактильной активности матки под влиянием гормона желтого тела. Менструации сопровождаются резкими схваткообразными болями при субмукозной миоме матки - при так называемых рождающихся миоматоз- ных узлах, когда узел достигает внутреннего зева и сокращениями матки выталкивается через цервикальный канал. Причиной болей во время менструации может быть варикозное расширение тазовых вен. Варикозное расширение вен малого таза может быть следствием воспалительных и спаечных процессов, а также результатом системной венозной патологии (расширение геморроидальных вен и вен нижних конечностей). Вторичная альгодисменорея наблюдается у женщин с пороками развития половых органов, затрудняющими отток менструальной крови (см. главу 4 "Пороки развития половых органов"). Диагностика. Причины болезненных менструаций устанавливают при тщательном сборе анамнеза и обследовании пациентки. При дифференциальной диагностике первичной и вторичной альгодис-менореи большое значение имеет УЗИ, позволяющее диагностировать различную внутриматочную патологию. Диагностике последней помогает использование контрастного вещества при трансвагинальном УЗИ (ГСГ). Гистероскопия и лапароскопия используются не только с диагностической, но и с лечебной целью. Лапароскопия нередко становится единственным методом диагностики малых форм наружного эндометриоза, варикозного расширения вен малого таза, спаечного процесса, дефекта листков широких связок. Лечение вторичной альгодисменореи заключается в устранении органической патологии. Нередко она требует оперативного лечения. При неуточненном характере заболевания противопоказано длительное применение анальгетиков и транквилизаторов. Диагностика острого живота Глава 17. "ОСТРЫЙ ЖИВОТ" В ГИНЕКОЛОГИИ Собирательным термином "острый живот" обозначают остро возникающие в брюшной полости патологические процессы различной этиологии и клинического течения. Несмотря на различные причины, симптоматика "острого живота" в гинекологии имеет много общих черт: • внезапное появление болей среди полного здоровья (пациентки нередко могут назвать даже час начала заболевания). Боли чаще начинаются внизу живота, постепенно усиливаясь и распространяясь по всему животу, могут быть настолько сильными, что вызывают обморок; • тошнота, рвота; • нарушение отхождения кишечных газов и кала (у детей чаще наблюдается диарея); • симптомы раздражения брюшины. Причины "острого живота" в гинекологии условно можно разделить на три группы: • острые внутрибрюшные кровотечения (нарушенная внематочная беременность, апоплексия яичника); • нарушение кровообращения во внутренних половых органах (перекрут "ножки" опухолей и опухолевидных образований яичника, перекрут и/ или некроз миоматозного узла); • острые воспалительные заболевания внутренних половых органов с вовлечением в процесс брюшины (см. главу 12 "Воспалительные заболевания половых органов"). Одной из наиболее частых причин, приводящих к развитию клинической картины "острого живота", является прервавшаяся внематочная беременность, при которой элементы плодного яйца и кровь поступают в брюшную полость. Все заболевания с картиной "острого живота" требуют немедленной госпитализации больных, правильной и своевременной диагностики, оказания неотложной помощи. Внематочная беременность При внематочной (эктопической) беременности оплодотворенная яйцеклетка развивается вне полости матки. За последнее десятилетие частота внематочной беременности возросла в 2-3 раза и составляет в индустриально развитых странах в среднем 12-14 на 1000 беременностей. Эктопическая беременность представляет серьезную опасность для здоровья и жизни женщины, так как в связи с отсутствием условий для развития она чаще всего прерывается на ранних сроках, сопровождаясь внутрибрюшинным кровотечением, и становится причиной "острого живота". При несвоевременной диагностике, без оказания неотложной помощи, внематочная беременность может стать одной из причин материнской смертности. Классификация. По локализации плодного яйца внематочная беременность подразделяется на трубную, яичниковую, брюшную и шеечную. Наиболее часто (98,5-99%) плодное яйцо имплантируется в различных отделах маточной трубы - ампулярном (60-95%; рис. 17.1), истмическом (15%; рис. 17.2), реже (1-3%) - интерстициальном (интрамуральном; рис. 17.3). Очень редко встречается беременность яичниковая (0,1-0,7%), брюшная (0,3-0,4%), в шейке матки (0,01%) и в рудиментарном роге матки (0,5%). К казуистическим наблюдениям относятся многоплодная и двусторонняя трубная беременность, сочетание маточной и внематочной беременности, беременность в культе удаленной ранее трубы.
Рис. 17.1. Локализация плодного яйца в ампулярном отделе маточной трубы. Лапароскопия
Рис. 17.2. Локализация плодного яйца в истмическом отделе маточной трубы. Лапароскопия
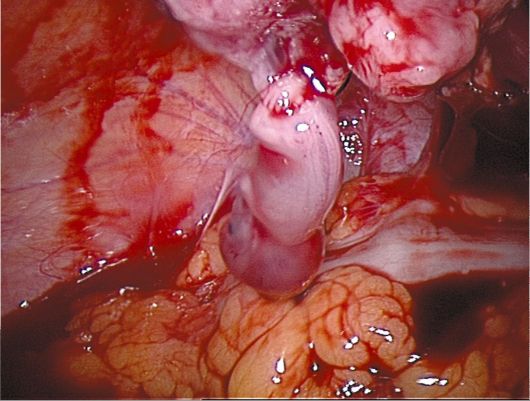
Рис. 17.3. Разрыв угла матки при локализации плодного яйца в интрамуральном отделе. Лапароскопия По клиническому течению эктопическая беременность подразделяется на прогрессирующую и нарушенную. Этиология и патогенез. К причинам внематочной беременности относят замедление продвижения яйцеклетки или плодного яйца по маточной трубе и повышение активности трофобласта. В норме оплодотворение происходит в ампулярном отделе маточной трубы, после чего делящееся плодное яйцо движется в сторону полости матки под влиянием сокращений маточной трубы и направленных колебаний ресничек трубного эпителия. Имплантация бластоцисты наступает на 20-21-й день менструального цикла. Изменению нормальной миграции яйцеклетки по маточной трубе способствуют воспалительные процессы в придатках матки, перенесенные в прошлом операции на органах брюшной полости и прежде всего реконструктивные операции на маточных трубах, следствием которых становятся структурные (образование спаек) и функциональные (изменение сократительной способности) нарушения в маточных трубах. Довольно часто встречающаяся внематочная беременность после ЭКО может свидетельствовать о значимости гормональных нарушений в патогенезе этого заболевания. Введение препаратов, содержащих прогестерон, замедляет перистальтику маточных труб и способствует имплантации плодного яйца до его попадания в полость матки. Нарушают перистальтику труб и тем самым повышают риск внематочной беременности следующие факторы: использование ВМК, эндометриоз маточных труб, эндокринные заболевания (патология щитовидной железы, надпочечников), стрессы, длительная послеродовая лактация. Одной из причин внематочной беременности считается генитальный инфантилизм (длинные извитые маточные трубы с замедленной перистальтикой). Риск эктопической беременности повышается при опухолях и опухолевидных образованиях в малом тазу (миома матки, опухоли и кисты яичника и др.), вызывающих механическое сдавление маточных труб. Описаны случаи наружной миграции яйцеклетки, при которой женская гамета из яичника попадает в маточную трубу противоположной стороны, проходя при этом более длинный путь. Доказательством этому служит желтое тело в яичнике со стороны, противоположной трубной беременности. Некоторые исследователи связывают возникновение эктопической беременности с преждевременным проявлением протеолитической активности трофобласта, которая приводит к нидации плодного яйца в стенку трубы. Ворсины хориона, внедряясь в стенку маточной трубы и вырабатывая протеолитические ферменты, вызывают ее расплавление, истончение, а затем и разрушение со вскрытием стенок кровеносных сосудов. В результате роста и развития плодного яйца в трубе прогрессирующая трубная беременность прерывается чаще на 6-8-й нед по типу трубного аборта, когда плодное яйцо отслаивается от стенки трубы. Антиперистальтические движения трубы изгоняют кровь и элементы плодного яйца в брюшную полость. При скоплении крови в области воронки маточной трубы может образоваться перитубарная гематома. Реже наблюдается разрыв трубы (рис. 17.4). Довольно редким исходом трубной беременности являются ранняя гибель и резорбция зародыша с образованием гематоили гидросальпинкса. При полном трубном аборте, когда плодное яйцо целиком изгоняется в брюшную полость, оно обычно погибает, а затем подвергается обызвествлению и мумификации. Яичниковая или брюшная беременность развивается при оплодотворении яйцеклетки сразу после ее выхода из яичника. Однако чаще возникновение брюшной и яичниковой беременности связывают с вторичной
Рис. 17.4. Правосторонняя трубная беременность - разрыв трубы. Лапароскопия имплантацией жизнеспособного зародыша, попавшего из трубы вследствие трубного аборта (рис. 17.5), на поверхности яичника, печени, сальника, брюшине малого таза. При шеечной беременности имплантация плодного яйца происходит в цервикальном канале первично или после его изгнания вместе с ворсинами хориона из матки. Описаны казуистические случаи доношенной внематочной беременности (как правило, брюшной) с извлечением плода путем чревосечения. Плацента при этом чаще всего прикрепляется к сальнику, печени или дополнительному рогу матки. Прерывание трубной беременности по типу трубного аборта или разрыва трубы приводит к клинической симптоматике "острого живота". Клиническая картина трубного аборта чаще развивается длительно и определяется сомнительными (тошнота, рвота, изменение обонятельных и вкусовых ощущений, сонливость, слабость) и вероятными (нагрубание молочных желез, задержка менструации) признаками беременности, с одной стороны, и симптомами прерывания трубной беременности - с другой. При задержке менструации, чаще на 2-3-й нед, пациентки отмечают периодические приступы схваткообразных болей внизу живота, иррадиирующих в прямую кишку, скудные темные кровяные выделения из половых путей. Кровяные выделения обусловлены отторжением децидуально измененной слизистой оболочки матки вследствие прерывания беременности. Иногда задержку менструации женщина не отмечает, но в дни менструации из половых путей появляются скудные кровяные выделения. Болевые ощуще-
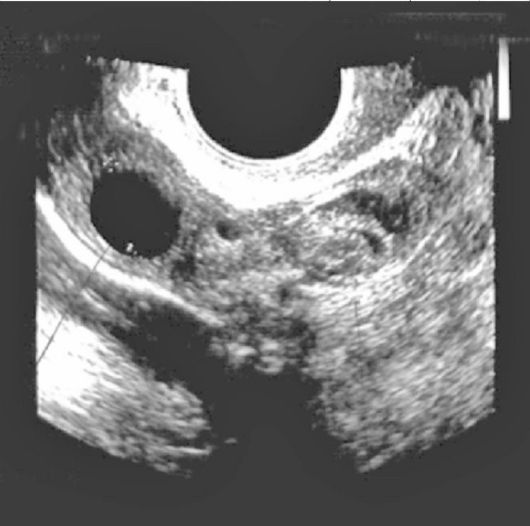
Рис. 17.5. Эмбрион в брюшной полости при трубном аборте ния связывают с сокращением маточной трубы, в результате чего плодное яйцо частично или полностью отслаивается от ее стенок, происходит из-литие крови из маточной трубы в брюшную полость. Выраженность жалоб и общее состояние женщины зависят от количества излившейся в брюшную полость крови и скорости кровопотери. Вне приступа болей пациентка может чувствовать себя вполне здоровой. Наблюдаемая иногда субфебриль-ная температура тела объясняется влиянием прогестерона и всасыванием поступившей в брюшную полость крови. При небольшой внутрибрюшной кровопотере общее состояние пациенток не страдает, боли могут быть ноющими и незначительными. Иногда симптоматика настолько скудна, что выявить заболевание довольно трудно. При поступлении в брюшную полость более 500 мл крови появляются сильные боли в животе, иррадиирующие в правое подреберье, межлопаточную область и ключицу справа (френикус-симптом). Нередко возникают слабость, головокружение, обморочное состояние, тошнота, рвота. Характерно, что больная не может принять удобное положение тела. Так, горизонтальное положение усиливает боли за счет раздражения диафрагмаль-ного нерва, а попытка сесть вызывает головокружение и потерю сознания (симптом "ваньки-встаньки"). Неоценимую помощь в диагностике внематочной беременности оказывает тщательно собранный анамнез. Обращают внимание на недавно выполненное искусственное прерывание беременности, наличие в анамнезе внематочной беременности, хронического аднексита, бесплодия, абортов, применения средств, стимулирующих овуляцию, гестагенов и т.д. Обязательно следует расспросить пациентку о наличии у нее субъективных признаков беременности. В начальных стадиях заболевания при физикальном осмотре можно не выявить никаких отклонений от нормы. По мере прогрессирования трубного аборта при объективном обследовании выявляют бледность кожных покровов и слизистых оболочек с иктеричным оттенком, тахикардию, слабое наполнение пульса, снижение артериального давления (АД). Выделение молозива при надавливании на соски молочных желез имеет значение только у первобеременных. Живот несколько вздутый, как правило, мягкий и болезненный при пальпации в нижних отделах, где определяются симптомы раздражения брюшины. При большой внутрибрюшной кровопотере отмечается притупление перкуторного звука в отлогих местах живота. Гинекологическое исследование позволяет выявить цианоз слизистой оболочки влагалища и шейки матки, темные скудные кровяные выделения из цервикального канала. При двуручном исследовании шейка матки размягчена, цервикальный канал сомкнут, тракции за шейку болезненны. Тело матки размягчено, увеличение его меньше, чем должно быть в соответствии со сроком задержки менструации; определяются пастозность и болезненность придатков матки на стороне поражения. Перитубарная гематома или утолщенная труба пальпируются как болезненное образование овоидной или ретортообразной формы, без четких контуров, ограниченно подвижное, сбоку или кзади от матки. При скоплении крови в маточно- прямокишечном пространстве отмечается сглаженность или выбухание заднего свода влагалища, резко болезненного при пальпации. В анализах крови могут обнаруживаться снижение уровня гемоглобина, картина гипохромной анемии, сдвиг лейкоцитарной формулы влево, повышение СОЭ. Диагностике помогают дополнительные методы исследования. Для распознавания внематочной беременности широко применяют ультразвуковое сканирование органов малого таза, при котором можно выявить увеличение тела матки, утолщение эндометрия (без плодного яйца), скопление жидкости в позадиматочном пространстве (кровь), гетерогенное по эхоструктуре образование с нечеткими контурами в проекции придатков матки. Результаты эхографического исследования необходимо рассматривать только в совокупности с данными других диагностических методик. Абсолютным ультразвуковым признаком эктопической беременности является обнаружение плодного яйца с эмбрионом рядом с телом матки (рис. 17.6). При подозрении на внематочную беременность рекомендуется определять уровень β-субъединицы хорионического гонадотропина (β-ХГ) в крови в динамике. Информативность исследования β-ХГ составляет 96,7%. При эктопической беременности титр β-ХГ нарастает медленнее, чем при маточной, и не соответствует сроку беременности. Однако даже определение в динамике титра β-ХГ не всегда позволяет достоверно отличить внематочную беременность от осложненной маточной. Прерывание любой беременности приводит к гибели хориона, прекращению выработки β-ХГ, поэтому отрицательный тест на беременность вовсе не исключает ее наличие. До настоящего времени в клинической практике для диагностики эктопической беременности используют пункцию брюшной полости через за- дний свод влагалища, хотя при возможности проведения лапароскопии этот метод теряет свое значение. При эктопической беременности получают темную несворачивающуюся кровь с мелкими сгустками и ворсинами хориона, всплывающими при помещении пунктата в сосуд с водой. Результаты пункции брюшной полости могут быть как ложнополо-жительными (при попадании иглы в сосуд параметрия или матки), так и ложноотрицательными (при дефекте просвета иглы, небольшом количестве крови в брюшной полости, образовании сгустков крови или выраженном спаечном процессе в области придатков матки). Кровь при пункции прямокишечно-маточного углубления можно обнаружить также при
Рис. 17.6. Абсолютные ультразвуковые признаки трубной беременности (эктопически расположенное плодное яйцо с живым эмбрионом) апоплексии яичника, разрыве паренхиматозных органов, рефлюксе менструальной крови, после выскабливания слизистой оболочки матки. При подозрении на внематочную беременность диагностическое выскабливание слизистой оболочки матки с гистологическим исследованием эндометрия применяют только для дифференциальной диагностики дисфункционального маточного кровотечения или неполного самопроизвольного аборта. Гистологическое исследование соскоба при эктопической беременности выявляет децидуальные превращения слизистой оболочки матки без ворсин хориона с появлением атипических превращений ядер эпителиальных клеток эндометрия (феномен Ариас-Стеллы). Подобные изменения бывают (редко) и при полном самопроизвольном аборте, а также при пер-систенции желтого тела. Несомненный признак маточной беременности - ворсины хориона и наличие децидуальной ткани в соскобе слизистой оболочки тела матки. Наиболее точным методом диагностики эктопической беременности является лапароскопия, которая дает возможность визуально оценить состояние органов малого таза, в том числе маточных труб. При трубном аборте труба имеет багрово-цианотичную окраску, утолщена в месте локализации плодного яйца, из фимбриального отдела в брюшную полость поступает темная кровь, скапливающаяся в позадиматочном углублении. Клиническая картина и диагностика разрыва трубы. Симптоматика разрыва маточной трубы достаточно яркая, обусловлена острым внутрибрюш-ным кровотечением и не создает каких-либо диагностических проблем. Боль внизу живота появляется при полном благополучии (чаще резкая боль возникает на стороне "беременной" трубы), иррадиирует в прямую кишку, правую ключицу (френикус-симптом), нередко возникают тенезмы и жидкий стул. Наблюдаются резкая слабость, затем потеря сознания, при большой внутрибрюшной кровопотере - геморрагический шок. Больные апатичны, заторможены, отмечаются бледность кожных покровов и видимых слизистых оболочек, холодный пот, одышка. Пульс частый, слабого наполнения и напряжения, АД снижается. Живот несколько вздут, чаще остается мягким, при пальпации выявляются резкая болезненность и симптомы раздражения брюшины, притупление перкуторного звука в отлогих местах живота, граница которого перемещается с изменением положения тела. Гинекологическое исследование позволяет выявить цианоз слизистой оболочки влагалища; кровяные выделения из цервикального канала нередко отсутствуют. При бимануальном исследовании обнаруживаются чрезмерная подвижность увеличенной, размягченной матки (симптом "плавающей матки"), резкая болезненность при смещениях шейки матки, нависание и выраженная болезненность заднего свода влагалища ("крик Дугласа"). Вследствие яркой клинической картины разрыва маточной трубы необходимости в дополнительных исследованиях обычно нет. Клиническая картина прерывания редких форм внематочной беременности (яичниковой, брюшной или беременности в рудиментарном роге) мало отличается от таковой при прерывании трубной беременности и характеризуется большой внутрибрюшной кровопотерей. Окончательно диагноз устанавливают во время операции. Прерывание внематочной беременности представляет серьезную опасность для здоровья женщины, поэтому очень важна своевременная диагностика прогрессирующей трубной беременности. При малейшем подозрении на эктопическую беременность пациентку необходимо срочно госпитализировать в стационар. Клиническая картина и диагностика прогрессирующей трубной беременности. Профилактика трубного аборта и разрыва трубы в большой мере заключается в своевременной диагностике и терапии прогрессирующей трубной беременности. Последняя не приводит к клинической симптоматике "острого живота". Диагностика этой формы эктопической беременности наиболее сложна в практической гинекологии в связи с отсутствием патогномоничных клинических симптомов. По сути, клиническая картина прогрессирующей трубной беременности аналогична таковой при маточной беременности малых сроков. У пациенток имеются сомнительные и вероятные признаки беременности (задержка менструации, нагрубание молочных желез, изменение вкуса, аппетита, обоняния и др.). Гинекологическое исследование выявляет цианоз слизистой оболочки влагалища и влагалищной порции шейки матки. При двуручном влагалищно-абдоминальном исследовании отмечается несоответствие размеров матки сроку беременности, иногда определяется веретенообразное образование мягкой или эластической консистенции в области придатков матки, болезненное при пальпации. Однако при небольшом сроке беременности увеличение маточной трубы незначительное, поэтому обнаружить его не удается. Признаки маточной беременности (симптомы Горвица-Гегара, Пискачека, Гентера) чаще всего не выявляются. При диагностике прогрессирующей трубной беременности особую важность приобретают описанные ранее дополнительные методы исследования - ультразвуковое сканирование, определение уровня β-ХГ в крови, лапароскопия. При развитии плодного яйца в шейке матки возникает шеечная беременность. Растущий хорион проникает в мышечный слой шейки и разрушает его, приводя к кровотечениям. При шеечной беременности основной является жалоба на кровяные выделения из цервикального канала (от скудных до профузных), возникающие после задержки менструации. Боли при этом отсутствуют. Гинекологический осмотр выявляет бочкообразное утолщение резко цианотичной, укороченной шейки матки. При пальпации консистенция шейки мягкая, наружный зев приоткрыт, за его пределами можно определить ткань плодного яйца. Гинекологическое исследование необходимо производить осторожно, поскольку оно обычно приводит к усилению кровотечения. Заподозрить эктопическое расположение плодного яйца можно при УЗИ органов малого таза. Иногда диагноз шеечной беременности ставят во время искусственного прерывания предполагаемой маточной беременности, во время которого развивается профузное кровотечение, а удаление плодного яйца не приводит к его остановке. Дифференциальная диагностика внематочной беременности проводится прежде всего с заболеваниями, сопровождающимися клинической картиной "острого живота". Трубный аборт необходимо отличать от апоплексии яичника, воспалительных заболеваний придатков матки, острого аппендицита, перекрута ножки опухоли яичника, а также от самопроизвольного прерывания маточной беременности и от дисфункционального маточного кровотечения. При апоплексии (разрыве) яичника, как и при трубном аборте, может возникнуть внутрибрюшное кровотечение. Однако при апоплексии отсутствуют признаки беременности, заболевание чаще развивается в середине менструального цикла (дни овуляции) или во 2-й его фазе (разрыв кисты желтого тела), как правило, не бывает задержки менструации, тест на беременность отрицательный. При воспалительных заболеваниях придатков матки в отличие от трубного аборта боли развиваются постепенно, не бывают схваткообразными, не сопровождаются обморочными состояниями, температура тела повышена, признаки беременности отсутствуют. Выделения из половых путей не кровяные, а гнойные или сукровично-гнойные. При объективном исследовании отсутствуют признаки внутрибрюшного кровотечения, гинекологический осмотр выявляет отечные и болезненные придатки с обеих сторон. В крови β-ХГ не обнаруживается, при пункции брюшной полости через задний свод влагалища вместо крови можно получить гной или воспалительный серозный экссудат. Острый аппендицит начинается с болей в эпигастрии, перемещающихся в правую подвздошную область, тошноты, рвоты, повышения
|
|||||||||||||||||
|
Последнее изменение этой страницы: 2016-09-18; просмотров: 585; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.102 (0.014 с.) |