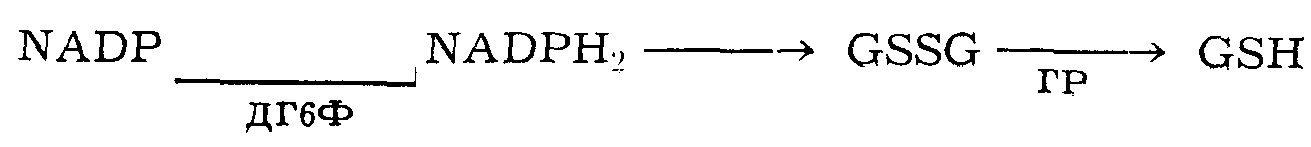Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Роль дегидрогеназы глюкозо-6-фосфата во внутриэритроцитарном цикле глютатионаСодержание книги
Поиск на нашем сайте
Как видно из представленной схемы, основное значение ДГбФ в цикле глютатиона заключается в том, что при каталитическом участии этого фермента осуществляется восстановление важнейшего донатора водорода — никотинамид-аденин-динуклеотидфосфата, или NADP (по старой номенклатуре трифосфопиридин-нуклеотида, или TPN) в NADPH2. В качестве донатора водорода NADPH2 обеспечивает восстановление окиси глютатиона GSSG в редуцированный глютатион — GSH при посредстве фермента глютатион-редуктазы (ГР). Окислительно — восстановительный цикл глютатиона, в процессе которого глютатион то присоединяет водород, то, самоокисляясь, отдает его, представляет собой важнейшую форму бескислородного дыхания. Быстрая регенерация глютатиона предохраняет гемоглобин от окислительной денатурации, промежуточным этапом которой является метгемоглобинемия с образованием телец Гейнца—Эрлиха, а конечным результатом — гемолиз. С истощением процессов регенерации глютатиона вследствие физиологического старения эритроцитов и снижения активности ДГ6Ф прекращаются внутриклеточные окислительно-восстановительные процессы, наступает «химическая», а, следовательно, и биологическая смерть эритроцита — последний либо становится «добычей» фагоцитирующих клеток ретикуло-гистиоцитарной системы (при физиологическом старении), либо подвергается внутрисосудистому распаду под влиянием окислительных агентов — лекарственных препаратов, бобовых «токсинов», диабетического ацидоза (при врожденной недостаточности ДГ6Ф). Итак, непосредственная причина острого лекарственного гемолиза — это недостаточное содержание в эритроцитах восстановленного глютатиона, вызванного в свою очередь недостаточным содержанием восстановленного NADP в связи с дефицитом ДГ6Ф. Сниженными по сравнению со здоровыми лицами запасами восстановленного глютатиона в эритроцитах объясняется основной конституциональный дефект лиц с дефицитом ДГ6Ф, состоящий в том, что гемолиз у таких лиц вызывается значительно меньшими, терапевтическими дозами лекарственных веществ. Эти же лекарства у здоровых лиц или совсем не вызывают гемолиза, или вызывают его в значительно больших, токсических дозах, под влиянием которых в конце концов иссякают запасы глютатиона и в нормальных эритроцитах. Непосредственный механизм гемолиза еще недостаточно изучен. Полагают, что вследствие нарушения глютатионового цикла («дыхания») повышается проницаемость мембраны эритроцита по отношению к ионам натрия, что ведет к острому набуханию эритроцитов и гемолизу. Совершенно естественно, что гемолизу в первую очередь подвергаются наиболее старые эритроциты с наиболее низким содержанием ДГ6Ф. В отличие от эритробластов, безъядерные эритроциты, не обладающие митохондриальным аппаратом, не в состоянии синтезировать ДГ6Ф. Поэтому запасы энзимов, в том числе ДГ6Ф, в эритроцитах постепенно иссякают. При врожденной недостаточности ДГ6Ф в эритроцитах последние с возрастом утрачивают тот минимум ДГ6Ф, который необходим для защиты клетки от деструктивного влияния окисляющих агентов, и происходит массовый гемолиз «старой» популяции эритроцитов. Появляющаяся на смену старой популяции новая популяция «молодых» эритроцитов как обладающая более богатым содержанием тех же энзимов менее уязвима по отношению к окислительным агентам. Нестойкость (нестабильность) ферментативных систем эритроцитов, приводящая к развязыванию гемолиза, провоцируется в ряде случаев не только приемом медикаментов, но и другими биологическими причинами — инфекционными (вирусными) возбудителями, употреблением в пищу и даже вдыханием цветочной пыльцы некоторых растений, так называемый фавизм. В настоящее время известно свыше 40 различных видов медикаментов, антибиотиков, растений, грибков и грибов, не считая бактериальных и вирусных инфекций, вызывающих гемолиз у лиц с недостаточностью в эритроцитах ДГ6Ф.
Медикаментозные и другие средства, могущие спровоцировать острый гемолитический криз у лиц с ДГбФ-дефицитными эритроцитами (по Bernard и Ruffie с дополнениями)
1. ХИМИОПРЕПАРАТЫ а) хинолиновые: хинин, хинакрин, хиноцид, хинидин, примахин, плазмохин (проэхин, памахин), пентахин, хлорохин (резохин, делагил). б) сульфаниламиды: сульфидин, сульфадимезин, сульфадиазин, сульфацитамид (альбуцид), ацетилсульфаниламид, сульфатиазол, сульфоксон, тиазосульфон, белый стрептоцид, сульфапиридин, сульфамеразин, сульфизоксазол, азульфидин, сульфабензоиламид, дисулон. 2. антипиретики и анальгетики: аспирин, ацетатанилид, фенацитин, амидопирин, антипирин, криогенин, фенилсемикарбазид. 3. антибиотики и другие противомикробные (противопаразитарные) средства: хлорамфеникол (хлормицетин), фурадантин, фуразолидин, нитрофуразон, ПАСК, метиленовая синяя. 4. гемолитики: фенилгидразин, ацетилфенилгидразин. 5. витамин к и его водорастворимые дериваты. fi. растительные продукты: стручковые и некоторые бобовые (Vicia fava). 7. микроорганизмы: вирус инфлюэнцы.
Предполагавшаяся гемолитическая роль других растительных продуктов [вербена, люпин, альпийская фиалка (Cyclamen), сморчок обыкновенный, мужской папоротник], а также сальмонеллезной инфекции, равно как аскорбиновой кислоты, не получила подтверждения. Развитие острого внутрисосудистого гемолиза у особо чувствительных лиц отмечено и в связи с эндогенными интоксикациями, в частности диабетическим ацидозом. Все вещества, способные вызывать острый внутрисосудистый гемолиз, объединяются общностью химической структуры, а именно наличием ароматической (обычно фенольной) группы, богатой кетоновыми соединениями и обладающей высокой окислительной способностью. Сенсибилизация эритроцитов к тем или иным медикаментозным и прочим агентам является строго индивидуальной и вместе с тем весьма закономерной как в смысле определенного «набора» средств, вызывающих гемолиз, так и в смысле критической, гемолитической, дозы для того или другого средства. Так, примахинчувствительные эритроциты дают гемолиз в ответ на введение следующих средств (в соответствующих дневных дозах): примахина (0,03 г), фенил-гидразина (0,03 г), сульфаниламида (3,6 г), фенацетина (3,6 г) и т.д., но не вызывают гемолиза в ответ на введение следующих средств: анилина (0,03 г), пара-аминобензойной кислоты (8 г), хлорамфеникола (2 г), сульфадиазина (5 г) и т. д. Многочисленными исследованиями доказано, что не все возрастные стадии эритроцитов в одинаковой мере устойчивы по отношению к внешним гемолизирующим факторам. Как и следовало ожидать, молодые формы эритроцитов (включая ретикулоциты) более устойчивы, старые формы менее устойчивы. Естественно, что под влиянием гемолитического агента массовому гемолизу подвергается менее устойчивая, более старая популяция эритроцитов. Морфология лекарственнонеустойчивых (медикаментозно-сензитивных) эритроцитов при обычных методах окраски не отличается от морфологии обычных эритроцитов. Единственным морфологическим выражением неполноценности ферментных структур эритроцитов может служить появление в эритроцитах телец Гейнца, обнаруживаемых in vivo в период гемолитического криза или in vitro при добавлении ацетилфенилгидразина. Электронномикроскопические исследования (Danon и др., 1961) с применением особой методики постепенного гемолиза эритроцитов позволили установить морфологические различия в структуре мембран нормальных и ДГбФ-дефицитных эритроцитов. Было показано, что у носителей ДГбФ-дефицитных эритроцитов преобладают «старые» (вернее, «рано состарившиеся») эритроциты, отличающиеся от «юных» эритроцитов структурой мембраны. В то время как мембрана юных эритроцитов при данной методике постепенного гемолиза обнаруживает зернистую структуру, старые эритроциты характеризуются бесструктурной, гладкой мембраной. На основании своих исследований авторы приходят к заключению о «прогерии» (преждевременной старости) энзимодефицитных эритроцитов. Как установлено современными исследованиями, дефицит ДГ6Ф наследуется по кодоминантному типу, сцепленному с женской половой (X) хромосомой. Это значит, что локус, ответственный за нормальный синтез ДГ6Ф, располагается в Х-хромосоме. Этим обстоятельством объясняется тот факт, что клинические проявления ДГ6Ф-недостаточности (в виде лекарственно спровоцированного гемолиза или фавизма) наблюдаются подобно гемофилии преимущественно у мужчин, являющихся обладателями одной дефектной Х-хромосомы. У женщин подобные проявления могут иметь место лишь в случаях гомозиготного состояния, т. е. при наличии двух дефектных Х-хромосом. Путем подсчета числа рекомбинаций высчитано, что локус ДГ6Ф в Х-хромосоме находится на расстоянии 5 морганит от локуса цветной слепоты (отсюда нередкие сочетания ДГ6Ф-недостаточности с дальтонизмом) и 12 морганит от локуса антигемофильного глобулина-АГГ. Распространение энзимодефицитных анемий среди населения земного шара неравномерно. Как показали ведущиеся в разных странах исследования, дефицит ДГ6Ф, пируваткиназы, глютатион-редуктазы и других «защитных» ферментов чаще встречается среди населения, проживающего или проживавшего в далеком историческом прошлом в зоне распространения тропической малярии — так называемом малярийном поясе, что связывают с относительной резистентностью ДГ6Ф-дефицитных эритроцитов к Plasm, falciparum. В этом аспекте дефицит ДГ6Ф в эритроцитах, подобно S-аномалии гемоглобина, приобретает значение защитного признака, выработанного человеком в процессе многовековой борьбы с экзогенными кровопаразитами — малярийным плазмодием. Содержание и стабильность ферментных систем в эритроцитах не связаны с расовыми особенностями. Это доказывается неравномерным распределением дефицита ДГ6Ф среди лиц одной и той же расы, расселенных с давних времен в различных географических зонах. Так, например, доказано, что дефицит ДГ6Ф среди евреев встречается в довольно значительном проценте у сефардимов, т. е. выходцев из стран Юга и Востока, расположенных в зоне «малярийного пояса», тогда как среди ашкенази — выходцев из стран Севера и Запада, лежащих вне малярийного пояса, ДГ6Ф-недостаточность эритроцитов встречается как редчайшее исключение (личное наблюдение в клинике Dameshek, США). В нашей стране гемоглобинурийная лихорадка в связи с приемом хинина или синтетических противомалярийных препаратов в настоящее время представляет большую редкость, что следует отнести за счет успешной ликвидации малярии как массового заболевания. Все наблюдавшиеся нами с 1954 г. случаи острого внутрисосудистого гемолиза возникшие, как показал последующий анализ, на почве врожденной ДГ6Ф-недостаточности, были обусловлены приемом сульфаниламид-ных препаратов. Эти случаи, так же как аналогичные случаи, описанные в нашей стране другими авторами (М. С. Кушаковский, 1966) наблюдались у лиц различных национальностей в различных районах нашей страны. «Очаговое» распространение дефицита ДГ6Ф к настоящему времени установлено в некоторых районах Азербайджанской ССР, в которых обнаружены случаи фавизма. Клиническое течение гемоглобинурии от приема хинолиновых, сульфаниламидных и других лекарственных препаратов воспроизводит течение классической, хинно-малярийной «черноводной» лихорадки. Проявления гемолиза у особо чувствительных лиц начинаются на 2—3-й день после приема обычной терапевтической дозы хинина (0,3—0,5), примахина (0,03) или другого из перечисленных выше препаратов; у некоторых лиц, нечувствительных к обычным фармакологическим дозам, гемолиз возникает с увеличением дозы препарата, например для примахина до 0,12 в день. Последующие повторные приемы того же медикамента не влияют ни на продолжительность латентного периода (в отличие от гемолиза в связи с иммунными факторами), ни на продолжительность гемолитического криза. Последний продолжается обычно около недели, после чего начинается фаза реконвалесценции. Падение показателей красной крови (показателя гематокрита) начинается со 2-го по 4-й день после приема лекарства. Наиболее сильное падение гемоглобина отмечается между 7-м и 12-м днем после приема лекарства, после чего начинается обратный подъем до исходных величин. Отличительной особенностью примахинового и сульфаниламидного гемолиза, не встречающегося при «хинно-малярийной» гемоглобинурии, является присутствие в эритроцитах телец Гейнца—Эрлиха. Осмотическая резистентность эритроцитов нормальна. Со стороны белой крови на высоте кровяного распада отмечается нейтрофильный гиперлейкоцитоз до 15000—18000 — со сдвигом влево и моноцитоз. Нами наблюдалась лейкемоидная реакция с появлением миелоцитов, промиелоцитов и даже миелобластов. В костномозговом пунктате наряду с картиной реактивной гиперплазии кроветворения с преобладанием клеток эритробластического ряда, составляющих 50—75% общего числа миелокариоцитов, обнаруживаются явления эритрофагоцитоза. Интересно, что после окончания острейшего гемолитического криза последний не возобновляется даже в том случае, когда больной продолжает прием спровоцировавшего гемолиз лекарственного вещества. Данный факт, казавшийся в свое время необъяснимым, расценивается ныне в аспекте сосуществования двух популяций эритроцитов — одной молодой и другой «пожилой», вернее, преждевременно «состарившейся» («прогерийной»). Первая популяция, лекарственно устойчивая, содержит нормальную или приближающуюся к нормальной концентрации ДГ6Ф, во второй же популяции эритроцитов содержание (активность) фермента снижено или совершенно отсутствует. Молодая популяция эритроцитов (включая «преэритроциты» — ретикулоциты) характеризуется нормальной (или чуть повышенной по сравнению со средней нормой) резистентностью по отношению к эндогенным (ацидоз) и экзогенным (лекарственные вещества, бобы) гемолитикам, нормальной активностью ферментных систем (ДГ6Ф, глютатион редуктазы и др.) нормальным Сроком (Т,) биологического полувыведения Сr51, нормальной электронномикроскопической структурой. Напротив, «пожилая», преждевременно «состарившаяся («прогерийная», «отживающая») популяция эритроцитов характеризуется пониженной активностью (или полным угасанием) ферментных систем, резким сокращением (до 3—4 дней) Т„, иногда изменениями электронномикроскопической структуры. «Рефрактерный» период по отношению к медикаментам-гемолитикам продолжается 4—6 недель (время «постарения» новой популяции эритроцитов), после чего вновь возникает повышенная чувствительность к лекарственным препаратам, могущим спровоцировать повторный гемолитический криз. Соотношение медикаментозно-сенситивных и несензитивных эритроцитов обусловливает различное отношение организма к воздействию факультативного гемолитического агента — от полнейшей к нему нечувствительности до большей или меньшей готовности к массивному гемолизу. Степень (острота) гемолитического процесса в основном зависит от степени недостаточности ДГ6Ф. Несомненное значение имеет и доза принятого лекарства. Для аспирина, например, дозой, развязывающей острый внутрисосудистый гемолиз у лиц с ДГ6Ф-недостаточностью, является 4—5 г. Меньшая доза, 1 г, или не вызывает или вызывает лишь легкий гемолиз. Эти наблюдения позволяют прийти к выводу, что для каждого индивидуума существует своя «критическая норма», или градиент содержания ДГ6Ф в эритроцитах, ниже которого под воздействием медикаментозного средства в соответствующей дозе происходит распад «устаревшей», с низким содержанием фермента, пониженно устойчивой популяции эритроцитов. Клиника болезни складывается из общих симптомов (высокая лихорадка, сильная головная боль, общая разбитость) и симптомов бурно протекающего гемолиза с гемолитической желтухой, проявляющейся через 2—3 часа от начала болезни и достигающей максимума через 15—20 часов (неукротимая рвота огромными массами желчи и нередко жидкие билиозные испражнения). Вид больных весьма типичен: тяжелое общее состояние, оливково-желтая окраска кожных покровов, коллаптоидное, нередко коматозное состояние. Вследствие бурного распада эритроцитов наступают явления кислородного голодания — отмечается резкая одышка. Характерным симптомом заболевания является выделение своеобразного вида мочи цвета черного пива или крепкого раствора марганца, что обусловлено содержанием в ней гемоглобина и образующегося при ее стоянии метгемоглобина, а также продуктов распада гемоглобина — гемосидерина и уробилина. В части случаев вследствие резкого снижения клубочковой фильтрации и закупорки мочевых канальцев кровяными и белковыми свертками развивается анурия с уремическими явлениями. Содержание желчных пигментов в дуоденальном соке и в испражнениях значительно увеличено (плейохромия). Свободный гемоглобин в сыворотке крови обнаруживается спектроскопически в тех случаях, когда на высоте распада эритроцитов освобождается столько гемоглобина, что часть его, не выделяясь через почки, поступает в общий ток крови. Циркулирующий в крови свободный гемоглобин, не прошедший через почки, захватывается ретикуло-гистиоцитарными клетками печени, селезенки и лимфатических узлов и превращается в «непрямой» билирубин, дающий картину гемолитической желтухи. В силу совершающегося в организме распада красных кровяных телец у больных уже в течение первых суток развивается резкая анемия: гемоглобин падает до 20—15 и даже до 10 единиц, количество эритроцитов — до 1000 000. Отмечается гипохромия, анизо-пойкилоцитоз, тени и осколки эритроцитов (шизоциты) наряду с признаками регенерации — полихромазией, базофильно пунктированными эритроцитами и нормобластами; в дальнейшем появляются в большом количестве ретикулоциты. Осмотическая резистентность эритроцитов нормальная. Пробы Кумбса отрицательны. Со стороны белой крови во время приступа наблюдаются нейтрофильный гиперлейкоцитоз со сдвигом влево до миелоцитов и моноцитоз. Хотя гемоглобинурийная лихорадка нередко сочетается с активной малярией, малярийных плазмодий, как правило, во время приступа не находят, что объясняется распадом в первую очередь инфицированных паразитами эритроцитов. В костномозговом пунктате наряду с картиной реактивного кроветворения обнаруживаются явления эритрофагоцитоза. Печень всегда увеличена и болезненна. Селезенка, как правило, не увеличена, она может быть в случае появления гемоглобинурии на фоне свежего малярийного заболевания. По тяжести клинического течения различают легкую (амбулаторную), тяжелую и молниеносную форму гемоглобинурийной лихорадки. В более легких случаях отмечаются незначительное потемнение мочи, нерезкая желтушность и небольшой ретикулоцитоз. Через неделю после начала гемолиз прекращается независимо от того, продолжается ли прием лекарства; постепенно наступает полная нормализация картины крови. Вне приема лекарственных веществ признаков гемолиза не отмечается. Наряду с частичным дефицитом ДГ6Ф, обусловливающим острый внутрисосудистый гемолиз при воздействии лекарственных препаратов, известны состояния полного отсутствия ДГ6Ф. Клинически подобные состояния проявляются в виде хронической гемолитической желтухи с анемией, протекающей по внесосудистому типу, с увеличенной селезенкой. Патогенез хронического гемолиза при полном отсутствии активности ДГ6Ф связан с повышенной утилизацией АТФ-фермента, необходимого для сохранения нормальной продолжительности жизни эритроцитов. В результате повышенного расходования содержание АТФ в эритроцитах снижается, что приводит к нарушению энергетических ресурсов эритроцитов, их нестойкости и распаду. Диагноз острой, медикаментозно спровоцированной анемии у лиц с врожденной недостаточностью дегидрогенезы глюкозо-6-фосфата ставится на основании следующих клинических, анамнестических и лабораторных данных: 1) типичной клинической картины острого внутрисосудистого гемолиза, дающего в тяжелых случаях картину гемоглобинурийной («черноводной») лихорадки; 2) непосредственной связи остро вспыхнувшей гемоглобинурии и гемолитической анемии с приемом медикамента; 3) специальных лабораторных исследований, выявляющих у больного (а иногда и у его родных) сниженную до почти полного отсутствия фермента ДГ6Ф в эритроцитах. Большинство методик изучения активности ДГ6Ф основано на определении концентрации восстановленного глютатиона в эритроцитах после действия гемолизирующего агента — ацетилфенилгидразина в присутствии глюкозы. У больных отмечается падение содержания восстановленного глютатиона почти до нуля. У нормальных лиц содержание восстановленного глютатиона почти не изменяется. Brewer и соавторы (1960, 1962) предложили простой, но не абсолютно точный метод, основанный на получении искусственной метгемоглобинемии (путем воздействия на гемоглобин нитрата натрия) с последующим применением метиленовой синей для восстановления нормального гемоглобина. При дефиците ДГ6Ф процесс восстановления метгемоглобина в гемоглобин нарушен. При массовых исследованиях, особенно в экспедиционных условиях, применяются цитохимические методы определения ДГ6Ф непосредственно в эритроцитах. При этом в результате цитохимической реакции происходит выпадение фермента ДГ6Ф в виде темных гранул, которые можно наблюдать и считать в световом и фазовоконтрастном микроскопе. По количеству образовавшихся гранул судят об активности фермента. Наиболее достоверным тестом является метод прямого биохимического определения активности ДГ6Ф в эритроцитах, предложенный Motulsky и модифицированный Л И. Идельсоном и Е. Д. Жуковской. Содержание ДГ6Ф в эритроцитах здоровых лиц, по данным Л. И. Идельсона и Е. Д. Жуковской, у здоровых лиц колеблется от 7 до 20 мкМ/мин 10" эритроцитов, Прогноз. Предсказание определяется тремя факторами: 1) массивностью гемолиза; 2) функцией почек; 3) своевременностью и эффективностью терапии. При благоприятном течении гемолиз заканчивается и в течение 2—4 недель наступает полное выздоровление. Неблагоприятный прогноз дают заболевания, осложненные анурией и почечной недостаточностью. Смерть наступает обычно к концу 2-й недели (на 12—14-й день болезни) в состоянии уремической комы. При молниеносной форме смерть наступает от шока и острой аноксии в течение 1—2 суток. Патологическая анатомия. Изменения характеризуются желтушностью кожи и внутренних органов, увеличением и полнокровием селезенки и печени, умеренным увеличением и набуханием почек. Микроскопически капилляры печени и венозные синусы селезенки забиты кровяным детритом; в почках отмечается картина некронефроза: характерно наличие гемоглобиновых цилиндров в прямых канальцах и мелкозернистых цилиндров, дающих положительную реакцию на железо, в извитых канальцах. В печени, селезенке и костном мозгу — выраженная макрофагальная реакция; в макрофагах содержатся частицы кровяных пигментов — гемосидерина и гематина. Лечение. Терапия гемоглобинурии состоит в проведении неотложных мероприятий, рассчитанных на купирование гемолиза и ликвидацию наиболее опасных и тягостных симптомов — коллапса, анурии, рвоты. Наилучшим методом лечения следует признать повторные переливания совместимой крови по 250—500 мл, в общей сложности до 1—2 л. Наряду с переливаниями крови применяют сердечно-сосудистые средства (кофеин, камфара), кислород (при одышке), противошоковые средства (морфин, пантопон, адреналин, кортин), внутривенные вливания 40% раствора глюкозы в больших дозах. При отсутствии анурии показаны кортикостероидные гормоны: инъекции гидрокортизона по 100—200 мг, преднизон (преднизолон) внутрь по 25—50 мг в день. Особые трудности представляют тяжелые случаи гемоглобинурии, протекающие с анурией и почечной недостаточностью. Показаны обменные переливания крови. Следует также прибегать к внутривенным капельным инфузиям кровезамещающих жидкостей — поливинилпирролидона, декстрана, полиглюкина, 40 % раствора глюкозы и растворов электролитов — в общей сложности до 400— 500 мл в день. При отсутствии эффекта от консервативной терапии и нарастании явлений почечной недостаточности (азотемии) показна операция гемодиализа, совершаемая при помощи аппарата «искусственная почка» в соответствующих центрах. После ликвидации приступа гемоглобинурийной лихорадки дальнейшее лечение сводится к восстановлению общего состояния больного и нормализации картины крови путем применения препаратов железа и B12. Профилактика. Профилактические меры против гемоглобинурийной лихорадки в эндемических зонах сводятся к предупреждению заражений малярией. Больных, перенесших приступ гемоглобинурии, а также здоровых лиц с выявленным дефицитом Г6ДФ нужно предостеречь от приема противомалярийных и других (в частности, сульфаниламидных) препаратов,
Фавизм
Этим названием обозначается острая гемолитическая анемия, вызванная употреблением в пищу бобов Vicia fava или даже простым вдыханием цветочной пыльцы этих растений. Заболевание, описываемое первоначально как эндемическое в некоторых местностях Италии, в дальнейшем было обнаружено в ряде стран всех континентов у лиц различных национальностей. В СССР случаи фавизма отмечены в Юго-восточных районах Азербайджана (Р. Б. Джавадов, И. С. Асриян, С. М. Дульцина, 1966). Патогенез. Исследованиями последних лет, начиная с 1957 г. установлено, что гемолиз при фавизме связан с врожденным дефектом ферментативной системы эритроцитов — с дефицитом дегидрогеназы глюкозо-6-фосфата. В этом смысле имеется полная патогенетическая общность фавизма с острым гемолитическим синдромом, спровоцированным приемом медикаментов (примахина и др.). Окончательным доказательством этого положения явились наблюдения Larizza с соавторами (1959), показавших, что лица, имевшие в анамнезе фавизм, дают гемолиз в ответ на введение примахина в терапевтической дозе. Заболевание носит семейный характер, встречается чаще среди детей и молодых лиц. Случаи фавизма наблюдаются чаще весной, в период цветения бобовых и стручковых. Клиническая картина. Симптомы болезни появляются обычно через несколько минут после употребления в пищу бобов (стручков) или вдыхания цветочной пыльцы и достигают апогея в течение первых 24 часов. Развитие и течение болезни носят бурный, иногда молниеносный характер. С потрясающим ознобом повышается температура, появляются рвота, жестокие головные боли, помрачение сознания, коллапс, иногда со смертельным исходом. При большой степени кровяного распада в первые же сутки возникает гемоглобинурия, развивается желтуха гемолитического типа и нормохромная анемия со снижением гемоглобина до 20 единиц и числа эритроцитов до 1 000 000. Хотя распад крови носит преимущественно внутрисосудистый характер, как правило, в остром периоде наблюдается увеличение селезенки и печени. Острый период болезни продолжается от 2 до 6 дней, после чего наступает фаза реконвалесценции («самоизлечения») с последующим периодом временного «иммунитета», вернее, нечувствительности около 6 недель. Причина этого явления кроется, как выше было сказано (стр. 254), в сохранении и появлении новой, пока еще не дошедшей до стадии «прогерии», популяции эритроцитов. Прогноз. Предсказание в период гемолитического криза весьма серьезно. Однако летальность сравнительно невысока, не превышает 8%. Обычно вслед за острым периодом наступает полное выздоровление. Лечение. Назначают переливание крови (эритроцитной массы) и проводят противошоковые мероприятия (как при гемоглобинурийной лихорадке).
|
||||
|
Последнее изменение этой страницы: 2016-09-20; просмотров: 231; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.137.198.181 (0.021 с.) |