
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Воспалительное поражение костиСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Первыми клиническими проявлениями являются: повышение температуры, симптомы общей интоксикации (головная боль, тахикардия, повышение СОЭ и др.), неясные боли в области пораженной кости. Воспаление (остеомиелит, туберкулез) начинается в костном мозге, а затем переходит на окружающую костную ткань и надкостницу. На рентгенограммах первыми симптомами являются локальный (местный) остеопороз, мелкие очаги разрушения костной ткани (деструкция) и периостит в виде узкой полоски обызвествленной надкостницы, отслоенной отповерхности кости. На рентгенограммах мы не можем увидеть очага воспаления в костном мозге и гноя под надкостницей, которая станет видна только после того, как обызвествится. Все это можно обнаружить другими методами. В первые часы заболевания при радионуклидном исследовании отмечается повышенное накопление РФПвучастке остеомиелита. Сонография сравнительно рано может показать наличие жидкости (гной!) под надкостницей, а в дальнейшем – абсцесс в мягких тканях. Клинические данные и результаты лучевого исследования являются основанием для ранней антибиотикотерапии вбольших дозах. Новые перспективы в диагностике открывает магнитно-резонансная томография. По-видимому, она будет самым точным способом, так как на томограммах непосредственно обнаруживается поражение костного мозга. На Рис. 19 представлены все рентгенологические признаки воспаления, однако появляются они в определенной последовательности и первые из них не раньше, чем к концу второй недели у взрослого и на первой неделе у ребенка. Если воспалительный процесс был поздно распознан или трудно поддается лечению, то на рентгенограммах можно видеть, как мелкие очаги деструкции сливаются в более крупные. Костные фрагменты разной величины и формы отделяются от разрушающейся кости, омертвевают и превращаются в секвестры. Периостальные наслоения нарастают, очертания их становятся неровными (бахромчатый периостит). Гнойные массы могут находить себе выход на поверхность тела – образуется свищ. Способом исследования свища является его искусственное контрастирование – фистулография (Рис. 20).
А
Б Рис. 19. Линейная томограмма плечевой кости пациента с остеомиелитом (19А). Очаг воспаления в костном мозге (черная стрелка); гной под надкостницей, в виде периостита (белая стрелка). Ультразвуковая продольная томограмма плечевой кости пациента с остеомиелитом (19Б). Исследование выполнено на 7 день заболевания. На сонограмме визуализируется поднадкостничное скопление жидкости (стрелки), буквой М на изображении отмечены мышцы. Кость визуализируется в виде белой продольной полосы.
Следовательно, в острой фазе заболевания преобладают процессы разрушения, некроза и гнойного воспаления тканей. Их рентгенологическим отражением являются деструктивные очаги, секвестры и периостит.
Фистулография плечевой кости. Искусственное контрастирование свищевого хода (стрелка). Постепенно в рентгенологической картине проступают признаки отграничения очаговвоспаления и симптомы репаративного остеобластического процесса. Затихание воспалительного процесса рентгенологически проявляется возникновением зоны остеосклероза вокруг очагов деструкции, поэтому контуры их становятся более резкими. Периостальные наслоения сливаются с поверхностью кости (происходит их ассимиляция с кортикальным слоем). При неадекватном лечении воспаление принимаетхроническое течение (Рис. 21). Решить вопрос об излечении воспалительного процесса помогает радионуклидное исследование. Среди воспалительных процессов костей наибольшее практическое значение имеют остеомиелит, туберкулез и панариций. Туберкулезное поражение кости представляет собой остеомиелит, вызванный переносом в костный мозг микобактерий туберкулеза из первичного очага в легком или, реже, в кишечнике. В костном мозге формируется туберкулезная гранулема, которая приводит к рассасыванию и разрушению костных балок. Такой грануляционный очаг возникает в эпифизе и обычно протекает скрыто или с незначительными клиническими симптомами. На рентгенограммах он обусловливает одиночный участок просветления или группу рядом расположенных очажков с неровными очертаниями. Периостальные наслоения выражены слабо, так как в этой области надкостница тонка и слаба. Так как болезнь развивается в эпифизе, процесс очень часто переходит на сустав и ведет к развитию туберкулезного артрита – к артритической фазе болезни, -несомненно, главной стадии туберкулезного поражения. Рис. 21. Рентгенограмма бедренной кости в боковой проекции пациента с остеомиелитом в стадии затихания. Затихание воспалительного процесса рентгенологически проявляется возникновением зоны остеосклероза вокруг очагов деструкции (черная стрелка), поэтому контуры их становятся более резкими. Периостальные наслоения сливаются с поверхностью кости – происходит их ассимиляция с кортикальным слоем (белая стрелка).
Рис. 22. Магнитно-резонансная томограмма бедренных костей во фронтальной проекции пациента с туберкулезным остеомиелитом левой бедренной кости. Воспаленный участок кости имеет высокий сигнал (стрелка).
Остеомиелит в позвоночнике может поражать только тела позвонка (спондилит) или диск (дисцит), при распространенном процессе поражен диск и тела прилежащих позвонков (спондилодисцит). Методом выбора в диагностике поражения позвоночника является магнитно-резонансная томография (Рис. 23).
Необходимо остановиться еще на одном воспалительном процессе – костном панариции – гнойном воспалительном процессе пальцев. Рентгенограммы здесь крайне важны, чтобы исключить или подтвердить развитие костного или костно-суставного панариция и отличить его от изолированного поражения мягких тканей. При костном панариции уже через 5–8 дней после начала болезни определяется остеопороз костной фаланги, начинают обнаруживаться мелкие деструктивные очаги, могутприсоединиться мелкие секвестры. По краям пораженной фаланги вырисовывается узкая полоска отслоенного периостита. Очаги деструкции развиваются, главным образом, у мест прикрепления суставной капсулы, отчего нередко процесс переходит на межфаланговый сустав. Щель его суживается, а в другом суставном конце также появляются очаги разрушения костной ткани (Рис. 24). Рис. 24. Прицельная рентгенограмма пальцев стопы пациента с панарицием. Определяются признаки остеомиелита: остеопороз костной фаланги, начинают обнаруживаться мелкие деструктивные очаги, мелкие секвестры. По краям пораженной фаланги вырисовывается узкая полоска отслоенного периостита (стрелка).
Опухоли костей Опухоли костей условно разделяют на доброкачественные и злокачественные, хотя доброкачественные новообразования почти всегда представляют собой не истинные опухоли, а локальные пороки развития. Группа злокачественных опухолей костей включает первичные и вторичные (метастатические) поражения.
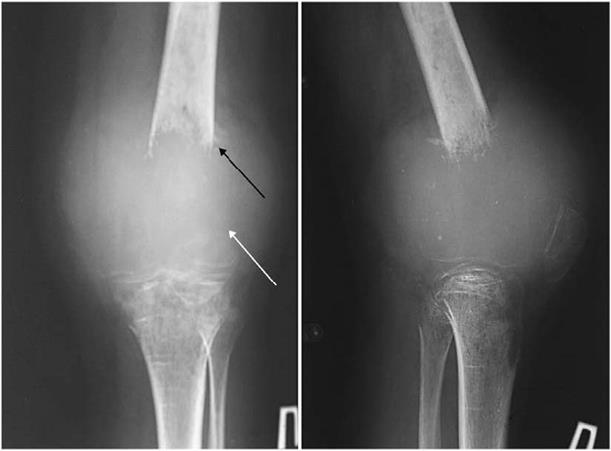
Классическим признаком злокачественной опухоли является разрушение костной ткани (деструкция). На рентгенограммах определяется дефект, чаще всего с неровными и нерезкими контурами. При этом, в отличие от воспалительных поражений, не возникает секвестров и отслоенного периостита. Первичные злокачественные опухоли скелета разнообразны по гистологическому строению, а, следовательно, клиническим и рентгенологическим проявлением. Среди них различают периостальную фибросаркому, остеогенную саркому, параостальную остеосаркому, саркому (опухоль) Юинга, ретикулосаркому, гемангиоэндотелиому (ангиосаркому), хордому. Наиболее известной костной опухолью является остеогенная саркома. Она быстро растет, инфильтрирует кость и проявляется на рентгенограммах как участок разрушения кости с неровными и нерезкими очертаниями. По краям опухоли, где она смещает надкостницу, образуются обызвествленные выступы – периостальные козырьки (Рис 25). Типичным для этой опухоли является игольчатый периостит, при котором перпендикулярно к поверхности разрушенного, как бы «изъеденного», кортикального слоя расположены множественные костные иглы – спикулы (Рис. 26). Рис. 25. Рентгенограмма коленного сустава в прямой и боковой проекции пациента с остеогенной саркомой. Остеолитическая опухоль разрушает структуру дистального эпифиза бедренной кости (белая стрелка), визуализируется типичный периостальный козырек (черная стрелка).
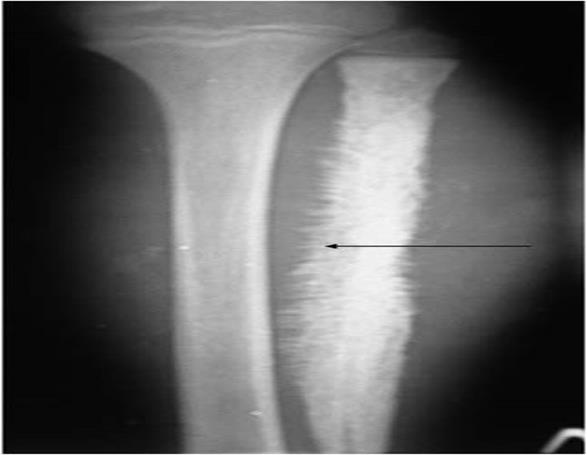
Рис. 26. Рентгенограмма костей голени пациента с остеосаркомой. Игольчатый периостит (стрелка), множественные костные «иглы» (спикулы) расположены перпендикулярно к поверхности разрушенного, как бы «изъеденного», кортикального слоя.
Клетки остеогенной саркомы способны продуцировать костное вещество. Поэтому часто в опухоли возникают хаотически разбросанные окостенения. Иногда они своей тенью заслоняют область деструкции. Такой вариант саркомы называют остеобластическим в отличие от первого – остеолитического (Рис. 27). Рис. 27. Рентгенограмма коленного сустава в прямой и боковой проекции пациента с остеогенной саркомой. Остеобластическая опухоль, разрушающая структуру дистального эпифиза бедренной кости.
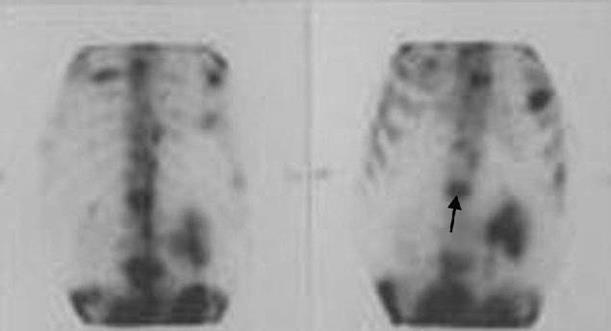
На границе затемненного костными массами участка удается разглядеть разрушение кортикального слоя, периостальные козырьки и спикулы. Саркома склонна давать ранние метастазы в легкие, поэтому больным надо назначать рентгенологическое исследование органовгрудной полости. Метастазы в скелет (вторичная опухоль) чаще других дают рак легких, почек, желудка, молочной, щитовидной и предстательной желез. Подобно первичным злокачественным опухолям, метастазы вызывают разрушения (деструкцию) костной ткани, однако без какой-либореакции надкостницы. Так же, как и первичная опухоль, метастазы могут быть остеолитическими и остеобластическими. Частой локализацией метастазов является позвоночник (Рис. 28). При этом наблюдаются компрессионные переломы позвонков, нередко множественные, разрушение тел и основания их дуг. Рентгенологическое исследование не позволяет обнаружить мелкие метастазы. При подозрении на метастатический процесс больному необходимо провести остеосцинтиграфию, которая помогает решить эту задачу. В местах поражения выявляются «горячие» очаги. Поэтому всем пациентам, страдающим злокачественными опухолями, которые часто метастазируют в скелет, показана остеостинциграфия для уточнения стадии заболевания.
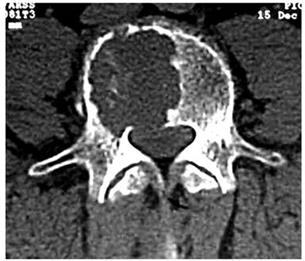
А Рис. 28. Компьютерная томограмма (28А) и сцинтиграмма (28Б) пациента с метастазом в поясничный позвонок. На компьютерной томограмме определяется участок деструкции в теле позвонка с разрушением задней замыкательной пластинки; на сцинтиграмме – участок накопления изотопа в поясничном позвонке (стрелка).
Особое положение занимает миеломная болезнь, рентгенологические проявления которой в костях схожи с метастатическими поражениями скелета. В диагностике этого заболевания решающее значение имеет лабораторное исследование – определение белковых фракций крови. Доброкачественные опухоли костей разнообразны. Они могут состоять целиком из костной ткани (остеомы), из костной и хрящевой ткани (остеохондромы), из хрящевой ткани (хондромы), из сосудистой ткани (ангиомы) и др. Для них характерны медленное доброкачественное клиническое течение и свой рентгенологический синдром (Рис. 29).
Рентгенологический синдром доброкачественной опухоли кости включает следующие основные симптомы: 1) четкие контуры; 2) окружающая костная ткань интактна (не разрушена); 3) на границе опухоличасто имеется склеротическая каемка; 4) опухоль дает абсолютно бесструктурный дефект (фиброма, хондрома), содержит правильно распределенные очаги обызвествления (хондрома) или же имеет правильную костнуюструктуру (остеохондрома, остеома, гемангиома). Остеохондрома, как правило, образует выступ на кости. Рис. 29. 29А – рентгенограмма, 29Б – компьютерная томограмма, 29В – магнитно-резонансная томограмма, 29Г – сцинтиграмма костей голени. Остеоид-остеома большеберцовой кости. Определяется участок утолщения надкостницы с четкими ровными контурами (стрелки) и зона повышенного накопления препарата на сцинтиграмме.
Изменения суставов Поражения суставов разнообразны. Все заболевания суставовпринято делить на: 1). травматические (Вы с ними уже знакомы); 2). воспалительные; 3). дистрофические; 4). опухолевые. Вы должны познакомиться с возможностями лучевой диагностики при наиболее часто встречающихся патологических процессах – это воспалительные и дистрофические. Лучевая диагностика заболеваний суставов включает использование МРТ, УЗИ, радионуклидного исследования, сонографии и рентгенографии.
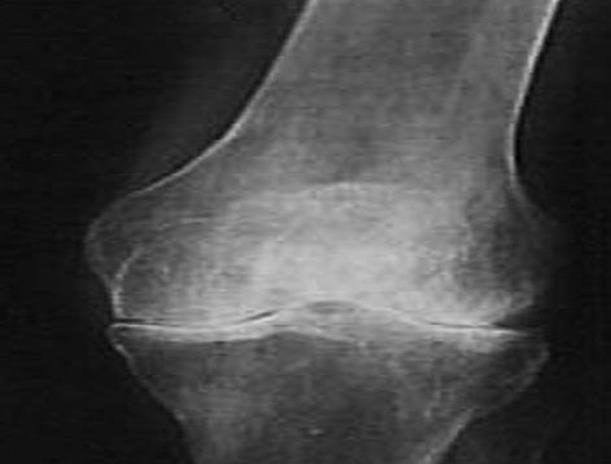
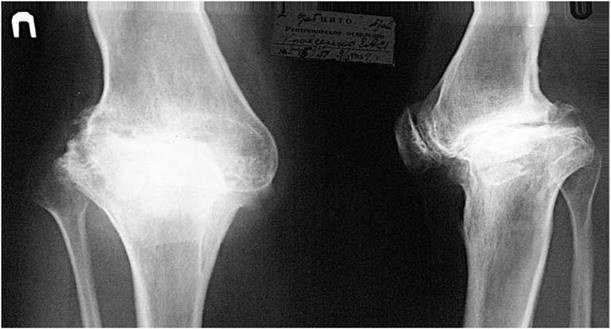
УЗИ и МРТ отражают утолщение синовиальной оболочки, появление жидкости в суставе, изменения суставного хряща, развитие синовиальных кист, степень периартикулярного отека и самой кости. Позднее появляются рентгенологические симптомыартрита. Рентгенологическими симптомами поражения сустава являются: 1). изменение рентгеновской суставной щели; 2). изменение структуры суставных концов костей; 3). изменение замыкающих пластинок сустава; 4). деформация суставных концов и поверхностей. Возможные варианты перечисленных симптомов представлены на с хеме 7. При воспалительном процессе (артрите) сустава первым рентгенологическим симптомом является остеопороз (так же, как при воспалительном поражении кости), затем могут возникнуть истончение замыкающих пластинок и зоны деструкции, развивается сужение рентгеновской суставной щели. Затихание процесса проявится появлением уплотнения костной ткани – подхрящевой остеосклероз суставных концов костей и вокруг зон деструкции (конечно, если они были) суставная щель остается суженной (Рис. 30). Дистрофические поражения проявляются деформацией суставов разной выраженности. Это уплотнения субхондрольных пластинок, деформация суставных поверхностей (иногда даже обезображивание), изменение их структуры и самые разнообразные их сочетания (Рис. 31). В группу дистрофических относят исходы артритов (артрозо-артриты), дегенеративно-дистрофические изменения вследствие изнашивания суставного хряща и артропатии – неврогенные поражения суставов при заболеваниях центральной и периферической нервной системы.
Рис. 30. Рентгенограмма коленного сустава в прямой проекции пациента с ревматоидным артритом. Вывляется остеопороз, истончение замыкающих пластинок, сужение рентгеновской суставной щели.
Рис. 31. Рентгенограмма коленного сустава в прямой и боковой проекции. Крайняя степень проявления дистрофических поражений – анкилоз сустава. Отсутствие суставной щели.
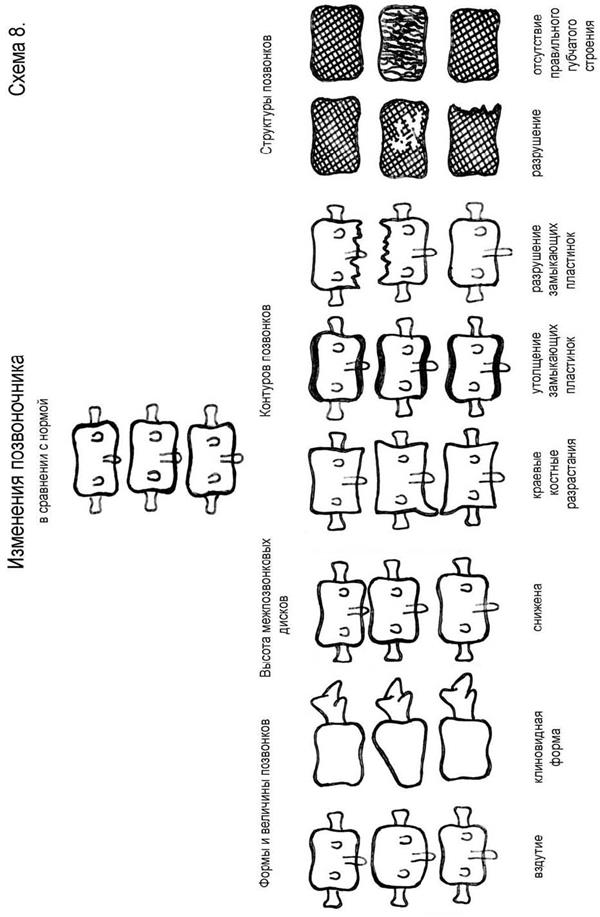
Обратите внимание на то, что лучевые методы исследования обнаруживают только факт поражения сустава и устанавливают выраженность (запущенность) этого поражения, но не определяют причину заболевания. Для установления диагноза, например, «ревматоидный артрит», «гонорейный артрит», «псориатическая артропатия», необходимо тщательное клинико-лабораторное обследование. Заболевания позвоночника Вы уже познакомились с возможностями лучевого исследования при травмах позвоночника и метастатических поражениях. Кроме того, каждый врач должен быть хорошо осведомлен о принципах диагностики самых частых поражений позвоночника – дегенеративно-дистрофических. Дегенеративно-дистрофические поражения позвоночника – это в принципе всегда комплексные поражения, затрагивающие все кости, суставы и мягкие ткани позвоночного столба. Схема 8 поможет Вам определить целый ряд рентгенологических признаков изменений позвоночника. Главным звеном в развитии остеохондроза позвоночника являются изменения в межпозвоночном диске, которые ведут к его недостаточности. Первоначально это можно заметить по функциональным снимкам, произведенным при сгибании и разгибании. Пораженный двигательный сегмент (межпозвонковый диск и два позвонка) меняет свою подвижность. Она избыточна или отсутствует (Рис. 32). Рисунок 32. Функциональные снимки шейного отдела позвоночника, дегенеративнодистрофические изменения в позвонке как исход компрессионного перелома. Рентгенограммы выполнены при сгибании и разгибании. Пораженный двигательный сегмент (скобка, три позвонка) имеет сниженную подвижность.
Другим симптомом остеохондроза, непосредственно связанным с дегенерацией и истончением межпозвоночного диска, является снижение его высоты, т.е. уменьшение расстояния между смежными горизонтальными площадками тел позвонков. Замыкающие пластинки тел позвонков утолщаются, а лежащая под ними губчатая костная ткань склерозируется (субхондральный склероз).
Диск не может в полной мере выполнять свою функцию. В качестве компенсации возникают костные разрастания по краям тел позвонков, они как бы увеличивают суставную поверхность. Эти разрастания в основном направлены перпендикулярно продольной оси позвоночника, т.е. являются продолжением горизонтальных площадок тел позвонков. Изменения межпозвонковых дисков и позвонков могут приводить к разнообразным нарушениям иннервации и кровоснабжения. У пациентов возникают жалобы на различные боли, онемения, головокружения и пр. в зависимости от локализации изменений в позвоночнике. Обзорная рентгенография позвоночника позволяет определить конфигурацию позвоночного столба, примерно установить наличие и характер поражения, наметить уровень исследования для компьютерной томографии. (Рис. 33).
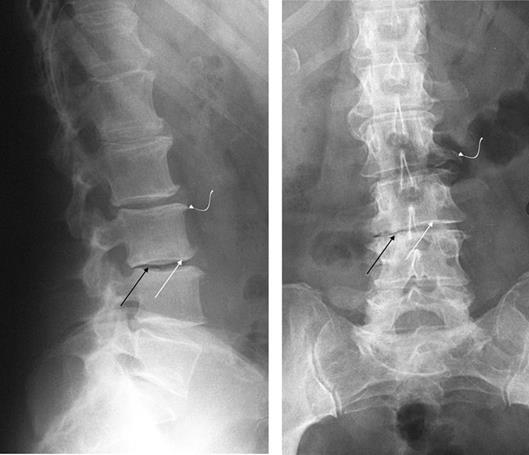
Рис. 33. Рентгенограммы пояснично-крестцового отдела позвоночника в прямой и боковой проекции. Отмечается снижение высоты межпозвонкового диска (черная стрелка). Замыкающие пластинки тел позвонков утолщаются, а лежащая под ними губчатая костная ткань склерозируется -субхондральный склероз (белая стрелка). Костные разрастания по краям тел позвонков направлены перпендикулярно продольной оси позвоночника, т.е. являются продолжением горизонтальных площадок тел позвонков (изогнутая стрелка). КТ стала основным способом диагностики измерения позвоночного канала, обнаружения степени и типа его деформации, выявления обызвествлений, гипертрофии связок, хрящевых грыж, артроза межпозвоночных суставов, опухолей в позвоночном канале. В сочетании с контрастированием КТ позволяет дифференцировать деформации субарахноидального пространства при грыжах, экстрадуральных, интрадуральных и интрамедуллярных опухолях, сосудистых деформациях и т.д. Понятно, насколько важны данные КТ при планировании хирургического лечения (Рис 34, 35). Рис. 34. Линейная боковая томограмма грудного отдела позвоночника.Определяется пролабирование (выпячивание) межпозвонкового диска в тело позвонка (стрелка) – грыжа Шморля.
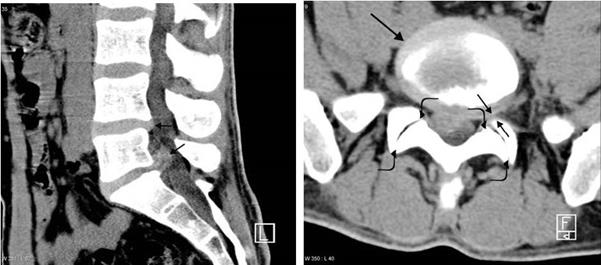
Рис. 35. Компьютерные томограммы пояснично-крестцового отдела позвоночника: 35А -сагиттальная реконструкция, 35Б -аксиальная томограмма, выполненная на уровне диска L4– L5. На рис. 35А определяется протрузия (уплощение и выбухание в просвет спиномозгового канала, стрелка) межпозвонковых дисков на уровне L4–L5 и L5–S1. На рис.35Б визуализируется диск, выступающий за пределы тела позвонка (черная стрелка). Обратите внимание на сужение корешкового канала (двойная стрелка) и деформацию суставных поверхностей межпозвонковых суставов (изогнутая стрелка). Сходные сведения получают при магнитно-резонансной томографии, причем особенно велика ее ценность при шейной радикулопатии, так как на томограмме отчетливо отображаютсяспинноймозг, сосудышеи, грыжидисков, остеофиты(Рис. 36).
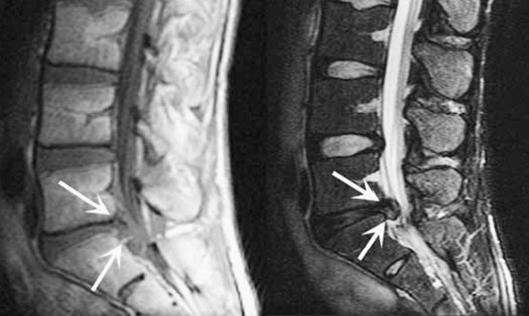
АБ Рис. 36. Магнитно-резонансные томограммы пояснично-крестцового отдела позвоночника в сагиттальной 36А, 36Б и аксиальной 36В проекции пациента с протрузией межпозвонкового диска L5–S1. На сагиттальных томограммах определяется выпячивание диска в просвет спинномозгового канала (стрелки), на аксиальном срезе видно, как данная деформация диска сужает просвет межпозвонкового канала и сдавливает корешок нерва (стрелка).
Таким образом, диагностика заболеваний скелета – это очень сложная задача, которая решается, как правило, в специальных учреждениях. Мы выделили только основные синдромы патологических изменений скелета; остановились на возможностях методов лучевого исследования, показали, как правильно построить обследование пациента при подозрении на тотилииной патологический процесс. ТЕСТОВЫЕ ЗАДАНИЯ ДЛЯКОНТРОЛЯ ЗНАНИЙ 1. Методами лучевого исследования, применяемыми для оценки костносуставной системы, являются: А) рентгенография; Б) компьютерная томография; В) ультрасонография; Г) все перечисленные методики.
|
||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-08-16; просмотров: 1076; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.17.175.167 (0.013 с.) |






 Клинически вступление в артритическую фазу знаменуется постепенным нарушением функции сустава, появлением или усилением болевых ощущений и медленно прогрессирующей атрофией мышц. Магнитно-резонансная томография указывает на наличие воспаления и вовлечение сустава еще до появления рентгенологических симптомов (Рис. 22).
Клинически вступление в артритическую фазу знаменуется постепенным нарушением функции сустава, появлением или усилением болевых ощущений и медленно прогрессирующей атрофией мышц. Магнитно-резонансная томография указывает на наличие воспаления и вовлечение сустава еще до появления рентгенологических симптомов (Рис. 22).




 Б
Б

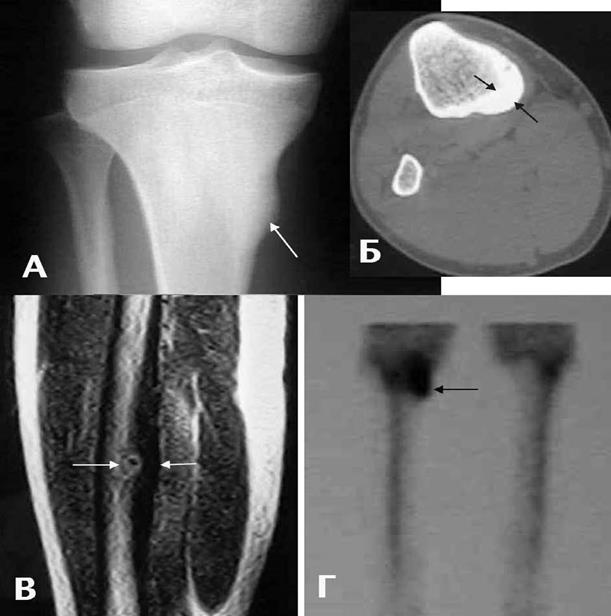
 Рентгенографические признаки воспаления не относятся к ранним признакам. В начальном периоде болезни безукоризненные по качеству рентгенограммы неотличимы от нормальной картины. Здесь явное преимущество за другими лучевыми методами исследования. Остеосцинтиграммы демонстрируют повышенное накопление РФП в области пораженных суставов, а термограммы – зону гипертермии над ними. Но оба метода не позволяют дифференцировать изменения в костях и в мягких тканях.
Рентгенографические признаки воспаления не относятся к ранним признакам. В начальном периоде болезни безукоризненные по качеству рентгенограммы неотличимы от нормальной картины. Здесь явное преимущество за другими лучевыми методами исследования. Остеосцинтиграммы демонстрируют повышенное накопление РФП в области пораженных суставов, а термограммы – зону гипертермии над ними. Но оба метода не позволяют дифференцировать изменения в костях и в мягких тканях.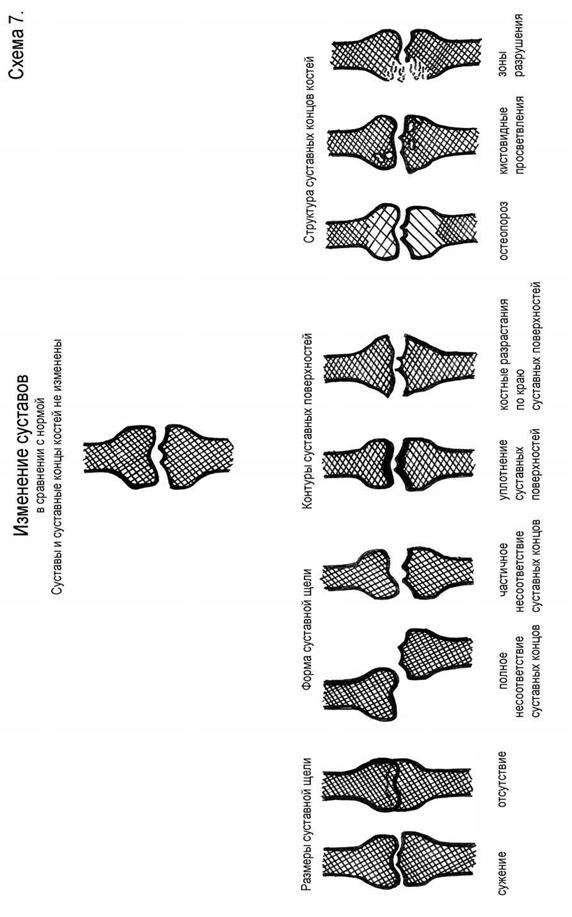


 В
В



