Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Для больных атопическим дерматитомСодержание книги
Поиск на нашем сайте
Профилактические прививки В последнее время АД у детей не является противопоказанием для вакцинации. Вместе с тем известно, что вакцинация может явиться провоцирующим фактором развития или обострения АД. В этой связи прививки рекомендуют проводить в период ремиссии заболевания и на фоне необходимой сопроводительной терапии, зависящей от тяжести, длительности и клинической картины заболевания. Вакцинация рекомендуется всем детям, страдающим АД, в полном объеме — с использованием АКДС, АДС, АДС-М, препаратов ЖКВ, ЖПВ, БЦЖ, вакцин против полиомиелита, краснухи и гепатита В, согласно Национальному календарю профилактических прививок. Иммунизацию детей, страдающих АД, следует проводить только в кабинетах по иммунопрофилактике или в прививочных кабинетах детских поликлиник. Вакцинация больных с тяжелым течением АД выполняется в стационарах, располагающих средствами противошоковой терапии. В поствакцинальном периоде следует поддерживать постоянную связь с родителями в течение недели с последующим осмотром ребенка через 7-10 дней. Это необходимо делать после каждого введения вакцины для своевременной диагностики и устранения возможных побочных реакций, а также для определения способа медикаментозной терапии больного при последующих прививках. Перед проведением вакцинации обязательна консультация у аллерголога, чтобы выявить перекрестные аллергические реакции. Детей, имевших в анамнезе аллергические реакции на грибковые аллергены, следует вакцинировать с осторожностью. В период вакцинации детям, страдающим АД, для предупреждения обострения болезни необходимо проводить медикаментозную терапию антигистаминными средствами в течение 4-5 дней до и 5-6 дней после введения вакцин. У детей первых лет жизни вакцинацию рекомендуют проводить на фоне применения зиртека (цетиризин) или лоратадина (кларитин), которые назначаются в течение 1-1,5 месяца до и 1,5 месяца после введения вакцины. Не подлежат иммунизации вышеуказанными препаратами дети в остром периоде заболевания (за исключением больных, находящихся в очагах инфекции). АД – заболевание, значительно влияющее на качество жизни пациента;
Тимомегалия Острые респираторные инфекции раннего возраста занимают одно из первых мест в структуре детской заболеваемости и смертности, что в последнее время связывают с наличием иммунодефицитных состояний, при которых, как правило, происходят морфофункционные изменения в центральном органе иммунитета - вилочковой железе. Однако, если в отношении уменьшения тимуса мнения исследователей совпадают, то биологическая сущность тимомегалии не ясна до сих пор. Было установлено, что при наличии тимомегалии в раннем возрасте склонность к аллергическим, аутоиммунным, онкологическим заболеваниям на протяжении всего периода детства была более выражена. Безусловно, раннее выявление детей с тимомегалией позволяет выделить их в отдельную группу риска, разработать методы коррекции и оптимизации лечения, наметить пути реабилитации этой категории пациентов. Определение, классификация: Тимомегалия (лат. thymus - тимус; megalia - увеличение) - это состояние, при котором отмечается значительное увеличение размеров центрального органа иммунной системы - вилочковой железы. Она располагается в верхнем отделе переднего средостения за грудиной в области tregonum thymicum и состоит из двух асимметричных, неодинакового размера, уплощенных в переднезаднем направлении долей, окруженных капсулой и связанных между собой рыхлой соединительной тканью. У 10-11% детей наблюдается многодольчатость органа, при этом количество долей может варьировать до 3-5 и более. Отдельные группы долек тимуса иногда встречаются в толще ткани щитовидной железы, в мягких тканях шеи за пределами капсулы основных долей и носят название добавочного, или аберрантного, тимуса. Форма вилочковой железы в детском возрасте чаще напоминает пирамиду. В органе принято различать тело и четыре рога: два верхних (шейные) остроконечной формы и два нижних (грудные) - широкие и закругленные. Два нижних рога образуют основание вилочковой железы. Шейная часть находится позади m. sternohyoideus и m. sternothyroideus. У новорожденных детей в шейном отделе располагается 3 органа, который вплотную подходит к нижнему краю щитовидной железы. Верхняя граница тимуса обычно проходит на 2,0-2,5 см выше рукоятки грудины. Правая доля чаще лежит несколько выше левой. Задняя поверхность примыкает к трахее и крупным кровеносным сосудам. Нижний полюс правой доли находится между верхним краем IV и нижним краем V ребер, а левый - между нижним краем III и верхним краем IV. Наружные границы органа выходят за пределы грудины справа на 0,5-2,0 см, слева - на 1,0-2,5 см. Поверхность вилочковой железы мелкобугриста, цвет ее у детей серовато-розовый. Она покрыта тонкой соединительно-тканной капсулой, от которой отходят соединительно-тканные септы, разделяющие паренхиму тимуса на дольки размером 0,2-5,0 мм, каждая из которых состоит из коркового и мозгового вещества. Однако септы не доходят до центра органа, и здесь его паренхима остается целостной. Масса тимуса и содержание паренхимы у детей различного возраста (X; min - max)
Вилочковая железа продуцирует Т-клетки лимфоидного ряда, регулирует и стимулирует клеточный и гуморальный иммунитет, взаимодействует с гипоталамо-гипофизарно-надпочечниковой и гипоталамо-гипофизарно-гонадной системами. Для обозначения увеличения вилочковой железы у детей в современной литературе не существует единого термина. Это состояние известно как гиперплазия тимуса, персистирующий тимус, тимомегалия, синдром увеличения вилочковой железы, лимфатический диатез, лимфатико-гипопластическая аномалия конституции. Терминологическое многообразие отражает сложность подхода к установлению роли увеличения вилочковой железы. В отечественной литературе последних лет чаще используется термин «тимомегалия»; в англоязычной более распространено понятие «гиперплазия тимуса». Тимомегалия характеризуется определенными клиническими и рентгенологическими критериями и может быть связана как непосредственно с нарушением функции тимуса (первичная тимомегалия), так и с вторичными изменениями в вилочковой железе, например, при тиреотоксикозе, раке щитовидной железы, лейкозе (вторичная тимомегалия). Тимомегалия - собирательное понятие, включающее ряд заболеваний и состояний. Увеличение вилочковой железы может быть врожденным и приобретенным, транзиторным и стойким; оно может быть обусловлено лишь усиленной пролиферацией в органе Т-лимфоцитов или сочетаться с лимфофолликулярной гиперплазией. В раннем детском возрасте, особенно на первом году жизни, вероятнее всего, встречается тимомегалия врожденная или интранатального генеза.
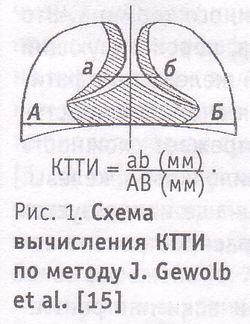
Анамнестические данные: Причины, способствующие тимомегалии, имеют мультифакториальный характер и могут быть условно разделены на две группы: социально-биологические и социально-экономические. К социально-биологическим относят: - возраст беременной более 30 или менее 16 лет; - повторные беременности и роды; - гестозы, перенашивание и др.; - эндокринную патологию (ожирение, нарушение менструальной функции, гипотиреоз, сахарный диабет и др.); - хронические заболевания инфекционного и неинфекционного генеза (хронический тонзиллит, гипертоническая болезнь и др.); - аллергии и отягощенный аллергологический анамнез родителей; прием лекарств во время беременности (сосудорасширяющих, гормонов, антибиотиков); - конституционально-наследственный фактор (дети с тимомегалией и (или) крупновесные дети в семьях пробандов и у родственников II и I поколений); - преобладание макросомии у мальчиков. Социально-экономические причины включают: - особенности материально-бытовых условий; - уровень образования; - социальное положение женщины; - характер питания во время беременности (преобладание жиров, углеводов, - высокий удельный вес аллергогенных продуктов и др.); - экологические и производственные вредности, в т. ч. воздействие малых доз радиации и токсикантов. Клинические признаки: Верификация увеличения вилочковой железы предварительно проводится с помощью объективных методов обследования: осмотра, пальпации и перкуссии. Выявление тимуса при осмотре возможно только в случае значительного увеличения органа - чаще у детей грудного возраста, у которых во время крика появляется опухолевидное образование, выступающее из-за рукоятки грудины. К косвенным признакам относятся: шумное дыхание с затруднением вдоха и выдоха, цианоз лица, отечность тканей лица и шеи, деформация грудной клетки с выпячиванием ее в области грудины. Пальпация вилочковой железы у детей грудного возраста производится во время крика. Второй и четвертый пальцы руки исследователя помещаются на грудинный конец обеих ключиц, а третий - на область яремной ямки, где прощупывается опухолевидное образование. Перкуссия вилочковой железы производится в вертикальном положении ребенка методом «пальцем по пальцу» в области II ребра или II межреберья от периферии к центру. При появлении укороченного звука ставится отметка по латеральному краю пальца-плессиметра. В норме укороченный перкуторный звук не должен появляться более чем за 0,5 см по краю грудины. Рентгенологическое обследование: Наиболее распространенным методом исследования тимуса является рентгенологический. Вилочковая железа расценивается как увеличенная, если на рентгенограммах грудной клетки в прямой проекции в средостении выявляется характерная овальная, треугольная или лентовидная тень с прямым, волнообразным или неровным контуром, расположенная с одной или обеих сторон сосудистого пучка и выполняющая сердечную талию слева и/или вазокардиальный угол справа. При определении степени тимомегалии по качественным критериям половина грудной клетки делится сверху вниз линиями на 3 равные части. Согласно этому выделяют три степени увеличения тимуса: I, II и III. I (малая) степень - это состояние, при котором тень органа не выходит за пределы внутренней трети грудной клетки; при II (средней) степени тень выходит за пределы внутренней трети и располагается в средней трети грудной клетки; III (высокая) степень предполагает наличие тени тимуса, занимающей более 2/3 легочного поля. При определении размера тимуса с помощью математических параметров традиционно используется кардиотимикоторакальный индекс (КТТИ). Он рассчитывается по методу J. Gewolb как частное, полученное от деления ширины сосудистого пучка на уровне бифуркации трахеи (мм), на диаметр грудной клетки на уровне купола диафрагмы (мм) при измерении последнего по внутреннему краю ребер (рис.1). У детей раннего возраста принято выделять три степени увеличения вилочковой железы: I степень - 0,33 < КТТИ < 0,37; II степень - 0,37 < КТТИ < 0,42; III степень - КТТИ > 0,42.
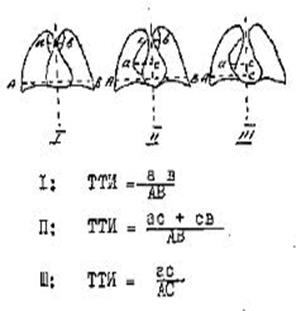
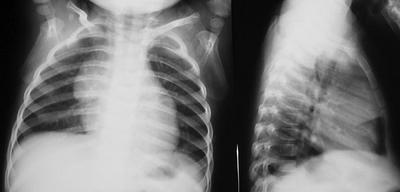
ТТИ= ширина сосудистой тени на уровне заднего отрезка III ребра поперечных грудной клетки на уровне купола диафрагмы Фото 1
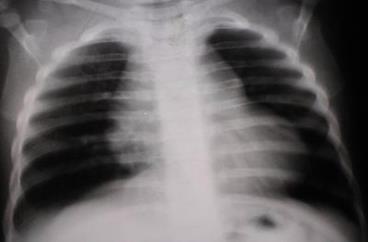
Фото 2
Фото 1, 2. Различные варианты рентгенологического изображения нормальной вилочковой железы у детей раннего возраста. Для подтверждения того, что это - тимус, а не увеличенные внутригрудные лимфатические узлы делаем УЗИ. Ультразвуковое исследование (УЗИ): На современном этапе достаточно информативным методом является ультразвуковое сканирование тимуса. (Детей в возрасте до 8-9 мес. укладывают на кушетку на спину со слегка запрокинутой головой, для чего под шею подкладывают небольшой валик из пеленки; детей в возрасте 9-18 мес. можно обследовать в положении «сидя», а после 1,5-2-х лет - в положении «стоя».) Дополнительные лабораторные и инструментальные методы обследования: При выявлении у детей раннего возраста факторов риска формирования тимомегалии и клинико-рентгенологических признаков увеличения вилочковой железы целесообразно проведение комплексного поэтапного лабораторно-инструментального обследования: - ЭКГ и УЗИ сердца (выявление врожденных пороков сердца и сосудов, малых аномалий сердца); - контроль артериального давления (склонность к гипотонии); - УЗИ внутренних органов и забрюшинного пространства (возможно увеличение размеров селезенки, печени, а также асимметрия надпочечников); - общий анализ крови (умеренный лейкоцитоз с лимфо-, моноцитозом, нейтропенией, иногда эозинофилией); - общий анализ мочи (транзиторная, бессимптомная лейкоцитурия); - биохимический анализ крови (снижение содержания глюкозы, повышение концентрации натрия, калия, фосфолипидов; оценка уровня общего белка и его фракций, ACT, АЛТ, мочевины); - копрограмма, исследование кала на дисбактериоз (определение количества -стафило-, энтерококков, других условно-патогенных энтеробактерий, а также бифидобактерий); - изучение гормонального статуса (уровни кортизола, АКТГ, Т3, Т4, ТТГ в сыворотке крови, рассчитанные радиоиммунологически); - иммунограмма (оценка субпопуляционного состава лимфоцитов в периферической крови с помощью непрямой иммунофлюоресценции; сывороточного уровня основных классов иммуноглобулинов методом радиальной иммунодиффузии по Манчини; функционального состояния систем фагоцитоза и комплемента). В заключение необходимо отметить, что младенцы с тимомегалией представляют собою группу детей, низкорезистентную к воздействию неблагоприятных факторов внешней среды. При увеличении вилочковой железы отмечаются признаки дисморфогенеза различных органов и систем; дисбаланс иммунологической реактивности; диэнцефальные расстройства; проявления дисфункции гипофиза, надпочечников. Несомненно, что при выявлении у ребенка раннего возраста увеличения вилочковой железы показано расширенное поэтапное лабораторно-инструментальное исследование. В диспансерном наблюдении таких пациентов обязательно участие педиатра, иммунолога и эндокринолога; следует выделять группу риска по частым инфекционным заболеваниям с проведением комплекса реабилитационных мероприятий (ЛФК, закаливание, назначение адаптогенов и др.).
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-06-29; просмотров: 326; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 13.59.183.77 (0.01 с.) |