
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Хронический пиелонефрит. Тубулоинтерстициальный нефритСодержание книги
Поиск на нашем сайте
Инфекция мочевых путей – общий термин для обозначения воспалительного процесса, локализующегося в разных отделах мочевыделительной системы (осложненного, неосложненного, рецидивирующего).
Пиелонефрит – неспецифическое инфекционно-воспалительное заболевание почек, развивающееся первоначально в чашечно-лоханочной системе (ЧЛС) и распространяющееся в дальнейшем на тубулоинтерстиций (мозговой слой) и корковое вещество почек.
ЭТИОЛОГИЯ (!) Escherichia coli; Enterococcus spp.; Chlamydia; Staphylococcus; Streptococcus; Proteus; Pseudomonas aeruginosae; смешанная флора. В целом, грам– флора преобладает над грам+ (80% пиелонефрита).
Пути инфицирования почек: основной – восходящая инфекция; гематогенный – исключительно на фоне сепсиса или эпизодов бактериемии.
У женщин и девочек: анатомические особенности мочеполовой системы (болеют в 8 раз чаще); интенсивная половая жизнь (у монашек в 12 раз реже); изменение в период менопаузы вагинальной флоры с уменьшением числа лактобактерий и их заменой Escherichia coli, обусловленной снижением продукции эстрогенов. У мужчин пиелонефрит чаще развивается в пожилом возрасте при нарушении уродинамики, связанной с ДГПЖ и др.
Чаще болеют: 1. Дети до 7 лет (анатомические особенности развития). 2. Девушки и женщины 18-30 лет с началом половой жизни, беременностью или родами. 3. Женщины в период менопаузы (снижение уровня эстрогенов). 4. Мужчины в пожилом возрасте (ДГПЖ). 5. При МКБ – в любом возрасте, как мужчины, так и женщины.
Способствующие факторы: МКБ; аномалии развития мочевыделительной системы, нефроптоз; ДГПЖ; заболевания в близлежащих органах (колит, аднексит, аппендицит, простатит); общие заболевания (СД, ожирение); беременность; (!) функциональные нарушения мочевых путей (пузырно-мочеточниковый рефлюкс), особенно при переполненном мочевом пузыре.
Наиболее важные причины перехода острого инфекционного воспалительного процесса в хронический: имеющиеся причины нарушения оттока мочи; неправильное или недостаточное по длительности лечение острого пиелонефрита; образование L-форм бактерий; хронические сопутствующие заболевания (СД, ожирение, болезни ЖКТ, тонзиллит и др.); иммунодефицитные состояния.
ПАТОГЕНЕЗ Основные факторы: нарушения уродинамики (органические и функциональные) – рефлюксы; иммунологические нарушения; интерстициальный нефрит.
Фазы хронического пиелонефрита: обострение (активный воспалительный процесс); латентное течение; ремиссия или клиническое выздоровление.
Каждое очередное обострение пиелонефрита сопровождается вовлечением в воспалительный процесс все новых участков функционирующей почечной паренхимы, которые затем замещаются рубцовой соединительной тканью. Это, в конечном итоге, приводит к вторично сморщенной почке, а при двустороннем процессе – к ХПН.
Стадии развития воспалительного процесса: Первая стадия: лейкоцитарная инфильтрация интерстиция, атрофия канальцев (преимущественное поражение канальцев). Вторая стадия: рубцово-склеротический процесс, гиалинизация и запустевание клубочков; гибель дистальных отделов нефронов, облитерация сосудов. Третья стадия: почти полное замещение почечной ткани рубцовой соединительной тканью (пиелонефритически сморщенная почка).
КЛИНИКА Синдромы: интоксикационный (лихорадка, ломота, познабливание, слабость, снижение работоспособности, могут быть свечки температуры, особенно при МКБ, но чаще субфебрильная); болевой (постоянная тупая боль в поясничной области, чаще односторонняя); нарушенного диуреза (дизурические расстройства – учащенное и болезненное мочеиспускание, – умеренная полиурия, т.к. поражаются канальцы); мочевой (протеинурия до 1 г/л, лейкоцитурия, гематурия); артериальной гипертензии (повышение АД, головные боли, головокружения); на ранних стадиях АГ у 10-15%, на поздних – у 40-50% больных; мозговой слой почек синтезирует депрессорные простагландины, а при его воспалении их продукция снижается; ХПН на фоне вторично сморщенной почки.
В поздних стадиях пиелонефрит может проявляться общей слабостью, быстрой утомляемостью, снижением трудоспособности, отсутствием аппетита (связано как с инфекцией, так и с накоплением шлаков при ХПН).
Больные отмечают: неприятный вкус во рту, особенно по утрам; давящие боли в эпигастральной области; неустойчивость стула, метеоризм тупые ноющие боли в поясничной области.
снижение функции почек → жажда, сухость во рту, никтурия, полиурия; кожные покровы суховаты, бледны, с желто-серым оттенком; нередко анемия (из-за хронической интоксикации нарушается синтез гемоглобина, а также из-за поражения почек там снижается выработка эритропоэтина, а у женщин может еще быть дефицит железа) и артериальная гипертензия; одышка (гипертензия + анемия).
ДИАГНОСТИКА Обязательные лабораторные исследования: ОАМ – лейкоцитурия, умеренная протеинурия, эритроцитурия; анализ мочи по Нечипоренко, Аддис-Каковскому – преобладает лейкоцитурия, а не эритроцитурия; посев мочи – бактериурия (бактериальное число 105 и больше в 1 мл (мм3) мочи); функциональная проба по Зимницкому(раннее появление гипостенурии (максимум плотности не более 1016), изостенурии (суточные колебания плотности не более 7) вследствие поражения канальцев; повышение креатинина и мочевины в крови при развитии ХПН.
Инструментальные исследования:
2) Рентгенологическое исследование – экскреторная урография: признаки поражения ЧЛС. Если нет нарушений уродинамики, то это – первичный пиелонефрит и лечится терапевтами, если есть нарушения уродинамики, то он вторичный и лечится урологами. 3) УЗИ – выявляет аномалии развития почек, конкременты. 4) Биопсия почек – выявление прямых признаков пиелонефрита (лимфоидные и гистиоцитарные инфильтраты в интерстиции, участки расширения канальцев).
ЛЕЧЕНИЕ Основные задачи при лечении пиелонефрита: устранение причин, вызвавших нарушение пассажа мочи или почечного кровообращения; назначение антибактериальных или химиопрепаратов с учетом данных антибиотикограммы; повышение иммунной реактивности организма.
Составляющие лечения: диета: обильное питье (количество мочи не менее 2 л/сут), жидкость ограничивать только при затруднениях к оттоку мочи. санация очагов хронической инфекции (тонзиллит, кариес, холецистит, аднексит и т.п.); этиотропная терапия; фитотерапия; симптоматическое лечение (гипотензивные препараты и др.).
Этиотропная терапия: антибиотики (пенициллин, амоксициллин/клавуланат, цефалоспорины II и III поколений), исключая нефротоксичные; макролиды (азитромицин, кларитромицин, спирамицин, макропен, эритромицин); фторхинолоны (норфлоксацин, офлоксацин, ципрофлоксацин, ломефлоксацин, левофлоксацин); доксициклин; левомицетин; производные пипемидиновой кислоты (палин, пимидель); сульфаниламиды: ко-тримоксазол (бактрим, бисептол-480); нитрофураны (фурагин, фурадонин); аминогликозиды (нефротоксичны, применяются в стационаре).
Лечение тяжелого пиелонефрита: в/в или в/м цефалоспорины II и III поколений, аминогликозиды, фторхинолоны (пефлоксацин, офлоксацин, ципрофлоксацин), аминопенициллины с ингибиторами β-лактамаз; при септических состояниях, сопутствующих пиелонефриту, – карбапенемы (тиенам или меропенем по 500 мг 3 раза в сутки); но: нет единства взглядов: применять 1) схемы длительной терапии со сменой препаратов («роторные схемы») через 10-14 дней или 2) схемы с относительно коротким сроком терапии.
Нерационально: ампициллин, амоксициллин, ампиокс – высокая устойчивость к ним уропатогенных штаммов Escherichia coli; цефалоспорины I поколения – слабо активны в отношении Escherichia coli; нитроксолин – эффективность не доказана; хлорамфеникол – высокотоксичен; отмечается рост резистентности к сульфаниламидам (в частности, к ко-тримоксазолу: его назначать только в случае чувствительности выделенных штаммов); аминогликозиды – нефро- и ототоксичны: назначать только в условиях стационара. Но: антибактериальные препараты способны вызвать тяжелые побочные эффекты, в т.ч. интерстициальный нефрит, тубулярный (потенциально обратим) и кортикальный (необратим) некроз почек.
Лечение хронического пиелонефрита вне обострения: терапию проводят до исчезновения бактерий, а затем в течение 3-6 месяцев прерывистая антибактериальная терапия (по 10 дней каждого месяца), в интервалах между циклами (оставшиеся 20 дней) – лекарственные травы; в период ремиссии показано санаторно-курортное лечение у питьевых источников (Моршень, Украина)
Фитотерапия хронического пиелонефрита: Мочегонный эффект: толокнянка, лист брусничника, полевой хвощ, земляничник, ягоды можжевельника, ромашка аптечная, трава и корень петрушки. Противовоспалительный эффект (можно и при ГН): зверобой, лист и почки березы, подорожник, календула, эвкалипт, ягоды клюквы, брусника, ромашка аптечная.
––––«»–«»––––
Тубулоинтерстициальный нефрит (ТИН) – это мультифакториальное (не бактериальное!) заболевание почек с преимущественным поражением тубулоинтерстициальной ткани, отличное от гломеруло- (не поражаются почечные клубочки) и пиелонефрита (нет инфекции).
ТИН бывает острым и хроническим, а по патогенезу – иммунным (чаще) и неиммунным.
ЭТИОЛОГИЯ воздействие лекарственных средств (антибиотики, сульфаниламиды, НПВП, барбитураты, каптоприл, циметидин, диуретики, аллопуринол, лечебные сыворотки, вакцины (иммунный ТИН)); блокада канальцев мочевой кислотой или введение в кровь рентгеноконтрастных веществ (неиммунный ТИН).
ПАТОГЕНЕЗ Развивается своеобразная реакции на лекарственные средства в виде отека, гранулематозной инфильтрации интерстиция почек, сдавливаются канальцы и сосуды, появляются дистрофические изменения в канальцах вплоть до очаговых некрозов.
КЛИНИКА на фоне приема лекарственного средства (95%) у больного внезапно могут появиться: отеки, гипертензия, протеинурия, гематурия; диурез не снижается, а наоборот – возникает полиурия и на ее фоне – ОПН с повышением уровня креатинина, мочевины; признаков уремии обычно нет; очень характерны электролитные сдвиги – ГИПОкалиемия и гипонатриемия; из-за полиурии удельный вес мочи всегда снижен.
Самый частый вариант – анальгетическая нефропатия: важная причина почечной недостаточности и результат длительного потребления комбинации анальгетиков, обычно фенацетина и ацетилсалициловой кислоты; болеют обычно женщины с головной болью, анемией и симптомами нарушения функций ЖКТ; функция почек стабилизируется с полным прекращением приема медикаментов.
ДИАГНОСТИКА Лабораторные данные: эозинофилия – типичный признак (6-8%); в анализе мочи – преобладают эритроциты, возможна пиурия, может быть очень малая протеинурия; функция почек обычно восстанавливается после отмены повреждающего лекарственного средства, и большинство больных выздоравливают; при повторном применении данного ЛС не исключена хронизация.
|
||||
|
Последнее изменение этой страницы: 2016-09-20; просмотров: 202; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.191.233.198 (0.01 с.) |

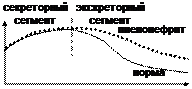 1) Радиоизотопная ренография: асимметрия в поражении почек, нарушение экскреторного сегмента.
1) Радиоизотопная ренография: асимметрия в поражении почек, нарушение экскреторного сегмента.


