Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Список сокращений и условных обозначений, используемых в статье.Содержание книги
Поиск на нашем сайте
Артериальная гипертония
Учебно-методическое пособие для студентов старших курсов, клинических ординаторов и интернов медицинских высших учебных заведений, врачей-специалистов. г. Москва, 2016. Авторский коллектив: Федулаев Юрий Николаевич - заведующий кафедрой факультетской терапии и профессиональных болезней педиатрического факультета ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ, доктор медицинских наук, профессор, главный врач-кардиолог Юго-восточного округа города Москвы. Фандеев Анатолий Васильевич – профессор кафедры факультетской терапии и профессиональных болезней педиатрического факультета ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ, доктор медицинских наук. Пивоваров Владимир Юрьевич – доцент кафедры факультетской терапии и профессиональных болезней педиатрического факультета ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ, кандидат медицинских наук. Андреева Ольга Никитична – доцент кафедры факультетской терапии и профессиональных болезней педиатрического факультета ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ, кандидат медицинских наук. Пинчук Татьяна Витальевна – ассистент кафедры факультетской терапии и профессиональных болезней педиатрического факультета ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ, кандидат медицинских наук. Каминер Дмитрий Дмитриевич – ассистент кафедры факультетской терапии и профессиональных болезней педиатрического факультета ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ, врач-терапевт. Исрафилова Нушаба Надировна – ассистент кафедры факультетской терапии и профессиональных болезней педиатрического факультета ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ, врач-кардиолог. Павлюченко Надежда Сергеевна – ассистент кафедры факультетской терапии и профессиональных болезней педиатрического факультета ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ, врач-кардиолог. Рецензенты:
Данное методическое пособие содержит в себе сведения об одном из самых распространенных заболеваний сердечно-сосудистой системы – артериальной гипертонии. Наряду с обширной теоретической базой, включающей информацию об этиологии, механизмах развития заболевания, в пособие включены материалы по диагностике и лечению гипертонии в соответствии с последней редакцией международных рекомендаций, посвященных данной проблеме. Особое внимание уделено стратификации риска развития осложнений и последующему выбору тактики ведения больных.
При подготовке материала коллектив авторов стремился к наиболее доступному изложению информации. Для облегчения восприятия пособие снабжено множеством таблиц, схем и рисунков, обеспечивающих более полное усвоение материала. Пособие призвано не просто отразить самые современные взгляды на проблему артериальной гипертонии, но и систематизировать опыт многолетнего изучения этого заболевания. В конце пособия приведены тестовые задания и ситуационные задачи для самоконтроля, помогающие читателю закрепить полученные знания. Методическое руководство предназначено для студентов старших курсов медицинских ВУЗов, слушателей факультетов последипломного образования, а также врачей-терапевтов и кардиологов. Коллектив авторов. Эпидемиология. Артериальной гипертонией страдают около 30-45%взрослого населения. С возрастом распространенность увеличивается и достигает 60-70% у лиц 65 лет. До 50-летнего возраста артериальная гипертония чаще бывает у мужчин, а после 50-у женщин. Этиология.
К факторам риска развития АГ относят следующие: · Психо-эмоциональные факторы (стресс) · Возрастную перестройку нейро-эндокринной системы (климакс) · Травмы черепа · Наследственно-конституциональные особенности · Профессиональные вредности (напряженное внимание, шум, вибрация и др.) · Малоподвижный образ жизни · Нарушение липидного обмена (ожирение) · Особенности питания (повышенное употребление поваренной соли, дефицит кальция) · Интоксикации (курение, алкоголь) Причинами вторичной АГ можно считать любые состояния, при которых повышение АД обусловлено какой-либо причиной (патологическим состоянием), например: · Беременность (преэклампсия) · Заболевания почек (поражение почечных сосудов, паренхиматозное поражение почек (в том числе гломерулонефрит), поликистозное поражение почек и др.)
· Эндокринные болезни (феохромоцитома, синдром Кушинга, первичный альдостеронизм (синдром Кона), гиперпаратиреоз, акромегалия, первичный гипотиреоз, тиреотоксикоз) · Лекарственные препараты (например: пероральные контрацептивы с эстрагенами, анаболические стероиды, кортикостероиды, нестероидные противовоспалительные препараты, симпатомиметики) · Коарктация аорты Выделяют особую группу моногенных АГ, при которых повышение АД связанно с установленным генетическим фактором (глюкокортикоид-чувствительный альдостеронизм, врожденная гиперплазия надпочечников из-за недостаточности 11β-гидроксилазы или 17-гидроксилазы, синдром Лиддла, дефицит 11β-гидроксистероиддегидрогеназы и др.). Патогенез. В развитии артериальной гипертонии важнейшую роль играет нарушение взаимоотношений прессорных и депрессорных систем организма. Прессорные механизмы. I. Срочные механизмы, рефлекторные. Возникают с рецепторов дуги аорты и каротидного синуса (главных сосудистых рефлекторных полей). · Уменьшение АД, или МОС, или ОЦК→возбуждения барорецепторов (рецепторов растяжения или рецепторов высокого давления, заложенных в стенке сосуда и возбуждающихся при ее растяжении)→уменьшение импульсации по депрессорным нервам→возбуждение сердечно-сосудистого центра→возбуждение симпатических центров→повышение работы сердца (↑МОС→↑АД)+сокращение вен-депо (емкостей) (↑ОЦК→↑АД) и возврата крови к сердцу→(↑УО→↑МОС→↑АД)+сокращение артериальных сосудов (↑ОПСС→↑АД). · Гипоксемия, гиперкапния, ацидоз→возбуждение хеморецепторов тех же рефлексогенных зон→те же рефлекторные реакции, приводящие в итоге к увеличению АД. · Ишемическая реакция ЦНС. При значительном падении АД (до 40 мм.рт.ст.) развивается опасная ишемия головного мозга. Происходит активация сосудодвигательного центра, ↑ тонуса симпатического отдела вегетативной нервной системы, вазоконстрикция и ↑АД. Эти рефлекторные механизмы включаются быстро и достигают максимальной активности через 10-30 секунд от начала возбуждения. II. Механизмы, занимающие по длительности промежуточное положение. Для их развития требуются минуты, а для достижения максимума - часы. · Механизм ауторегуляции: растяжение резистивных сосудов (например, из-за увеличения ОЦК) приводит к их сокращению и ↑АД. · Активация ренин-ангиотензиновой системы (РАС): ↓АД (СрАД ниже 65-9900 мм.рт.ст.)→выброс ренина→превращение ангиотензиногена в ангиотензин-I, ангиотензин-I при помощи АПФ-в ангиотензин-II→спазм сосудов→↑ОПСС и ↑АД. · Усиление секреции АДГ=вазопрессина гипоталамусом и задней долей гипофиза→↑ОПСС и ↑АД. Кроме того, АДГ усиливает реабсорбцию воды почками, что увеличивает ОЦК и, следовательно, АД. · Механизм перемещения межтканевой жидкости в капилляры: при падении АД из-за кровопотери межтканевая жидкость по закону Франка-Старлинга переходит в сосуды. Увеличение ОЦК→увеличение АД. III. Поздние и длительно действующие механизмы. · Почечная система контроля за объемом жидкости (почечный объемно-прессорный механизм). ↓ АД ниже нормального уровня→ уменьшение фильтрационной функции почек→уменьшение выведения Na+ и воды→избыток Na+ и воды в организме→↑ ОЦК→↑АД.
· Система альдостерона. ↓АД и ОЦК→РАС→вызванная ангиотензин-II гиперсекреция альдостерона→↑канальцевой реабсорбции Na+ (и с помощью АДГ-воды)→↑ОЦК→↑МОС, ОПСС и АД. · Система вазопрессина (АДГ).↓АД→выделение АДГ→↑реабсорбции жидкости в почках→↑ОЦК→↑МОС, ОПСС и АД. Прессорные гуморальные вещества: катехоламины, АДГ, ангиотензин-II,эндотелины, тромбоксан, некоторые простагландины, супероксид-анион. Опосредованно: альдостерон и глюкокортикоиды. Последние - через увеличение ОЦК как слабые минералкортикоиды и как увеличивающие синтез АПФ и тем самым количество ангиотензин-II. В зависимости от уровня ренина выделяют 3 формы гипертонической болезни: гиперрениновую, норморениновую, гипорениновую. Депрессорные механизмы. I. Срочные рефлекторные механизмы. ↑АД→ активация барорецепторов дуги аорты и каротидного синуса, нервов-депрессоров, парасимпатического отдела (↓ЧСС), угнетение симпатического отдела→↓АД. Однако, при постоянном (в течение нескольких дней) раздражении, эти рефлексы ослабевают, рецепторы адаптируются и «переключаются для регуляции АД на более высоком, чем в норме, уровне. Это и обуславливает «рабочее давление» к которому адаптирован больной ГБ. II. Механизмы, занимающие по длительности промежуточное положение. Выделение предсердных натрийуретических пептидов.↑АД→↑ напряжения стенки миокарда и внутриполостного давления→растяжение предсердий→секреция ПНУП→выведения почками Na+ и воды→↓ОЦК, МОС, ОПСС и АД. III. Длительно действующие механизмы. Почечная система контроля за объемом жидкости, а также регуляция ОЦК, а следовательно, МОС, ОПСС и АД при участии альдостерона и АДГ. Депрессорные гуморальные вещества: оксид азота (NO), кинины (брадикинин), простациклин, простагландин Е, ПНУП, местно - метаболиты (углекислый газ (СО2), лактат, аденозин и др.), медиаторы повреждения (гистмин, брадикинин, вещество Р, ацетилхолин). Таким образом, против нарушений АД (и ОЦК) постоянно действуют 2 линии «обороны», каждая в свое время. При кратковременных колебаниях АД включаются сердечные и сосудистые реакции, при длительных же сдвигах преобладают компенсаторные изменения объема крови. В последнем случае сначала меняется содержание в крови воды и электролитов, а при необходимости происходят и сдвиги белков плазмы крови и клеточных элементов.
Патологическая анатомия. Морфологические изменения при гипертонической болезни отличаются большим разнообразием, отражающим характер и длительность ее течения.
При злокачественной гипертензии доминируют проявления гипертонического криза, т. е. резкого повышения артериального давления в связи со спазмом артериол. Морфологические проявления гипертонического криза достаточно характерны и представлены гофрированностью и деструкцией базальной мембраны эндотелия и своеобразным расположением его в виде частокола, что является выражением спазма артериолы (см. рис. 1), плазматическим пропитыванием или фибриноидным некрозом ее стенки (см. рис. 2) и присоединяющимся тромбозом. В связи с этим развиваются инфаркты, кровоизлияния. В настоящее время злокачественная гипертония встречается редко, преобладает доброкачественно и медленно текущая гипертоническая болезнь.
← рис. 1 Спазм артериолы при гипертонической болезни. Электронограмма. Просвет сосуда (Пр) сужен. Эндотелиальные клетки (Эн) плотно прижаты друг к другу межэндотелиальные пространства не выявляются. Базальная мембрана (БМ) гофрирована и расщеплена. Внутренняя эластическая мембрана (ЭМ) фрагментирована. ГМК — гладкомышечная клетка. Х16 000 (по Spiro et al.).
рис. 2 Фибриноидный некроз приводящей артериолы и капиллярных петель клубочка почки.→
При доброкачественной гипертензии, учитывая длительность развития болезни, различают три стадии, имеющие определенные морфологические различия.
Однако следует учитывать, что в любой стадии доброкачественной гипертензии может возникнуть гипертонический криз с характерными для него морфологическими проявлениями. 1. О доклинической стадии гипертонической болезни говорят в тех случаях, когда появляются эпизоды временного повышения артериального давления (транзиторная гипертензия). В этой стадии находят гипертрофию мышечного слоя и эластических структур артериол и мелких артерий, морфологические признаки спазма артериол или более глубокие их изменения в случаях гипертонического криза. Отмечается умеренная компенсаторная гипертрофия левого желудочка сердца. 2. Стадия распространенных изменений артерий характеризует период стойкого повышения артериального давления. В артериолах, артериях эластического, мышечно-эластического и мышечного типов, а также в сердце возникают характерные изменения. Изменения артериол - наиболее типичный признак гипертонической болезни - выражаются в плазматическом пропитывании и его исходе - гиалинозе, или артериолосклерозе. Плазматическое пропитывание артериол и мелких артерий развивается в связи с гипоксическим повреждением эндотелия, его мембраны, мышечных клеток и волокнистых структур стенки, к которому ведет спазм сосуда. Элементы деструкции стенки, как и пропитывающие ее белки и липиды, резорбируются с помощью макрофагов, однако эта резорбция, как правило, неполная. Развивается гиалиноз артериол, или артериолосклероз (см. рис. 3).
← рис. 3 Гиалиноз мелких артерий головного мозга.
Аналогичные изменения появляются в мелких артериях мышечного типа. Наиболее часто плазматическому пропитыванию и гиалинозу подвергаются артериолы и мелкие артерии почек, головного мозга, поджелудочной железы, кишечника, сетчатки глаза, капсулы надпочечников. Во время гипертонического криза плазматическое пропитывание артериол, артериолонекроз и геморрагии доминируют в каком-либо одном органе, что определяет клиническую специфику криза (артериолонекроз почек, ведущий к острой почечной недостаточности, плазматическое пропитывание артериол и диапедезные кровоизлияния в дне IV желудочка, что ведет к внезапной смерти, и т. д.). Изменения артерий эластического, мышечно-эластического и мышечного типов представлены эластофиброзом и атеросклерозом. Эластофиброз характеризуется гиперплазией и расщеплением внутренней эластической мембраны, развивающимися компенсаторно в ответ на стойкое повышение артериального давления, и разрастанием между расщепившимися мембранами соединительной ткани, т. е. склерозом. При стойкой и длительной артериальной гипертонии развивается выраженный атеросклероз, который отличается некоторым своеобразием: атеросклеротические изменения имеют более распространенный характер, «спускаясь» в артерии мышечного типа, чего не наблюдается при отсутствии гипертонии; при гипертонии фиброзные бляшки располагаются циркулярно, а не сегментарно, что ведет к более резкому сужению просвета сосуда.
В этой стадии степень гипертрофии миокарда нарастает, масса сердца достигает 900-1000 г, а толщина стенки левого желудочка - 2-3 см (см. рис. 4).
← рис. 4 Гипертрофия левого желудочка сердца при гипертонической болезни. В связи со стенозирующим атеросклерозом венечных артерий возникает гипоксия миокарда, которая ведет к развитию дистрофических и некро6иотических изменений мышечных волокон и миогенному расширению полостей гипертрофированного сердца (эксцентрическая гипертрофия миокарда), а также к изменениям интрамуральной нервной системы сердца. В условиях кислородного голодания и усиливающихся нарушений трофики миокарда вследствие патологии интрамуральной нервной системы сердца развивается диффузный мелкоочаговый кардиосклероз (гипертонический кардиосклероз; см. рис. 5).
← рис. 5 Кардиосклероз при гипертонической болезни.
3. Последнюю стадию гипертонической болезни характеризуют вторичные изменения органов в связи с изменением артерий и нарушением внутриорганного кровообращения. Эти вторичные изменения могут появляться катастрофически быстро на почве спазма, тромбоза сосуда, завершающего плазматическое пропитывание или фибриноидный некроз его стенки. Тогда они проявляются кровоизлияниями или инфарктами. Вторичные изменения органов могут развиваться и медленно на почве артериоло - и атеросклеротической окклюзии сосудов, что ведет к атрофии паренхимы и склерозу органов.
Клинико-морфологические формы гипертонической болезни. На основании преобладания сосудистых, геморрагических, некротических и склеротических изменений в сердце, мозге, почках при гипертонической болезни выделяют следующие клинико-морфологические формы: · сердечную, · мозговую · почечную. Сердечная форма гипертонической болезни, как и сердечная форма атеросклероза, составляет сущность ишемической болезни сердца.
← рис. 6 Кровоизлияние в головной мозг с прорывом в боковые желудочки.
Возникновению обширных кровоизлияний предшествуют спазм артериол, плазматическое пропитывание их стенок, изменения тонуса капилляров, появление мелких периваскулярных геморрагии. Эти расстройства кровообращения в мозге возникают обычно во время очередного криза гипертонической болезни и соответствуют клинике так называемого предынсультного состояния. Оно может прекратиться, оставив лишь следы в виде периваскулярных отложений гемосидерина. Если же гипертонический криз затягивается, альтеративные изменения стенок артериол и мелких артерий завершаются разрывом эластических мембран, что ведет к возникновению микроаневризм, их разрыву и образованию гематомы. В месте кровоизлияния ткань мозга разрушается, образуется полость, заполненная свертками крови и размягченной тканью мозга (красное размягчение мозга). Локализуется кровоизлияние чаще всего в подкорковых узлах головного мозга (зрительный бугор, внутренняя капсула) и мозжечка. Размеры его бывают разными: иногда оно захватывает всю массу подкорковых узлов, кровь прорывается в боковые, III и IV желудочки мозга, просачивается в область основания мозга. Инсульты с прорывом в желудочки мозга всегда заканчиваются смертью. Если больной переживает инсульт, то по периферии кровоизлияния в ткани мозга появляется много сидерофагов, зернистых шаров, клеток глии и свертки крови рассасываются. На месте гематомы образуется киста с ржавыми стенками и буроватым содержимым. У больных, длительно страдавших мозговой формой гипертонической болезни и умерших от инсульта, наряду со свежими кровоизлияниями нередко находят кисты как следствие бывших ранее геморрагии. Ишемические инфаркты мозга, возникающие при тромбозе атеросклеротически измененных артерий, имеют ту же локализацию и те же исходы, что и кровоизлияния. Помимо острых нарушений мозгового кровообращения, в ткани головного мозга (особенно во II и III слоях коры) и продолговатого мозга (соматических и вегетативных его ядрах) развиваются гипоксические изменения в виде дистрофии и некроза паренхиматозных нервных клеток с пролиферацией в очагах опустошения нервных клеток, глиальных элементов. Сходные изменения встречаются в узлах вегетативной нервной системы, в системе блуждающего нерва, в нервных волокнах, их окончаниях в рефлексогенной зоне дуги аорты и каротидном синусе. При гипертонической болезни наряду с дистрофическими и некротическими изменениями в нервной системе возникают явления регенераторного и компенсаторного характера. К ним относятся: гипертрофия тела нейронов, появление многоядерных нервных клеток, фигуры амитотического деления нервных клеток симпатических узлов, скопления невросимпластов. От некоторых дендритов в симпатических узлах отходят многочисленные коллатерали, которые переплетаются с коллатералями соседних дендритов. Почечная форма гипертонической болезни характеризуется изменениями почек, возникающими как остро, так и хронически. К острым изменениям относится инфаркты почек и артериолонекроз почек. Инфаркты почек появляются при тромбоэмболии или тромбозе артерий. Иногда они бывают субтотальными или тотальными. Артериолонекроз почек — морфологическое выражение злокачественной гипертонии. Помимо артериол, фибриноидному некрозу подвергаются капиллярные петли клубочков, в строме возникают отек и геморрагии, в эпителии канальцев — белковая дистрофия. Очень быстро в ответ на некроз в артериолах, клубочках и строме развиваются клеточная пролиферативная реакция и склероз (злокачественный нефросклероз Фара). Почки выглядят несколько уменьшенными в размерах, пестрыми, поверхность их мелкогранулярная. Артериолонекроз приводит к острой почечной недостаточности и заканчивается обычно летально, если отсутствует возможность гемодиализа. Изменения почек, свойственные хроническому доброкачественному течению гипертонической болезни, связаны с гиалинозом артериол, артериолосклерозом.
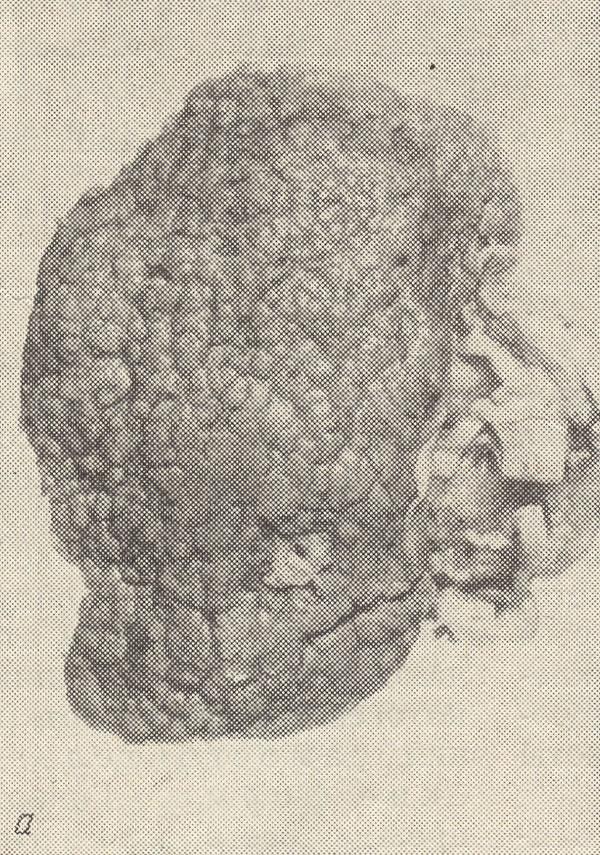
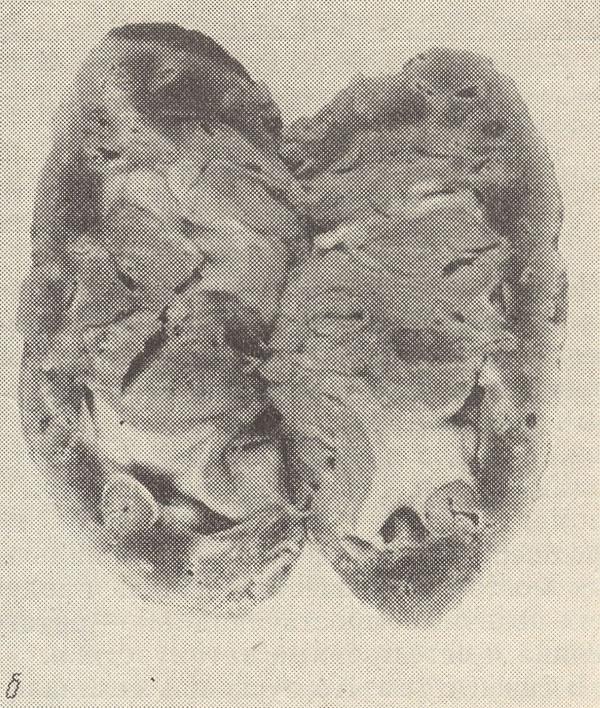
↑ рис. 7 Первично-сморщенная почка, вид с поверхности (а) и на разрезе (б).
Гиалиноз артериол сопровождается коллапсом капиллярных петель и гиалинозом клубочков (гломерулогиалиноз), что ведет к редукции капилляров, питающих канальцы. В результате недостаточного кровоснабжения и гипоксии канальцевая часть большинства нефронов атрофируется и замещается соединительной тканью, которая разрастается также вокруг погибших клубочков. На поверхности почек появляются множественные мелкие очаги западения. Нефроны, соответствующие относительно сохранным клубочкам, гипертрофируются (регенерационная гипертрофия почек) и выступают над почечной поверхностью в виде серо-красных гранул. Почки выглядят маленькими, плотными, поверхность их мелкогранулярная, паренхима атрофична, особенно истончено корковое вещество. Такие почки, являющиеся исходом их склероза на почве гиалиноза артериол (артериолосклеротический нефросклероз), называют первично-сморщенными (см. рис. 7). Клиническое выражение артериолосклеротического нефросклероза — это хроническая почечная недостаточность, завершающаяся азотомической уремией. Изменение глаз при гипертонической болезни вторичное, в связи с характерными изменениями сосудов. Они представлены отеком соска зрительного нерва, кровоизлияниями, отслойкой сетчатки белковым выпотом и отложением в ней белковых масс, некрозом сетчатки и тяжелыми дистрофическими изменениями нервных клеток ганглиозного слоя. Изменения эндокринных желез: в надпочечниках происходит гиперплазия мозгового и коркового слоев с образованием в последнем так называемых регенераторных аденом. В дальнейшем эти изменения сменяются атрофическими. В гипофизе, передней его доле отмечается гиперплазия базофильных клеток, как и клеток задней доли, выделяющих вазопрессорные вещества. В других органах нередко возникают изменения, являющиеся проявлением гипертонических кризов или следствием хронической недостаточности питания их кровью и гипоксии. Классификация. В соответствии с Международной классификацией болезни Х пересмотра артериальные гипертонии относят к: Примеры формулировок диагноза. При формулировании диагноза по возможности максимально полно должны быть отражены: Ø наличие факторов риска, Ø поражение органов-мишеней Ø сердечно-сосудистые заболевания Ø цереброваскулярная болезнь Ø хроническая болезнь почек Ø сердечно-сосудистый риск. Степень повышения АД обязательно указывается у пациентов с впервые диагностированной АГ, у остальных больных пишется достигнутая степень АГ. Если больной находился в стационаре, то в диагнозе указывается степень АГ на момент поступления. Необходимо также указать стадию заболевания. Примеры диагностических заключений: ! Гипертоническая болезнь I стадии, 2 степени АГ. Дислипидемия. Риск сердечно-сосудистых осложнений: 2 (средний). ! Гипертоническая болезнь II стадии, 3 степени АГ. Дислипидемия. Гипертрофия левого желудочка. Риск сердечно-сосудистых осложнений: 4 (очень высокий). ! Гипертоническая болезнь III стадии, 2 степени АГ. Ишемическая болезнь сердца: стенокардия напряжения II функционального класса. Риск сердечно-сосудистых осложнений: 4 (очень высокий). ! Гипертоническая болезнь II стадии, 2 степень АГ. Атеросклероз аорты, сонных артерий. Риск сердечно-сосудистых осложнений: 3 (высокий). ! Гипертоническая болезнь III стадии. Достигнутая степень АГ: 1. Облитерирующий атеросклероз сосудов нижних конечностей. Перемежающаяся хромота. Риск сердечно-сосудистых осложнений: 4 (очень высокий). ! Гипертоническая болезнь I стадии, 1 степени АГ. Сахарный диабет II типа, медикаментозная субкомпенсация. Риск сердечно-сосудистых осложнений: 3 (высокий). ! Ишемическая болезнь сердца: стенокардия напряжения III функционального класса. Постинфарктный (крупноочаговый) и атеросклеротический кардиосклероз. Гипертоническая болезнь III стадии. Достигнутая степень АГ: 1. Риск сердечно-сосудистых осложнений: 4 (очень высокий). ! Гипертоническая болезнь II стадии, 3 степени АГ. Дислипидемия. Гипертрофия левого желудочка. Ожирение II ст. Нарушение толерантности к глюкозе. Риск сердечно-сосудистых осложнений: 4 (очень высокий). ! Феохромоцитома правого надпочечника. Артериальная гипертония 3 степени. Гипертрофия левого желудочка. Риск сердечно-сосудистых осложнений: 4 (очень высокий).
ПРИНЦИПЫ ЛЕЧЕНИЯ АРТЕРИАЛЬНОЙ ГИПЕРТОНИИ
Цели терапии. Основная цель лечения больных АГ состоит в максимальном снижении риска развития осложнений АГ: фатальных и не фатальных ССЗ, ЦВБ и ХБП. Для достижения этой цели требуется: Ø снижение АД до целевых уровней, Ø коррекция всех модифицируемых факторов риска (курение, дислипидемии, гипергликемия, ожирение и др.), Ø предупреждение, замедление темпа прогрессирования и/или уменьшение выраженности (регресс) поражения органов-мишеней, Ø лечение имеющихся сердечно-сосудистых, цереброваскулярных и почечных заболеваний. Целевым для пациентов с АГ является уровень АД < 140/90 мм рт.ст. Исключение составляют больные АГ в сочетании с сахарным диабетом, для которых целевым является уровень АД < 140/80 мм рт.ст. При плохой переносимости снижения АД рекомендуется его снижение в несколько этапов. На первом этапе: артериальное давление необходимо снизить на 10-15% от исходного уровня за 2-4 недели с последующим возможным перерывом для адаптации пациента к более низким величинам АД. Далее темпы снижения АД определяются индивидуально, при этом необходимо добиваться постепенного снижения АД до целевых значений. Использование этапной схемы снижения АД с учетом индивидуальной переносимости позволяет достичь целевого уровня АД и избежать эпизодов гипотонии, с которыми связано увеличение риска развития инфаркта миокарда и инсульта. При достижении целевого уровня АД необходимо учитывать нижнюю границу снижения: САД до 110-115 мм рт.ст. и ДАД до 70-75 мм рт.ст. Общие принципы ведения больных. После оценки суммарного сердечно-сосудистого риска определяется индивидуальная тактика ведения пациента. Важнейшим ее аспектом является решение о целесообразности назначения гипотензивной терапии. Показания к гипотензивной терапии определяются на основании величины сердечно-сосудистого риска (таблица 7). Лицам с высоким нормальным уровнем АД, при отсутствии данных об АГ по результатам суточного мониторирования артериального давления и/или самоконтроля артериального давления, назначение гипотензивной терапии не показано, такой категории лиц необходимо рекомендовать немедикаментозные мероприятия по профилактике и коррекции факторов риска. У лиц с высоким и очень высоким суммарным сердечно-сосудистым риском, независимо от уровня АД, гипотензивная терапия назначается незамедлительно. Таблица 7. Тактика ведения больных в зависимости от суммарного сердечно-сосудистого риска.
Примечание: - точность определения общего сердечно-сосудистого риска напрямую зависит от того, насколько полно проведено клинико- инструментальное и биохимическое обследование больного. Без данных УЗИ сердца и сосудов для диагностики ГЛЖ и утолщения стенки (или наличия бляшки) сонных артерий и оценки функции почек больные АГ могут быть ошибочно отнесены к более низкой категории риска. - у больных с 1 степенью АГ для уточнения наличия и выраженности повышения АД целесообразно проведение самоконтроля АД и/или суточного мониторирования АД. Немедикаментозное лечение. Мероприятия по изменению образа жизни рекомендуют всем больным, в том числе получающим медикаментозную терапию, особенно при наличии факторов риска. Это позволяет снизить АД, уменьшить потребность в гипотензивных препаратах, повысить их эффективность, благоприятно повлиять на имеющиеся факторы риска, осуществить первичную профилактику гипертонической болезни и снизить риск сердечно-сосудистых осложнений на популяционном уровне. К таким методам относятся: ü отказ от курения ü нормализация массы тела (ИМТ менее 25 кг/м2 и окружности талии <102 см у мужчин и <88 см у женщин) ü ↓ потребления алкогольных напитков (менее 20-30 г/сут этилового спирта для мужчин и 10-20 г/сут для женщин. Суммарное потребление алкоголя в неделю не должно превышать 140 г у мужчин и 80 г у женщин) ü ↑ физической нагрузки-аэробные (динамические) упражнения регулярно по 30-40 минут не менее 4 раз в неделю ü ↓ потребления поваренной соли до 5-6 г/сут ü Изменение режима питания с увеличением потребления растительной пищи, уменьшением потребления животных жиров, увеличением в рационе калия, кальция, содержащихся в овощах, фруктах, зерновых, и магния, содержащегося в молочных продуктах (последние 2 пункта - диета № 10 по Певзнеру). Медикаментозное лечение. У всех больных АГ необходимо добиваться постепенного снижения АД до целевых уровней. Особенно осторожно следует снижать АД у пожилых и у больных, перенесших инфаркт миока
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-04-18; просмотров: 539; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.219.112.243 (0.018 с.) |


 На долю развития первичной артериальной гипертонии (эссенциальной гипертонии (т.е. причину повышения артериального давления установить не удается), гипертонической болезни) приходится около 90-95% случаев стабильного повышения АД.
На долю развития первичной артериальной гипертонии (эссенциальной гипертонии (т.е. причину повышения артериального давления установить не удается), гипертонической болезни) приходится около 90-95% случаев стабильного повышения АД.
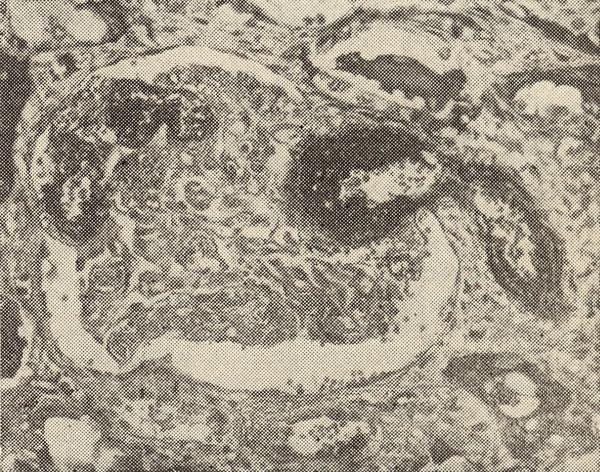
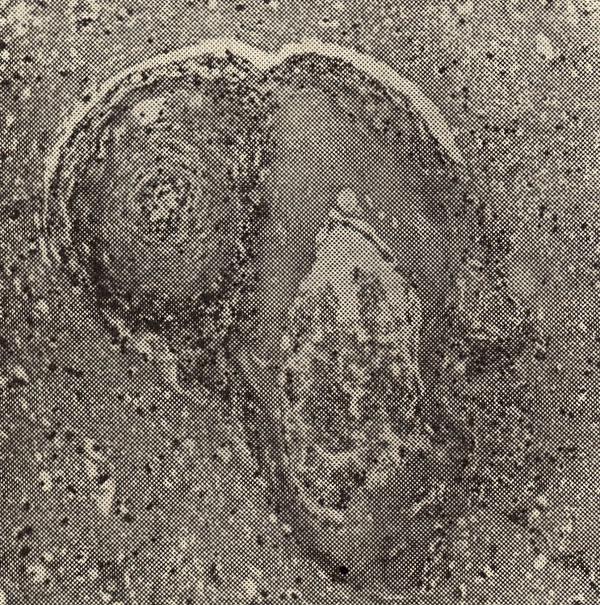
 Эластофиброз и стенозирующий атеросклероз резко выражены в артериях сердца, мозга, почек, поджелудочной железы, в сонных и позвоночных артериях.
Эластофиброз и стенозирующий атеросклероз резко выражены в артериях сердца, мозга, почек, поджелудочной железы, в сонных и позвоночных артериях.
 Мозговая форма гипертонической болезни проявляется, прежде всего, различными видами нарушения мозгового кровообращения. Чаще встречаются кровоизлияния в мозг (см. рис. 6)— как мелкие диапедезные, так и обширные, с развитием гематомы (геморрагический инсульт), реже образуются ишемические инфаркты (ишемический инсульт).
Мозговая форма гипертонической болезни проявляется, прежде всего, различными видами нарушения мозгового кровообращения. Чаще встречаются кровоизлияния в мозг (см. рис. 6)— как мелкие диапедезные, так и обширные, с развитием гематомы (геморрагический инсульт), реже образуются ишемические инфаркты (ишемический инсульт).