Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Специальные методы выявления и диагностики туберкулезаСодержание книги
Поиск на нашем сайте Для верификации диагноза туберкулеза основное значение имеет выявление возбудителя – туберкулезной микобактерии. Обязательные этапы микробиологического исследования в противотуберкулезных учреждениях включают: 1. Микроскопический метод: микроскопия мазка биоматериала (чаще мокроты) на КУБ; 2. Культуральное исследование (посев на питательные среды); 3. Определение чувствительности МБТ к противотуберкулезным препаратам 1 и 2 ряда, что называют тестом лекарственной чувствительности (ТЛЧ); 4. Молекулярно-генетическое исследование (метод полимеразной цепной реакции – ПЦР). У детей, которые заглатывают мокроту и не могут ее откашлять, для исследования берут промывные воды желудка, реже – бронхов.
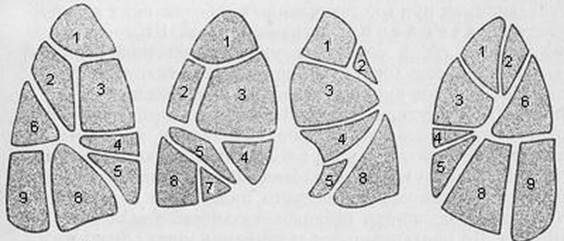
1. Двукратная м икроскопия мазков мокроты, окрашенных по Циль-Нильсену, на наличие КУБ является наиболее простым методом выявления туберкулеза. В противотуберкулезном диспансере микроскопию повторяют, если эти исследования не были сделаны в УЗ по месту жительства или их результаты были отрицательными. В качестве биологического материала обычно используют мокроту, при ее отсутствии – промывные воды бронхов и желудка. Более информативными являются методы флотации (обогащения) и люминесцентной микроскопии, которые позволяют повысить точность бактериологического исследования. 2. Культуральное исследование является достоверным методом подтверждения туберкулезной этиологии процесса, и по сравнению с микроскопией повышает верификацию диагноза в среднем на 30 %. Культуральное исследование выполняется только в противотуберкулезных диспансерах, так как для его проведения необходимы специально оснащенные и аттестованные бактериологические лаборатории. Культуральное исследование позволяет обнаружить МБТ даже в том случае, если в 1 мл исследуемого материала содержится всего 100 микробных тел. В противотуберкулезных диспансерах в настоящее время используют две питательные среды: плотную среду Левенштейна-Йенсена и жидкую среду Миддлбрук. · Плотная среда Левенштейна-Йенсена является обязательной питательной средой для культивирования МБТ во всех случаях. Это – классический «медленный» метод выделения МБТ, позволяющий идентифицировать возбудителя на основании характерного внешнего вида колоний, темпа их роста и условий выращивания. Недостатком посева на твердой среде Левенштейна–Йенсена является его длительность – рост колоний МБТ происходит в течение 4-8 недель. · Жидкая модифицированная среда Миддлбрук используется в аппарате ВАСТЕС MGIT 960 и применяется для более быстрого выращивания микобактерий из мокроты и другого биологического материала. Использование этой среды позволяет получить рост туберкулезных микобактерий уже через 1-2 недели. Исследуемый материал помещают в специальные пробирки с жидкой питательной средой, на дне пробирок содержится кислородзависимый флюорохромный краситель. Микобактерии размножаются и поглощают кислород, в результате чего его концентрация в пробирке снижается, и свечение красителя усиливается. Таким образом, рост МБТ вызывает усиление флюоресценции, которая становится видимой при облучении пробирки ультрафиолетовым светом. Для регистрации роста измеряют интенсивность свечения специальными фотодатчиками, встроенными в прибор. Интенсивность свечения регистрируют в единицах роста. Применение жидкой питательной среды Миддлбрук на аппарате ВАСТЕС является желательным, но ограниченным, поскольку требует дорогостоящих расходных материалов (тест-наборов). Данный метод применяется выборочно, прежде всего, у тех больных, у которых имеется высокий риск развития химиорезистентного туберкулеза. Молекулярно-генетическая диагностика туберкулеза включает тесты, в основе которых лежит полимеразная цепная реакция (ПЦР), поэтому такую диагностику еще называют ПЦР диагностикой. Исследование проводится в специализированных противотуберкулезных учреждениях, в настоящее время широкое распространение получил тест GeneXpert MTB/RIF. Для теста используется мокрота, бронхолегочные смывы, экссудаты. Основное преимущество – быстрое, менее чем за 2 часа, получение результата, позволяющего одновременно подтвердить диагноз туберкулеза в результате идентификации микобактериальной ДНК и определить устойчивостьМБТк рифампицинупутем выявления соответствующих генетических мутаций. Устойчивость к рифампицину свидетельствует о высоком риске мультирезистентного туберкулеза, являясь фактически его маркером, поскольку, по данным ВОЗ, резистентность к рифампицину в 95 % сочетается с резистентностью к изониазиду. При отсутствии гарантированных поставок тестов данный метод диагностики туберкулеза применяют селективно, в основном, в особых группах больных с высоким риском МРТБ. Оптимальной является следующая последовательность доступа к молекулярно-генетическим тестам (каждая последующая группа обследуется после обеспечения потребностей выше распложенной): 1. Дети и подростки, заболевшие из подтвержденных контактов мультирезистентного туберкулеза; 2. Больные 1-2 категории с риском неудачи лечения, в том числе ВИЧ-инфицированные; 3. Повторные случаи туберкулеза при отсутствии результатов ТЛЧ; 4. Новые случаи туберкулеза с положительным мазком КУБ (+). Метод Xpert MTB/RIF определяет как живые, так и погибшие микобактерии, поэтому не применяется для контроля эффективности проводимого лечения. Еще одним методом молекулярно-генетической диагностики является GenoType® MTBDRplus HAIN-тест. Этот тест также основан на ПЦР, и способен выявить ДНК-комплекс M. Tuberculosis с одновременным определением устойчивости к рифампицину в сочетании с изониазидом. Исследование мокроты Хайн-тестом может обнаружить живые и погибшие микобактерии, по этой причине данный метод также не применяют для оценки эффективности противотуберкулезной химиотерапии. Рентгенологические методы диагностики туберкулеза включают, прежде всего, обзорную рентгенографию органов грудной клетки (ОГК), этот же метод чаще всего используют и для оценки динамики процесса в легких. Чтобы лучше увидеть изменения, скрывающиеся за тенью ребер и ключицы, делают рентгенографию в наклонном положении по Флейшнеру. Боковая рентгенограмма позволяет уточнить сегментарную локализацию патологии, лучше рассмотреть пораженные трахеобронхиальные лимфоузлы, которые не видны на прямой рентгенограмме. Для уточнения наличия или отсутствия деструкции (если она четко не видна на обзорной рентгенограмме) диагностическую ценность имеет линейное томографическое (послойное) исследование. Линейная томография позволяет проследить за заживлением полости распада в процессе химиотерапии, в деталях рассмотреть изменения в тени туберкулемы или обнаружить узловатость при злокачественном новообразовании. Томография корней легких позволяет обнаружить увеличенные лимфоузлы, оценить проходимость крупных бронхов, особенно, если больному нельзя выполнить диагностическую трахеобронхоскопию. При туберкулезе на рентгенограммах ОГК можно увидеть различные изменения, вызванные поражением легочной ткани, трахеобронхиального дерева, внутригрудных лимфатических узлов, плевры, средостения, грудной стенки. Излюбленная локализация туберкулезного процесса – 1, 2 и 6 сегменты легких (рисунок 1).
А Б Рисунок 1. Сегментарное строение легких: А – правое легкое: боковая и прямая проекции, Б – левое легкое: прямая и боковая проекции.
На качественной рентгенограмме четко прослеживаются 2-3 грудных позвонка. На «жестком» снимке видно больше позвонков, а на «мягком» – меньше. Трахея должна находиться посередине (Рисунок 2). Остистые отростки вдоль позвоночника должны лежать посередине расстояния между ключицами, если это не так, рентгенограмма выполнена при повороте человека. Тень сердца в физиологическом положении выступает справа не более, чем на 1 см, слева контур не должен заходить за среднеключичную линую. Легочные поля делят на верхушки – участки, расположенные выше ключиц, верхние отделы – от верхушки до уровня переднего конца II ребра, средние – между II и IV ребрами, нижние – от IV ребра до диафрагмы. Это деление не соответствует долевому строению легких и выделяется для удобства анализа рентгенограммы. Для уточнения локализации патологического процесса указывают пораженный сегмент (сегменты) или долю.
Снизу легочные поля ограничены тенью диафрагмы. Слева и справа каждая половина диафрагмы в прямой проекции образует дугу, идущую от бокового отдела грудной стенки до средостения. Наружный отдел этой дуги составляет с изображением ребер острый реберно-диафрагмальный угол, или реберно-диафрагмальный плевральный синус. У здорового человека реберно-диафрагмальные синусы должны быть свободными, без теней. Легочный рисунок отражает тени артерий и вен легких, в меньшей степени – окружающей их соединительной ткани. В норме периферические части легких прозрачны, сосудистый рисунок прослеживаться не должен. Корни легких. Анатомическим субстратом теней корней легких являются крупные разветвления легочной артерии. Тени корней имеют форму запятых или бабочек, средняя часть тени всегда вогнута. Медиальнее тени легочной артерии видна светлая полоска шириной около 1 см, отражающая просвет стволового бронха. По наличию этой светлой полоски судят о структурности корня. Главным признаком нормального корня является неоднородность его изображения: в нем можно различить тени отдельных крупных артерий и бронхов. В норме тени корней находятся между передними отрезками 2 и 4 ребер, их делят на головку, тело и хвостовую часть. Головка располагается на уровне хрящевой части 2 ребра, тело между 2 и 3 ребрами, а каудальная часть от 3 ребра книзу до 4 ребра. Для определения размеров корня измеряют его ширину, которая состоит из ширины просвета бронха и ширины сосудистой его части, что в сумме составляет от 1 до 1,5 см в различные возрастные периоды. При этом величина сосудистой части корня в нормальных условиях равна полуторному размеру просвета кнутри расположенного бронха. Левый корень располагается несколько выше правого и сильнее прикрыт тенью сердца и сосудов, поэтому его размеры меньше, чем размеры корня противоположной стороны. Ниже приводятся основные рентгенологические определения, которые используются в практике врача-фтизиатра при обследовании больных, ознакомиться с примерами приводимых рентгенологических синдромов на рентгенограмме можно в приложении к разделу 2. Очаг, очаговая тень – тень размером до 10 мм. Условно различают три основных типа очаговых затемнений: крупноочаговые (больше 5 мм), среднеочаговые (2,5-5 мм) и мелкоочаговые (меньше 2,5 мм). Тень малой интенсивности называют «мягким очагом», малая интенсивность тени отражает инфильтрацию легочной ткани воспалительным экссудатом и клеточными элементами, поэтому указывает на свежий активный процесс. Очаги высокой интенсивности, их еще называют «плотными» очагами, образуются в результате усыхания казеозного некроза с образованием вокруг него соединительной ткани, что соответствует стадии заживления. Плотные очаги образуются только при специфическом туберкулезном процессе и не свойственны другим заболеваниям. Инфильтрат – тень размером более 1 см, преимущественно малой или средней интенсивности с нечеткими контурами. При больших объемах поражения легочной ткани интенсивность тени может увеличиваться. Просветление на фоне затемнения означает наличие деструкции. Если деструкция на обзорной рентгенограмме четко не видна выполняется послойная рентгенотомография легких. Синдром диссеминации – наличие очаговых теней, обычно с двух сторон, занимающих все легочные поля или большую их часть. При размере теней 1-2 мм диссеминацию называют милиарной. Для диссеминации туберкулезной этиологии характерно поражение верхушек. Круглая тень – затемнение размером более 1 см, имеющее в двух взаимно перпендикулярных проекциях круглую, полукруглую или овальную форму. Кольцевидная тень – тень в виде кольца с замкнутыми контурами. Непременное условие кольцевидной тени – наличие замкнутости в двух проекциях (или при повороте больного). Кольцевидная тень отражает наличие в легком воздухосодержащей полости. Обширное (тотальное или субтотальное) затемнение –затемнение всего легочного поля (половины грудной клетки) или большей его части, когда прозрачным остается лишь небольшой участок легкого в области верхушки или основания легкого. Чаще всего анатомической основой этого синдрома являются наличие жидкости в плевральной полости, ателектаз, цирроз любого происхождения, реже – обширная инфильтрация легочной ткани. Различать эти состояния помогает оценка положения органов средостения: при плевритах скапливающаяся жидкость «вытесняет» органы средостения в противоположном направлении, при ателектазе или фиброзе – подтягивает «на себя» в пораженную сторону, инфильтрация смещения органов средостения не вызывает. Ограниченное затемнение легочного поля – затемнение определенной внутрилегочной структуры – доли, сегмента. Причиной ограниченного затемнения может быть воспалительный процесс, опухоль, ателектаз, уплотнение легочной ткани в результате фиброза, плевральные наслоения. Анатомической основой синдрома ограниченного затемнения может быть жидкость в плевральной полости. При скоплении жидкости синусы затемняются, не дифференцируются. В боковой проекциизадний реберно-диафрагмальный синус в норме имеет острый угол. При его заполнении жидкостью появляется гомогенная тень с менискообразной границей. В случае затемнения реберно-диафрагмального синуса или нечеткости контура диафрагмы необходимо заподозрить наличие жидкости, при накоплении в плевральной полости достаточного объема выпота контур диафрагмы исчезает. Жидкость дает гомогенную интенсивную тень с типичным менискообразным или косым верхним контуром. При массивном выпоте средостение смещается в противоположную сторону. Рентгенологически в прямой проекции обычно выявляется не менее 250 мл жидкости, на латерограмме (в положении на боку) – не менее 150 мл. При меньшем объеме выпота, который может быть не виден на рентгенограммах, хорошим диагностическим подспорьем является УЗИ плевральных полостей. Не менее важное значение в дифференциальной диагностике туберкулеза имеет обнаружение ателектаза. Причины развития ателектаза различны, однако чаще всего это происходит при закрытии просвета бронха, в результате чего дистальнее места закрытия прекращается вентиляция легочной ткани, снижается ее воздушность и происходит уменьшение объема (см. Приложение). Существует несколько патогенетических путей развития ателектаза. 1. Наиболее часто ателектаз доли или сегментов легкого у взрослых лиц возникает при обтурации бронха раковой опухолью, растущей внутрь просвета бронха или инфильтрирующей его стенки. 2. Реже ателектаз развивается в результате туберкулеза бронха, при котором бронхиальный просвет значительно суживается из-за воспалительного отека и гипертрофии слизистой бронха, его рубцовой деформации. Туберкулез бронха может возникнуть у больных инфильтративным туберкулезом легких, казеозной пневмонией. 3. Еще реже ателектаз возникает вследствие отека слизистой оболочки бронха у пациентов с неспецифической пневмонией. 4. Причиной ателектаза может быть закупорка просвета бронха в результате аспирации инородного тела, что чаще встречается у детей, но может возникнуть и у взрослых при попадании в дыхательные пути кусочков пищи или рвотных масс. 5. Закрытие бронхиального просвета с развитием ателектаза наступает также в результате сдавления стенки бронха снаружи увеличенными внутригрудными лимфоузлами (метастазы опухолей, лимфогранулематоз, лимфосаркома, туберкулез внутригрудных лимфоузлов). 6. Ателектаз может возникнуть и при сохраненной проходимости бронха, тогда морфологической основой ателектаза является повреждение сурфактанта. Чаще всего это происходит после проведения эндотрахеального ингаляционного наркоза, аспирации в легкие агрессивных веществ - кислого содержимого желудка, бензина, щелочей. Вследствие этого развивается химический ожог или, так называемый, химический пневмонит, который может осложниться острым респираторным дистресс-синдромом. 7. Иногда ателектаз легкого возникает после сильных ушибов грудной клетки (контузия легкого), при этом ателектатические изменения могут развиться на стороне, противоположной месту травмы. При ателектазах на р ентгенограммах органов грудной клетки в двух проекциях определяется интенсивная однородная тень с четкими контурами, с уменьшением пораженного участка легкого в объеме. Если в норме расположение куполов диафрагмы должно проецироваться на уровне 6-го ребра (правый купол несколько выше), то при ателектазе доли или целого легкого купол диафрагмы на стороне поражения подтягивается, органы средостения смещаются в пораженную сторону, межреберные промежутки суживаются. При диффузных микроателектазах (острый респираторный дистресс-синдром) наблюдается картина «матового стекла». Любой ателектаз у взрослых лиц является показанием для бронхоскопии, которая имеет решающее значение в установлении причины его развития. Во время диагностической бронхоскопии можно визуализировать патологию бронха, оценить состояние его слизистой оболочки, провести биопсию для гистологического исследования, выполнить бронхоальвеолярный лаваж с последующим цитологическим, бактериологическим и биохимическим исследованием. Патология легочного рисунка: усиление, ослабление или обеднение легочного рисунка, его деформация, появление необычных линейных, полосковидных, сетчатых структур. Патология корня легкого – расширение, изменение теневой картины корня легкого. Основными причинами этого являются следующие патологические состояния: 1. Отек или инфильтрация клетчатки (воспалительные процессы, нарушение оттока лимфы); 2. Патология сосудов, образовывающих тень корня (застойные явления кровообращения); 3. Увеличение лимфатических узлов в воротах легкого или в средостении (воспалительный процесс, злокачественные опухоли, метастазы). Из рентгенологических признаков, наиболее характерных для туберкулеза, можно выделить наличие теней бронхогенного обсеменения или очагов бронхогенного отсева. Отсевы имеют на рентгенограммах вид очаговых теней малой интенсивности или небольших инфильтратов, определяющихся вокруг основной зоны поражения. Морфологически отсевы представляют собой свежие участки туберкулезного воспаления, возникшие в результате откашливания больным казеозно-некротических масс и попадании инфицированной мокроты в другие участки легких. Большое количество отсевов вокруг основного инфильтрата косвенно указывает на наличие деструкции, даже если последняя четко не определяется на рентгенограмме. В таком случае для ее визуализации выполняется рентгенологическая послойная томография легких. Таким образом, определенную часть диагностического поиска можно определить как цепь логически последовательных действий: подозреваешь туберкулез – ищи отсевы, есть отсевы – ищи деструкцию, есть деструкция – ищи бактериовыделение. Гистологическое исследование – однииз наиболее надежных методов верификации туберкулезной этиологии процесса, особенно при внелегочных формах туберкулеза. Для исследования могут быть использованы любые биоптаты: лимфатических узлов, кожи, мягких тканей, легких, плевры, слизистой бронхов, а также пунктаты лимфатических узлов, натечных абсцессов мягких тканей, операционного материала. Эти исследования могут проводиться как в стационарах общих УЗ, так и в специализированных противотуберкулезных диспансерах. Туберкулез является хроническим инфекционным гранулематозным заболеванием с полиморфными тканевыми проявлениями. В основе тканевой патологии, на которой основана морфологическая диагностика, лежит формирование туберкулезной гранулемы. В состав гранулемы входят эпителиоидные клетки, субпопуляции лимфоцитов, немногочисленные плазмоциты и гигантские многоядерные клетки Пирогова-Лангханса. Центральная часть гранулемы может подвергаться особой разновидности некротизации – казеозному некрозу, который является маркером туберкулезного воспаления. Наличие специфических туберкулезных изменений в материале, полученном при эндобронхиальной, трансторакальной биопсиях, биопсии плевры, торакоскопии, медиастиноскопии/томии, открытой биопсии легкого является основанием для верификации диагноза туберкулеза. Для диагностики внелегочного туберкулеза помимо вышеперечисленных, широко используются следующие методы:
· Иммунологическое обследование В условиях специализированных противотуберкулезных учреждений для окончательного подтверждения диагноза обследование больного продолжают. Всех больных в обязательном порядке обследуют на ВИЧ и консультируют у инфекциониста (если это обследование не было проведено в общей лечебной сети), проводят дифференциальную диагностику туберкулеза с другими заболеваниям с использованием более сложных диагностических методов. Кроме исследования на КУБ, большое значение имеет также общий анализ мокроты. При цитологическом изучении мазка можно обнаружить эластические волокна, что свидетельствует о деструкции легочной ткани. Если в мокроте выявлены спирали Куршмана или кристаллы Шарко-Лейдена, то это говорит о возможном аллергическом механизме развития патологии в легких. Спирали Куршмана представляют собой слизистые слепки мелких бронхов и выявляются, как правило, у больных с выраженным бронхообструктивным синдромом (бронхиальная астма, хронический обструктивный бронхит). Кристаллы Шарко-Лейдена состоят из продуктов кристаллизации белков, образующихся при распаде эозинофилов, и появляются при заболеваниях с выраженными явлениями аллергии: бронхиальной астме, эозинофильной пневмонии, глистных инвазиях, иногда при крупозной пневмонии и туберкулезе. Большое количество нейтрофилов в мокроте характерно для неспецифических воспалительных заболеваний бронхолегочной системы, а выявление мицелия грибов требует исключения микоза легких. При прорыве в бронх содержимого старого туберкулезного очага в мокроте иногда обнаруживают тетраду Эрлиха, в состав которой входят обызвествленные эластические волокна, микобактерии туберкулеза, кристаллы холестерина и аморфная известь. Иногда в мокроте больного находят КУБ, но при рентгенографии органов грудной клетки изменений в легких не выявляют. Такое бактериовыделение может быть единственным проявлением туберкулеза бронха. В подобных случаях больному для уточнения диагноза следует выполнить бронхоскопию.
|
||||||
|
Последнее изменение этой страницы: 2021-02-07; просмотров: 222; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.137 (0.017 с.) |