
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Тема 3. Заболевания роговой оболочки, склеры, хрусталика: клинические проявления, фармакотерапия, сестринский процесс
ЛЕКЦИЯ 3.1. Анатомические особенности строения роговой Оболочки и склеры
Наружная, или фиброзная, оболочка (tunica fibrosa) или капсула глаза представлена плотной и ригидной тканью, 9/10 её составляет непрозрачная фиброзная часть склера (sclera) и 1/10 прозрачная часть – роговица (cornea). Капсула глаза по структуре аналогична твёрдой мозговой оболочке; она выполняет защитную функцию, обусловливает постоянство формы, объёма и в известной мере тонуса глаза, является остовом для прикрепления глазодвигательных мышц; капсулу прободают сосуды и нервы, а также зрительный нерв.
В норме роговая оболочка – прозрачная, гладкая, блестящая, сферичная и высокочувствительная ткань. В состав роговицы входит примерно 18% дифинитивного коллагена мезенхимного происхождения, около 2% мукодолисахаридов, белков (альбумин, глобулин), липидов, витаминов С, В2 и др. и до 80 % воды. Воздействие неблагоприятных внешних факторов на роговицу вызывает рефлекторное сжимание век, обеспечивая защиту глазного яблока (роговичный рефлекс). Питание роговой оболочки происходит за счёт перикорнеальной сети сосудов, влаги передней камеры глаза и слезы. Прозрачность роговицы обусловлена её однородной структурой, отсутствием сосудов и строго определённым содержанием воды. Чувствительная иннервация роговицы осуществляется тройничным нервом. Количество нервных окончаний особенно велико в поверхностных слоях, что и обусловливает ее очень высокую чувствительность. Трофическая иннервация роговицы обеспечивается трофическими нервами, имеющимися в составе тройничного и лицевого нервов. В регуляции процессов обмена роговицы принимает участие и симпатическая нервная система. Табл. 9. Строение роговицы
Склера (sclera) – непрозрачная часть наружной оболочки глаза, имеющая белый цвет (белочная оболочка). Склера по своему строению схожа с паренхимой роговой оболочки, однако, в отличие от неё, насыщена водой (вследствие отсутствия эпителиального покрова) и непрозрачна, состоит из эписклерального листка, собственно склеры и внутренней бурой пластинки, образованных из коллагеновых и эластических волокон. Её толщина достигает 1 мм, а самая тонкая часть склеры расположена в месте выхода зрительного нерва. Функции склеры - защитная и формообразующая.. Сквозь склеру проходят многочисленные нервы и сосуды. Границей склеры и роговицы является лимб (limbus) - полупрозрачное кольцо шириной 1,5 – 2мм, в области которого поверхностные слои склеры как бы надвигаются на роговицу. Видимая часть лимба называется наружным, а субконъюнктивальная — внутренним лимбом. В толще лимба расположен шлеммов канал.
В экваториальной части склеры сравнительно мало сосудов, в заднем отделе - много. Сосуды склеры анастомозируют между собой во всех трёх слоях. Иннервируется склера ресничными веточками первой ветви тройничного нерва. ЛЕКЦИЯ 3.2. Воспалительные заболевания роговицы
Заболевания роговицы составляют не менее 25% всей глазной патологии; последствия заболеваний роговицы обусловливают до 50% стойкого снижения зрения и слепоты. Кератиты возникают в результате экзогенного проникновения инфекции в ткани роговицы (при её травмах или нарушении увлажнения), а также вследствие эндогенных причин (заноса инфекции из других очагов, при аллергических процессах и др.). Существует несколько классификаций кератитов, наибольшее значение из которых имеют этиологическая и анатомическая. По этиологии выделяют следующие формы кератитов: а) экзогенные (бактериальные, грибковые, паразитарные); б) эндогенные (туберкулезный, сифилитический, герпетический, нейропаралитический, гиповитаминозные); в) кератиты неясной этиологии. Анатомическая классификация учитывает глубину поражения (поверхностные и глубокие формы), наличие дефекта эпителия (с изъязвлением и без него), васкуляризацию, одновременное воспаление сосудистой оболочки и ряд других критериев. При большинстве кератитов наблюдают роговичный синдром: светобоязнь, слезотечение, блефароспазм, ощущение инородного тела в глазу. Жалобы на боли в глазном яблоке появляются при изъязвлении роговицы. При обследовании обнаруживают нарушение прозрачности, блеска и чувствительности роговицы, а также перикорнеальную инъекцию глазного яблока. Нарушение прозрачности центральных отделов роговицы приводит к снижению зрения. В развитии кератита выделяют четыре стадии: инфильтрации, изъязвления (распада инфильтрата), очищения язвы, рубца. Лечение кератитов проводят в стационаре. Накладывать повязку запрещено, так как она усугубляет гипоксию и нарушение питания роговицы. Проводят местную и системную этиологическую терапию. Чтобы уменьшить выраженность воспаления, в конъюнктивальную полость закапывают 3-4 раза в сутки 0,1% раствор диклофенака натрия. Ограничение изъязвления достигают механическим тушированием язвы 1% спиртовым раствором бриллиантового зеленого, а в некоторых случаях проводят крио-, термокоагуляцию краев и дна язвы. При угрозе прободения роговицы выполняют лечебную кератопластику. На стадии очищения язвы применяют препараты, улучшающие регенерацию роговицы (например, 20% гель солкосерил). Для более нежного рубцевания используют местные глюкокортикоиды.
Зачастую кератиты протекают с осложнениями. Вследствие нарушения питания роговицы в неё прорастают сосуды из окружающих тканей с образованием поверхностной (рис. 55), глубокой (рис. 56) или смешанной васкуляризации (рис. 57).
Синехии препятствуют оттоку внутриглазной жидкости к углу передней камеры, что приводит к развитию вторичной глаукомы. При ущемлении радужки в перфорационном отверстии формируется фистула роговицы. Экзогенные кератиты
Катаральная язва роговицы (краевой кератит). При инфекционных конъюнктивитах или блефаритах возможно образование точечных инфильтратов по периферии роговицы. Инфильтраты могут сливаться и изъязвляться. Заболеванию свойственно торпидное течение. Лечение направлено на устранение причинного процесса (конъюнктивита или блефарита) и терапию язвы роговицы.
Эндогенные кератиты Герпетический кератит. Заболевание вызывают вирусы простого или опоясывающего герпеса. Герпетические поражения роговицы - наиболее частые варианты кератитов. Выделяют герпетические кератиты:
Постепенно инфильтраты занимают всю паренхиму, появляется глубокая васкуляризация, возникают симптомы иридоциклита. Заболевание прогрессирует в течение 2-3 месяцев, затем наступает период рассасывания, который длится 1 – 2 года. В благоприятных случаях острота зрения восстанавливается до 0,4 – 1,0. Лечение проводят совместно с венерологом по установленным схемам. Местное лечение направлено на рассасывание инфильтратов и уменьшение явлений иридоциклита. При низкой остроте зрения показана сквозная кератопластика.
Туберкулёзные кератиты. Развиваются при гематогенном метастазировании микобактерий туберкулёза или вследствие аллергической реакции на них. Метастатические туберкулёзные кератиты протекают вяло, периоды ремиссии чередуются с периодами обострения. Поражается один глаз. В исходе истинного туберкулёзного кератита формируется стойкое васкуляризированное бельмо роговицы.
Туберкулёзно – аллергический кератит начинается остро, затем принимает затяжное течение с рецидивами. Заболевание чаще встречается в возрасте от 3 – 15 лет. Характеризуется высыпанием мелких множественных (миллиарных) или более крупных одиночных (солитарных) фликтен на роговице. Сопровождается ярко выраженной перикорнеальной инъекцией и поверхностной васкуляризацией в виде пучков. Выбор общей терапии туберкулеза определяет фтизиатр. Местное лечение направлено на подавление воспалительного процесса в глазу, рассасывание инфильтратов, уменьшение явлений иридоциклита. ЛЕКЦИЯ 3.3. Изменение формы и величины роговицы
При обследовании выявляют увеличение преломляющей способности роговицы, неправильный астигматизм, изменение формы роговицы. Центр роговицы конусообразно выступает на ограниченном участке. При биомикроскопии обращает на себя внимание углубление передней камеры, уменьшение толщины роговицы и появление тонких вертикальных полос на задней поверхности роговицы (трещины десцеметовой оболочки). При появлении больших трещин развивается осложнение кератоконуса – острый кератоконус, который характеризуется резким отёком роговицы, её помутнением, значительным снижением зрения. В исходе острого кератоконуса остаётся стойкое помутнение роговицы. Лечение. Изменения размеров роговицы специального лечения не требуют. При выраженном кератоглобусе и кератоконусе прибегают к сквозной кератопластике. Развивающиеся аметропии устраняют с помощью очковой или контактной коррекции.
ЛЕКЦИЯ 3.4. Заболевания склеры
Среди воспалительных заболеваний склеры выделяют эписклериты и склериты, которые различаются глубиной поражения. Причинами воспалительных процессов могут быть коллагенозы, общие инфекционные заболевания (грипп, дифтерия), инфекционно-аллергические процессы и фокальные инфекции.
Эписклерит – воспаление наружных слоев склеры. Больные жалуются на покраснение глаза, незначительную боль в глазу, невыраженные слезотечение и светобоязнь, что отличает эписклериты от конъюнктивитов. Выделяют узелковый, мигрирующий и розацеаэписклерит.
ся ангионевротический отёк век, а затем присоединяется воспалительный процесс в склере, который длится несколько часов или дней. • Розацеа-эписклерит развивается на фоне розовых угрей (розацеа) и сочетается с кератитом. Лечение начинают с местного применения глюкокортикоидов в сочетании с антигистаминными, сосудосуживающими и антимикробными препаратами. Для лечения мигрирующего эписклерита проводят системную десенсибилизирующую терапию. Прогноз в отношении зрительных функций благоприятный.
сопровождается склерозирующим кератитом и иридоциклитом. В тяжелых случаях поражается вся перикорнеальная зона (кольцевидный склерит). • Задний склерит. Больные предъявляют жалобы на боль при движении глазного яблока и ограничение его подвижности. Возникает отек век и конъюнктивы, незначительный экзофтальм. Воспалительный процесс может переходить на ткани зрительного нерва, хороидеи и сетчатки. При склеритах зрение часто значительно ухудшается, иногда полностью утрачивается. Передний склерит может стать причиной вторичной глаукомы. Лечение основано на местном и системном применении нестероидных противовоспалительных средств либо глюкокортикоидов (при выраженном воспалении). В некоторых случаях применяют местные антимикробные препараты. ЛЕКЦИЯ 3.5. Анатомические особенности строенияхрусталика.
Хрусталик (lens crysallina) – вторая важнейшая оптическая система, на долю которой приходится около одной трети преломляющей силы глаза (до 20,0 дптр). Он обладает свойством с помощью ресничной мышцы и ресничного пояска (циннова связка) автоматически изменять кривизну своей передней поверхности и приспосабливать глаз к ясному видению предметов, расположенных на различном расстоянии, т. е. аккомодировать.
Рис. 70. Рост хрусталика в различные периоды развития организма
В процессе роста более старые волокна отодвигаются к центру и накладываются друг на друга в виде слоёв в луковице (до 2300 слоев-пластин) и располагаются радиально подобно долькам в мандарине. Электрофоретические исследования показывают, что в центральных (глубоких) слоях хрусталика преобладают хорошо растворимые в воде белки - кристаллины. Хрусталик у молодых людей не имеет уплотненного, как у взрослых, ядра, так как содержит большей частью растворимые белки. Основную роль в процессах окисления и восстановления этих белков играет цистеин, входящий в состав сульфгидрильных групп (SH), который при окислении превращается в нерастворимый цистеин. Нерастворимые белки альбуминоиды, не содержат цистеина, в них преобладают нерастворимые, аминокислоты: лейцин, глицин, тирозин и цистин. К 20 годам и позже белковый состав хрусталика постепенно изменяется: увеличивается количество его нерастворимых фракций — альбуминоидов и уменьшается содержание кристаллинов, в связи с чем в этом возрасте в нём формируется плотное ядро, которое к старости ещё больше увеличивается, и хрусталик почти полностью теряет свою эластичность. ЛЕКЦИЯ 3.6. Аномалии развития и формирования хрусталика Выделяют аномалии формирования хрусталика (врождённые катаракты, афакия и бифакия), формы хрусталика (передний, внутренний и задний лентиконус, колобомы хрусталика, сферофакия) и его размеров (микрофакия).
ЛЕКЦИЯ 3.7. Катаракта Катаракта (от греч. «kataraktes» - водопад) - нарушение прозрачности хрусталика. Табл. 10. Классификация катаракты
Врождённые катаракты Врожденные катаракты составляют 60% всех аномалий развития глазного яблока. Помутнения локализуются, как правило, в аксиальной зоне (передняя и задняя полярные, веретенообразная катаракты), реже встречается тотальная врождённая катаракта. Врождённые катаракты подразделяют: • по происхождению - на наследственные и внутриутробные; • по симметричности поражения - на двухсторонние и односторонние; • по степени снижения остроты зрения: - 0,3 и выше (I степень), - 0,2 – 0,05 (II степень), - ниже 0,05 (III степень).
Табл. 11. Формы врождённых катаракты
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-12-30; просмотров: 884; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.117.216.229 (0.054 с.) |
 Рис. 53. Строение роговицы
Рис. 53. Строение роговицы
 Рис. 54. Решётчатая пластинка склеры
Рис. 54. Решётчатая пластинка склеры
 Рис. 55. Поверхностная васкуляризация роговицы. Помутнение роговицы (пятно)
Рис. 55. Поверхностная васкуляризация роговицы. Помутнение роговицы (пятно)
 Рис. 56. Глубокая васкуляризация роговицы. Метагерпетический кератит
Рис. 56. Глубокая васкуляризация роговицы. Метагерпетический кератит
 Рис. 57. Смешанная васкуляризация роговицы. Глубокий диффузный туберкулезный кератит
Рис. 57. Смешанная васкуляризация роговицы. Глубокий диффузный туберкулезный кератит
 Рис. 58. Бельмо роговицы
Рис. 58. Бельмо роговицы
 Рис. 59. Ползучая язва роговицы
Рис. 59. Ползучая язва роговицы


 первичные
первичные
 постпервичные
постпервичные
 Рис. 60. Древовидный герпетический кератит
Рис. 60. Древовидный герпетический кератит
 Рис. 61. Вид глаза при дисковидном кератите
Рис. 61. Вид глаза при дисковидном кератите
 Рис. 62. Сифилитический (паренхиматозный) кератит
Рис. 62. Сифилитический (паренхиматозный) кератит
 Рис. 63. Туберкулёзный кератит
Рис. 63. Туберкулёзный кератит
 Рис. 64. Мегалокорнеа
Рис. 64. Мегалокорнеа
 Рис. 63. Микрокорнеа
Рис. 63. Микрокорнеа
 Рис. 64. Кератоглобус
Рис. 64. Кератоглобус
 Рис. 65. Кератоконус
Рис. 65. Кератоконус
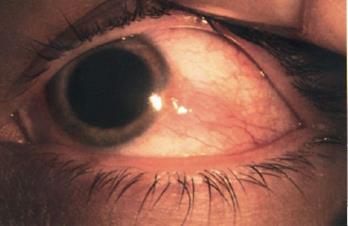 Рис. 66. Узелковый эписклерит
Рис. 66. Узелковый эписклерит
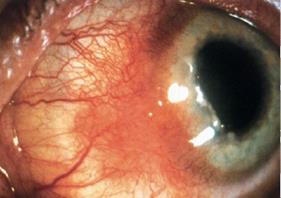 Рис. 67. Склерит
Рис. 67. Склерит
 Рис. 68. Строение хрусталика
Рис. 68. Строение хрусталика
 Рис. 69.Хрусталик глаза человека
Рис. 69.Хрусталик глаза человека
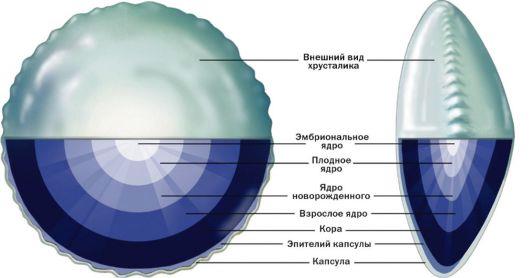
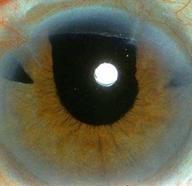 Рис. 71. Врождённая афакия
Рис. 71. Врождённая афакия
 Рис. 72.Колобома хрусталика
Рис. 72.Колобома хрусталика
 Рис. 73. Подвывих хрусталика
Рис. 73. Подвывих хрусталика
 Рис. 74. Виды катаракты
Рис. 74. Виды катаракты



