Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Механизмы развития диабетической нейропатииСодержание книги
Поиск на нашем сайте
Это осложнение встречается приблизительно у 60% пациентов, страдающих сахарным диабетом. Различают несколько типов диабетической нейропатии: 1. Дистальную симметричную полинейропатию. 2. Автономную нейропатию. 3. Транзиторные асимметричные нейропатии. Чаще всего у пациентов с СД1 или СД2 развивается дистальная симметричная полинейропатия. Она характеризуется преимущественным поражением периферической нервной системы с нарушением чувствительности – снижением чувствительности по типу «перчаток» или «носков», появлением чувства онемения конечностей, чувства «ползания мурашек» в конечностях. Расстройства чувствительности вначале затрагивают более дистально расположенные части конечностей, затем в патологический процесс вовлекаются и проксимальные их отделы. Морфологически дистальная симметричная полинейропатия характеризуется демиелинизацией нервных волокон, уменьшением количества нервных волокон в единице объема ткани, нарушениями процессов регенерации нервных волокон, а также повреждением сосудов микроциркуляторного русла, кровоснабжающих нервы. Патогенез симметричной дистальной диабетической полинейропатии представлен на рис. 17. Автономная нейропатия чаще развивается у пациентов, страдающих сахарным диабетом 1-го типа. Ее основным проявлением является недостаточность функционирования автономной нервной системы. Так, у пациентов отмечается тахикардия в покое, ортостатическая гипотензия, эректильная дисфункция у мужчин, недержание мочи, гастропарез, склонность к обстипации, или наоборот, к диарее, сухость кожи нижних конечностей, избыточная потливость верхней половины туловища, а также выраженная потливость во время приема пищи. Важнейшим следствием автономной нейропатии также является снижение ответа на действие глюкагона и адреналина при гипогликемии. Транзиторные мононейропатии или множественные нейропатии чаще встречаются у пациентов, страдающих СД2, в результате окклюзии кровеносных сосудов и ишемии соответствующих нервов. Наиболее часто поражается III пара черепных нервов. Клинически такое осложнение характеризуется болью и снижением двигательной активности мышц, иннервируемых пораженным нервом.
Рис. 17. Механизмы развития дистальной симметричной Полинейропатии при сахарном диабете
Диабетические макроангиопатии и вторичный иммунодефицит Основным звеном патогенеза всех макроангиопатий, т.е. поражений крупных сосудов, является атеросклероз, т.е. хроническое воспалительное заболевание, поражающее сосуды преимущественно эластического и мышечно-эластического типов. У лиц, страдающих сахарным диабетом, скорость развития атерогенеза заметно возрастает. В настоящее время сахарный диабет считают одним из главных модифицируемых факторов риска развития атеросклероза. Необходимо упомянуть и о частом осложнении сахарного диабета – «диабетической стопе». Оно развивается приблизительно у 15% пациентов, страдающих сахарным диабетом, а у 2% из них приводит к ампутации стопы. Развитие этого осложнения ассоциируется с высокой смертностью. Около половины пациентов, у которых развилась «диабетическая стопа», погибают в течение 3 лет после ее развития. Пусковыми факторами «диабетической стопы» являются различные микротравмы стоп, которые большинство пациентов не чувствуют из-за наличия у них симметричной дистальной полинейропатии. Далее в ответ на повреждение развивается воспаление, которое у пациентов с сахарным диабетом контролируется плохо из-за действия следующих факторов: ü Макроангиопатий и микроангиопатий, приводящих к нарушение регионарного кровотока в очаге воспаления; ü Вторичного иммунодефицита, характеризующегося угнетением реакций клеточного и гуморального иммунитета, а также нарушением фагоцитарной активности нейтрофилов. В результате вторичного, т.е. приобретенного иммунодефицита у пациентов с СД часто развиваются не только поражения мягких тканей стоп, но и грибковые инфекции различной локализации, периодонтит, туберкулез и др. инфекционные заболевания. ü Нарушения механизмов заживления ран. Поэтому у таких пациентов даже незначительная травма кожи стопы, например, неглубокий порез кожи при педикюре, может привести к развитию гангрены и послужить поводом для ампутации стопы или пальцев стоп. В связи с этим пациенты, страдающие сахарным диабетом, должны правильно соблюдать технику гигиенического ухода за стопами.
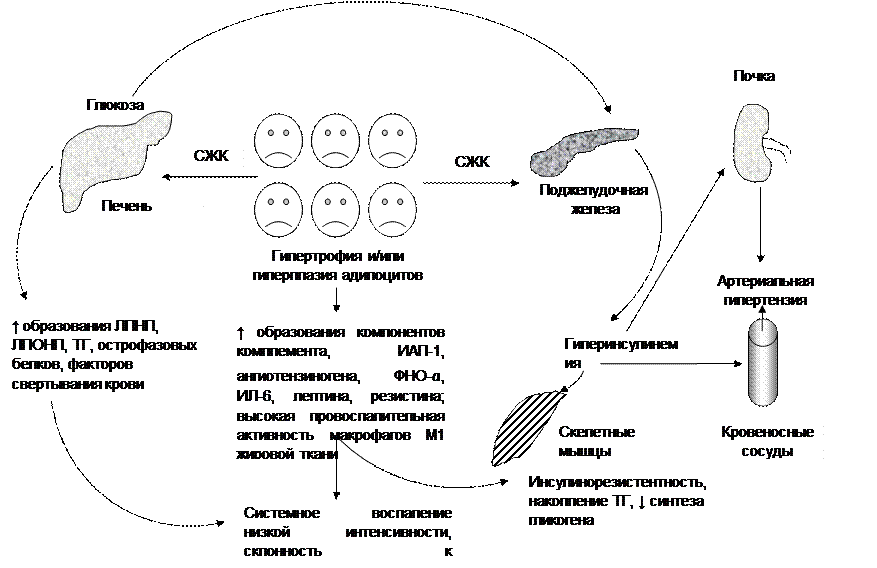
Метаболического синдрома Впервые термин «метаболический синдром» был предложен G.M. Reaven в 1988 г. К сегодняшнему моменту известно не менее 16 альтернативных названий этого синдрома, среди которых наиболее известны «синдром Х» и «смертельный квартет». Последнее название отражает, во-первых, четыре основных компонента метаболического синдрома (ожирение по андроидному типу, сахарный диабет или инсулинорезистентность, атерогеннная дислипопротеинемия и артериальная гипертензия), и во-вторых, высокую смертность этой группы лиц от заболеваний сердечно-сосудистой системы, в первую очередь, от инфаркта миокарда и его осложнений, а также мозгового инсульта. В последние годы распространенность метаболического синдрома в индустриально развитых странах постоянно возрастает, приобретая характер «эпидемии». Так, в США диагноз «метаболический синдром» установлен у 25% населения. Целесообразно привести ниже важнейшие диагностические критерии метаболического синдрома, предложенные экспертами в 2002 г. (National Cholesterol Education Program, NCEP, 3rd report, табл. 4). Важнейшие звенья патогенеза метаболического синдрома изображены на рис. 18. При центральном, или висцеральном ожирении, или ожирении по андроидному типу в крови пациента повышено содержание свободных жирных кислот (СЖК). Они способствуют развитию жирового гепатоза, повышению образования в печени ЛПНП, ЛПОНП и ТГ, а также снижению образования ЛПВП. Кроме того, под действием СЖК нарушается чувствительность гепатоцитов и скелетных мышц к действию инсулина. Образование гликогена в клетках печени уменьшается. В мышцах увеличивается содержание триглицеридов, что также способствует развитию инсулинорезистентности.
Рис. 18. Важнейшие механизмы развития метаболического синдрома (в соответствии с Fauci A.S., Kasper D.L., Braunwald E., et al., с дополнениями) См. объяснения в тексте Гипергликемия, а также увеличение содержания в крови СЖК стимулируют секрецию инсулина β-клетками поджелудочной железы. При этом гиперинсулинемия сочетается с инсулинорезистентностью.
Таблица 2 Диагностические критерии метаболического синдрома (в соответствии с NCEP, 2002)
|
||||||||
|
Последнее изменение этой страницы: 2016-08-01; просмотров: 295; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.119 (0.006 с.) |