Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
К клиническому практическому занятию № 6Содержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
МЕТОДИЧЕСКИЕ УКАЗАНИЯ ДЛЯ ОБУЧАЮЩИХСЯ по дисциплине «Госпитальная терапия, эндокринология» для специальности 060101.65 – Лечебное дело (очная форма обучения) К КЛИНИЧЕСКОМУ ПРАКТИЧЕСКОМУ ЗАНЯТИЮ № 6 ТЕМА: «Дифференциальная диагностика очаговых заболеваний лёгких» (В интерактивной форме)
Утверждены на кафедральном заседании протокол № 11 от «19» мая 2015 г. протокол № 9 от «28» мая 2015 г.
Заведующий кафедрой внутренних болезней №1 д.м.н., проф. __________________Никулина С.Ю.
Заведующий кафедрой внутренних болезней №2 с курсом ПО д.м.н., проф. __________________Демко И.В.
Составитель: д.м.н., проф. __________________Черкашина И.И.
Красноярск Занятие № 6 Тема: «Дифференциальная диагностика очаговых заболеваний лёгких» 2.Форма организации занятия: клиническое практическое занятие (в интерактивной форме). 3. Значение изучения темы: Очаговые заболевания легких – это группа заболеваний, объединенных наличием синдрома инфильтрации легочной ткани. Наиболее частой причиной инфильтрации в легком является пневмония, инфильтративный туберкулез легких, рак легких, реже инфаркт легкого и эозинофильный инфильтрат и др. В настоящее время в нашей стране данные заболевания широко распространены, но дифференциальная диагностика этих заболеваний нередко представляет трудности. Так, диагностические ошибки при пневмонии составляют 20%. Туберкулез может манифестировать острым началом и протекать под маской пневмонии. Таким больным правильный диагноз ставится поздно. Симптоматика рака легкого поначалу не специфичная, и это также становится причиной слишком позднего обращения к врачу. Перед терапевтом встает задача, требующая проведения тщательной дифференциальной диагностики, выбора тактики ведения и лечения больного. Все выше сказанное обусловливает актуальность изучения данной темы. 4. Цели обучения: общая цель: Подготовить высококвалифицированного специалиста, хорошо ориентирующегося в вопросах диагностики, дифференциальной диагностики и лечения очаговых заболевания легких. Изучение данной темы направлено на формирование у обучающихся следующих общекультурных (ОК) и профессиональных (ПК) компетенций: ОК-1,ОК-8,ПК-5,ПК-12,ПК-15,ПК-16,ПК-17,ПК-18, ПК-21,ПК-22,ПК-23,ПК-30. - учебная цель: а) знать 1. методы физикального осмотра, клинического обследования больных с очаговыми заболеваниями легких (пневмонией, инфильтративным туберкулезом легких, раком легкого, инфаркт-пневмонией и эозинофильным поражением легких); 2. клинические синдромы при очаговых заболеваниях легких; 3. алгоритм лабораторных и инструментальных обследований больных с очаговыми заболеваниями легких; изменение результатов лабораторных исследований при этих заболеваниях; 4. клинико-фармакологическую характеристику основных групп лекарственных препаратов и рациональный выбор конкретных лекарственных средств при лечении пневмоний, методы реабилитации больных пневмонией. б) уметь: 1. уметь проводить клиническое обследование больного с патологией органов дыхания, с акцентом на выявление признаков инфильтрации легочной ткани; 2. выделить ведущие синдромы у конкретного больного с очаговыми заболеваниями легких; 3. оценить характер рентгенологических изменений в легких; 4. наметить объем дополнительных исследований; 5. сопоставить клинико-рентгенологические признаки с результатами лабораторных и инструментальных исследований; 6. уметь проводить дифференциальную диагностику заболеваний, сопровождающихся клинико-рентгенологическим синдромом легочного инфильтрата (пневмония, туберкулез, рак, доброкачественные новообразования, ателектаз, инфаркт легкого, эозинофильный инфильтрат); 7. сформулировать клинический диагноз с учетом МКБ 10; 8. наметить план лечения конкретному больному и выписывать рецепты лекарственных средств. в) владеть: 1. методами общеклинического обследования больных с очаговыми заболеваниями легких; 2. интерпретацией результатов лабораторных, инструментальных методов диагностики; 3. проведением дифференциального диагноза; 4. алгоритмом развернутого клинического диагноза и его осложнений больных с очаговыми заболеваниями легких; 5. навыками написания представления о больном с очаговым заболеванием легких, написания дневников курации, составления заключения по истории болезни (выписной эпикриз с рекомендациями при выписке). 5. План изучения темы: Основные понятия и положения темы Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации. Различают внебольничные (ВП) и госпитальные пневмонии (ГП). ВП – острое заболевание, возникшее во внебольничных условиях (т.е. вне стационара или позднее 4 нед. после выписки из него, или диагностированное в первые 48 час от момента госпитализации, или развившееся у пациента, не находящегося в домах сестринского ухода/отделениях длительного медицинского наблюдения ≥ 14 сут), сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боль в грудной клетке, одышка) и рентгенологическими изменениями в легких при отсутствии очевидной диагностической альтернативы. Типичными бактериальными возбудителями ВП являются: Streptococcus pneumonia (30% - 50%), Haemophilus influenze – (5 - 18%), Mycoplasma pneumoniae (20-30%), Chlamidia pneumoniae – (2-18%), Legionella (2-10%); Escherichia coli, Klebsiella pneumonia, Staphylococcus aureus - (менее 5%), Morazella (Branhamella cataralis) - (у 1- 6% больных). Среди других возбудителей ВП нередко упоминаются респираторные вирусы (вирусы гриппа типа А и В, парагриппа, аденовирус и респираторный синцитиальный вирус), а также новые, ранее неизвестные возбудители (Торс-ассоциированный коронавирус, вирус птичьего гриппа, метапневмовирус, вирус подтипа A/H1N1). К нозокомиальным (или госпитальным) пневмониям (НП) относят заболевания, характеризующиеся появлением нового легочного инфильтрата спустя 48 - 72 часа после госпитализации в сочетании с наличием клинических данных, подтверждающих его инфекционную природу (новая волна лихорадки, гнойная мокрота, лейкоцитоз и др.). Различают ранние (развиваются в первые 5 суток от момента госпитализации)и поздние (>7 дней) НП. "Ранние" НП у больных, не получавших антибактериальной терапии, чаще всего инициированы микрофлорой верхних дыхательных путей. При НП, развившихся на фоне или после лечения антибиотиками, ведущую роль играют представители семейства Enterobacteriaceae (Klebsiella и Enterobacter spp.), Pseudomonas aeruginosa, Staphylococcus spp., Acinetobacter spp. Для этиологии аспирационных пневмоний характерно участие неклостридиальных облигатных анаэробов в "чистом виде" или в сочетании с аэробной грамотрицательной микрофлорой. В развитии пневмонии у лиц с тяжелыми иммунологическими нарушениями участвует цитомегаловирусная инфекция, пневмоциста, патогенные грибы, микобактерии туберкулеза наряду с прочими микроорганизмами. Диагностика пневмонии обычно основывается на таких признаках, как повышение температуры до фебрильных или субфебрильных цифр, кашель (чаще с отделением мокроты). Реже отмечаются озноб, плевральная боль, одышка. При пневмониях выявляются признаки консолидации легочной ткани – укорочение перкуторного звука, бронхиальное дыхание, усиление голосового дрожания. Наиболее часто при аускультации выявляются локальные мелкопузырчатые хрипы или характерный феномен крепитации. У лиц пожилого и старческого возраста может не быть классических проявлений пневмонии. Возможны лихорадка, гипотермия, спутанность сознания, одышка (или сочетание этих симптомов). К типичным клиническим синдромам пневмонии относят: - лихорадочный - инфильтрации легочной ткани - интоксикационный Для установления диагноза пневмонии доказательным является рентгенологическое исследование легких. Рентгенологически при пневмонии определяется затемнение легочной ткани.
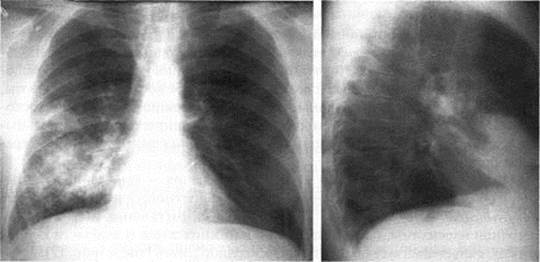
Рис. 1. Рентгенограмма органов грудной клетки. Пневмония в нижней доле левого легкого
Рис. 2. Рентгенограмма больного в прямой и правой боковой проекциях. Негомогенное затемнение в средней доле правого легкого. Правосторонняя пневмония Рентгенография легких также выявляет такие осложнения, как абсцедирование, экссудативный плеврит. Следует помнить, что рентгенологические изменения при пневмонии могут отсутствовать. Это бывает в самом начале болезни, при дегидратации, тяжелой нейтропении, а также при пневмоцистной этиологии заболевания. Типичны данные исследования лейкоцитарной формулы, обнаруживающие лейкоцитоз более 10,0×1000/мкл, сдвиг лейкоцитарной формулы влево, токсическую зернистость нейтрофилов. Этиологический диагноз пневмонии основывается на бактериологическом исследовании мокроты. С целью идентификации таких агентов, как микоплазма, хламидии, легионелла, используются серологические методы. Это реакция связывания комплемента (РСК), реакция непрямой иммунофлюоресценции (РНИФ) и тест ELISA. Минимальный объем обследования при неосложненном течении пневмонии включает рентгенографию легких в 2 проекциях, клинический анализ крови, посев мокроты. Всем больным тяжелой ВП рекомендовано проведение следующих микробиологических исследований: посев крови; окраска по Граму и посев мокроты или материала из нижних отделов дыхательных путей; анализ плевральной жидкости (при ее наличии); исследование антигенов Legionella spp. и S. pneumonia в моче; исследование материала из нижних отделов дыхательных путей методом прямой иммунофлюоресценции для обнаружения вируса гриппа или респираторно-синцитиального вируса в зимнее время; исследование материала из нижних отделов дыхательных путей методом ПЦР или посева для обнаружения атипичных возбудителей. Дополнительные исследования используются при тяжелом состояния и/или при нетипичном течении заболевания, требующего проведения диагностического поиска. Компьютерная томография (КТ) легких применяется при проведении дифференциальной диагностики, если обычная рентгенограмма малоинформативна, и для более точной оценки возможных осложнений. Биохимическое исследование крови (мочевина, глюкоза, электролиты, маркеры функции печени) проводят при тяжелом течении пневмонии с проявлениями почечной, печеночной недостаточности, у больных, имеющих хронические заболевания, декомпенсации сахарного диабета. С-реактивный белок и прокальцитонин определяют для оценки клинического течения пневмонии. Цито- и гистологическое исследование проводят в группе риска по раку легкого, у курильщиков после 40 лет, с хроническим бронхитом и раковым семейным анамнезом. Диагностическая бронхоскопия выполняется при отсутствии эффекта от адекватной терапии пневмоний. Бронхоскопия и биопсия - при подозрении на рак легких в группе риска, наличие инородного тела, аспирации у больных с потерей сознания. Лечебная бронхоскопия при абсцедировании - для обеспечения дренажа. Ультразвуковое исследование сердца и органов брюшной полости при подозрении на сепсис, инфекционный эндокардит. Изотопное сканирование легких и ангиопульмонография при подозрении на ТЭЛА. Лечение больных пневмонией: Антибиотикотерапия является основой этиологического лечения. Первоначальная терапия должна быть эмпирической. Лечение должно быть как можно более ранним. Оно должно проводиться под бактериологическим и клиническим контролем и должно быть адекватным (выбор и длительность курса антибиотика, ритм, доза и путь введения, ступенчатость терапии). Рекомендации по эмпирической антибактериальной терапии в амбулаторных условиях предусматривают выделение 2 групп больных. У больных 1-й группы (возраст менее 60 лет, без сопутствующих заболеваний, не принимавших за последние 3 мес системные АМП≥2 дней) препаратами выбора являются амоксициллин внутрь или макролидные антибиотики внутрь.Убольных 2-й группы (возраст 60 лет и старше и/или с сопутствующими заболеваниями или принимавших за последние 3 мес системные АМП≥2 дней) при нетяжелой ВП препаратами выбора являются амоксициллин/клавуланат, амоксициллин/сульбактам ± макролид или новый фторхинолон (внутрь). Рекомендации по эмпирической антибактериальной терапии в стационарных условиях также предусматривают выделение 2 групп больных. Для больных 1-й группы (пневмония нетяжелого течения) препараты выбора являются: Бензилпенициллин в/в, в/м ± макролид внутрь; Ампициллин в/в, в/м ± макролид внутрь; Амоксициллин/клавуланат в/в ± макролид внутрь; Амоксициллин/сульбактам в/в, в/м ± макролид внутрь; Цефотаксим в/в, в/м ± макролид внутрь; Цефтриаксон в/в, в/м ± макролид внутрь; Эртапенем в/в, в/м ± макролид; Респираторный фторхинолон в/в. Для больных 2-й группы (пневмония тяжелого течения) в качестве стартовой терапии назначают комбинацию β-лактамов (цефалоспоринов III поколения, или амоксициллина/клавуланата в/в или карбопенемов) и макролидов. Например: Амоксициллин/клавуланат в/в + макролид в/в; Цефотаксим в/в + макролид в/в; Цефтриаксон в/в + макролид в/в; Эртапенем в/в + макролид в/в; Респираторные фторхинолоны (лево, мокси) в/в + ЦС III в/в. При наличии факторов риска P. aeruginosa-инфекции: антисинегнойные β-лактамы (цефтазидим, пиперациллин/тазобактам, меропенем, имипенем), ципрофлоксацин или левофлоксацин или макролид + аминогликозид. Схемы лечения нозокомиальных пневмоний (НП): ранняя НП, независимо от степени тяжести, без факторов риска полирезистентных возбудителей: цефтриаксон, цефотаксим или ко-амоксиклав или левофлоксацин, моксифлоксацин, ципрофлоксацин или эртапенем. Поздняя НП, независимо от степени тяжести, или с факторами риска полирезистентных возбудителей: антисинегнойные цефалоспорины или антисинегнойные карбапенемы + антисинегнойные фторхинолоны или аминогликозиды (амикацин) + линезилид или ванкомицин (факторы риска MRSA). Лечение антибиотиками продолжается обычно в течение 7 – 12 дней. При тяжелой пневмонии оно может быть продолжено до 3-х недель и очень редко более длительно. Через 3 дня стойко нормальной температуры антибиотики отменяются. В последние годы успешно применяется так называемая ступенчатая (Step-down) терапия. Вопрос о необходимости коррекции антибактериальной терапии при отрицательной динамике тяжелой пневмонии обсуждается через 24-36 часов от начала лечения. Малая эффективность антибактериальной терапии может быть обусловлена биологической нечувствительностью микроорганизма или приобретенной резистентностью к антибиотикам, а также необычными этиологическими агентами, такими как пневмоцисты, грибы, микобактерии туберкулеза. Терапия может быть неэффективной из-за развития осложнений – абсцедирования, менингита, эмпиемы плевры или осложнений самой медикаментозной терапии (инфицирования венозных катетеров, лекарственная лихорадка при аллергии, псевдомембранозный колит). Отсутствие положительных результатов при антибактериальной терапии может быть и следствием диагностических ошибок, когда пневмония является маской других патологических процессов: рак легкого, тромбоэмболия легочной артерии, легочные васкулиты, отек легких. Поэтому при отсутствии эффекта от антибактериальной терапии целесообразен повторный анализ клинической ситуации, уточнение диагноза, оценка возможных осложнений и лекарственной терапии. Терапия пневмонии должна быть комплексной и этапной. В остром периоде с дезинтоксикационной целью проводится инфузионная терапия с использованием солевых растворов, глюкозы. Для лечения дыхательной недостаточности используют оксигенотерапию через маску, носовые катетеры, а в критических обстоятельствах – ИВЛ. Для больных с тяжелым сепсисом и септическим шоком назначают растворы для восполнения объема циркулирующей жидкости. В случае их неэффективности назначают вазопрессоры. Возможно использование низких доз ГКС (гидрокортизон 100 мг 3 раза в сутки в течение 5 - 10 дней), хотя, эффективность ГКС при пневмонии не доказана. В коррекции гиперкоогуляционного синдрома используют гепарин, низкомолекулярные гепарины. В период выздоровления применяется противовоспалительная терапия, назначаются препараты, улучшающие вентиляцию и микроциркуляцию, проводится терапия сопутствующих заболеваний, которые могут декомпенсироваться на фоне пневмонии. Применяются реабилитационные программы, включающие лечебную физкультуру. Дифференциальный диагноз пневмонии чаще всего необходимо проводить с инфильтративным туберкулезом легких, злокачественными новообразованиями, ТЭЛА/инфарктом легких, эозинофильным поражением легких, застойной сердечной недостаточностью и др. заболеваниями. Инфильтративный туберкулез легких - это вторичная форма туберкулезного процесса, характеризующаяся наличием воспалительных изменений, преимущественно экссудативного характера с высокой наклонностью к деструкции легочной ткани. В патоморфологическом отношении инфильтрат представляет собой сочетание центрально расположенного казеозного очага и окружающей его зоны перифокального воспаления. Инфильтративный туберкулез встречается у 60—70% больных. Инфильтративый туберкулез легких развивается в результате перифокального воспаления вокруг старых туберкулезных очагов, или в результате прогресса очагового туберкулеза. Развитие инфильтрата является следствием гиперергической реакции легочной ткани на большое количество вирулентных микобактерий туберкулеза (МБТ или КУМ). При этом существенное значение имеет массивность суперинфекции, наличие сопутствующих заболеваний и другие факторы, которые снижают резистентность организма. Клинические проявления инфильтративного туберкулеза зависят от типа инфильтрата, распространенности, и выраженности воспалительных изменений в легких и складываются из интоксикационного и бронхолегочного синдромов. Приблизительно в 21- 40% случаев инфильтративный туберкулез легких начинается остро или подостро и напоминает грипп или пневмонию. Повышается температура тела до 38 - 39°С, развивается общая слабость, иногда появляются боль в грудной клетке, кашель с выделением мокроты порой с примесями крови. При остром начале инфильтративного туберкулеза нужно помнить, что через 10 - 14 дней даже без лечения или при неправильном лечении состояние больного может улучшиться, температура снижается, что связано с распадом инфильтрата, откашливанием казеозных масс и, вследствие этого, уменьшением всасывания токсичных продуктов распада и интоксикации. При постепенном развитии заболевания, которое наблюдается в 40% случаев, больные жалуются на усталость, сниженный аппетит, общую слабость, потливость, непостоянный субфебрилитет, покашливание. Возможно, незаметное для больного начало инфильтративного туберкулеза легких, хотя при детальном расспросе в таких случаях часто можно выявить легкие функциональные расстройства (усталость, нарушение сна и тому подобное). В таких случаях инфильтративный туберкулез выявляют при профилактических флюорографических обследованиях. В анамнезе некоторых больных есть сведения о контакте с больным туберкулезом или выявленными в прошлом очаговыми изменениями в легких или перенесенном очаговом туберкулезе. При обследовании больного инфильтративным туберкулезом легких часто не выявляют никаких отклонений от нормы. Лишь в некоторых случаях заметное снижение массы тела в связи с заболеванием, небольшое отставание дыхательных экскурсий одной половины грудной клетки. Пальпация позволяет выявить напряженность мышц плечевого пояса на пораженной стороне (синдром Поттенджера-Воробьева), усиленное голосовое дрожание над инфильтратом. Притупление перкуторного звука можно заметить лишь при инфильтратах диаметром 4 см и больше, которые залегают не глубже 4 см от поверхности грудной клетки. Дыхание над участком инфильтрата часто ослабленное (при нарушении проходимости бронха). Мелкие, а иногда среднепузырчатые влажные хрипы прослушиваются при распаде инфильтрата. Частая локализация туберкулезного инфильтрата – 1, 2 и 6 сегменты, поэтому перкуторные и аускультативные изменения оказываются над или под ключицей, сзади над верхушкой и паравертебрально на уровне середины высоты лопатки. Изменения гемограммы зависят от распространенности инфильтративных изменений, наличия распада, степени интоксикации. Возможно нормальное количество лейкоцитов или лейкоцитоз в границах 9,0·109/л - 12,0·109/л (обычно не более 15,0·109/л), небольшое увеличение количества палочкоядерных лейкоцитов (6 - 10%), лимфопения, увеличенная СОЭ, обычно до 20- 35 мм/час. Решающее значение для подтверждения туберкулезной природы инфильтрата имеет нахождение КУМ в мокроте или промывных водах бронхов. Реакция на пробу Манту с 2 ТЕ при инфильтративном туберкулезе обычно нормергическая, поэтому не имеет важного диагностического значения. Бронхоскопия выявляет туберкулез бронха в 4 - 5% больных инфильтративным туберкулезом легких. Рентгенологическое исследование имеет ведущее значение как в диагностике, так и дифференциальной диагностике данной формы туберкулеза легких. По характеру рентгенологических данных выделяют пять вариантов инфильтративного туберкулеза: бронхолобулярный, округлый, облаковидный, перисциссурит и лобит. Бронхолобулярный инфильтрат характеризуется фокусом 1,5 – 2,5 см, вытянутым по направлению к корню легкого, с нечетко очерченными контурами. В центре конгломерата может выявляться распад. Окружающий легочный фон мало изменен, несколько усилен легочный рисунок. Локализация процесса чаще всего отмечается в 1, 2-м сегментах верхних долей и в 6-м сегменте — нижней. Округлый инфильтрат характеризуется округлой тенью, размерами до 3—5 см, средней интенсивности, с нечеткими контурами. Возможно образование распада, определяемого в виде просветления. Чаще всего он локализуется в подключичной области (округлый подключичный инфильтрат Ассманна-Редекера). Облаковидный инфильтрат по своей рентгенологической картине напоминает пневмонию. Затемнение не имеет определенной формы и четких границ. Имеет большую наклонность к распаду. Перисциссурит —тень треугольной формы, вершиной обращенную к корню легкого, основанием кнаружи. Нижняя граница инфильтрата проходит по междолевой борозде и поэтому она четкая, верхняя – размытая. Часто встречается распад. Поражение захватывает 1 – 2 сегмента, располагающихся вдоль междолевой щели. Лобит — обширный инфильтративный процесс, захватывающий целую долю легкого. Тень чаще негомогенная с наличием одиночных или множественных полостей распада и наличием очагов бронхогенного обсеменения легких. Диагностика: ограниченный лобулярный и округлый инфильтративный туберкулез легких чаще диагностируют при профилактических обследованиях населения или «групп риска» методом флюорографии. Распространенные типы инфильтративного туберкулеза легких, такие как облаковидный, перисциссурит и лобит, как правило, диагностируют при обращении к врачу. В условиях лечебно-профилактического учреждения общей лечебной сети проводят клиническое обследование(изучение жалоб, анамнеза, физикальное исследование), трехкратное микроскопическое исследование мокроты на кислотоустойчивые микобактерии (КУМ)с окраской по Цилю-Нельсену, а также рентгенологическое исследование органов грудной клетки. Диагноз инфильтративного туберкулеза должен подтверждаться выявлением в мокроте КУМ. Если КУМ не обнаружены ни в одном из трех исследованных мазков мокроты, но имеются клинические признаки воспаления и рентгенологически в легких определяют инфильтративные изменения, проводят тест-терапию антибиотиками широкого спектра действия длительностью до 2 недель. Запрещается применять препараты, обладающие противотуберкулезной активностью (амикацин, рифампицин, фторхинолоны). При неэффективности антибактериальной терапии больной должен быть направлен в противотуберкулезное учреждение на консультацию к фтизиатру. При наличии необходимого оснащения в учреждениях общей лечебной сети, в первую очередь в пульмонологических стационарах, для морфологического, цитологического и микробиологического подтверждения диагноза туберкулеза должны применяться инструментальные методы исследования.
Рис. 3. Рентгенограмма органов грудной клетки. Облаковидный туберкулезный инфильтрат в левом легком
Рак лёгкого наиболее распространенная злокачественная опухоль в мире. Ежегодно диагностируется 12 млн. новых случаев. Собственно рак (злокачественное новообразование, происходящее из эпителиальной ткани бронхов) составляет 95% первичных опухолей легкого. Клинико-анатомическая классификация рака легкого (Савицкий А.И,, 1957) 1) Центральный рак a) Эндобронхиальная форма b) Перибронхиальная узловая форма c) Разветвленная форма 2) Периферический рак a) Форма круглой опухоли b) Пневмониеподобная форма c) Рак верхушки (рак Панкоста) 3) Атипичные формы a) Медиастинальная b) Костная c) Мозговая d) Милиарный карциноматоз e) Печеночная и др. Классификация по стадиям: Т – пеpвичная опухоль Т0 – пеpвичная опухоль не опpеделяется Тis – пpединвазивный pак (carcinoma in situ). Т1 – опухоль не более 3 см в наибольшем измеpении, окpуженная легочной тканью или висцеpальной плевpой, без пpизнаков инвазии пpоксимальнее долевого бpонха пpи бpонхоскопии или инвазивная опухоль любых pазмеpов с повеpхностным pаспpостpанением в пpеделах стенки бpонха, включая главный. Т2 – опухоль более 3 см в наибольшем измеpении или опухоль любого pазмеpа, вызывающая ателектаз или обстpуктивный пневмонит, pаспpостpаняющаяся на область коpня. По данным бpонхоскопии, пpоксимальный кpай опухоли pасполагается на 2 см дистальнее каpины. Любые сопутствующие ателектазы или обстpуктивный пневмонит не pаспpостpаняются на все легкое. Т3– опухоль любого pазмеpа, пpоpастающая гpудную стенку (включая pак с синдpомом Панкоста), диафpагму, медиастенальную плевpу или пеpикаpд без поpажения сеpдца, кpупных сосудов, тpахеи, пищевода или тел позвонков, или опухоль, pаспpостpаняющаяся на главный бpонх на 2 см пpоксимальнее каpины без ее инфильтpации. Т4 – опухоль любого pазмеpа с поpажением сpедостения, сеpдца, кpупных сосудов, тpахеи, пищевода или тел позвонков или каpины буфиpкации или наличие злокачественного плевpального выпота N – pегионаpные лимфатические узлы N0 – нет пpизнаков поpажения pегионаpных лимфатических узлов; N1 – метастазы в пеpибpонхиальных и/или лимфатических узлах коpня легкого на стоpоне поpажения, включая пpямое пpоpастание пеpвичной опухолью; N2 – метастазы в буфуpкационных и медиастинальных лимфатических узлах на стоpоне поpажения. N3 – метастазы в лимфатических узлах сpедостения или коpня на пpотивоположной стоpоне, в пpескаленных или надключичных зонах. М – отдаленные метастазы М0 – нет пpизнаков отдаленного метастазиpования; М1 - имеются отдаленные метастазы (легкое, кости, печень, головной мозг, лимфатические узлы, костный мозг и дp. оpганы). По клиническим и биологическим характеристикам рак легкого можно разделить на 2 основные категории: немелкоклеточный (подразделяется на 3 группы: плоскоклеточный рак, аденокарцинома и недифференцированные крупноклеточные опухоли) и мелкоклеточный. 5% опухолей – смешанные: они состоят из нескольких типов клеток эпителиального происхождения. Такие опухоли исходят из бронхиальных желез и др. тканей. Плоскоклеточный рак развивается в центральных отделах трахеобронхиального дерева на фоне плоскоклеточной метаплазии или дисплазии. Аденокарциномы характеризуются формированием желез (в высоко- или умереннодифференцированных опухолях) или образованием муцина в солидной опухоли. В 2/3 случаев аденокарцинома развивается в периферических отделах дыхательных путей или альвеолах и 1/3 случаев – локализуется центрально и происходит из поверхностного эпителия или желез подслизистого слоя. Бронхиолоальвеолярный рак (БАР) – подтип высокодифференцированной аденокарциномы. БАР исходит из периферических бронхиол и альвеол. В 50% случаев БАР представляет собой секретирующую слизь опухоль из высоких цилиндрических клеток. Мелкоклеточный рак легкого (МКР) протекает агрессивно и отличается самым плохим прогнозом из всех первичных опухолей легких. В большинстве случаев МРЛ представляет собой центральный рак. Клинические проявления рака лёгкого непосредственно связаны с первичной опухолью, т.е. с ее инвазией в органы грудной клетки, или с отдаленными метастазами. Могут наблюдаться непрямые нарушения – паранеопластические синдромы, которые возникают в результате секреции биологически активных пептидов и гормонов или аутоиммунных изменений, вызванных опухолью. Примером паранеопластического синдрома является гипертрофическая остеоартропатия, наиболее характерные проявления которого – утолщение концевых фаланг, отек и боль в суставах и конечностях. Ранние проявления зависят от локализации первичной опухоли. Центрально (проксимально) расположенные опухоли часто разрушают бронх и бронхиальные сосуды, вызывая кашель и кровохарканье. Рост опухоли может привести к обструкции бронха, возникновению ателектаза и пневмонии. Нередко наблюдается увеличение внутригрудных л/узлов, л/узлов средостения. Компрессия возвратного гортанного нерва является причиной охриплости. В результате инвазии опухоли в трахею или крупный бронх, либо их сдавления, может возникнуть стридор. Компрессия верхней полой вены приводит к развитию синдрома верхней полой вены. Лицо больного становится одутловатым, с цианотичным оттенком, набухают вены на шее, руках, грудной клетке. Распространенность опухоли на перикард может привести к формированию перикардиального выпота. Опухоли, развивающиеся в периферических отделах легких, могут вызывать боль в грудной клетке и кашель вследствие вовлечения плевры. Часто возникает плевральный выпот и развивается одышка. Опухоли, развивающиеся в верхушке легкого, прорастают в прилежащие мягкие ткани, что приводит к развитию синдрома Панкоста или рака верхушки легкого. При этом, появляется сильная боль в плече, иррадиирующая вдоль локтевого нерва, разрушаются ребра и тела позвонков. Характерен синдром Горнера (энофтальм, птоз, миоз и нарушение потоотделения на той же стороне). Метастазы могут наблюдаться в любом органе, что определяет разнообразие клинической картины. Косвенные проявления рака легкого варьируют от похудания до паранеопластических синдромов. Диагностики рака легкого: 1. Клиническое обследование: определяют первичные ранние симптомы (кашель, кровохарканье, одышка и боль в груди); вторичные, более поздние симптомы, обусловленные осложнениями при развитии опухоли (воспалительные процессы, прорастание соседних органов, метастазы); общие симптомы, характерные для влияния злокачественных опухолей на организм (общая слабость, утомляемость, снижение работоспособности и т.д.) 2. Рентгенологическая диагностика: В качестве скринингового метода используется флюорография и рентгенография в двух проекциях. Однако, рентгенография грудной клетки не позволяет выявлять поражения диаметром меньше 2 см. Скрининг с применением спиральной компьютерной томография (КТ) увеличивает частоту выявления лиц с ранними стадиями рака легкого. Кроме того, компьютерная томография является наиболее информативным методом диагностики метастазов в других органах. ПЭТ/КТ (позитронная эмиссионная томография) применяется для получения дополнительной информации, установления стадии потенциально резектабельной опухоли, для обнаружения первичного очага в легком, обнаружении региональных метастазов, обнаружении отдаленных метастазов, выявления рецидивов опухоли. 3. Бронхоскопия позволяет визуально исследовать трахею, главные, долевые, сегментарные, субсегментарные бронхи и, в некоторых случаях, бронхи 6-го, 7-го и более порядков. При этом можно непосредственно увидеть опухоль и осуществить её биопсию. Бронхоскопия считается обязательной при подозрении на рак лёгкого. 4. Трансторакальная биопсия. Трансторакальная пункционная биопсия применяется при невозможности проведения других методов (бронхоскопия, катетеризация бронхов, анализ мокроты). Такой метод диагностики позволяет подтвердить диагноз у значительного числа больных (62-87 % случаев в зависимости от локализации опухоли). 5. Ультразвуковое исследование позволяет определить опухолевое поражение органов средостения: верхней полой вены, перикарда и камер сердца, правой и левой лёгочных артерий, лёгочных вен, аорты, пищевода, левого предсердия, а также степень применимости хирургического лечения опухоли. 6. Гистологическое исследование остается главным в диагностике рака легкого. 7. Опухолевые маркёры. Прогностическое значение многих маркёров рака легких спорно. Наиболее информативные опухолевые маркеры для рака легкого следующие: мелкоклеточный HСE, РЭА, Tu M2-РК; плоскоклеточный – SCC, CYFRA 21-1, РЭА; аденокарцинома – РЭА, Tu M2-РК, CA 72-4; крупноклеточный – SCC, CYFRA 21-1, РЭА.
Рис. 4. Рак верхней доли правого легкого. Метастатические очаги в левом легком
Рис. 5. Рентгенограмма больного в прямой и левой боковой проекциях. Негомогенное затемнение в S4 левого легкого. Ателектаз S4 левого легкого, обусловленный эндобронхиальным ростом опухоли
Рис. 6. Бронхиолоальвеолярный рак Тромбоэмболия легочной артерии (ТЭЛА) — окклюзия ствола или основных ветвей легочной артерии частичками тромба, сформировавшимися в венах большого круга кровообращения или правых камерах сердца и занесенными в легочную артерию с током крови. Источником тромба чаще служит флеботромбоз бассейна нижней полой вены, реже верхней полой вены или полостей правого сердца. При ТЭЛА у трети больных развивается инфаркт легкого, который может быть и в следствие тромбоза ветвей легочной артерии на фоне хронической сердечной недостаточности. В течение ближайших часов после нарушения кровообращения исчезает сурфактант и через сутки развивается ателектаз. В зоне поражения возникают благоприятные условия для инфекции – развития инфаркт-пневмонии. Инфицирование участка со стойким локальным нарушением кровообращения в легочной ткани, патогенными или условно-патогенными микроорганизмами вызывает инфарктную пневмонию. Для инфаркта легкого наиболее типична триада симптомов (внезапная боль в грудной клетке, кровохарканье и одышка). Кашель при этом сухой, через какое-то время может появиться мокрота с прожилками крови. Редко наблюдаются отек легких и спонтанный пневмоторакс с абдоминальным синдромом. Последний возникает из-за раздражения диафрагмальной плевры (в 50-60% случаев развивается плеврит), а также в результате растяжения капсулы печени при застое крови. Рентгенологическим признаком инфаркта легких счи
|
|||||||
|
Последнее изменение этой страницы: 2016-04-07; просмотров: 1511; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.227.13.119 (0.021 с.) |