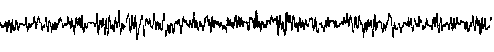Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Биологические эффекты и механизмы действия электромагнитных факторов на организмСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте БИОЛОГИЧЕСКИЕ ЭФФЕКТЫ И МЕХАНИЗМЫ ДЕЙСТВИЯ ЭЛЕКТРОМАГНИТНЫХ ФАКТОРОВ НА ОРГАНИЗМ (Биофизические основы электро- и магнитотерапии) В биосфере постоянно существуют и воздействуют на все живые организмы электромагнитные факторы: электрические, магнитные и электромагнитные поля, электрические токи и электрически заряженные частицы - аэроионы. В зависимости от частоты (длины волны) все электромагнитные поля подразделяются на следующие диапазоны: длина волны 1. Радиоволны 10-3 м < l < ¥, 2. Инфракрасное излучение 8 ´10-7 м < l < 10-3 м, 3. Оптическое излучение 4 ´10-7 м < l < 8 ´10-7 м, 4. Ультрафиолетовое излучение 5 ´10-8 м < l < 4 ´10-7 м, 5. Рентгеновское излучение 10-12 м < l < 5 ´10-8 м, 6. Гамма-излучение l < 10-12 м,
Источником электромагнитных факторов служат физические процессы в атмосфере, в недрах Солнца, и Земли. В ходе эволюции живые организмы приспособились к электромагнитным воздействиям, а некоторые из них используются для биологических процессов. К примеру, оптическое излучение служит источником энергии для образования органических веществ в результате фотосинтеза, для получения информации из окружающей среды; инфракрасное излучение обеспечивает теплопотерю организма. Установлено, что для нормальной жизнедеятельности человека необходимо воздействие электрического и магнитного поля Земли, отрицательно заряженных аэроионов. Поэтому принято различать физиологическое воздействие электромагнитных факторов, которое необходимо живым организмам для нормальной жизнедеятельности. Наряду с природными физическими полями в процессе развития техногенной цивилизации в биосфере появились электромагнитные поля антропогенного происхождения, созданные человеком в результате технологической деятельности. Источником этих полей являются антенны телевизионных и радиовещательных станций, технические установки на производстве, бытовая и медицинская радиоэлектронная техника. Интенсивность полей, генерируемых этими устройствами, на много порядков выше природных и при воздействии на организм человека они вызывают неблагоприятные изменения, а при некоторых условиях и развитие заболеваний. Поэтому принято говорить о патогенетическом воздействии электромагнитных факторов. К примеру, облучение человека коротковолновым электромагнитным полем (рентгеновским или гамма-излучением) приводит к развитию лучевой болезни. Не следует полагать, что патогенным воздействием обладают только искусственно созданные поля. При резком изменении интенсивности природных электромагнитных факторов (повышении солнечной активности, развитии магнитных бурь в атмосфере) наблюдается целый ряд патологических реакций, особенно в ослабленных организмах. Как показали проведенные исследования, в такие периоды увеличивается число инфарктов миокарда, кровотечений при заболеваниях легких, повышается число аварий на транспорте (что свидетельствует о нарушении деятельности центральной нервной системы) и др. Патогенные реакции наблюдаются не только в случае возрастания, но и при снижении интенсивности электромагнитного воздействия. Например, длительное нахождение человека в условиях экранирования от внешних электромагнитных факторов приводит к нарушению деятельности нервной системы. Обнаруженные факты ставят перед медициной важную проблему разработать способы эффективной профилактики и лечения подобных патологических состояний. Электромагнитные факторы широко применяются в медицине для лечения многих патологических состояний. На основании использования электрических и магнитных полей разработаны электро- и магнитотерапия, как часть общей физиотерапии (физического лечения). Кроме того, электрические воздействия (электрические токи и поля) применяются для управления реакциями органов и тканей в процессе электростимуляции. С помощью биотехнических систем - имплантируемых (вживляемых в организм) электрокардиостимуляторов, восстанавливают нарушенную ритмическую деятельность сердца. В основе физиологических, патогенетических и терапевтических эффектов лежат физические закономерности, описывающие взаимодействие электрических магнитных и электромагнитных полей с биологическими системами. Понимание физиологического проявления электромагнитных полей, разработка надежных способов профилактики от их патогенетического действия, повышение эффективности электро- и магнитотерапии, обоснование доз физического воздействия, разработка новых способов физиотерапии требуют биофизического анализа механизмов взаимодействия с биологическими системами. В зависимости от характера биологических эффектов принято различить специфическое и неспецифическое воздействие электрических полей и токов. Под неспецифическим воздействием понимают такое, которое наблюдается не только в биологических системах, но и в материальных телах неживой природы, обладающих такими же электрическими свойствами, как и ткани организма. Специфическое воздействием характеризуется тем, что оно вызывает биологические реакции, свойственные только живому организму. Например, при электрическом раздражении возникает сокращение мышц, генерация электрических импульсов в нервной ткани и др. Отметим, что специфическое воздействие используется для создания биотехнических систем, управляющих состоянием и реакциями живого организма.
МЕХАНИЗМЫ СПЕЦИФИЧЕСКОГО ВОЗДЕЙСТВИЯ ЭЛЕКТРИЧЕСКИХ ФАКТОРОВ При рассмотрении механизмов электрогенеза обращалось внимание на то, что возбуждение клеток возбудимых тканей зависит от трансмембранной разности потенциалов. При снижении потенциала покоя до определенной величины наблюдается развитие специфической ответной реакции (сокращение мышц, генерация нервных импульсов в нейронах). Поскольку электрические поля подчиняются принципу суперпозиции (результирующее поле представляет сумму всех действующих полей), теоретически представляется возможным изменять трансмембранное электрическое поле с помощью внешних электрических полей. Если в результате их сложения разность потенциалов на мембране достигает критического значения, происходит возбуждение клеток и развивается специфическая ответная реакция. Этот механизм лежит в основе электростимуляции тканей - их возбуждении при электрическом раздражении. Специфический биологический эффект зависит от временных параметров раздражителя. При воздействии постоянного электрического поля в клетках наблюдается ионная поляризация - накопление ионов на мембранах, возникновение внутреннего поля, направленного противоположно внешнему. Поэтому возбудить ткань постоянным электрическим полем не представляется возможным. Для возбуждения необходимо применять импульсные поля, вызывающие кратковременное снижение мембранного потенциала. В случае ионной поляризации при прохождении значительных постоянных токов накопление ионов на мембранах существенно изменяет состояние клеток и вызывает сильное раздражающее действие, которое проявляется в болевом феномене.
Поэтому, как уже отмечалось, с помощью постоянного тока не удается получить тепловой эффект. На высоких частотах частоты w приложенного электрического поля Е = Em sin wt поляризационные явления уменьшаются (рис. 116). Этот феномен объясняется следующим механизмом. При повышении частоты уменьшается период T = 2 p / w и соответственно полупериод, в течение которого сохраняется направление вектора напряженности Е, обеспечивающей направленное дви- Рис. 116 жение ионов в клетке. При малых частотах (больших полупериодах) путь, проходимый ионами в клетке, такой, что заряды успевают накапливаться на мембранах и изменять трансмембранный потенциал (см.рис. 116b). При высоких частотах (малых полупериодах Т2 /2) перемещение ионов происходит на малые расстояния L, недостаточные для концентрации в области мембран. В данном случае под действием переменного электрического поля ионы совершают колебания около своих положений равновесия и не оказывают влияние на электрическое поле мембраны. Теоретическое обоснование рассмотренных механизмов обобщено в законе Нернста, который утверждает: сила порогового тока Iп прямо пропорциональна корню квадратному из частоты приложенного раздражителя: Iп = k
Электрокардиография
Электрокардиография (ЭКГ) - является неинвазивным тестом, проведение которого позволяет получать ценную информацию о состоянии сердца. Суть данного метода состоит в регистрации электрических потенциалов, возникающих во время работы сердца и в их графическом отображении на дисплее или бумаге. История электрокардиографии Наличие электрических явлений в сокращающейся сердечной мышце впервые обнаружили два немецких ученых: Р. Келликер и И. Мюллер в 1856 году. Они провели исследования на различных животных, работая на открытом сердце. Однако возможность изучения электрических импульсов сердца отсутствовала до 1873 г., когда был сконструирован электрометр, прибор позволивший регистрировать электрические потенциалы. В результате совершенствования этого устройства появилась возможность записывать сигналы с поверхности тела, что позволило английскому физиологу А. Уоллеру впервые получить запись электрической активности миокарда человека. Он же впервые сформулировал основные положения электрофизиологических понятий ЭКГ, предположив, что сердце представляет собой диполь, т. е. совокупность двух электрических зарядов, равных по величине, но противоположных по знаку, находящихся на некотором расстоянии друг от друга. Уоллеру принадлежит и такое понятие, как электрическая ось сердца, о которой будет сказано ниже. Первым, кто вывел ЭКГ из стен лабораторий в широкую врачебную практику, был голландский физиолог, профессор Утрехтского университета Виллем Эйнтховен. После семи лет упорных трудов, на основе изобретенного Д. Швейггером струнного гальванометра, Эйнтховен создал первый электрокардиограф. В этом приборе электрический ток от электродов, расположенных на поверхности тела, проходил через кварцевую нить. Нить была расположена в поле электромагнита и вибрировала, когда проходящий по ней ток взаимодействовал с электромагнитным полем. Оптическая система фокусировала тень от нити на светочувствительный экран, на котором фиксировались ее отклонения. Первый электрокардиограф был весьма громоздким сооружением и весил около 270 кг. Его обслуживанием были заняты пять сотрудников. Тем не менее, результаты, полученные Эйтховеном, были революционными. Впервые в руках врача оказался прибор столь много говорящий о состоянии сердца. Эйтховен предложил располагать электроды на руках и ногах, что используется и по сегодняшний день. Он ввел понятие отведения, предложив три так называемых стандартных отведения от конечностей, т. е. измерение разницы потенциалов между левой и правой рукой I отведение), между правой рукой и левой ногой II отведение) и между левой рукой и левой ногой III отведение). Заслуги Эйнтховена были оценены по достоинству и в 1924 г. ему была присуждена Нобелевская премия. В двадцатых годах прошедшего века, Гольдбергер предложил еще три отведения, назвав их усиленными. При регистрации этих отведений одним из электродов служит одна из конечностей, а другим – объединенный электрод от двух других (индифферентный электрод). Разница потенциалов, измеренная между правой рукой и объединенными левой рукой и левой ногой, называется отведением aVR, между левой рукой объединенными правой рукой и левой ногой – отведением aVL и между левой ногой и объединенными руками – отведением aVF. В дальнейшем, Вильсоном были предложены грудные отведения ЭКГ, в которых одним из электродов является точка на поверхности грудной клетки, а другим – объединенный электрод от всех конечностей. Электрод отведения V 1 располагается в IV межреберье по правому краю грудины, V2 – во IV межреберье по левому краю грудины, V 3 – на уровне IV ребра по левой окологрудинной (парастернальной) линии, V4 – в V межреберье по левой среднеключичной линии, V5 – в V межреберье по левой передней подмышечной линии и V6 – в V межреберье по левой средней подмышечной линии. Таким образом, сформировалась привычная для нас система электрокардиографических отведений. Однако иногда используются и дополнительные отведения, когда общепринятые отведения оказываются недостаточными. Необходимость в этом возникает, например, при аномальном расположении сердца, при регистрации некоторых нарушений сердечного ритма и т. п. В этом случае используются правые грудные отведения (симметричные по отношению к левым), высокие грудные отведения (расположенные на одно межреберье выше стандартных) и отведения V7-9, являющиеся как бы продолжением основных отведений. Для оценки электрической активности предсердий используют пищеводное отведение, когда один из электродов располагают в пищеводе. Кроме общепринятой системы отведений, используются также отведения по Небу, обозначаемые буквами D (dorsalis – спинальное), А (anterior – переднее) и (I inferior – нижнее). Другие системы отведений (Лиана, Франка) в современной клинической практике практически не используются.
в начало страницы Как проводится ЭКГ ЭКГ является очень информативным недорогим и доступным тестом, позволяющим получить много информации о сердечной деятельности.
Наклеиваются электроды (10 штук) или используются специальные присоски и манжеты. Снятие ЭКГ занимает 5-10 минут. ЭКГ регистрируют на различной скорости. Обычно скорость движения бумаги составляет 25 мм/сек. При этом 1 мм кривой равен 0, 04 сек. Иногда для более детальной записи используют скорость 50 и даже 100 мм/сек. При длительной регистрации ЭКГ для экономии бумаги используют меньшую скорость – от 2,5 до 10 мм/сек.
в начало страницы Как интерпретируется ЭКГ Каждая клетка миокарда представляет собой маленький электрический генератор, который разряжается и заряжается при прохождении волны возбуждения. ЭКГ является отражением суммарной работы этих генераторов и показывает процессы распространения электрического импульса в сердце. В норме электрические импульсы автоматически генерируются в небольшой группе клеток, расположенных в предсердиях и называемых синоатриальным узлом. Поэтому нормальный ритм сердца называется синусовым. Когда электрический импульс, возникая в синусовом узле, проходит по предсердиям на электрокардиограмме появляется зубец P. Дальше импульс через атриовентрикулярный (АВ) узел распространяется на желудочки по пучку Гиса. Клетки АВ-узла обладают более медленной скоростью проведения и поэтому между зубцом P и комплексом, отражающим возбуждение желудочков, имеется промежуток. Расстояние от начала зубца Р до начала зубца Q называется интервал PQ. Он отражает проведение между предсердиями и желудочками и в норме составляет 0,12-0,20 сек. Потом электрический импульс распространяется по проводящей системе сердца, состоящей из правой и левой ножек пучка Гиса и волокон Пуркинье, на ткани правого и левого желудочка. На ЭКГ это отражается несколькими отрицательными и положительными зубцами, которые называются комплексом QRS. В норме длительность его составляет до 0, 09 сек. Далее кривая вновь становится ровной, или как говорят врачи, находится на изолинии. Затем в сердце происходит процесс восстановления исходной электрической активности, называемый реполяризацией, что находит отражение на ЭКГ в виде зубца T и иногда следующего за ним небольшого зубца U. Расстояние от начала зубца Q до конца зубца Т называется интервалом QT. Он отражает так называемую электрическую систолу желудочков. По нему врач может судить о продолжительности фазы возбуждения, сокращения и реполяризации желудочков.
в начало страницы Диагностические возможности ЭКГ является ценным диагностическим инструментом. По ней можно оценить источник (так называемый водитель) ритма, регулярность сердечных сокращений, их частоту. Все это имеет большое значение для диагностики различных аритмий. По продолжительности различных интервалов и зубцов ЭКГ можно судить об изменениях сердечной проводимости. Изменения конечной части желудочкового комплекса (интервал ST и зубец Т) позволяют врачу определить наличие или отсутствие ишемических изменений в сердце (нарушение кровоснабжения). Важным показателем ЭКГ является амплитуда зубцов. Увеличение ее говорит о гипертрофии соответствующих отделов сердца, которая наблюдается при некоторых заболеваниях сердца и при гипертонической болезни. ЭКГ, вне всякого сомнения, весьма мощный и доступный диагностический инструмент, однако стоит помнить о том, что и у этого метода есть слабые места. Одним из них является кратковременность записи – около 20 секунд. Даже если человек страдает, например, аритмией, в момент записи она может отсутствовать, кроме того запись, обычно производится в покое, а не во время привычной деятельности. Для того чтобы расширить диагностические возможности ЭКГ прибегают к длительной ее записи, так называемому мониторированию ЭКГ по Холтеру в течение 24-48 часов. Иногда бывает необходимо оценить, возникают ли на ЭКГ у пациента изменения, характерные для ишемической болезни сердца. Для этого проводят ЭКГ-тест с физической нагрузкой. Для оценки переносимости (толерантности) и соответственно, функционального состояния сердца нагрузку осуществляют дозировано, с помощью велоэргометра или бегущей дорожки.
в начало страницы Показания к проведению ЭКГ 1. Подозрение на заболевание сердца и высокий риск в отношении этих заболеваний. Основными факторами риска являются: · Гипертоническая болезнь · Для мужчин – возраст после 40 лет · Курение · Гиперхолестеринемия · Перенесенные инфекции · Беременность 2. Ухудшение состояния больных с заболеваниями сердца, появление болей в области сердца, развитие или усиление одышки, возникновение аритмии. 3. Перед любыми оперативными вмешательствами. 4. Заболевания внутренних органов, эндокринных желез, нервной системы, болезней уха, горла, носа, кожные заболевания и т.д. при подозрении на вовлечение сердца в патологический процесс. 5. Экспертная оценка шоферов, пилотов, моряков и т.д. 6. Наличие профессионального риска. По рекомендации терапевта (кардиолога) для дифференциальной диагностики органических и функциональных изменений сердца проводится электрокардиография с лекарственными пробами (с нитроглицерином, с обзиданом, с калием), а также ЭКГ с гипервентиляцией и ортостатической нагрузкой. ОБЩАЯ ИНФОРМАЦИЯ ЭЭГ - метод регистрации электрической активности (биопотенциалов) головного мозга через неповрежденные покровы головы, позволяющий судить о его физиологической зрелости, функциональном состоянии, наличии очаговых поражений, общемозговых расстройств и их характере. Регистрация биопотенциалов непосредственно с обнаженного мозга называется электрокортикографией и обычно проводится во время нейрохирургических операций.
ЭЭГ является первым и часто единственным неврологическим амбулатораторным исследованием, которое проводится при эпилептических приступах.
Могут меняться также их амплитуда и форма. У детей первых 2-3 мес жизни уже различаются волны с частотой 1-3 колебания/с, 4-7 колебаний/с и 8-12 колебаний/с. Однако доминирует все еще ритм 0,5-3 колебания/с. При этом на медленные волны иногда наслаиваются быстрые колебания (13-15-19 колебаний/с). В возрасте 4-6 мес возрастает количество тета-волн. Активность 6-7 колебаний/с, предшествующая альфа-ритму, отмечается на ЭЭГ постоянно к 4-му году жизни ребенка. Выраженный альфа-ритм появляется в теменно-затылочной области в возрасте 4-5 лет и становится устойчивым в более позднем возрасте (7-8 лет).
Данные ЭЭГ весьма показательны в диагностике эпилепсии. При повышении готовности к судорогам на ЭЭГ появляются острые волны и "пики", которые возникают на фоне дизритмии и могут сопровождаться гиперсинхронизацией основного ритма. При эпилепсии большой приступ вызывает ускорение ритмов ЭЭГ, психомоторный - замедление электрической активности, а малый приступ (абсанс) - чередование быстрых и медленных колебаний (комплексы пик-волна с частотой 3 в секунду). Все электрические потенциалы мозга приобретают необычно высокие амплитуды (до 1000 и более мкВ).
Важным ЭЭГ-признаком эпилепсии является наличие так называемых пиков (спайков) и острых волн, эпизодических или устойчивых. Часто пики сопровождаются медленными волнами, образуют комплекс пик - волна. Их появление бывает генерализованным или же они регистрируются в виде локальных разрядов, свидетельствуя об эпилептическом очаге. Регистрация на ЭЭГ пароксизмальной активности, пиков, острых волн и комплексов спайк - волна (острая - медленная волна) отражает состояние головного мозга, обозначаемое как "эпилептический тип активности". Совокупность всех этих признаков почти всегда говорит о наличии эпилепсии. В межприступный период на ЭЭГ больных эпилепсией независимо от типа приступов может регистрироваться пароксизмальная активность: высоковольтные потенциалы тельта-, дельта- и альфа-диапазона, иногда ритмы с частотой 14-16 колебаний/с, но чаще - 3-4 колебания/с.
Гипсаритмия - изменения ЭЭГ, наблюдаемые при инфантильных спазмах. Они характеризуются высокими острыми единичными или множественными спайками, которые отмечаются нерегулярно во всех отведениях, перемежаясь со многими высоковольтными медленными волнами; обычно встречаются при бодрствовании, но наиболее выражены и продолжительны в стадии неглубокого сна. При опухолях полушарий большого мозга (височная, затылочная, теменная локализация) в 70-80 % случаев на ЭЭГ выражена межполушарная асимметрия с наличием фокуса патологической активности в виде полиморфных дельта-волн соответственно области поражения. При черепно-мозговой травме легкой степени отмечаются кратковременное угнетение альфа-активности и наличие дельта-волн. Эти изменения быстро проходят. При черепно-мозговой травме тяжелой степени доминируют тета- и дельта-волны. На этом фоне могут появляться высокоамплитудные медленные волны в форме вспышек. Очаговые изменения ЭЭГ в зоне очага контузии в большинстве случаев нарастают в течение 5-10 дней после травмы. Нередко обнаруживаются изменения стволовой биоэлектрической активности, при которой периоды угнетения тета-волн сменяются их высокоамплитудными вспышками.
ПРОВЕДЕНИЕ ИССЛЕДОВАНИЯ ЭЭГ совершенно безвредно и безболезненно. Пациент во время обследования сидит в удобном кресле, расслабленный с закрытыми глазами (состояние пассивного бодрствования). Для проведения ЭЭГ на голове прикрепляются с помощью специального шлема маленькие электроды, которые соединяются проводами с электроэнцефалографом. Электроэнцефалограф усиливает биопотенциалы, полученные с датчиков, в сотни тысяч раз и записывает их на бумагу или в память компьютера. СПЕЦИАЛЬНЫЕ ВИДЫ ЭЭГ ЭЭГ ВО СНЕ Из опыта известно, что при определенных формах эпилепсии изменения на ЭЭГ сильнее выражены, а иногда только и выявляются, когда исследование проводится во сне. Исследование ЭЭГ во время сна позволяет обнаружить эпилептическую активность у большей части больных, у которых в дневное время эпилептическая активность не выявлялась даже под влиянием обычных провокационных проб. Но, к сожалению, для этого исследования необходимы специальные условия и подготовленность медицинского персонала, что мешает широкому применению этого метода. Особенно сложно его проведение у детей. ЭЭГ-МОНИТОРИНГ Это исследование проводят в тех случаях, когда трудно определить вид приступа. Это очень сложный метод. Он включает видеозапись приступа с одновременной регистрацией ЭЭГ. ЭЭГ-мониторинг проводят только в специализированных медицинских центрах. КАРТИРОВАНИЕ МОЗГА Это разновидность ЭЭГ с компьютерным анализом электрической активности клеток головного мозга и графическим представлением его результатов. Применение этого метода при эпилепсии ограничено выявлением очаговых изменений. Обычно это исследование проводится в специализированных неврологических центрах. По информативности картирование мозга значительно уступает ЯМР. ЭЭГ С БИООБРАТНОЙ СВЯЗЬЮ Этот метод основан на следующем - ЭЭГ, проводимая обычным способом (регистрация активности клеток мозга на бумаге), сопровождается световыми и звуковыми проявлениями. Пациент видит свою ЭЭГ и пробует воздействовать на ее ритм. Этот процесс выглядит в виде тренировки больного с целью управления световыми, звуковыми сопровождениями ЭЭГ или меняющимися изображениями на экран дисплея ЭВМ. Таким способом удается в определенной степени управлять активностью клеток мозга и воздействовать на некоторые виды приступов. Лечение этим способом требует большого терпения и ежедневных тренировок в течение нескольких месяцев. Метод биообратной связи, возможно, является ценных дополнением в лечении больных, которые плохо реагируют на противосудорожные препараты. Однако этот метод не может заменить медикаментозного лечения. Пока этот метод слишком мало исследован, чтобы быть рекомендован, как способ лечения приступов. ФУНКЦИОНАЛЬНЫЕ ПРОБЫ РЕАКЦИЯ АКТИВАЦИИ (ПРОБА С ОТКРЫВАНИЕ И ЗАКРЫВАНИЕМ ГЛАЗ) Реакция активации обычно хорошо выражена у детей старше 3-х лет и проявляется в виде снижения амплитуды основного ритма. Редко, примерно в 7% случаев, реакция активации слабо выражена или проявляется в виде усиления фоновой активности. Это относится, как правило, к детям с задержкой психомоторного развития и сниженным функциональным состоянием мозга в результате заболевания мозга или медикаментозного воздействия. Характерно, что проба с открыванием глаз не приводит к уменьшению низкочастотной бета-активности, а иногда и усиливает ее выраженность. ФОТОСТИМУЛЯЦИЯ (СТИМУЛЯЦИЯ СВЕТОВЫМИ МЕЛЬКАНИЯМИ) Фотостимуляцию часто проводят световыми мельканиями фиксированной частоты от 5 до 30 Гц сериями по 10-20 секунд. У детей такой способ дает мало информации в плане диагностики фотосенситивной эпилептической активности. Лучший результат дает применение быстрого изменения частоты световых мельканий в границах 10-25 мельканий в секунду. Это касается как группы больных с истинной фотосенситивной эпилепсией, так и эпилепсии с фотосенситивностью (эпилептическая активность выявляется и без фотостимуляции). Фотосенситивная эпилептическая активность выявлена у 2.5% детей с генерализованными приступами. Выявление данной формы эпилептической активности важно в плане тактики медикаментозного лечения.
Отдельно необходимо выделить неэпилептические изменения ЭЭГ при фотостимуляции:
Но в тоже время эти изменения чаще отмечаются у больных с эпилептическими приступами. Однако, аналогичные изменения могут встречаются у детей с так называемой "минимальной мозговой дисфункцией". ФОНОСТИМУЛЯЦИЯ (СТИМУЛЯЦИЯ ЗВУКОВЫМИ СИГНАЛАМИ) Фоностимуляция обычно применяется а виде кратковременного громкого звукового сигнала. Информативность этой пробы мала. Но иногда встречается провокация локальной эпилептической активности (у 0.3%). Интересно появление вертекс-потенциала в начале пробы, который чаще встречается у детей с невротическими проявлениями. ДЕПРИВАЦИЯ СНА (ОГРАНИЧЕНИЕ ВРЕМЕНИ СНА) Проба с лишением сна в течение суток, применяется в случаях, когда при "обычном" исследовании пациента с эпилептическими приступами необходимо увеличить вероятность выявления эпилептической активности. Эта проба повышает информативность ЭЭГ примерно на 28% и, главным образом, у пациентов с абсансами и тонико-клоническими приступами. Однако, проба достаточно тяжело переносится детьми младше 10 лет. БИОЛОГИЧЕСКИЕ ЭФФЕКТЫ И МЕХАНИЗМЫ ДЕЙСТВИЯ ЭЛЕКТРОМАГНИТНЫХ ФАКТОРОВ НА ОРГАНИЗМ (Биофизические основы электро- и магнитотерапии) В биосфере постоянно существуют и воздействуют на все живые организмы электромагнитные факторы: электрические, магнитные и электромагнитные поля, электрические токи и электрически заряженные частицы - аэроионы. В зависимости от частоты (длины волны) все электромагнитные поля подразделяются на следующие диапазоны: длина волны 1. Радиоволны 10-3 м < l < ¥, 2. Инфракрасное излучение 8 ´10-7 м < l < 10-3 м, 3. Оптическое излучение 4 ´10-7 м < l < 8 ´10-7 м, 4. Ультрафиолетовое излучение 5 ´10-8 м < l < 4 ´10-7 м, 5. Рентгеновское излучение 10-12 м < l < 5 ´10-8 м, 6. Гамма-излучение l < 10-12 м,
Источником электромагнитных факторов служат физические процессы в атмосфере, в недрах Солнца, и Земли. В ходе эволюции живые организмы приспособились к электромагнитным воздействиям, а некоторые из них используются для биологических процессов. К примеру, оптическое излучение служит источником энергии для образования органических веществ в результате фотосинтеза, для получения информации из окружающей среды; инфракрасное излучение обеспечивает теплопотерю организма. Установлено, что для нормальной жизнедеятельности человека необходимо воздействие электрического и магнитного поля Земли, отрицательно заряженных аэроионов. Поэтому принято различать физиологическое воздействие электромагнитных факторов, которое необходимо живым организмам для нормальной жизнедеятельности. Наряду с природными физическими полями в процессе развития техногенной цивилизации в биосфере появились электромагнитные поля антропогенного происхождения, созданные человеком в результате технологической деятельности. Источником этих полей являются антенны телевизионных и радиовещательных станций, технические установки на производстве, бытовая и медицинская радиоэлектронная техника. Интенсивность полей, генерируемых этими устройствами, на много порядков выше природных и при воздействии на организм человека они вызывают неблагоприятные изменения, а при некоторых условиях и развитие заболеваний. Поэтому принято говорить о патогенетическом воздействии электромагнитных факторов. К примеру, облучение человека коротковолновым электромагнитным полем (рентгеновским или гамма-излучением) приводит к развитию лучевой болезни. Не следует полагать, что патогенным воздействием обладают только искусственно созданные поля. При резком изменении интенсивности природных электромагнитных факторов (повышении солнечной активности, развитии магнитных бурь в атмосфере) наблюдается целый ряд патологических реакций, особенно в ослабленных организмах. Как показали проведенные исследования, в такие периоды увеличивается число инфарктов миокарда, кровотечений при забол
|
|||||||||||
|
Последнее изменение этой страницы: 2016-07-16; просмотров: 903; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.141 (0.02 с.) |


 , где k - коэффициент пропорциональности. Из приведенного соотношения следует, что с повышением частоты раздражителя w увеличивается величина порогового тока, который способен вызвать субъективное ощущение. Чем больше частота, тем менее восприимчивы ткани организма к раздражающему воздействию электрического тока. Для получения термического эффекта в соответствии с законом Нернста необходимо использовать высокочастотные электрические поля.
, где k - коэффициент пропорциональности. Из приведенного соотношения следует, что с повышением частоты раздражителя w увеличивается величина порогового тока, который способен вызвать субъективное ощущение. Чем больше частота, тем менее восприимчивы ткани организма к раздражающему воздействию электрического тока. Для получения термического эффекта в соответствии с законом Нернста необходимо использовать высокочастотные электрические поля.
 ЭКГ является записью электрической активности сердца. Запись производится с поверхности тела пациента (верхние и нижние конечности и грудная клетка).
ЭКГ является записью электрической активности сердца. Запись производится с поверхности тела пациента (верхние и нижние конечности и грудная клетка).