Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Перечень практических вопросовСодержание книги Поиск на нашем сайте
ПЕРЕЧЕНЬ ПРАКТИЧЕСКИХ ВОПРОСОВ К ЗАНЯТИЮ №11 (МОДУЛЬ №2) ПО ОПЕРАТИВНОЙ ХИРУРГИИ И ТОПОГРАФИЧЕСКОЙ АНАТОМИИ для студентов 3 курса медицинских факультетов В осеннем семестре. УМЕТЬ: 1. Распознать основные хирургические инструменты, объяснить их устройство, назначение, позицию (рабочее положение), технику применения. 2. Выполнить послойное разъединение мягких тканей и назвать элементы раны. 3. Завязать простой (женский) узел пальцевым и аподактильным способами, 4. Завязать морской узел пальцевым и аподактильным способами, обосновать 5. Завязать хирургический узел пальцевым и аподактильным способами, обосновать показания к применению. 6. Обосновать выбор необходимого шовного материала для наложения шва на кожу и мышцу. 7. Моделировать на трупном материале временную остановку кровотечения в ране путем пережатия выделенного сосуда. 8. Моделировать на трупном материале окончательную остановку кровотечения в ране путем лигирования сосуда, фиксированного кровоостанавливающим зажимом. 9. Наложить два стежка простого узлового шва на кожу. 10.Демонстрировать на трупном материале технику наложения простого непрерывного шва. 11.Демонстрировать на трупном материале технику наложения обвивного шва Мультановского. 12. Демонстрировать на трупном материале технику наложения матрацного шва. 13. Демонстрировать на трупном материале технику снятия простого узлового шва. * * * * * 14. Обосновать технику и моделировать паранефральную блокаду. Паранефральная блокада Показаниями к выполнению паранефральной блокады являются: почечная или печеночная колика, перитонит, панкреатит, динамическая кишечная непроходимость, облитерирующие заболевания сосудов нижних конечносте й, то есть необходимость воздействия на солнечное сплетение. Солнечное сплетение располагается на передней стенке брюшной аорты вокруг ее ветвей: чревного ствола и верхней брыжеечной артерии (оно состоит из чревного сплетения и верхнего брыжеечного сплетения). Солнечное сплетение участвует в иннервации содержимого забрюшинного пространства и брюшной полости. Пациент должен лежать на операционном столе так же, как и при выполнении операций на почке: на противоположном боку, под который подкладывается валик. Нога, на которой лежит пациент, должна быть согнута в коленном и тазобедренном суставах. Паранефральная блокада должна выполняться в задней почечной точке, расположенной в месте пересечения нижнего края 12-ого ребра с наружным краем мышцы, выпрямляющей позвоночник. После обработки места выполнения манипуляции антисептиком и создания «лимонной» корочки» иглу вкалывают перпендикулярно к поверхности кожи.
Рис. Место выполнения паранефральной блокады: 1. – нижний край 12-ого ребра; 2. – наружный край мышцы, выпрямляющей позвоночник; 3. – место выполнения паранефральной блокады. Продвижению иглы должно предшествовать введение анестетика. Это не только обеспечивает обезболивание, но и препятствует забиванию просвета иглы мягкими тканями. Глубина вкола зависит от индивидуальной толщины тканей. Врачу следует ориентироваться на чувство «провала» (преодоления сопротивления), которое возникает при проколе позадипочечной фасции. После этого продвижение иглы нужно остановить и отсоединить шприц от иглы. Если вкол иглой был осуществлен правильно, то острие иглы должно находиться в околопочечной клетчатке. При этом должны наблюдаться колебательные движения наружной части иглы (вверх и вниз) в такт дыханию пациента. Такое движение иглы связано с тем, что позадипочечная фасция сращена с диафрагмой. При выдохе диафрагма поднимается вверх, тянет за собой позадипочечную фасцию и острие иглы – наружная часть иглы при этом будет опускаться вниз благодаря рычагу, роль которого выполняет 12-ое ребро. При вдохе игла возвращается в исходное положение. После того, как врач убедился в наличии колебательных движений иглы, к ней присоединяют шприц и вводят анестетик. Вторым признаком, подтверждающим расположение острия иглы в околопочечной клетчатке, являет относительно свободное (без значительного сопротивления) введение анестетика, который при этом заполняет околопочечную клетчатку. Возможные осложнения при выполнении паранефральной блокады: 1) Введение иглы в паренхиму почки. При этом обычно возникает сопротивление введению анестетика, при повреждении внутрипочечных сосудов обратно в шприц будет поступать кровь. 2) Повреждение иглой почечных сосудов. При этом анестетик вводится свободно, обратно в шприц поступает артериальная или венозная кровь. 3) Прокол почечной лоханки. При этом анестетик вводится свободно, обратно в шприц поступает моча. 4) Прокол восходящей ободочной кишки (справа) или нисходящей ободочной кишки (слева). При этом анестетик вводится свободно, при отсоединении шприца ощущается кишечный запах. Если симптомов осложнений не наблюдается, врач вводит через иглу около 80 мл анестетика, который должен полностью заполнить околопочечную клетчатку. При этом пациент, как правило, ощущает появление распирающей боли в пояснице, что подтверждает правильность выполнения манипуляции и свидетельствует о заполнении околопочечной клетчатки. Учитывая, что размеры фасциальной капсулы почки индивидуальны, объем вводимого анестетика также может значительно отличаться. После заполнения околопочечной клетчатки анестетик начнет распространяться по пути наименьшего сопротивления в сторону солнечного сплетения – к конечному месту своего действия.
15. Проводить проекцию внебрюшинного доступа к почке по Федорову. Наиболее популярными доступами к почкам являются доступ Федорова и доступ Бергманна-Израэля. Оба доступа являются внебрюшинными, то есть не сопровождаются рассечением брюшины. В этом состоит их преимущество, так как внебрюшинные доступы сводят к минимуму риск повреждения органов брюшной полости и занесения в брюшную полость инфекции. В обоих случаях пациент должен лежать на противоположном боку, под который подкладывается валик. Ногу пациента, на которой он лежит, сгибают в коленном и тазобедренном суставе (для большей устойчивости туловища). Доступ Федорова ведут от точки пересечения нижнего края 12-ого ребра с наружным краем мышцы, выпрямляющей позвоночник (задней почечной точки), к пупку, однако до пупка не доводят, а заканчивают по наружному краю прямой мышцы живота. Таким образом, доступ Федорова выполняется в наружных отделах поясничной области и переднебоковой стенки живота. При люмботомии по Федорову послойно рассекают элементы поверхностного, среднего и глубокого слоев. К поверхностному слою относятся: кожа, подкожная клетчатка и поверхностная фасция. В качестве элементов среднего слоя рассекают три слоя мышц: поверхностный, средний и глубокий мышечные слои. К поверхностным мышцам, рассекаемым при люмботомии по Федорову, относятся широчайшая мышца спины и наружная косая мышца живота. Затем рассекаются нижняя задняя зубчатая мышца и внутренняя косая мышца живота (средний слой мышц). После этого рассекают поперечную мышцу живота и ее апоневроз (глубокий слой мышц). При разведении краев рассеченной поперечной мышцы и ее апоневроза обычно нарушается целостность внутрибрюшной (поперечной) фасции – элемента глубокого слоя. При этом хирург попадает в полость живота, а именно – в забрюшинное пространство. Собственная забрюшинная клетчатка (поверхностный слой клетчатки забрюшинного пространства) смещается в стороны и рассекается достаточно плотная позадипочечная фасцию (один из двух листков забрюшинной фасции). После этого смещается околопочечная клетчатка (часть среднего слоя клетчатки забрюшинного пространства) и почка вывихивается в рану. Вывихивать почки следует осторожно, чтобы не порвать добавочную почечную артерию, которая в 30 % случаев может отходить от брюшной аорты к нижнему полюсу почки. При разрыве этой артерии она, сокращаясь, уходит в глубину тканей с развитием очень обильного и трудноостанавливаемого кровотечения, опасного для жизни пациента. Поэтому, прежде чем вывихивать почку, следует пропальпировать ее со стороны нижнего полюса на предмет нахождения там добавочной почечной артерии. Если почку собираются удалять, то эту артерию пересекают между зажимами. Вывихиванием почки завершается оперативный доступ к ней.
16. Проводить проекцию внебрюшинного доступа к почке по Бергману- Израелю. Доступ Бергманна-Израэля рационально использовать в тех случаях, когда требуется обнажить не только почку, но и мочеточник. Положение пациента на операционном столе то же, что и при доступе Федорова. Разрез ведут от середины 12-ого ребра косо вниз и кпереди, параллельно подвздошному гребню и паховой связке, выше них на 3-4 см. При необходимости разрез доводят до нижней трети паховой связки, что позволяет обеспечить внебрюшинный доступ не только к почке, но и к большей части мочеточника. Слои при этой люмботомии рассекаются те же, что и при доступе Федорова.
А Б Рис. 67. Проекция доступа к почке (А. – вид сзади; Б. – вид спереди): 1. – по Федорову; 2. – по Бергманну-Израэлю. Из оперативных приемов (и этапов операции) на почке и мочеточнике наиболее часто выполняют: - нефрэктомию (удаление почки); - резекция почки (удаление ее части); - нефтостомию (наложение свища на почку); - нефротомию (рассечение почки); - нефропексию (фиксацию почки); - пиелотомию (рассечение лоханки почки); - пиелорафию (ушивание лоханки почки); - уретеротомию (рассечение мочеточника); - уретерорафию (ушивание мочеточника). При удалении почки обработку компонентов почечной ножки обычно проводят в той последовательности, в какой они располагаются сзади наперед (т.е. от более поверхностных образований – к более глубоким): вначале перевязывают и пересекают мочеточник, затем – почечную артерию, затем – почечную вену. Однако последовательность обработки этих компонентов существенно зависит от причины проведения операции. Так, при злокачественной опухоли почки, следует вначале перевязать почечную вену вместе с расположенными рядом с ней лимфатическими сосудами, при водянке почки – вначале перевязать почечную артерию (чтобы приостановить приток жидкости к почке) и т.д. Правая почечная артерия обычно является более длинной, чем левая (так как обе образуются от брюшной аорты, которая смещена в левую сторону). Правая почечная артерия пересекает нижнюю полую вену, находясь сзади от нее (что соответствует принципу целесообразности, так как в противном случае она бы прижимала нижнюю полую вену к задней стенке живота). От почечной артерии могут отходить яичковые (яичниковые) артерии. Это происходит чаще справа, чем слева (так как правая почечная артерия длиннее). Левая почечная вена, как правило, является более длинной, чем левая (так обе впадают в нижнюю полую вену, которая смещена в правую сторону). Левая почечная вена пересекает брюшную аорту, находясь спереди от нее. В левую почечную вену чаще, чем справа, впадают яичковые (яичниковые) вены. Забор почки у донора при возможности выбора стараются осуществлять с левой стороны, чтобы в трансплантате был больший отрезок вены – при трансплантации почки восстановить венозный отток достаточно тяжело и иногда неудавшийся сосудистый шов приходится отсекать. Удаление коралловидных камней, заполняющих большую часть лоханки почки, целесообразно осуществлять путем рассечения не лоханки, а почки. При этом почка рассекается на две половины по линии Цондека, проходящей на 1 см кзади от выпуклого края почки. Эта линии приблизительно отделяет задний сегмент почки от других сегментов, занимающих более переднее положение (таким образом, в меньшем количестве повреждаются внутрипочечные образования). Особенности ушивания почки описаны в главе, посвященной наложению шва на паренхиматозные органы. При наложении шва на лоханку и мочеточник соблюдаются принципы наложения кишечных швов. Однако сквозные швы при этом не используются, чтобы избежать контакта шовного материала с мочой, так как это способствует камнеобразованию.
17. Обосновать технику и моделировать высокое сечение мочевого пузыря. Пункция мочевого пузыря Пункцию мочевого пузыря используют для его опорожнения в тех случаях, когда катетеризацию осуществить не представляется возможным. В опорожненном состоянии мочевой пузырь покрыт брюшиной экстраперитониально, а в наполненном – мезоперитониально. Складка, образованная брюшиной при переходе ее с переднебоковой стенки живота на мочевой пузырь, обладает относительной подвижностью (за счет наличия перед мочевым пузырем клетчатки). При наполнении мочевого пузыря эта складка смещается вверх, что позволяет пунктировать мочевой пузырь (или выполнять доступы к нему) без повреждения брюшины. Поэтому пункция мочевого пузыря может осуществляться, только когда он находится в наполненном состоянии. Место пункции находится на средней линии живота (там нет мышц), на поперечник пальца (1,5-2 см) выше верхнего края лобкового симфиза. Осуществлять пункцию непосредственно над лобковым симфизом не рекомендуется, так как раны симфиза долго заживают. Игла должна быть направлена перпендикулярно поверхности тела. Глубин а вкола определяется индивидуальной толщиной тканей (приблизительно – 6-8 см).
19. Обосновать технику и моделировать внутримышечные инъекции в ягодичной области. Пункция подключичной вены Венепункция (прокол вены) подключичной вены широко используется для экстренного введения лекарственных препаратов в венозную систему (если поверхностные вены плохо контурируются), а также с целью катетеризации этой вены при необходимости длительного внутривенного введения лекарственных препаратов. Описано много точек, которые могут быть использованы для венепункции подключичной вены, однако наиболее часто используют точку, расположенную между средней и медиальной третью ключицы, ниже нее на 1,5-2 см. Эта точка учитывает расположение подключичной вены относительно ключицы (вена располагается кнутри от артерии, а артерия обычно пересекает ключицу посередине, или кнутри от середины). Для нахождения этой точки ключицу (от ключично-грудинного до ключично-акромиального сочленения) делят на три равные части, затем отмечают границу между внутренней и средней третью ключицы и отступают от нее вниз на 1,5-2 см (чем толще ткани, тем ниже). После обработки места пункции антисептиком и создания «лимонной корочки» осуществляют вкол иглой, соединенной со шприцом, в направлении снизу вверх и снаружи вовнутрь. Более конкретно, угол между иглой и ключицей должен составлять около 45º, а по отношению к коже – около 15-20º. Такое направление иглы учитывает направление вены и уменьшает вероятность повреждения других компонентов подключичного сосудисто-нервного пучка (подключичной артерии и плечевого сплетения) и прокола вены насквозь по инерции. При проколе вены насквозь возникает гематома, при проколе подключичной артерии шприц заполняется алой артериальной кровью. При возникновении этого осложнения пункцию прекращают, на место вкола укладывают тяжесть и холод, а пункцию пробуют осуществить с противоположной стороны. Срез иглы должен быть обращен от поверхности кожи, что обеспечивает прокол вены при соблюдении достаточно острого угла наклона иглы по отношению к ней. Если направить срез иглы на поверхность кожи, то игла будет царапать переднюю стенку вены, а не прокалывать ее. Глубина вкола определяется индивидуально по расстоянию от места вкола до задней поверхности ключицы. При слишком глубоком введении иглы, промахнувшись мимо вены, можно повредить париетальную плевру и легкое. Если игла при этом не будет соединена со шприцом, то может возникнуть пневмоторакс. Однако основная причина, по которой игла обязательно должна быть соединена со шприцом, заключается в том, что через просвет иглы воздух может попасть в подключичную вену (воздушная эмболия), так как в этой вене может быть отрицательное давление вследствие присасывающего действия со стороны грудной полости. По большому кругу кровообращения воздушный эмбол попадет в сердце, а затем по малому кругу кровообращения – в легочные артерии, что может привести к рефлекторной остановке сердца. Прокол передней стенки вены обычно сопровождается характерным хрустом и чувством преодоления сопротивления (за счет прокалывания соединительно-тканных перемычек, фиксирующих подключичную вену к задней поверхности ключицы). Появление в шприце темной венозной крови подтверждает прокол подключичной вены. Если венозная кровь не появляется в шприце после введения иглы на достаточную глубину, поршень шприца следует медленно потянуть на себя, так как в вене может быть отрицательное давление. Катетеризацию подключичной вены удобнее всего осуществить посредством ее пункции специальной иглой с присоединенным к ней катетером. После выполнения пункции такой иглой остается только обеспечить фиксацию иглы путем ее подшивания к коже за специальные «крылышки». При отсутствии таких игл можно осуществить катетеризацию по проводнику. Для этого шприц отсоединяется от иглы, введенной в подключичную вену (просвет иглы при этом прижимается пальцем во избежание возникновения воздушной эмболии), и через просвет иглы вводится проводник – обладающая достаточной жесткостью нить с диаметром, меньшим, чем у иглы. После этого игла удаляется, а проводник остается в вене. Затем по проводнику насаживается катетер, попадающий в подключичную вену, и проводник удаляется через катетер. Наружная часть катетера подшивается к коже или фиксируется с помощью лейкопластыря.
Рис. 80. Пункция подключичной вены. Если есть время и условия для выполнения венесекции (вскрытия вены), то гораздо безопаснее для пациента осуществить катетеризацию подключичной вены посредством венесекции головной вены в дельтовидно-грудной борозде.
21. Обосновать доступ к подключичному сосудисто-нервному пучку по Джанелидзе. Наиболее распространенными доступами к подключичному сосудисто-нервному пучку являются дугообразный доступ Джанелидзе и Т-образный доступ Петровского. Пациент лежит на спине, его рука со стороны проведения вмешательства должна быть отведена в сторону и оттянута кверху. Доступ Джанелидзе начинают по верхнему краю ключицы, на 2 см кнаружи от ключично-грудинного сочленения, проводят его в поперечном направлении к клювовидному отростку лопатки, а затем продолжают вниз, параллельно дельтовидно-грудной борозде. 22. Обосновать доступ к подключичному сосудисто-нервному пучку по Петровскому. Доступ Петровского состоит из двух частей: горизонтальная часть доступа (10-12 см) проходит по верхнему краю ключицы, вертикальная часть доступа (5-6 см) опускается вниз от середины горизонтальной части.
А Б Рис. 75. Доступы к подключичному сосудисто-нервному пучку: А. – дугообразный доступ Джанелидзе; Б. – Т-образный доступ Петровского. В обоих случаях ключицу перепиливают или резецируют. Компоненты подключичного сосудисто-нервного пучка располагаются в следующей последовательности (снизу – вверх, спереди – назад, изнутри – наружу): 1) подключичная вена; 2) подключичная артерия; 3) латеральный пучок плечевого сплетения. 23. Обосновать доступ к подмышечному сосудисто-нервному пучку по Пирогову. Обнажение подмышечного сосудисто-нервного пучка осуществляется с учетом проекционной линии подмышечной артерии. Пациент лежит на спине, под лопатку подкладывают валик, рука отведена под прямым углом. Наибольшей популярностью пользуется проекционная линия При отсутствии волосяного покрова можно использовать проекционную линию Лисфранка (проводимую между передней и средней третями ширины подмышечной ямки) или Лангенбека (проводимую как продолжение медиальной борозды двуглавой мышцы плеча в подмышечную ямку). Во избежание повреждения подмышечной вены разрез следует осуществлять на 1 см кпереди от проекционной линии. Синтопия компонентов подмышечного сосудисто-нервного пучка описана выше (в главе «Топографическая анатомия надплечья и плеча»). 24. Обосновать доступы к плечевому сосудисто-нервному пучку в верхней трети плеча. Доступ к плечевому сосудисто-нервному пучку (в верхней, средней или нижней трети плеча) осуществляется с учетом проекционной линии, проводимой по медиальной борозде двуглавой мышцы плеча. Для того чтобы не повредить основную вену и медиальный кожный нерв предплечья, располагающиеся в этой борозде, разрез проводят параллельно проекционной линии, отступив на 1 см кнаружи от нее (с учетом выпуклости бицепса – кпереди). Пациент при этом лежит на спине, верхняя конечность отведена в сторону. В процессе доступа рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, по желобоватому зонду вскрывают собственную фасцию, образующую футляр для двуглавой мышцы плеча (саму мышцу после этого смещают в латеральном направлении), затем рассекают заднюю стенку футляра двуглавой мышцы, обнажая при этом основной сосудисто-нервный пучок плеча. В верхней трети плеча кнаружи от плечевой артерии располагается срединный нерв, кнутри от нее – локтевой нерв. В средней трети плеча срединный нерв пересекает плечевую артерию, располагаясь спереди от нее. В нижней трети плеча срединный нерв занимает медиальное положение по отношению к плечевой артерии.
Рис. 78. Определение уровня перевязки подмышечной и плечевой артерии: 1. – подключичная артерия; 2. – подмышечная артерия; 3. – плечевая артерия; 4. – щито-шейный ствол подключичной артерии; 5. – надлопаточная артерия; 6. – подлопаточная артерия; 7. – артерия, огибающая лопатку; 8. – артериальные анастомозы подостной ямки лопаточной области; 9. – глубокая артерия плеча; 10. – «критическая» зона, в которой нельзя перевязывать артерию. При перевязке артерий следует учитывать особенности коллатерального кровоснабжения. В подостной ямке лопаточной области имеются хорошо выраженный анастомоз между артерией, огибающей лопатку (из бассейна подмышечной артерии), надлопаточной артерией и глубокой ветвью поперечной артерии шеи (из бассейна подключичной артерии). Артерия, огибающая лопатку, является ветвью подлопаточной артерии, которая непосредственно отходит от подмышечной артерии. Если перевязать подмышечную артерию ниже (дистальнее) отхождения от нее подлопаточной артерии, то верхняя конечность погибнет от недостатка кровоснабжения. Поэтому лигатуру на подмышечную артерию следует накладывать выше (проксимальнее) отхождения от нее подлопаточной артерии. В этом случае кровь из подключичной артерии через надлопаточную артерию и глубокую ветвь поперечной артерии шеи будет попадать в артерию, огибающую лопатку, из нее (ретроградно) – в подлопаточную артерию, затем – в подмышечную артерию, на кровоснабжение свободной верхней конечности. Продолжением подмышечной артерии является плечевая артерия, от которой отходит глубокая артерия плеча. Ветви глубокой артерии плеча, анастомозируя с коллатеральными и возвратными артериями, принимают участие в формировании хорошо выраженного артериального анастомоза в области локтя. При перевязке плечевой артерии выше отхождения от нее глубокой артерии плеча этот анастомоз не задействуется, и верхняя конечность может погибнуть от недостатка кровоснабжения. Поэтому лигатуру на плечевую артерию следует накладывать на 1 см ниже отхождения от нее глубокой артерии плеча (чтобы образующийся выше лигатуры тромб не перекрывал просвета глубокой артерии плеча). В этой ситуации кровь по ветвям глубокой артерии плеча через анастомозы локтя будет попадать на плечо и в ниже расположенные области свободной верхней конечности. Зона между отхождением подлопаточной артерии (от подмышечной артерии) и отхождением глубокой артерии плеча (от плечевой артерии) называется «критической», так как перевязывать магистральную артерию в этой зоне нельзя, иначе на верхней конечности разовьются некротические процессы из-за недостатка кровоснабжения. 25. Обосновать доступы к плечевому сосудисто-нервному пучку в средней трети плеча. 26. Обосновать доступы к плечевому сосудисто-нервному пучку в нижней трети плеча. 27. Обосновать доступ к лучевому нерву в средней трети плеча.
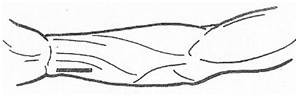
Доступ к лучевому нерву и глубокой артерии плеча (в средней трети плеча) осуществляется по проекционной линии, соединяющей середину заднего края дельтовидной мышцы с точкой, расположенной между нижней и средней третью латеральной борозды двуглавой мышцы плеча. Пациент лежит на животе, рука отведена в сторону. Послойно рассекаются: кожа с подкожной клетчаткой и элементами поверхностной фасции, собственная фасция. Головки трехглавой мышцы плеча разъединяют тупым способом.
28. Обосновать доступ к основному сосудисто-нервному пучку локтя. Доступы к сосудисто-нервным образованиям локтя и предплечья Доступ к основному сосудисто-нервному пучку локтя осуществляется по проекционной линии, соединяющей точку, расположенную на 2 см выше медиального надмыщелка плеча, с серединой локтевой ямки. Середина разреза должна соответствовать середине локтевого сгиба. Пациент лежит на спине, рука разогнута в локте и отведена в сторону. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, собственную фасцию и (по желобоватому зонду) дополнительное сухожилие двуглавой мышцы плеча (апоневроз Пирогова). Признаком апоневроза Пирогова является характерное направление волокон, которые отходят от основного сухожилия бицепса вниз и кнутри. В основном сосудисто-нервном пучке локтя срединный нерв занимает медиальное положение по отношению к плечевой артерии (артерии локтевого сгиба).
29. Обосновать доступы к лучевому сосудисто-нервному пучку в средней трети предплечья. 30. Обосновать доступы к лучевому сосудисто-нервному пучку в нижней трети предплечья. Обнажение лучевого сосудисто-нервного пучка (в средней или нижней трети предплечья) осуществляется по проекционной линии Пирогова, соединяющей середину локтевого сгиба с шиловидным отростком лучевой кости (пульсационной точкой лучевой артерии). Пациент лежит на спине, рука разогнута в локте и отведена в сторону. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, собственную фасцию (по желобоватому зонду). Мышцы (в нижней трети предплечья – их сухожилия) смещают в ту сторону, с которой они ограничивают лучевую борозду. Таким образом, кнаружи смещается плечелучевая мышца, кнутри – лучевой сгибатель кисти. В средней трети предплечья кнаружи от лучевой артерии располагается поверхностная ветвь лучевого нерва. В нижней трети предплечья этого нерва нет рядом с артерией, так как он выходит в подкожную клетчатку.
А Б Рис. 83. Доступы к лучевому сосудисто-нервному пучку на предплечье: А. – в средней трети; Б. – в нижней трети.
31. Обосновать доступы к локтевому сосудисто-нервному пучку в средней трети предплечья. 32. Обосновать доступы к локтевому сосудисто-нервному пучку в нижней трети предплечья. Обнажение локтевого сосудисто-нервного пучка (в средней или нижней трети предплечья) осуществляется по проекционной линии Пирогова, соединяющей медиальный мыщелок плеча с гороховидной костью. Пациент лежит на спине, рука разогнута в локте и отведена в сторону. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, собственную фасцию (по желобоватому зонду). Мышцы (в нижней трети предплечья – их сухожилия) смещают в ту сторону, с которой они ограничивают локтевую борозду. Таким образом, кнаружи смещается поверхностный сгибатель пальцев, кнутри – локтевой сгибатель кисти. Локтевой нерв занимает медиальное положение по отношению к локтевой артерии.
А Б Рис. 84. Доступы к локтевому сосудисто-нервному пучку на предплечье: А. – в средней трети; Б. – в нижней трети.
33. Обосновать доступы к пространству Пирогова-Парона. Разрезы при панарициях Панариций – это острый воспалительный процесс в области пальцев. В зависимости от локализации патологического очага выделяют следующие формы панарициев: - кожный; - ногтевой (паронихия (гнойное воспаление валика ногтя) и подногтевой); - подкожный; - сухожильный (тендовагинит); - суставной; - костный; - панпанариций (с вовлечением всех тканей), пандактилит. Кожный панариций проявляется отслойкой ороговевшего эпидермиса. Хирургическое лечение такой формы панариция не требует обезболивания и заключается в удалении отслоенного эпидермиса. При подногтевом панариции обычно используют П-образный разрез у корня ногтя (горизонтальная часть разреза занимает дистальное положение), с помощью которого формируется тыльный лоскут. Хирургическое лечение при такой форме панариция состоит в удалении отслоенной части ногтя. Подкожные панариции являются самой распространенной формой панарициев, протекают они по типу абсцесса. Наличие соединительнотканных тяжей между кожей и костно-фиброзными каналами сухожилий способствует распространению воспалительного процесса вглубь, поэтому подкожный панариций может осложниться тендовагинитом (сухожильной формой панариция). Если при хирургическом лечении подкожного панариция не создаются достаточно хорошие условия для оттока гнойного содержимого, то это приводит к обострению патологического процесса и способствует развитию осложнений. Оперативное лечение подкожных панарициев заключается в их вскрытии и дренировании (для создания условий к оттоку гнойного содержимого). При подкожных панарициях обычно применяют парные, продольные разрезы на передне-боковых поверхностях фаланги, не пересекающие межфаланговые складки. Разрезы должны быть парными (на лучевой и локтевой поверхности фаланги) для улучшения условий к оттоку гнойного содержимого. Продольное направление разрезов соответствует направлению сосудисто-нервных пучков и сухожилий, то есть уменьшает вероятность их повреждения. Межфаланговые складки пересекать нельзя, чтобы не отсечь сухожилия в местах их прикрепления. При сухожильных панарициях 2-4 пальцев (если синовиальные влагалища этих пальцев не сообщаются с синовиальными сумками) применяют такие же разрезы, как и при подкожных панарициях, но в области проксимальной и средней фаланги – всего четыре разреза, не пересекающих межфаланговой складки. Сухожильный панариций 1-ого или 5-ого пальца (если синовиальное влагалище этого пальца, как это бывает обычно, сообщается с лучевой синовиальной сумкой (1-ый палец) или с локтевой сумкой (5-ый палец)) осложняется флегмоной пространства Пирогова-Парона. Поэтому при сухожильных панарициях 1-ого и 5-ого пальца следует обеспечить дренирование синовиального влагалища (продольные парные разрезы в области проксимальной фаланги пальца), соответствующей синовиальной сумки (разрез на ладонной поверхности пясти) и пространства Пирогова-Парона (продольный разрез с соответствующей стороны в нижней трети предплечья с контрапертурой). Для дренирования локтевой сумки используется разрез вдоль складки гипотенара. Для дренирования лучевой сумки используют разрез вдоль складки тенара, не затрагивающий проксимальную треть этой складки («запретную зону» Канавелла) во избежание повреждения двигательной ветви (или ветвей) срединного нерва, обеспечивающих иннервацию мышц возвышения большого пальца. Для вскрытия пространства Пирогова-Парона в качестве ориентиров используются шиловидные отростки локтевой и лучевой кости. Основной разрез для вскрытия флегмоны этого пространства выполняется в продольном направлении с локтевой (если процесс распространился по локтевой сумке) или с лучевой стороны (если процесс распространился по лучевой сумке), дополнительный разрез (контрапертура) – с противоположной стороны. Костный и суставной панариций обычно являются осложнением подкожной или сухожильной формы панариция. При панпанариции (пандактилите) часто приходится прибегать к ампутации фаланг пальца или всего пальца.
А Б Рис. 92. Хирургическое лечение подногтевого панариция: А. – П-образный разрез; Б. – удаление отслоенной части ногтя.
Рис. 93. Разрезы при панарициях: 1. – при подкожном панариции проксимальной фаланги 2-ого пальца; 2. – при подкожном панариции средней фаланги 3-его пальца; 3. – при подкожном панариции дистальной фаланги 4-ого пальца; 4. – при сухожильном панариции (тендовагините) 5-ого пальца, осложненном флегмоной пространства Пирогова-Парона; 5. – при сухожильном панариции (тендовагините) 1-ого пальца, осложненном флегмоной пространства Пирогова-Парона; 6. – «запретная» зона Канавелла; 7. – при сухожильном панариции (тендовагините) 2-ого пальца; 8. – при сухожильном панариции (тендовагините) 4-ого пальца. 45. Обосновать технику и моделировать проведение местной анестезии по Оберсту-Лукашевичу. Проводниковую анестезию по Оберсту-Лукашевичу используют при выполнении оперативных вмешательств на средней или дистальной фаланге пальцев верхней конечности (вскрытие панарициев, экзартикуляция этих фаланг и т.д.). Характерной особенностью анестезии по Оберсту-Лукашевичу является наложение жгута у основания пальца (место наложения жгута не зависит от того, на средней, или на дистальной фаланге пальца выполняется операция). Жгут обеспечивает обескровливание пальца и препятствует распространению анестетика на пясть через комиссуральные отверстия. После обработки кисти антисептиком и наложения жгута осуществляют введение анестетика в двух точках, расположенных на задне-локтевой и задне-лучевой поверхности проксимальной фаланги пальца, дистальнее наложенного жгута. Для этого последовательно выполняют вкол иглой в этих точках, ориентируя иглу по направлению к костной основе (боковой поверхности проксимальной фаланги пальца). Продвижение иглы предваряется введением небольших порций анестетика. Вкол осуществляют до упора в фалангу, а затем оттягивают иглу в обратном направлении на 2 мм и вводят основную часть анестетика (2-3 мл). При обезболивании по Оберс
|
||||
|
Последнее изменение этой страницы: 2016-07-15; просмотров: 327; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.188.69.167 (0.012 с.) |



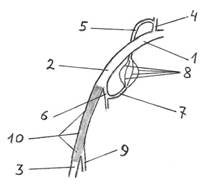
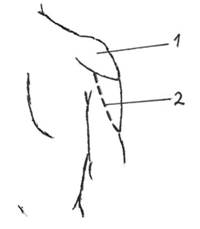 Рис. 79. Доступ к лучевому нерву на плече: 1. – дельтовидная мышца; 2. – проекционная линия доступа к лучевому нерву.
Рис. 79. Доступ к лучевому нерву на плече: 1. – дельтовидная мышца; 2. – проекционная линия доступа к лучевому нерву.