Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Про затвердження клінічних протоколів з акушерської та гінекологічної допомогиСодержание книги
Поиск на нашем сайте
На виконання доручення Президента України від 06.03.2003 N 1-1/152 п. а. 2 з метою уніфікації вимог до обсягів і якості надання акушерської та гінекологічної допомоги наказую:
1. Затвердити Клінічні протоколи з акушерської та гінекологічної допомоги:
1.1. Анемія у вагітних.
1.2. Затримка росту плода.
1.3. Передчасний розрив плодових оболонок.
1.4. Клінічно вузький таз.
1.5. Геморагічний шок в акушерстві.
1.6. Медичний аборт.
2. У п. 2 підрозділу "Умови операції протоколу "Кесарів розтин", затвердженого наказом МОЗ України від 15.12.2003 N 582, "Цілий плідний міхур або безводний період тривалістю до 12 годин" цифру 12 замінити на 24.
3. Вважати таким, що втратив чинність, клінічний протокол "Геморагічний шок в акушерстві", затверджений наказом МОЗ України від 31.12.2004 N 676.
4. Вважати таким, що втратив чинність, клінічний протокол "Медичний аборт", затверджений наказом МОЗ України від 15.12.2003 N 582.
4. Міністру охорони здоров'я Автономної Республіки Крим, начальникам регіональних органів охорони здоров'я обласних, Київської та Севастопольської міських державних адміністрацій:
4.1. Забезпечити впровадження Клінічних протоколів, що додаються, в діяльність лікувально-профілактичних закладів починаючи з 2006 року.
4.2. Організувати здійснення контролю надання акушерсько-гінекологічної допомоги у відповідності до затверджених цим наказом клінічних протоколів.
5. Контроль за виконанням наказу покласти на заступника Міністра охорони здоров'я України Ю. О. Гайдаєва.
КЛІНІЧНІ ПРОТОКОЛИ З АКУШЕРСЬКОЇ ТА ГІНЕКОЛОГІЧНОЇ ДОПОМОГИ Клінічні протоколи, затверджені цим наказом, розроблені відповідно до чинних нормативів надання акушерсько-гінекологічної допомоги.
Використання клінічних протоколів в практичній діяльності лікаря дозволить стандартизувати та уніфікувати діагностику і лікування, застосовувати методики лікування з доведеною ефективністю, що знижують захворюваність і смертність пацієнта. Це дасть можливість пацієнтам отримувати обґрунтовані діагностику та лікування, а лікарям застосовувати сучасні методики, засновані на науково-доказових засадах.
Клінічні протоколи розроблені на основі науково-доказової медицини.
Науково-доказова медицина (НДМ) визначається як новітня технологія збору, аналізу, синтезу та застосування наукової медичної інформації, яка дозволяє приймати оптимальні клінічні рішення як з погляду допомоги хворому, так і з економічної ефективності. НДМ базується на достовірних доведеннях, передбачає пошук, порівняння, узагальнення та широке поширення доказів з метою використання в інтересах хворого.
Метод узагальнення результатів декількох досліджень для потреб практичної охорони здоров'я отримав назву мета-аналізу, який дозволив вирішити клінічну проблему: порівняння стандарту для оцінки результатів лікування.
Одним із досягнень методології контрольованих досліджень стала розробка та послідовне застосування методів рандомізації (випадковий розподіл пацієнтів у групах порівняння).
Рівні доказовості:
1. Докази, що отримані у результаті рандомізованих контрольованих досліджень (РКД) або мета-аналізу, мають самий високий рівень - A.
2. Дослідження із застосуванням методу "випадок-контроль" або когортного дослідження чи добре спланованого контрольного дослідження без рандомізації - рівень B.
3. Дослідження, отримані у результаті експертної оцінки або клінічного досвіду, - рівень C.
При організації надання діагностично-лікувальної акушерсько-гінекологічної допомоги використовуються методики та технології усіх рівнів з урахуванням поінформованої можливості пацієнта.
ЗАТРИМКА РОСТУ ПЛОДА Шифр МКХ-10-P05 Малий для гестаційного віку (МГВ) плід відноситься до таких плодів, які не досягають специфічного біометричного або вагового порогу до відповідного гестаційного віку. Десята вагова перцентиль найбільш часто використовується для визначення МГВ. Тільки 10 % дітей з найнижчою масою відносяться до плодів, малих для гестаційного віку. Чим нижча перцентиль для визначення МГВ, тим більша імовірність затримки росту плода. При цьому низька маса плода не обов'язково пов'язана з затримкою його росту.
Затримка росту плода (ЗРП) - ускладнення вагітності, яке розвивається внаслідок плацентарної недостатності і призводить до народження дитини з масо-ростовими параметрами нижче 10-ої перцентилі для даного терміну вагітності.
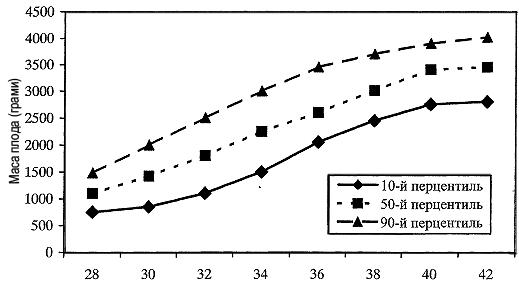
Вагова перцентиль новонародженого і біометричних параметрів плода визначається за допомогою спеціальних діаграм (відповідність маси дитини при
Термін вагітності (тижні)
народженні і біометричних параметрів плода його гестаційному віку) - рис. 1 або табл. (табл. 1).
Рис. 1. Вагові перцентилі у відповідності до терміну вагітності
Примітка. 10 перцентиль та менше відповідає малим для гестаційного віку плодам;
50 перцентиль - середнім (нормальним) за масою плодам;
90 перцентиль та більше - великим для гестаційного віку плодам (імовірність крупного плода).
Таблиця 1. Центильна оцінка фізичного розвитку новонародженого
Класифікація. Виділяють дві форми ЗРП:
1) симетрична - маса і довжина плода пропорційно знижені, всі органи рівномірно зменшені у розмірах;
2) асиметрична - зниження маси плода при нормальних показниках його довжини, непропорційними розмірами різних органів плода.
Фактори ризику ЗРП: 1. Медичні: - хронічна артеріальна гіпертензія;
- цукровий діабет;
- системні захворювання сполучної тканини;
- тромбофілії;
- захворювання нирок;
- прееклампсія вагітних;
- багатоплідна вагітність;
- крововтрата під час вагітності;
- аномалії пуповини та розташування плаценти;
- перинатальні інфекції;
- ЗРП в анамнезі;
- хромосомні та генетичні порушення;
- медикаменти (варфарин, фенітоїн).
2. Соціально-економічні: - недостатнє харчування;
- тютюнопаління, вживання алкоголю, наркотиків;
- забруднення навколишнього середовища;
- професійні шкідливості.
Діагностика. Біометричні методи:
- визначення висоти стояння дна матки (ВДМ) у II - III триместрах вагітності на основі гравідограми (рис. 2). В нормі до 30 тижня приріст ВДМ складає 0,7 - 1,9 см на тиждень; в 30 - 36 тиж. - 0,6 - 1,2 см на тиж.; 36 і більше - 0,1 - 0,4 см. Відставання розмірів на 2 см або відсутність приросту протягом 2 - 3 тиж. при динамічному спостереженні дає підставу запідозрити ЗРП;
Термін вагітності (тижні)
Рис. 2. Гравідограма
- ультразвукова фетометрія включає визначення розмірів голівки, окружності живота та довжини стегна. При визначенні невідповідності одного або декількох основних фотометричних показників терміну вагітності проводиться розширена фетометрія та вираховуються співвідношення лобно-потиличного розміру до біпарієтального, окружності голівки до окружності живота, біпарієтального розміру до довжини стегна, довжини стегна до окружності живота. Найбільш цінним показником є прогнозована маса плода.
За даними УЗД виділяють три ступеня тяжкості ЗРП: - I ступінь - відставання показників фетометрії на 2 тижні від гестаційного терміну;
- II ступінь - відставання на 3 - 4 тижні від гестаційного терміну;
- III - більше ніж на 4 тижні.
Фетометрія є інформативною з 20 тижня вагітності (A). Моніторинг стану плода Для діагностики функціонального стану плода використовуються наступні біофізичні методи:
- біофізичний профіль плода (БПП) - оцінюється сума балів окремих біофізичних параметрів (дихальні рухи плода, тонус плода, рухова активність плода, реактивність серцевої діяльності плода на нестресовий тест (НСТ), об'єм навколоплодових вод);
- модифікований БПП поєднує нестресовий тест з індексом амніотичної рідини.
Таблиця 2. Оцінка результатів визначення показників біофізичного профілю плода
- доплерометрія швидкості кровотоку у артерії пуповини (відображає стан мікроциркуляції у плодовій частині плаценти, судинний опір якої відіграє основну роль у фетоплацентарній гемодинаміці) (A).
Діагностичні критерії: Нормальний кровотік - високий діастолічний компонент на доплерограмі по відношенню до ізолінії, співвідношення амплітуди систоли до діастоли становить не більше 3.
Патологічний кровотік: - сповільнений кровотік - зниження діастолічного компонента, співвідношення амплітуди систоли до діастоли становить більше 3;
- термінальний кровотік (свідчить про високу вірогідність антенатальної загибелі плода).
Нульовий - кровотік у фазі діастоли припиняється (на доплерограмі відсутній діастолічний компонент).
Негативний (реверсний, зворотний) - кровотік у фазі діастоли набуває зворотного напрямку (на доплерограмі діастолічний компонент нижче ізолінії).
Лише дані комплексного динамічного спостереження і, в першу чергу, акушерська ситуація дають можливість встановити діагноз та сформувати план ведення. Тактика ведення вагітності з ЗРП (див. алгоритм).
1. Лікування захворювань вагітної, які призводять до виникнення ЗРП.
2. Поетапне динамічне спостереження за станом плода:
2.1. При нормальних показниках біофізичних методів діагностики стану плода можливе амбулаторне спостереження та пролонгування вагітності до доношеного терміну.
2.2. Госпіталізація вагітної акушерського стаціонару III рівня надання медичної допомоги здійснюється за умови наявності наступних результатів дослідження БПП і/або доплерометрії кровотоку:
- патологічна оцінка БПП (4 бали і нижче);
- повторна (через добу) сумнівна оцінка БПП (5 - 6 б.);
- сповільнений діастолічний кровотік в артеріях пуповини;
- критичні зміни кровотоку в артеріях пуповини (нульовий та реверсний).
2.3. При сповільненому діастолічному кровотоці у артеріях пуповини проводять дослідження БПП:
- за відсутності патологічних показників БПП проводять повторну доплерометрію з інтервалом у 7 днів;
- при наявності патологічних показників БПП, проводять доплерометрію щонайменше 1 раз на 2 дні та БПП щоденно.
Оскільки немає ефективного методу лікування ЗРП та дистресу плода (А), ключовим моментом у веденні таких вагітних є чітка оцінка стану плода та своєчасне розродження (А). 3. Погіршення показників плодового кровотоку (виникнення постійного нульового або реверсного кровотоку в артеріях пуповини) у терміні після 30 тижнів є показанням для розродження шляхом операції кесаревого розтину. У терміні до 30 тижнів вагітності, зважаючи на глибоку функціональну незрілість плода, велику імовірність перинатальних втрат, питання про спосіб розродження вирішується індивідуально залежно від акушерської ситуації та поінформованої згоди вагітної.
Пологи 1. Розродження через природні пологові шляхи проводять (під кардіомоніторним контролем за станом плода) при нормальному або сповільненому кровотоці у артеріях пуповини, якщо немає дистресу плода (оцінка БПП 6 б. і нижче).
2. Показанням для розродження шляхом кесаревого розтину є:
- критичні зміни кровоплину у артеріях пуповини (нульовий та реверсний) - екстрене дострокове розродження треба проводити незалежно від терміну вагітності;
- гострий дистрес плода (брадікардія менше 100 уд./хв. та патологічні децелерації ЧСС) незалежно від типу кровотоку (нормальний чи сповільнений) у артеріях пуповини під час вагітності;
- патологічний БПП (оцінка 4 б. і нижче) при відсутності біологічної зрілості шийки матки (після 30 тижнів вагітності).
Профілактика. 1. Виявлення факторів ризику ЗРП та проведення динамічного контролю за пацієнтами цієї групи вагітних. 2. Дотримання вагітною режиму дня та раціональне харчування.
3. Відмова від шкідливих звичок (тютюнопаління, вживання алкоголю тощо).
Рис. Алгоритм акушерської тактики при ЗРП
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-06-23; просмотров: 168; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.64.210 (0.01 с.) |