Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Клинические проявления опухолей надпочечников.Содержание книги
Поиск на нашем сайте
Опухоли надпочечников любого происхождения могут сопровождаться следующими синдромами: Адренокортикальный синдром (синдром Кушинга): В основе синдрома Кушинга лежит стойкое повышение концентрации глюкокортикоидов в крови. Гиперпродукция глюкокортикоидов в результате аденомы гипофиза и повышенного выброса АКТГ называется болезнью Кушинга. Клинические проявления синдрома и болезни Кушинга идентичны. Первым симптомом является изменение внешнего вида пациента. У детей характерно появление ожирения туловища, шеи, округление лица. Приблизительно 15% случаев синдрома связано с опухолями надпочечников. Существует 6 наиболее постоянных признаков синдрома Кушинга: 1. Лунообразное лицо с румянцем. 2. Ожирение в области туловища, появление стрий (пурпурных, не бледных полос растяжения). 3. Атрофия мышц конечностей и слабость проксимальной мускулатуры. 4. Дисфункция половых желез. 5. Остеопороз. 6. Гипокалиемия. В результате гиперпродукции кортизола с течением времени развивается артериальная гипертензия, атеросклероз и застойная сердечная недостаточность с отеками. Дисфункция половых желез проявляется нарушением менструального цикла. Присоединившийся остеопороз увеличивает количество переломов костей скелета. У большинства больных имеют место нервно-психические расстройства, эмоциональная лабильность и нарушение сна. Андрогеногенитальный синдром: Синдром может быть обусловлен наличием опухоли – андростеромы, продуцирующей андрогены. У мальчиков наблюдается преждевременное половое развитие. Резко увеличиваются наружные половые органы, грубеет голос, появляются усы, борода, оволосение лобка и подмышечных впадин. У девочек развивается вирилизация или маскулинизация. Прогрессирующий гирсутизм в препубертатном периоде и у женщин климактерического возраста характерен именно для андростеромы. При наличии менструаций последние прекращаются, меняется лицо и фигура, появляются мужские черты, грубеет голос, выражено оволосение по мужскому типу, редеют волосы на голове. Рост клитора создает ложные признаки гермафродитизма. Значительно повышен уровень сывороточного тестостерона. Вирилизация: Синдром вирилизации или маскулинизации при его возникновении наблюдается у женщин, включает гирсутизм (избыточный рост терминальных волос по мужскому типу – в области подбородка, грудине, верхней половине живота и верхней части спины), снижение тембра голоса, образование acne vulgaris, залысин, клиторомегалию, повышение либидо. Причиной вирилизации кроме андростеромы может быть аденома и рак надпочечников. Эстрогеногенитальный синдром: Он обусловлен выделением кортикоэстромой большого количества эстрогенов. Встречается крайне редко. В мировой литературе описано не более 50 наблюдений. Страдают подростки и молодые мужчины. Отмечается общая и половая слабость, импотенция, ожирение, выпадение волос на лице. Наиболее характерный симптом – двусторонняя гинекомастия. Альдостеронизм или гиперальдостеронизм: В 1955 г. Conn выяснил, что в основе заболевания лежит избыточная продукция альдостерона аденомой коры надпочечника. Для него характерны следующие признаки: артериальная гипертензия, мышечная слабость, мышечные судороги, сильная головная боль, парезы и параличи нижних конечностей, щелочная реакция мочи. Гиперпродукция альдостерона может быть вызвана также стенозом почечных артерий и повышения концентрации ренина (вторичный гиперальдостеронизм). Эффект альдостерона приводит к биохимическим сдвигам – гипокалиемии, гипомагнийемии, развивается метаболический алкалоз. Общая слабость, подергивания мелких мышц, головные боли, парестезии, сердцебиение, изменения на ЭКГ, полиурия и полидипсия четко связаны с явлениями гипокалиемии.
Катехоламиновые кризы: Кризы развиваютсявнезапно без предвестников. Появляется влажность кистей и стоп, нехватка воздуха, бледность лица и сердцебиение. Продолжительность приступа не более одного часа. Затянувшиеся приступы могут в свою очередь сопровождаться тошнотой, рвотой, нарушением зрения, судорогами и парестезией. Чаще всего они связаны с присутствием феохромоцитомы, которая может также секретировать кортизол с развитием синдрома Кушинга. Так как феохромоцитома имеет характерные признаки, связанные с высвобождением адреналина/норадреналина в кровь, то клинический комплекс симптомов развивается почти такой же, как после введения экзогенного адреналина. Он включает в себя пароксизмальную гипертензию или приступы повышения систолического артериального давления до высоких цифр, приступы внезапной сильной головной боли, повышенное потоотделение, выраженное сердцебиение, иногда со срывом сердечного ритма. Опухоли надпочечников. Гиперплазия надпочечника - это увеличение количества клеток органа, сопровождающиеся его гиперфункцией. В качестве примера можно привести наиболее распространенную форму эндогенного гиперкортицизма АКТГ-секретирующую опухоль шишковидного тела, в результате которой продуцируется избыток кортизола т.н. болезнь Кушинга. При этом надпочечники увеличиваются вдвое от нормальных размеров. В этом случае вес каждого гиперпластического надпочечника колеблется от 6 до 12 г, тогда как нормальная масса органа 3-6 г. Та же картина наблюдается и при эктопической форме АКТГ-синдрома – внешний вид надпочечников будет тот же, однако масса их может быть в 2-3 раза большей и достигать 12-30 г. Микроскопические изменения представлены расширением внутренней зоны плотного ретикулярного слоя и отчетливой демаркационной линией внешней зоны. Макронодулярная гиперплазия надпочечников характеризуется узлами коркового вещества около 3 см в диаметре, весом от 30 до 50г. В отдельных случаях масса узлов может доходить до 100г. Такая патология является обычно вторичным ответом ткани надпочечника на стимуляцию АКТГ. Первичная пигментная микронодулярная гиперплазия (1-5 мм узлы с пигментными включениями и нормальным весом железы) более вероятно, является, автономной. Эта форма гиперплазии часто встречается у детей и может носить семейный характер.
Аденома коркового вещества надпочечников или кортикальная аденома – доброкачественная опухоль, возникающая из клеток коркового вещества. В большинстве своем аденомы могут быть случайной находкой и протекают клинически бессимптомно, но иногда могут автономно функционировать. Следовательно, чаще других синдромов развиваются синдромы Кушинга, адреногенитальный и синдром гиперпродукции альдостерона. Таким образом, гиперфункция надпочечников непосредственно связана с развитием гормонально активной опухоли. Размеры доброкачественного новообразования обычно не превышают 5 см в наибольшем измерении и имеют вес до 100 грамм. Полиморфизм клеток, некроз ткани опухоли не характерны для аденомы и присутствуют крайне редко. Полиморфизм, опухолевый некроз и митотическая активность – наиболее общие черты злокачественных опухолей надпочечников. Причем, четко отмечено, что новообразования более 100 граммов и/или более 6 сантиметров в наибольшем измерении уже имеют черты явно выраженного полиморфизма и очень часто злокачественные. Отмечено также, что клиническим признаком доброкачественности опухоли является синдромом гиперкортицизма и повышенной продукцией альдостерона. Доброкачественной аденоме адреногенитальный синдром сопутствует очень редко. При соответствующем лечении, прогноз при кортикальной аденоме с синдромом Кушинга, является благоприятным, а хирургическое удаление опухоли дает выраженный лечебный эффект. Альдостерон-продуцирующие опухоли составляют 65% наблюдений, известны под названием синдрома Конна и в большинстве своем доброкачественные. Данный тип новообразований имеет небольшие размеры (< 2 см в диаметре), их клетки вырабатывают избыточное количество альдостерона и его предшественника (18-гидроксикортикостерона). Для больных с явлениями гиперпродукции альдостерона прогноз в отношении выздоровления несколько хуже. В частности, после хирургического удаления опухоли резко уменьшаются явления артериальной гипертензии, гипокалиемии, однако у 30 % больных гипертоническая болезнь возвращается вновь. В литературе описано только 20 случаев злокачественных альдостерон-продуцирующих опухолей.
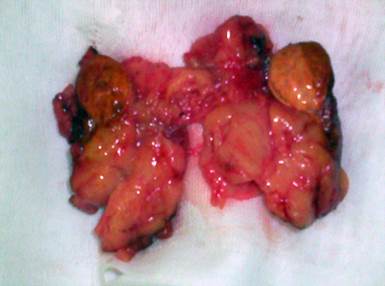
Адренокортикальная карцинома или адренокортикальный рак встречается достаточно редко и составляет 0,05% - 0,2% от всех злокачественных опухолей эпителиального происхождения, или 2 впервые выявленных случая на 1 000 000 населения всей популяции. У женщин развивается чаще функционирующая кортикальная карцинома, с другой стороны, не функционирующая кортикальная карцинома развивается чаще у мужчин. Заболеваемость имеет два возрастных пика – первый приходится на возраст до 5 лет и второй пик – между 40 и 50-ю годами. Адренокортикальная аденома может быть также описана как часть наследственного симптомокомплекса, включающего саркому, рак груди или рак легкого. Цитогенетический анализ первичной адренокортикальной карциномы выявил клональную реарранжировку некоторых аутосом и половых хромосом. Исследования показали, что самым значимым в патогенезе опухоли является потеря короткого плеча одиннадцатой хромосомы (11p). Адренокортикальная карцинома обычно имеет размеры более 6 сантиметров в наибольшем измерении и вес от 100 до 5000г. В макроструктуре опухоли присутствуют очаги некроза и геморрагии. Микроскопическая инвазия, клетки с большими ядрами, гиперхроматизм, увеличение ядрышек и микрометастазы являются признаками злокачественности. Для опухолей более 500 грамм наиболее часто встречается полиморфизм клеточных ядер. В пользу злокачественности также свидетельствуют сосудистая инвазия и множественные митозы. Пограничная десмопластическая линия ассоциируется с высоким метастатическим потенциалом. Однако диагноз злокачественной кортикальной опухоли от 50 до 100 грамм иногда бывает затруднительным и неопределенным и не всегда возможно их отличить друг от друга. Существует только один четкий критерий – это присутствие метастазов в регионарные лимфатические узлы, или наличие отдаленных метастазов. Затруднения могут также вызвать и различия между адренокортикальной карциномой и светлоклеточным раком почки. Иммуногистохимическими исследованиями доказано, что адренокортикальные опухоли дают положительную реакцию на виметин тогда, как почечно-клеточная карцинома с виметином реакции не дает, но положительна на другие иммуногистохимические типовые маркеры. Данные, используемые для дифференциальной диагностики доброкачественных от злокачественных адренокортикальных опухолей, включают следующие показатели: тип гормонов, продуцируемых опухолью, опухолевый некроз, фиброз, сосудистую инвазию, митозы и вес опухоли. Феохромоцитома Феохромоцитома – это опухоль мозгового слоя надпочечников из хромаффинных клеток, секретирующая биогенные амины и пептиды, в том числе адреналин, норадреналин и дофамин. После рождения большая часть хромаффинных клеток, разбросанных по организму, подвергается дегенерации, оставаясь неизмененными лишь мозговом веществе надпочечников. Аналогичные амины, продуцируют опухоли, развивающиеся из симпатических ганглиев, и имеющие единое происхождение. Первое сообщение о феохромоцитоме у ребенка было сделано Marchetti в 1904 г. Опухоль встречается в возрасте от 20 до 50 лет. Пик заболеваемости приходится на диапазон 6 – 14 лет (Hume, 1960). Причем дети заболевают редко и в структуре детской заболеваемости преобладают мальчики (63%). Правостороннее поражение надпочечника встречается чаще, чем левостороннее. В отличие от взрослых, у детей намного больше опухолей двусторонних, множественных и вненадпочечниковой локализации. У взрослых билатеральная, множественная или вненадпочечниковая локализация встречается только у 10% больных. Stokes и Hume у детей находили двусторонние и множественные опухоли почти в 1/3 случаев, 54% феохромоцитом были билатеральными, множественными или вненадпочечниковой локализации. Макроскопически опухоль в среднем не превышает 5-8 см в диаметре, весит от 50 до 200г., однако имеются сведения об опухолях, достигающих несколько килограммов. Крайне редко феохромоцитомы достигают больших размеров, редко пальпируются и вызывают синдромы обструкции или сдавливания внутренних органов. Микроскопически состоит из клеток с хорошо инкапсулированными гнездами хроматина. Клетки могут иметь различную форму с ядерным пикнозом, гигантскими или множественными ядрами. Несмотря на эти неопластические морфологические проявления, опухоль может расцениваться как доброкачественная, не обладать инвазивными свойствами, не инфильтрировать капсулу и не давать метастазов (Рис 1, 2). Кроме надпочечников соответствующие опухоли могут быть обнаружены в симпатических ганглиях вдоль аорты, каротидном тельце, в органах Цукеркандля[10], в органах мочеполовой системы, головном мозге, перикарде и дермоидных кистах.
|
||||||
|
Последнее изменение этой страницы: 2016-04-26; просмотров: 486; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.22.79.165 (0.01 с.) |