Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Осложнения острого гематогенного остеомиелита.Содержание книги
Поиск на нашем сайте
Клинические симптомы шока Больной проявляет беспокойство, жалуется на боли и чувство стеснения за грудиной, боли в пояснице, мышцах, иногда озноб, наблюдается одышка, затруднение дыхания; лицо гиперемировано, иногда бледное или цианотичное. Возможны тошнота, рвота, непроизвольные мочеиспускание и дефекация. Пульс частый, слабого наполнения, артериальное давление снижается. Лечение: гемотрансфузионного шока предусматривает немедленное прекращение переливания эритроцитсодержащей среды (с обязательным сохранением этой трансфузионной среды) и одновременное начало интенсивной инфузионной терапии (иногда в две вены) под контролем центрального венозного давления. Переливание солевых и реологических растворов (реополиглюкин, альбумин) проводится с целью не допустить гиповолемии и гипоперфузии почек, а свежезамороженной плазмы - для коррекции ДВС. При отсутствии анурии и восстановленном объеме циркулирующей крови для стимуляции диуреза и уменьшения осаждения продуктов гемолиза в дистальных канальцах нефронов назначают осмодиуретики (20% раствор маннитола из расчета 0,5 г/кг массы тела) или фуросемид в дозе 4-6 мг/кг массы тела. При положительном ответе на назначение диуретиков тактика форсированного диуреза продолжается. Одновременно показано проведение экстренного плазмафереза в объеме не менее 1,5 л с целью удаления из циркуляции свободного гемоглобина, продуктов деградации фибриногена с обязательным возмещением удаляемой плазмы переливанием плазмы свежезамороженной. Параллельно с этими терапевтическими мероприятиями необходимо назначение гепарина под контролем показателей коагулограммы. Оптимальным является внутривенное введение гепарина по 1000 ЕД в час с помощью дозатора лекарственных веществ (инфузомата).
12. Компоненты крови (эритроцитарная масса, взвесь; отмытые замороженные эритроциты; нативная и сухая плазма. Показания к применению, сроки хранения). Эритроцитная масса (ЭМ) - основной компонент крови, который по своему составу, функциональным свойствам и лечебной эффективности при анемических состояниях превосходит переливание цельной крови. Эритроцитную массу получают из консервированной крови путем отделения плазмы. Показания к применению Трансфузии эритроцитной массы показаны при анемических состояниях различного генеза: - острые постгеморрагические анемии (травмы, сопровождающиеся кровопотерей, желудочно-кишечные кровотечения, кровопотери при хирургических операциях, в родах и т.д.); - тяжелые формы железодефицитных анемий, особенно у пожилых лиц, при наличии выраженных изменений гемодинамики, а также в порядке подготовки к срочным хирургическим вмешательствам с предполагаемой большой кровопотерей или в порядке подготовки к родам; - анемии, сопровождающие хронические заболевания желудочно-кишечного тракта и других органов и систем, интоксикации при отравлениях, ожогах, гнойной инфекции и др.; - анемии, сопровождающие депрессию эритропоэза (острые и хронические лейкозы, апластический синдром, миеломная болезнь и др.).
Эритроцитарная взвесь- представляет собой смесь эритроцитарной массы и консервирующего раствора в соотношении 1:1. Показанияк переливанию эритроцитарной массы и взвеси служат кровотечение, острая кровопотеря, шок, заболевания системы крови, анемии. Замороженные эритроциты получают путём удаления из крови лейкоцитов, тромбоцитов и белков плазмы, для чего кровь подвергают 3- 5-кратному отмыванию специальными растворами и центрифугированию. Замораживание эритроцитов может быть медленным - в электрохолодильниках при температуре от -70 до -80 °С, а также быстрым - с использованием жидкого азота (температура -196 °С). Замороженные эритроциты хранят в течение 8-10 лет. Для размораживания эритроцитов контейнер опускают в водяную баню температуры 45 °С и затем отмывают от ограждающего раствора. После размораживания эритроциты хранят при температуре 4 °С не более 1 сут. ПоказанияПреимущество размороженных эритроцитов - отсутствие или низкое содержание сенсибилизирующих факторов (белков плазмы, лейкоцитов, тромбоцитов), факторов свёртывания, свободного гемоглобина, калия, серотонина. Это определяет показания к их трансфузии: аллергические заболевания, посттрансфузионные реакции, сенсибилизация больного, сердечная, почечная недостаточность, тромбоз, эмболия. Отмытые нативные или размороженные эритроциты переливают больным при наличии несовместимости по лейкоцитарным антигенам системы HLA( комплемента) или сенсибилизированным к плазменным белкам. Плазма нативная— жидкая часть крови, которую отделяют от эритроцитов при спонтанном отстаивании крови или центрифугированием. Срок хранения нативной плазмы не более 3—4 сут после заготовки. Плазму сухую готовят из нативной плазмы методом лиофилизации. Срок хранения до 5 лет. Растворять сухую бесцитратную плазму следует только перед ее применением. Она растворяется в дистиллированной воде, 0,9 % растворе натрия хлорида или в 5 % растворе декстрозы в течение не более 10 мин при комнатной температуре. Показания Восстановление гемодинамики и коррекция гемостаза (шок, кровопотеря, коагулопатии). Плазму используют для возмещения альбумина, антитромбина III, факторов свертывания крови, иммуноглобулинов, тромбоцитов.
13. Кровезаменители (свойства, область применения). КРОВЕЗАМЕНИТЕЛИ (гемокорректоры, плазмозаменители) – лечебные растворы, предназначенные для замещения или нормализации утраченных функций крови.
ТРАВМАТОЛОГИЯ 1. Методы обследования травматологических больных. 2. Симптомы переломов. Местные и общие. 3. Классификация переломов. Открытые, закрытые переломы. 1. Смещение костных отломков при переломах. 2. Лечение переломов иммобилизующими повязками. 3. 6. Лечение переломов методом вытяжения. 7. Оперативные методы лечения переломов. 8. Образование костной мозоли. 9. Первая помощь при переломах. 10. Вывихи плеча. 11. Вывихи предплечья. 12. Вывихи бедра. ШОК 1. Шок. Определение. Виды шока. 2. Этиология и патогенез травматического шока. 3. Шок I, II, III, IV степени. 4. Лечение больных с травматическим шоком. 4. Профилактика травматического шока.
РАНЫ 1. Раны. Определение. Классификация (по происхождению, по механизму повреждения, по нали-чию микрофлоры, по отношению к полостям, по характеру раневого канала, по наличию осложнений). 2. Фазы раневого процесса (воспаления, регенерации, реорганизация рубца). Характеристика фаз. 3. Заживление ран. Виды заживления. 4. Условия заживления ран первичным натяжением. 5. Лечение свежих ран. ПХО. Вторичная хирургическая обработка ран: показания, техника выполнения. Дополнительные методы обработки ран. 6. Лечение гнойных ран в фазе воспаления. 7. Лечение гнойных ран в фазе регенерации. Вторичные швы. 9. Лечение ран в фазе реорганизации рубца. Пластическое закрытие ран. Виды пластики. ОЖОГИ 1. Классификация ожогов. 2. Определение степени и площади ожогов. 3. Ожоговая болезнь. Понятие. Периоды. 4. Лечение поверхностных и глубоких ожогов.
ОТМОРОЖЕНИЯ 1. Холодовая травма. Классификация. Отморожение: периоды и степени. 2. Патогенез некроза тканей при отморожении (первичный и вторичный механизмы некроза). 3. Первая помощь при отморожении. 4. Принципы местного и общего лечения отморожений.
ОПЕРАЦИИ 1. Подготовка больного к операции. 2. Послеоперационный период (ближайший, до выписки из больницы, до выхода на работу). 3. Современные малоинвазивные хирургические технологии: (лапароскопические, операции из мини-доступа, эндоскопические). На смену традиционным операциям с большими разрезами приходят малоинвазивные вмешательства. Это операции, проводимые без широких разрезов, через естественные отверстия в организме или небольшие разрезы и проколы диаметром до 2 см, с использованием специальных миниатюрных хирургических инструментров. Часто во время таких операций применяется непрерывное видеосопровождение. В операционную область вводится зонд, снабженный миниатюрной камерой и источником света. Изображение в хорошем разрешении выводится на большой экран, что существенно облегчает работу хирурга и увеличивает точность вмешательства. Существует несколько видов малоинвазивной хирургии. Эндоскопические операции. Это вмешательства, проводимые без разрезов. Доступ происходит через естественные отверстия в организме — ротоглотку, носовую полость, ухо, анальное отверстие, мочеиспускательный канал, шейку матки. Для этих целей используется оптический прибор — эндоскоп. С помощью манипулятора врач управляет всеми инструментами и четко отслеживает все свои действия на экране. Нет необходимости госпитализировать пациента в стационар, как раньше, применять общий наркоз, делать разрезы. Операции в полостях.Для проведения этих операций на теле пациента делается несколько проколов (как правило, от 1 до 3). В отверстия вводят необходимые инструменты и видеокамеру с источником света. К ним относятся:
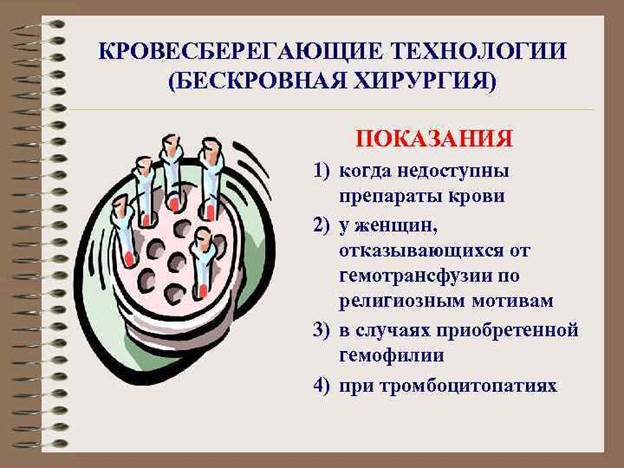
4. Бескровная хирургия. Бескровная хирургия – это совокупность принципов и методов, направленных на максимальное сбережение собственной крови оперируемого больного ХИРУРГИЧЕСКАЯ ИНФЕКЦИЯ 1. Классификация хирургической инфекции. Инфекция –внедрение и размножение микроорганизмов в микроорганизме с последующим развитием сложного комплекса их взаимодействия от носительства возбудителей до выраженной болезни. Хирургическая инфекция подразумевает под собой два вида процессов: 1.инфекционный процесс, при лечении которого хирургическое вмешательство имеет решающее значение 2.осложнения, развивающийся в послеоперационный период 2.Общие признаки возбудителей хирургической инфекции. 2. Общие и местные признаки воспаления. Местные симптомы – классические признаки воспаления: • Гиперемия • Припухлость • Боль • Повышение местной температуры • Нарушение функций органа Различают две фазы воспалительного процесса: вначале воспалительный очаг плотный, боль постоянная (инфильтративная фаза); размягчение инфильтрата, дёргающие боли, флюктуация говорит о развитии фазы абсцедирования. Общие симптомы: • Повышение температуры тела, озноб • Увеличение регионарных лимфатических узлов • Возбуждение или вялость больного • Головная боль, чувство разбитости, тахикардия • Изменение состава крови (лейкоцитоз, увеличение СОЭ, снижение гемоглобина и эритроцитов) • Изменения в моче (цилиндр- и протеинурия). 3. Фурункул и фурункулез. 4. Карбункул. 5. Абсцесс. 6. Флегмона. 7. Рожа. 8. Мастит. Классификация. Патогенез, клиника, лечение. 9. Панариций. Классификация. Лечение. 10. Сухожильный и костный панариций.
ОСТЕОМИЕЛИТ 1. Этиология и патогенез (тромбо-эмболическая и иммунобиологическая теории) гематогенного остеомиелита. Остеомиелит(греч. оsteomyelitis: оsteon — кость, myelos — мозг) — это гнойное воспаление костного мозга и кортикального слоя кости с последующим вовлечением в процесс надкостницы и окружающих мягких тканей, сопровождающееся общими расстройствами систем и органов пациента В настоящее время существуют несколько теорий развития гематогенного остеомиелита. Сосудисто-эмболическая теория была предложена E. Lexer (1884) и А. А. Бобровым (1888). Питающие кость артерии в метафизах разветвляются, образуя обширную сеть, в которой кровоток резко замедляется, что способствует оседанию в ней гноеродных микробов (рис. 1). Согласно данной теории, изменения в собственно костной ткани напрямую зависят от архитектоники ее артериальной системы и калибра окклюзированного сосуда: тотальный остеомиелит возникает при закупорке главной питающей артерии, метафизарный остеомиелит — при закупорке просвета проксимальной или дистальной ветви артерии. Аллергическая теория С. М. Дерижанова (1937–1940) хорошо обосновывает необходимые условия для развития острого воспаления костного мозга. Ее суть в том, что остеомиелит может возникнуть в организме после длительной сенсибилизации латентной бактериальной флорой. Под влиянием травмы, охлаждения, любого гнойного процесса в кости развивается очаг асептического гипервоспаления по типу первичного некроза или феномена Артюса. Это создает благоприятные условия для активизации латентной микрофлоры в костномозговом канале и придает данному воспалительному процессу острое течение. ПАТОГЕНЕЗ В основе патологоанатомических изменений при остеомиелите находятся деструктивные изменения костного мозга с последующим расплавлением губчатого костного вещества. В начальной стадии при остром гематогенном остеомиелите преобладают деструктивные изменения в костной ткани, характеризующиеся образованием различных по величине и форме узур и дефектов, наполненных гноем и патологическими грануляциями, которые затем сливаются в более крупные очаги, содержащие уже секвестры (интрамедуллярная фаза). При вирулентной микрофлоре остеорегенерация практически отсутствует, как и пластические костные процессы. Переход острой стадии остеомиелита в хроническую проявляется нарушением пролиферативных оссифицирующих процессов, вследствие чего кость постепенно утолщается на фоне очагов разрушения, окруженных плотными склерозированными стенками, чередующихся с очагами остеосклероза, что придает кости пестрый (грубопятнистый) рисунок. Образование секвестров является результатом дальнейшего нарушения кровоснабжения кости, которое обусловливает различие в их величине и структуре. Секвестры из спонгиозной ткани, как правило, небольшого размера, игольчатые, содержат участки резорбции костных балок. Кортикальные секвестры гораздо крупнее. В ряде случаев при внешне секвестрировавшейся ко сти возможно восстановление ее структуры, что свидетельствует о ее высокой остеорегенерации в условиях острого гнойного воспаления костного мозга. Последующие изменения в надкостнице характеризуются ее утолщением, разрастанием соединительной ткани и образованием серозного экссудата. При этом периост отслаивается гноем, проникшим из костномозгового пространства по костным каналам, и образует субпериостальные абсцессы (экстрамедуллярная фаза). При повреждении структуры надкостницы гной проникает в параоссальное пространство и приводит к развитию воспалительно-некротических изменений в мягких тканях конечности по типу некроза мышц, тромбофлебита, тромбартериита, неврита. В случаях незначительного остеонекроза на фоне лечения процесс заканчивается выздоровлением с полным восстановлением костной структуры. Но в 30 % случаев (М. В. Гринев, 1977) острое воспаление переходит в подострое, а затем и хронический процесс. Патологическую основу подострой и хронической стадий остеомиелита составляют сформировавшиеся участки костной деструкции и имеющиеся секвестры. 2. Диагностика острого гематогенного остеомиелита. Диагностика острого гематогенного остеомиелита. Выявление местной формы острого гематогенного остеомиелита основано на оценке характерный данных анамнеза, клинической картины (гектическая температура тела, резкая боль в соответствующем сегменте пораженной кости, присоединение явлений сопутствующего острого артрита), результатов инструментально-лабораторной диагностики. Известные трудности возникают при выявлении септико-пиемической формы, в связи с преобладанием общих симптомов над незначительно выраженными в начальной фазе местными, особенно у маленьких детей. Для верификации диагноза используют рентгенографию в 2 проекциях, максимально информативную на 2–3-й неделе от начала заболевания. К методам ранней диагностики острого гематогенного остеомиелита относят также электрорентгенографию (информативна с 3–4-го дня), денситометрическую рентгенографию, термографическое исследование для оценки интенсивности инфракрасного излучения, исходящего из очага воспаления, радиоизотопное сканирование костного мозга, ультразвуковое (импульсное) сканирование, медуллографию, остеопункцию. К местным признакам остеомиелита относят локальную болезненность, определяемую при легкой пальпации и перкуссии в проекции подозрительного очага воспаления, а также отек мягких тканей в этой же области. В последующем обнаруживаются местное повышение температуры, усиленный рисунок поверхностных вен кожи и подкожной клетчатки, сгибательная мышечная контрактура близлежащего сустава. Позднее присоединяются гиперемия кожи, флюктуация, увеличение регионарных лимфатических узлов. Для облегчения диагностики исследование акцентируют на «излюбленные» места локализации. В первую очередь это дистальная треть бедренной кости и проксимальная треть большеберцовой кости, плечевая (верхняя треть), малоберцовая и локтевая кости, а также ключица. Заболевание проявляется лейкоцитозом, сдвигом белой крови влево на фоне увеличения содержания нейтрофилов с токсической зернистостью, лимфопенией, ускорением СОЭ. Со 2-х суток у большинства пациентов наблюдается гипохромная анемия, увеличиваются показатели белков острой фазы воспаления (гаптоглобин, СРБ, α2 -макроглобулин, фибриноген). Ранние костные изменения в ответ на острое воспаление костного мозга, появляются начиная с 10–14-го дня от начала заболевания. К ним относят: разрежение костной структуры, остеопороз в области, соответствующей зоне воспаления (чаще это метафизы). Рисунок кости становиться смазанным, истончаются или исчезают костные балки, вследствие усиленной резорбции. Рассасывание сопровождается слиянием межбалочных пространств и приводит к образованию крупнопятнистого рисунка губчатого вещества с разволокнением коркового слоя, выявляются рентгенографические признаки отслоенного или линейного периостита. Для повышения информативности используют томографию, рентгенографию с прямым увеличением, спиральную компьютерную томографию, сцинтиграфическое исследование. Цитологические и бактериологические исследования содержимого костномозговой полости по сравнению с общеклиническими показателями имеют второстепенное значение Основными осложнениями острого гематогенного остеомиелита являются: сепсис, гнойный артрит, метастатические гнойные очаги во внутренние органы с развитием септической пневмонии, гнойного плеврита, перикардита, миокардита, абсцессов головного мозга, патологические переломы, в том числе, по типу эпифизеолиза, патологические вывихи, развитие контрактур, анкилозов и деформаций костей.
|
||||
|
Последнее изменение этой страницы: 2024-06-17; просмотров: 9; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.226.98.244 (0.009 с.) |