
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Критерий эффективности непрямого массажа сердцаСтр 1 из 11Следующая ⇒
Внутримышечные инъекции Внутримышечные инъекции чаще всего проводят в верхний наружный квадрант ягодичной области (для определения места инъекции область ягодицы условно делят на четыре квадрата двумя линиями (рис.9, приложение)) или передненаружную поверхность бедра. Положение пациента - лежа на животе или на боку (такое положение способствует расслаблению мышц ягодичной области). Порядок выполнения: подготовка шприца с лекарственным средством для инъекции: - тщательно вымыть руки с мылом проточной теплой водой; не вытирая полотенцем, чтобы не нарушить относительную стерильность, протереть их спиртом; надеть стерильные перчатки; - вскрыть упаковку одноразового шприца, пинцетом в правой руке взять иглу за муфту, насадить ее на шприц; - проверить проходимость иглы, пропуская через нее воздух или стерильный раствор, придерживая муфту указательным пальцем, положить подготовленный шприц в стерильный лоток; - перед вскрытием ампулы или флакона внимательно прочитать название лекарства, чтобы убедиться в его соответствии назначению врача, уточнить дозировку и срок годности; - слегка постучать пальцем по шейке ампулы, чтобы весь раствор оказался в широкой части ампулы; - надпилить пилочкой ампулу в области ее шейки и обработать ее ватным шариком, смоченным в 70% растворе спирта; при наборе раствора из флакона удалить с него нестерильным пинцетом алюминиевую крышку и протереть стерильным ватным шариком, смоченным 70% раствором спирта резиновую пробку; - ватным шариком, которым протирали ампулу, отломить верхний (узкий) конец ампулы; - взять ампулу в левую руку, зажав ее большим, указательным и средним пальцами, а в правую руку – шприц; - осторожно ввести в ампулу иглу, надетую на шприц, и, оттягивая поршень, постепенно набрать в шприц нужное количество содержимого ампулы, по необходимости наклоняя ее; - при наборе раствора из флакона проколоть иглой резиновую пробку, надеть иглу с флаконом на конус шприца, поднять флакон вверх дном и набрать в шприц нужное количество лекарственного вещества; - снять шприц с иглы для набора препарата и надеть на него иглу для инъекций; - удалить пузырьки воздуха, имеющиеся в шприце, для этого шприц повернуть иглой вверх и, держа его вертикально на уровне глаз, надавливая на поршень выпустить воздух и первую каплю лекарственного вещества, придерживая указательным пальцем левой руки иглу за муфту;
- обработать место инъекции последовательно двумя ватными шариками со спиртом: вначале большую зону, затем - непосредственно место инъекции; - перпендикулярно к поверхности кожи энергичным движением под углом 90º ввести иглу на глубину 3/4 ее длины (вводить иглу необходимо так, чтобы между муфтой иглы и кожей пациента осталось 2-3 мм); - затем, медленно надавливая на поршень шприца, равномерно ввести лекарственное вещество; - вынимать иглу из тела пациента следует резким движением, под тем же углом, не производя лишних движений иглы в тканях; - место инъекции обработать чистым ватным тампоном, смоченном в 70% этиловом спирте. Подкожные инъекции В связи с тем, что подкожно-жировой слой хорошо снабжен кровеносными сосудами, для более быстрого действия лекарственного вещества применяют подкожные инъекции. Подкожно введенные лекарственные вещества оказывают действие быстрее, чем при введении через рот, т.к. они быстро всасываются. Подкожные инъекции производят иглой самого малого диаметра на глубину 15 мм и вводят до 2 мл лекарственных препаратов, которые быстро всасываются в рыхлой подкожной клетчатке и не оказывают на нее вредного воздействия. Наиболее удобными участками для подкожного введения являются: - наружная поверхность плеча; - подлопаточное пространство; - передненаружная поверхность бедра; - боковая поверхность брюшной стенки; - нижняя часть подмышечной области. В этих местах кожа легко захватывается в складку и отсутствует опасность повреждения кровеносных сосудов, нервов и надкостницы. Не рекомендуется производить инъекции: - в места с отечной подкожно-жировой клетчаткой; - в уплотнения от плохо рассосавшихся предыдущих инъекций. Порядок выполнения: - тщательно вымыть руки с мылом проточной теплой водой; не вытирая полотенцем, чтобы не нарушить относительную стерильность, протереть их спиртом; надеть стерильные перчатки; - подготовка шприца с лекарственным средством (см. в/м инъекции);
- обработать место инъекции последовательно двумя ватными шариками со спиртом: вначале большую зону, затем - непосредственно место инъекции; - третий шарик со спиртом подложите под 5-й палец левой руки; - взять в правую руку шприц (2-м пальцем правой руки держите канюлю иглы, 5-ым пальцем - поршень шприца, 3-4-ым пальцами держите цилиндр снизу, а 1-ым пальцем - сверху); - собрать левой рукой кожу в складку треугольной формы, основанием вниз; - ввести иглу под углом 45° в основание кожной складки на глубину 1-2 см (2/3 длины иглы), придерживать указательным пальцем канюлю иглы; - перенести левую руку на поршень и ввести лекарственное средство (не перекладывая шприц из одной руки в другую). - извлечь иглу, придерживая ее за канюлю; - прижать место укола ватным шариком со спиртом; - сделать легкий массаж места инъекции, не отнимая ваты от кожи. Внутривенные инъекции Для выполнения внутривенных инъекций необходимо приготовить на стерильном лотке: шприц (10,0 - 20,0 мл) с лекарственным препаратом и иглой 40 - 60 мм, ватные шарики; жгут, валик, перчатки; 70 % этиловый спирт; лоток для отработанных ампул, флаконов; емкость с дезинфицирующим раствором для отработанных ватных шариков. Порядок выполнения: - тщательно вымыть руки с мылом проточной теплой водой; не вытирая полотенцем, чтобы не нарушить относительную стерильность, протереть их спиртом; надеть стерильные перчатки; - набрать лекарственное средство из ампулы в одноразовый шприц; - помочь больному занять удобное положение - лежа на спине или сидя; - придать конечности, в которую будет производиться инъекция, необходимое положение: рука в разогнутом состоянии ладонью вверх; - под локоть подложите клеенчатую подушечку (для максимального разгибания конечности в локтевом суставе); - наложить резиновый жгут (на рубашку или салфетку) на среднюю треть плеча так, чтобы его свободные концы были направлены вверх, петля - вниз, пульс на лучевой артерии при этом не должен изменяться; - попросите пациента поработать кулаком (для лучшего нагнетания крови в вену); - найти подходящую вену для пункции; - обработать кожу в области локтевого сгиба первым ватным шариком, смоченным в 70% этиловом спирте, в направлении от периферии к центру, сбросить его (предварительная обработка кожи); - взять шприц в правую руку: указательным пальцем фиксируйте канюлю иглы, остальными охватите цилиндр сверху; - проверить отсутствие воздуха в шприце, если в шприце много пузырьков, нужно встряхнуть его, и мелкие пузырьки сольются в один большой, который легко вытеснить через иглу в лоток; - вновь левой рукой обработать место венепункции вторым ватным шариком со спиртом, сбросить его; - зафиксировать левой рукой кожу в области пункции, натянув левой рукой кожу в области локтевого сгиба и несколько смещая ее к периферии; - держа иглу срезом вверх под углом 45° ввести ее под кожу, затем уменьшив угол наклона и держа иглу почти параллельно поверхности кожи продвинуть ее вдоль вены и осторожно ввести иглу на 1/3 ее длины (при сжатом кулаке пациента); - продолжая левой рукой фиксировать вену, слегка изменить направление иглы и осторожно пунктировать вену, пока не ощутится "попадание в пустоту";
- потянуть поршень на себя - в шприце должна появиться кровь (подтверждение попадания иглы в вену); - развязать жгут левой рукой, потянув за один из свободных концов, попросить пациента разжать кисть; - не меняя положения шприца, левой рукой нажать на поршень и медленно ввести лекарственный раствор, оставив в шприце 0,5 мл (если не удалось до конца удалить воздух из шприца); - приложить к месту инъекции ватный шарик со спиртом и извлечь аккуратным движением иглу из вены (профилактика гематомы); - согнуть руку пациента в локтевом суставе, шарик со спиртом оставить на месте, попросить пациента зафиксировать руку в таком положении на 5 минут (профилактика кровотечения); - сбросить шприц в дезинфицирующий раствор или закрыть иглу колпачком; - через 5-7 минут забрать ватный шарик у пациента и сбросьте его в дезинфицирующий раствор или в пакет из-под одноразового шприца; - снять перчатки, сбросить их в дезинфицирующий раствор; - вымыть руки. Подготовка системы для внутривенного переливания (рис.10, приложение) 1. Надеть маску, тщательно вымыть руки с мылом проточной теплой водой, не вытирая полотенцем, чтобы не нарушить относительную стерильность, протереть их 70% этиловым спиртом, надеть стерильные перчатки. 2. Проверить срок годности и герметичность упаковки с системой, сдавив ее с обеих сторон. 3. Подготовить стерильный лоток с салфетками, ватными шариками. 4. Взять флакон с лекарственным веществом, проверить срок годности, внешний вид, сверить с врачебными назначениями. 5. Снять с флакона пинцетом центральную часть металлической крышки и дважды обработать пробку флакона ватными шариками, смоченными в 70% этиловом спирте. 6. Вскрыть пакет и извлечь систему. 7. Закрыть зажим на системе. 8. Снять колпачок с полимерной иглы и ввести ее во флакон до упора. 9. Перевернуть флакон вверх дном и закрепить его на штативе. 10.Открыть заглушку воздуховода на системе. 11.Заполнить капельницу до половины контрольной емкости, периодически надавливая на ее корпус. 12.Открыть зажим и выпустить воздух из системы трубок. 13.Закрыть зажим и зафиксировать систему на штативе. 14. Провести венепункцию. 15.Зажимом отрегулировать необходимую скорость инфузии. 16. После проведения манипуляции использованную систему необходимо продезинфицировать (перед замачиванием системы в растворе необходимо разрезать ее ножницами). 10. Подготовка систем для внутривенных инфузий.
Вливание, или инфузия (лат. infusio - вливание), - парентеральное введение в организм большого объёма жидкости. Внутривенную капельную инфузию выполняют для восстановления ОЦК, дезинтоксикации организма, нормализации обменных процессов в организме, поддержания жизнедеятельности организма. Подготовку (заправку) системы к капельному вливанию проводят в процедурном кабинете, а вливание - в палате; при этом больной должен находиться в удобном (горизонтальном) положении. Одноразовая стерильная система для внутривенных капельных вливаний состоит из следующих элементов. а. Капельница с двумя отходящими от неё трубками - длинная трубка с капельницей и зажимом для регулирования скорости введения жидкости (в капельнице имеется сетка-фильтр для предупреждения попадания в кровоток крупных частиц) и более короткая трубка. б. Иглы по обеим сторонам трубки: одна (на более коротком конце системы) для прокалывания пробки флакона с раствором, вторая - пункционная. в. Воздуховод (короткая игла с короткой трубочкой, закрытой фильтром). В используемых ранее многоразовых системах для внутривенных вливаний роль воздуховода осуществляла длинная игла, которую помещали внутрь флакона таким образом, чтобы конец иглы находился во флаконе над уровнем жидкости. Порядок подготовки системы для внутривенного вливания: 1) Тщательно вымыть руки тёплой водой с мылом, обработать их спиртом. 2) Обработать металлическую крышку флакона стерильным ватным шариком, смоченным в спирте, и снять её стерильным пинцетом; резиновую пробку обработать стерильным шариком, смоченным 70% раствором спирта. 3) Вскрыть упаковочный пакет и распаковать систему. 4) Ввести иглу воздуховода до упора в пробку флакона, свободный конец короткой трубки воздуховода расположить вдоль флакона таким образом, чтобы её конец был на уровне дна флакона, и закрепить аптечной резинкой или медицинским пластырем. 5) Ввести иглу для прокалывания пробки во флакон до упора; флакон перевернуть и закрепить на специальном штативе. 6) Повернуть капельницу в горизонтальное положение (параллельно полу), открыть зажим и заполнить капельницу до половины объёма. 7) Закрыть зажим и возвратить капельницу в исходное (вертикальное) положение; при этом фильтр капельницы должен быть полностью закрыт жидкостью для переливания. 8) Чтобы заполнить раствором всю систему, открыть зажим и медленно заполнить всю систему до полного вытеснения воздуха в трубке и появления капель из иглы для инъекции; зажим закрыть. 9) Чтобы вытеснить из системы оставшиеся в ней пузырьки воздуха, конец трубки с канюлей для иглы подержать выше перевёрнутого флакона, слегка постукивая по стенке трубки, пока пузырьки не отделятся от стенки и не выйдут через наружное отверстие трубки. 10) Подготовить стерильный лоток, поместив в него ватные шарики, смоченные спиртом, стерильную салфетку; подготовить 2-3 полоски узкого лейкопластыря длиной 4-5 см (для фиксации трубки и иглы к руке пациента).
11) После венепункции следует снять или открыть зажим, наблюдая в течение нескольких минут, не появятся ли вокруг вены припухлость и болезненность. Припухлость тканей, образующаяся вокруг места инъекции, свидетельствует о попадании в них вводимой жидкости. В этом случае следует немедленно прекратить инфузию и начать внутривенное вливание в другую вену, используя новую стерильную иглу. 12) При удачной венепункции нужно отрегулировать скорость инфузии (число капель в минуту) по назначению врача. Число капель в 1 мин зависит от типа системы и указывается на упаковке одноразовой системы для внутривенного введения. 13) Иглу зафиксировать к коже лейкопластырем и закрыть иглу сверху стерильной салфеткой. 14) Для предотвращения попадания воздуха в вену введение раствора следует прекратить в тот момент, когда во флаконе ещё осталось небольшое количество жидкости. 15) Извлечь иглу, разобрать систему. 16) Снять перчатки, вымыть руки. 11. Проведение искусственного дыхания по типу «рот в рот» и «рот в нос». Необходимое оснащение: марлевые салфетки в 4 слоя, ротоглоточная трубка (воздуховод), лицевая маска с мешком АМБУ. · Алгоритм выполнения навыка: 1. Восстановление проходимости дыхательных путей: больного укладывают на твердую поверхность, поворачивают голову на бок и указательным пальцем, обёрнутым салфеткой или платком, освобождают рот и ротоглотку от инородных тел (слизи, рвотных масс, сгустков крови). 2. ИВЛ способом «рот в рот». Оказывающий помощь становится сбоку от больного, а если больной лежит на земле, то опускается на колени, одну руку подсовывает под шею, вторую кладет на лоб и максимально запрокидывает голову назад. Зажав двумя пальцами нос больного, другой рукой слегка приоткрыв рот, реанимирующий плотно прижимается своими губами ко рту больного и делает резкий энергичный вдох (объёмом 0,8-1,0 л). Затем отстраняется для осуществления больным пассивного выдоха. Рот оказывающего помощь изолируется при проведении искусственного дыхания марлевой салфеткой или прокладкой из бинта, но не плотной тканью. Частота вдуваний воздуха у взрослых 14-16 в минуту. Контролем правильности проведения искусственного дыхания является экскурсия грудной клетки – раздувание при вдохе и спадение при выдохе. 3. ИВЛ способом «рот в нос». При травматических повреждениях нижней челюсти или в случаях, когда челюсти плотно сомкнуты, ИВЛ проводится методом «рот в нос». Для этого, положив руку на лоб, запрокидывают голову назад. Другой рукой захватывают нижнюю челюсть и плотно прижимают её к верхней челюсти, закрывая рот. Губами захватывают нос пострадавшего и производят выдох. 4. У новорожденных и маленьких детей вентиляция легких ведется одновременно через рот и нос. Частота вдуваний воздуха у них от 20 до 25 в минуту. 5. ИВЛ с помощью лицевой маски с мешком АМБУ. Маску накладывают на лицо больного, закрывая рот и нос. Узкую носовую часть маски фиксируют большим пальцем, нижнюю челюсть приподнимают вверх тремя пальцами (III,IV,V), II палец фиксирует нижнюю часть маски. Одновременно голова фиксируется в запрокинутом положении. Ритмичным сжатием мешка свободной рукой производят вдох, пассивный выдох осуществляется через особый клапан в атмосферу. 6. При сочетании ИВЛ с непрямым массажем сердца рекомендуется выдерживать соотношение искусственный вдох: компрессия грудины – 2:15. В момент искусственного вдоха массаж прерывается (не более чем на 3 с.).
Рис. 11.Искусственное дыхание а – через воздуховод по типу рот в трубку; б – через маску дыхательного или наркозного аппарата; в – схема движения воздуха во время вдоха и выдоха при искусственном дыхании мешком типа Амбу; г – нагнетание воздуха через маску дыхательным мешком. 12. Проведение непрямого массажа сердца. Массаж сердца – это механическое воздействие на сердце после его остановки с целью восстановления его деятельности и поддержания непрерывного кровотока до возобновления работы сердца. Признаки внезапной остановки сердца следующие: - резкая бледность, - потеря сознания, -Исчезновение пульса на сонных артериях, прекращение дыхания или появление редких судорожных вдохов (агональное дыхание), - расширение зрачков.
Сердце расположено между задней поверхностью грудины и передней поверхностью позвоночника, т.е. между двумя жесткими поверхностями. Уменьшая пространство между ними, можно сжать область сердца и вызвать искусственную систолу. При этом кровь из сердца выбрасывается в крупные артерии большого и малого кругов кровообращения. Если надавливание прекратить, то сжатие сердца прекратиться и кровь засасывается в него. Это искусственная диастола. Ритмичное чередование сжатий грудной клетки и прекращения надавливания заменяет сердечную деятельность, обеспечивающую необходимое кровообращение в организме. Это так называемый непрямой массаж сердца – самый распространенный метод оживления, осуществляемый одновременно с ИВЛ.
Показаниями к массажу сердца являются все случаи остановки сердца.
АЛГОРИТМ ДЕЙСТВИЯ: 1. Уложите пострадавшего на спину на жесткое основание. 2. Встаньте слева от пострадавшего и расположите ладони на нижней трети грудины на 2 поперечных пальца выше мечевидного отростка. Ладонь одной руки расположите перпендикулярно оси грудины, ладонь другой руки – на тыльную поверхность перпендикулярно первой. 3. Обе кисти приведите в положение максимального разгибания, пальцы не должны прикасаться к грудной клетке. Пальцы руки, расположенной внизу, должны быть направлены вверх (к голове). 4. Усилием всего тела с помощью рук (руки во время массажа должны оставаться прямыми) толчкообразно, ритмично надавливайте на грудину, чтобы она прогнулась на 4-5 см. В положении максимального прогиба ее нужно удерживать чуть меньше 1 секунды. Затем нажим прекратите, но ладони от грудины не отрывайте. ЗАПОМНИТЕ! Число нажатий на грудину должно равняться в среднем 70 в минуту.
Наложение жгута Наиболее надёжный метод - наложение жгута, однако он применяется главным образом в области конечностей (рис. 2).
Рис. 2. Наложение жгута: а - подготовка к наложению жгута; б - начало наложения; в - фиксация первого тура; г - окончательный вид после наложения жгута. Кровоостанавливающий жгут представляет собой резиновую ленту длиной 1,5 м, с одной стороны заканчивающуюся металлической цепочкой, с другой - крючком. При установленном артериальном кровотечении накладывают жгут проксимальнее места повреждения9. Предполагаемую область наложения жгута обёртывают мягким материалом (полотенцем, простынёй и пр.), т.е. создают мягкую прокладку. Жгут растягивают, накладывают ближе к цепочке или крючку и делают жгутом 2-3 тура, последующие витки накладывают, растягивая жгут. Затем крючок прикрепляют к цепочке (рис. 3). Обязательно указывают время наложения жгута, так как сдавление им артерии дольше 2 ч на нижней конечности и 1,5 ч на верхней чревато развитием омертвения конечности. Контролем правильности наложения жгута являются прекращение кровотечения, исчезновение пульсации периферически расположенных артерий и лёгкая «восковая» бледность кожи конечности.
Рис. 3. Наложение армейского жгута. Если транспортировка раненого занимает более 1,5-2 ч, следует периодически на короткое время (10-15 мин) снимать жгут до восстановления артериального тока крови. При этом повреждённый сосуд придавливают тупфером в ране или производят пальцевое прижатие артерии. Затем жгут накладывают вновь, несколько выше или ниже того места, где он находился. В последующем при необходимости процедуру снятия жгута повторяют: зимой – через 30 мин, летом через 50-60 мин. К наложению жгута на шею (при кровотечении из сонной артерии) с планкой или через подмышечную впадину на здоровой стороне прибегают редко. Можно использовать шину Крамера, наложенную на здоровую половину шеи, которая служит каркасом (рис. 4).
Рис. 4. Наложение жгута на шею. Наложение жгута при кровотечении из бедренной и подмышечной артерий представлено на рис. 5.
Рис. 5. Наложение жгута при повреждении бедренной и подмышечной артерии После наложения жгута проводят иммобилизацию конечности транспортной шиной, в холодное время года конечность укутывают во избежание отморожения. Затем после введения анальгетиков пострадавшего со жгутом быстро транспортируют в клинику в положении лёжа. Сгибание конечности в суставе эффективно при условии фиксации согнутой до отказа руки в локтевом суставе при кровотечении из сосудов предплечья или кисти, а ноги - в коленном суставе при кровотечении из сосудов голени или стопы. При высоких, недоступных наложению жгута повреждениях бедренной артерии следует фиксировать бедро к животу при максимальном сгибании конечности в коленном и тазобедренном суставах (рис. 5).
Рис. 5.Временная остановка кровотечения из артерий путём максимального сгибания: а - из бедренной артерии; б - из подколенной; в - из плечевой и локтевой. Тампонада раны и наложение давящей повязки с иммобилизацией при условии возвышенного положения конечности являются хорошим методом временной остановки кровотечения из вен и небольших артерий, из мягких тканей, покрывающих кости черепа, локтевой и коленный суставы. Для тугой тампонады марлевый тампон вводят в рану, туго заполняя её, а затем фиксируют давящей повязкой. Тугая тампонада противопоказана при ранениях в области подколенной ямки, так как в этих случаях часто развивается гангрена конечности. Давление грузом (мешочком с песком) или в сочетании с охлаждением (пузырь со льдом) используют при внутритканевых кровотечениях, а также часто применяют как метод профилактики послеоперационных гематом10. Наложение кровоостанавливающего зажима При кровотечении из повреждённых глубоко расположенных сосудов проксимальных отделов конечности, брюшной полости, грудной клетки, когда перечисленные выше методы временной остановки кровотечения применить невозможно, используют наложение на кровоточащий сосуд кровоостанавливающего зажима в ране. Чтобы избежать травмирования рядом расположенных образований (нервов), нужно вначале попытаться остановить кровотечение, прижав сосуд пальцами, а затем наложить зажим непосредственно на кровоточащий сосуд, предварительно осушив рану от крови. Временное шунтирование сосуда. Временное шунтирование сосуда – способ восстановления кровообращения при повреждении крупных артериальных сосудов. В оба конца повреждённой артерии вводят плотноэластическую трубку и концы сосуда фиксируют на трубке лигатурами. По такому временному шунту восстанавливается артериальное кровообращение. Шунт может функционировать от нескольких часов до нескольких суток, пока не представится возможность окончательной остановки кровотечения. Окончательная остановка кровотечения проводится в условиях хирургического отделения. Различают механические, физические, химические и биологические способы окончательной остановки кровотечения11. Механические методы Перевязка сосуда в ране Перевязка сосуда в ране – наиболее надёжный способ остановки кровотечения. Для его осуществления выделяют центральный и периферический концы кровоточащего сосуда, захватывают их кровоостанавливающими зажимами и перевязывают (рис. 6). Перевязка сосуда на протяжении Перевязку сосуда на протяжении применяют, если невозможно обнаружить концы кровоточащего сосуда в ране (например, при ранении наружных и внутренних сонных артерий), а также при вторичных кровотечениях, когда аррозированный сосуд находится в толще воспалительного инфильтрата.
Рис. 6.Методы окончательной остановки кровотечения из сосуда: а - наложение лигатуры; б - электрокоагуляция; в - перевязка и пересечение сосуда на расстоянии; г - перевязка сосуда на протяжении; д - обкалывание сосуда. В таких случаях, ориентируясь на топографоанатомические данные, находят, обнажают и перевязывают сосуд вне раны. Однако этот метод не гарантирует прекращения кровотечения из периферического конца повреждённой артерии и коллатералей. При невозможности изоляции концов сосуда производят перевязку сосуда вместе с окружающими мягкими тканями. Если сосуд захвачен зажимом, но перевязать его не удаётся, приходится оставлять зажим в ране на долгое время - до 8-12 дней, пока не произойдет надёжное тромбирование сосуда12. Закручивание сосуда Повреждённые сосуды небольшого калибра можно захватить кровоостанавливающим зажимом и вращательными движениями произвести закручивание сосуда. Тампонада раны Иногда при наличии небольших ран и повреждений сосудов мелкого калибра можно произвести тампонаду раны. Тампоны применяют сухими или смачивают их антисептическим раствором. Типичные примеры остановки кровотечения - передняя и задняя тампонада носа при носовом кровотечении, тампонада матки при маточном кровотечении. Клипирование При кровотечениях из сосудов, которые трудно или невозможно перевязать, используют клипирование - пережатие сосудов серебряными металлическими клипсами. После окончательной остановки внут- риполостного кровотечения удаляют часть органа (например, резекция желудка с кровоточащей язвой) или весь орган (спленэктомия при разрыве селезёнки). Иногда накладывают специальные швы, например на край повреждённой печени. Искусственная эмболизация сосудов В настоящее время для остановки лёгочных, желудочно-кишечньгх кровотечений и кровотечений из бронхиальных артерий, сосудов мозга разработаны и внедрены методы искусственной эмболизации сосудов. Под рентгенологическим контролем в кровоточащий сосуд проводят катетер, а по нему - эмболы, закрывающие просвет сосуда, чем достигается остановка кровотечения. В качестве эмболов используют шарики из синтетических полимерных материалов (силикона, полистирола), желатина. В месте эмболизации в последующем происходит образование тромба13. Сосудистый шов Основное показание к наложению сосудистого шва - необходимость восстановления проходимости магистральных артерий. Сосудистый шов должен быть высокогерметичным и отвечать следующим требованиям: он не должен нарушать ток крови (отсутствие сужения и завихрения), в просвете сосуда должно находиться как можно меньше шовного материала. Различают шов ручной и механический (рис. 7).
Рис. 7. Сосудистые швы. а - одиночные узловые (по Каррелю): б - одиночные П-образные; в - непрерывный обвивной; г - непрерывный П-образный; д - механический. Вручную сосудистый шов накладывают с помощью атравматических игл. Идеальным является соединение сосуда конец в конец. Циркулярный сосудистый шов можно наложить с помощью танталовых скрепок, колец Донецкого. Механический шов достаточно совершенен и не суживает просвет сосуда. Боковой сосудистый шов накладывают при касательном ранении сосуда. После наложения шов укрепляют с помощью фасции или мышцы14. Физические методы Термические способы остановки кровотечения основываются на свойстве высоких температур свёртывать белки и на способности низких температур вызывать спазм сосудов. Большое значение эти методы приобретают для борьбы с кровотечением во время операции. При диффузном кровотечении из костной раны к ней прикладывают салфетки, пропитанные горячим изотоническим раствором хлорида натрия. Прикладывание пузыря со льдом при подкожных гематомах, глотание кусочков льда при желудочном кровотечении широко применяют в хирургии. Воздействие холода на ткани вызывает спазм мелких сосудов, уменьшает приток крови к ране, что способствует тромбированию сосудов и остановке кровотечения. Поэтому пузыри со льдом накладывают на живот при кровотечениях из желудка и кишечника, при межтканевых гематомах, послеоперационную рану. При операциях применяют криоинструменты, обеспечивающие проведение операции на обескровленном органе. Под воздействием высоких температур белки крови и тканей свертываются. На этом основано применение салфеток, смоченных горячим (до 70 °С) изотоническим раствором хлорида натрия, которые прикладывают и прижимают к кровоточащей поверхности паренхиматозного органа во время операции и удерживают их до тромбирования сосудов. Электрокоагуляция останавливает кровотечение даже из артерий среднего калибра. Высокая температура используется и при лазерной фотокоагуляции, когда сфокусированный луч лазера рассекает ткани бескровно, так как сразу же коагулирует мелкие сосуды15. Плазменный скальпель рассекает ткани быстро, бескровно и асептично. К биологическим способам относится прямое переливание свежей донорской крови, ценой свежей с малыми сроками хранения, консервированной крови, а также препараты крови – плазмы, тромбоцитарной массы, фибриногена. Итак, нами представлены классификация кровотечений и методы ее остановки. 16. Наложение транспортных шин.
Техника проведения. Под транспортной иммобилизацией мы понимаем мероприятия, направленные на обеспечение покоя в поврежденном участке тела и близлежащих к нему суставах на период перевозки пострадавшего в лечебное учреждение. Цель транспортной иммобилизации — удержание отломков от дальнейшего смещения, предупреждение ранений сосудисто-нервного пучка и кожных покровов острыми концами костных фрагментов, а также профилактика дополнительного повреждения головного и спинного мозга при переломах черепа, позвоночника и таза или тазовых органов (мочевой пузырь, уретра, прямая кишка), уменьшение болей и предотвращение развития вторичного шока. Транспортная иммобилизация осуществляется стандартными (рис. 59)
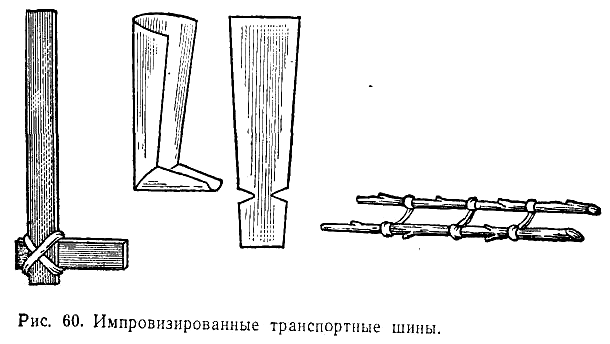
или импровизированными (рис. 60) шинами.
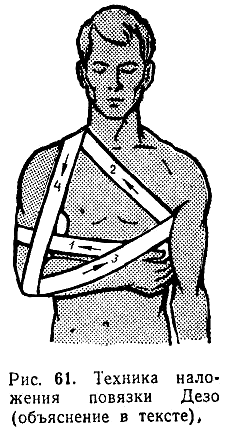
Также для транспортной иммобилизации применяются пневматические шины. Основные правила наложения транспортных шин: а) фиксация не менее двух суставов, соседних с местом перелома; б) наложение ватно-марлевых прокладок на костные выступы, подвергающиеся наибольшему давлению; в) придание по возможности физиологического положения поврежденной конечности (уравновешивание мышц-антагонистов, что предупреждает дальнейшее смещение отломков); г) предварительное наложение жгута и асептической давящей повязки при открытых переломах, сопровождающихся кровотечением. Транспортная иммобилизация производится в зависимости от локализации повреждения. 1. Транспортная иммобилизация при переломах ключицы, лопатки и вывихе плеча осуществляется лестничной или сетчатой шинами, повязкой Дезо, косыночной повязкой. Правильно наложенная повязка Дезо имеет ряд преимуществ по сравнению с шинами. Она предотвращает отвисание плечевого пояса книзу и хорошо фиксирует поврежденную конечность к туловищу пострадавшего. При наложении повязки Дезо в подмышечную область кладут ватно-марлевую подушечку. Предплечье устанавливают под прямым углом в локтевом суставе, ладонь обращают к животу, руку плотно прижимают к груди. Первые туры бинта ведут от здоровой половины грудной клетки к больной. Спиральными ходами прибинтовывают плечо, затем от здоровой подмышечной впадины бинт ведут косо вверх по передней поверхности груди к надплечью больной стороны, перекладывают через надплечье, спускают вниз, огибают предплечье в локтевом суставе, потом ведут косо вверх к подмышечной впадине здоровой стороны. Так повторяют несколько раз. Чтобы туры бинта не спадали, повязку надо прошить (рис. 61).
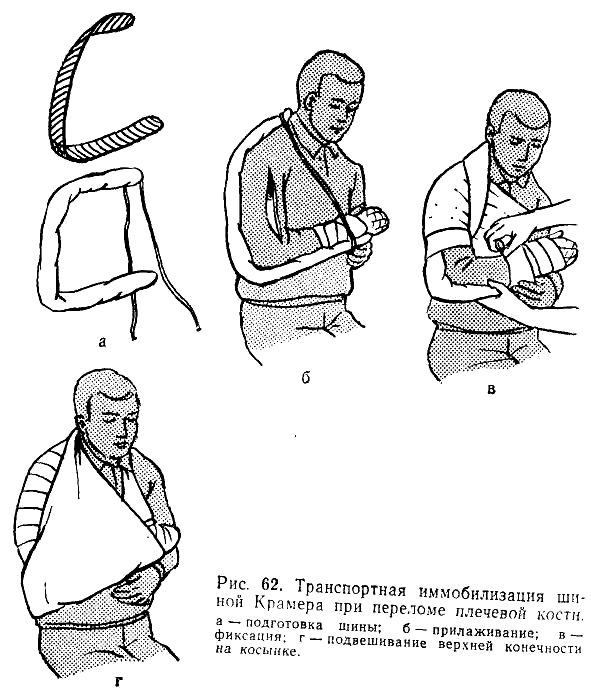
2. Иммобилизация при переломах плечевой кости производится лестничной шиной (Крамера). До наложения шины ее следует обложить ватой или стеганой ватной подстилкой, прогнуть в виде желоба и отмоделировать по здоровой конечности. В среднем положении между пронацией и супинацией предплечья и сгибания его под углом 90° в локтевом суставе по задней поверхности поврежденной конечности накладывается шина Крамера от пястно-фаланговых сочленений до надплечья здоровой стороны. Плечо выводят вперед на 30° и несколько отводят от туловища (с этой целью в подмышечную впадину вкладывают ватно-марлевый валик). Проксимальный конец шины связывают с дистальным двумя марлевыми тесемками, охватывающими грудь на противоположной перелому стороне спереди и сзади. Шину фиксируют к конечности мягким марлевым бинтом. Руку дополнительно подвешивают на косынке или прибинтовывают к туловищу (рис. 62).
3. Транспортная иммобилизация при переломах костей предплечья производится следующим образом. Приготовленную и отмоделированную лестничную или сетчатую шину накладывают по задней поверхности от оснований пальцев до верхней трети плеча. При этом предплечью придают среднее положение между пронацией и супинацией, а кисти — небольшое тыльное сгибание. Угол сгибания в локтевом суставе при переломе венечного отростка локтевой кости или шейки лучевой должен быть острым, а при отрыве локтевого отростка — в 110—120°, при диафизарных переломах — в 90°. Затем шину прибинтовывают мягким бинтом. Поврежденную конечность подвешивают на косынку (рис. 63). 4. Иммобилизация при переломе костей лучезапястного сустава кисти пальцев осуществляется лестничной, сетчатой или фанерной шиной. Кисти придают полусогнутое положение, в ладонь кладут ком ваты, обернутый марлей. Подкладку из ваты и марли вкладывают на всем протяжении шины. Шину накладывают на ладонную или тыльную поверхность до локтевого сустава и укрепляют спиральными турами бинта.
|
|||||||||||
|
Последнее изменение этой страницы: 2019-08-19; просмотров: 347; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.129.13.201 (0.112 с.) |










 5. Транспортная иммобилизация
5. Транспортная иммобилизация


