
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Интралигаментарное обезболиваниеСодержание книги
Поиск на нашем сайте
Метод интралигаментарной анестезии позволяет обезболить зуб, подлежащий лечению, и использовать минимальное количество анестетика. Традиционные методы анестезии — проводниковая и инфильтрационная — зачастую вызывают негативную реакцию: при виде шприца с иглой возникает чувство страха. Интралигаментарная анестезия наиболее приемлема и эффективна в перечисленных клинических ситуациях у детей в связи с нетрадиционным внешним видом шприца. Принцип анестезии заключается во введении анестезирующего раствора в периодонт под давлением, сопротивления тканей, в результате максимальное давление создается в области кончика иглы. Если анестетик может более легко проникать в прилежащую альвеолярную кость, чем в периодонт, то раствор в основной своей массе будет поступать к верхушке корня через костномозговые пространства, которые взаимосвязаны между собой. Сильное давление приводит к диффузии раствора в корковые и костномозговые пространства кости, сосуды и пульпу. В медицинской практике применяют шприцы фирм «Citoject», «Sterinject», «Peri-Press» и отечественный инъектор, выпускаемый корпорацией «Прогресс-Технология». Для анестезии используют карпулы, содержащие 1,8 мл раствора местного анестетика, и специальную иглу диаметром 0,3 мм и длиной рабочей части 10, 12 или 16, 25 мм. Ее особенностью является способность изгибаться, не ломаясь. Иглу, обращенную срезом к поверхности корня, вводят под углом 30 ° к центральной оси зуба через десневую бороздку в периодонт до появления у врача ощущения сопротивления тканей. Поскольку ширина периодонтальной щели 0,05—0,36 мм в средней части корня, то иглу вводят неглубоко, а раствор проталкивается под давлением. Перед анестезией проводят антисептическую обработку поверхности зуба и десневой бороздки вокруг него 0,06 % раствором хлоргексидина биглюконата. В каждую условно названную «точку», предназначенную для вкола иглы, под давлением медленно вводят 3 дозы по 0,06 мл анестезирующего раствора с интервалом 7 с. Анестезию проводят с апроксимальных поверхностей зуба (медиальной и дистальной), т.е. у каждого корня зуба. Таким образом, для обезболивания однокорневого зуба достаточно 0,12—0,18 мл анестетика, для дву-корневых — 0,24—0,36 мл, а для трехкорневых — 0,36—0,54 мл. В конце инъекции иглу не рекомендуется убирать сразу, а следует подождать еще 15—20 с, чтобы раствор не вышел обратно. Клиническим признаком правильно осуществляемой анестезии является локальная ишемия слизистой оболочки десны в области «причинного» зуба. В редких случаях при правильном введении иглы может отсутствовать ток жидкости из иглы. Это возможно при очень тугом прижатии иглы к поверхности корня или стенке альвеолы или при закупорке иглы. В первом случае следует поменять положение иглы, во втором проверить, поступает ли раствор через иглу. Очень важно следить за поступлением анестетика из иглы: если появление капли анестетика в области расположения иглы свидетельствует о неправильном расположении иглы и выходе раствора наружу, надо обязательно изменить ее положение.
Современные анестетики последнего поколения обладают высокой диффузионной способностью. В связи с анатомическими особенностями тканей анестезия наступает быстро и не сопровождается выраженным чувством тяжести и дискомфорта. Преимущества интралигаментарного способа анестезии: 1) высокий процент случаев успешного обезболивания; 2) практически безболезненное проведение анестезии; минимальный латентный период (анестезирующий эффект проявляется практически немедленно — через 15— 45 с), что экономит время врача и пациента; 3) продолжительность такой анестезии достаточна для проведения основных амбулаторных стоматологических вмешательств (от 20 до 30 мин); 4) минимальное количество используемого анестетика (0,12— 0,54 мл на обезболивание одного зуба) и вазоконстриктора; 5) возможность замены проводниковой анестезии при вмешательствах на фронтальных зубах нижней челюсти, не прибегая к двусторонней проводниковой анестезии; 6) интралигаментарная анестезия лишена недостатков, присущих проводниковой анестезии, таких как длительное нарушение проводимости нерва, длительный латентный период, контрактура, отсутствие онемения мягких тканей во время и после инъекции. Последнее свойство обеспечивает предотвращение образования гематомы и послеоперационного жевания губы, языка или щеки. Кроме того, используя этот вид анестезии, относительно легко проводить коррекцию прикуса.
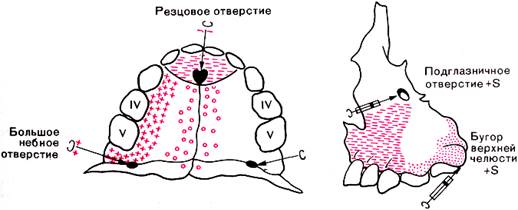
Противопоказания к проведению интралигаментарной анестезии: 1) наличие пародонтального кармана, если не требуется удаление зуба; 2) острые воспалительные заболевания тканей пародонта; 3) лечение и удаление зубов по поводу острого периодонтита и обострения хронического периодонтита. Следует отметить, что интралигаментарная анестезия эффективна при лечении не всех групп зубов, а именно: значительно менее эффективно обезболивание клыков на верхней и нижней челюстях, резцов. Вероятно, на успех анестезии влияет длина корня этих групп зубов. ПРОВОДНИКОВОЕ ОБЕЗБОЛИВАНИЕ Одним из наиболее современных методов местной инъекционной анестезии в хирургической стоматологии и челюстно-лицевой хирургии является проводниковое обезболивание. Суть его состоит в том, что раствор анестетика орошает не окончания чувствительных нервов, как это происходит при инфильтрационной анестезии, а нервный ствол или его ветви на расстоянии от места, где будет проводиться оперативное вмешательство. Успешное применение проводникового обезболивания именно в ЧЛО обусловлено тем, что на поверхности лица и в полости рта есть опознавательные пункты для точного определения места расположения нерва и его ветвей, подлежащих воздействию анестетика (рис. 4). Проводниковая анестезия обеспечивает выключение болевой чувствительности на значительном участке верхней или нижней челюсти. На верхней челюсти наиболее широко применяемым методом проводниковой анестезии является обезболивание носонебного нерва у резцового отверстия. Необходимость этой анестезии обусловлена распространенностью именно в детском возрасте лечебных мероприятий, требующих обезболивания фронтального участка верхней челюсти,—лечение кариеса и его осложнений, вывихов и переломов зубов, хирургическая коррекция аномалий уздечки верхней губы, удаление сверхкомплектных зубов, компактостеотомия для лечения аномалий прикуса, лечение радикулярных кист и т. д. На нижней челюсти, напротив, из-за ограниченности всасывания ведущим методом является проводниковая анестезия. Однако сразу надо отметить, что на современном этапе развития анестезиологии проведение ребенку объемного, травматичного или длительного вмешательства должно выполняться под наркозом. Поэтому проводниковое обезболивание в детском возрасте имеет более ограниченное применение. Изучая проводниковую анестезию, следует запомнить, что она может быть: 1) центральной, или базальной, поскольку обезболивающий раствор подводится к основанию (basis) черепа, где выходит один из стволов тройничного нерва; 2) периферической, когда обезболивающий раствор подводится к целевому пункту — ветви главного ствола; 3) проведена внеротовым доступом или внутриротовым; 4) проведена внутриканально, когда кончик иглы входит в костный канал, и внеканально, когда игла подходит к устью канала. Общие положения выполнения проводниковой анестезии 1. Необходимо точно знать место укола и целевой пункт для каждого вида проводниковой анестезии. 2. Избирая метод и путь проводникового обезболивания, следует отдать предпочтение предусматривающему минимум движений иглой по кости и в мышцах. Если избежать этого невозможно, при движении по кости срез на кончике иглы должен располагаться к кости и вдоль нее, а раствор анестетика следует вводить перед движением иглы.
3. При проведении проводниковой анестезии часть иглы (0,5-1 см) всегда должна оставаться извне: это позволит беспрепятственно удалить ее в случае отлома в месте соединения с канюлей. 4. Обезболивающий раствор нужно вводить достаточно близко к целевому пункту, что обеспечит быстрое наступление обезболивания. 5. Обезболивающий раствор следует вводить медленно (1 мл в минуту), чтобы предотвратить чрезмерное давление на ткани и уменьшить болезненные ощущения. Принципы проведения проводникового обезболивания у детей: 1. Проводниковое обезболивание применяется лишь у детей IV-V возрастных групп (6-12 и 12-15 лет) при удалении постоянных зубов на в/ч, временных и постоянных зубов - на н/ч, других оперативных вмешательствах. 2. Центральная проводниковая анестезия детям проводится лишь в исключительных случаях. 3. В соответствии с ростом челюстей изменение расположения целевых пунктов имеет такие закономерности (рис. 3):
—на в/ч - подглазничное отверстие "опускается" от подглазничного края книзу с возрастом ребенка: от 6 до 12 лет — на 1-2 мм, с 13 до 15 лет — до 4-4,5 мм; — места выхода задних верхних альвеоляых ветвей в участке бугра в/ч имеют тенденцию также смещаться книзу и располагаются у детей старшей возрастной группы ближе к альвеолярному краю; —резцовое отверстие приобретает тендецию перемещаться кзади от альвеолярного отростка по линии центральных резцов; - расположение большого нёбного отверстия незначительно изменяется по направлению к границе твердого и мягкого нёба; —нижнечелюстное отверстие свозрастом "поднимается",
- подбородочное — смещается во временном - прикусе от первого моляра ко второму, а в постоянном располагается между премолярами. 4. У детей IV возрастной группы (6-12 лет) при проведении периферической проводниковой анестезии не следует входить в каналы, а достаточно вводить раствор анестетика возле их отверстий.
Рис. 4. Расположение I, II и III ветвей тройничного нерва и вегетативных узлов головы
5. При проведении периферической проводниковой анестезии (кроме палати-нальной) у детей раствор можно вводить экстраорально, так как при этом уменьшается вероятность инфицирования тканей, нет потребности инъекционную иглу двигать вдоль кости (надкостницы) и в мышце, что исключает ряд осложнений; отпадает возможность осложнения при резких движениях ребенка головой, выталкивания иглы языком и его травмирования, неожиданного закрывания рта и т.п.
6. Перед проведением экстраоральной проводниковой анестезии у детей место инъекции на коже желательно обезболить методом аппликационной анестезии. 7. В период после проведения проводниковой анестезии и перед оперативным вмешательством врач не должен оставлять ребенка без присмотра, отсылать в коридор до наступления обезболивания и в это время принимать другого пациента, отвлекаться, выходить в другие кабинеты, поскольку в любой момент может возникнуть непредвиденная ситуация (общие и местные осложнения, неожиданное поведение пациента и т.п.).
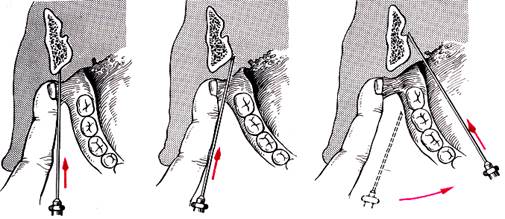
Рис.5. Техника проведения мандибулярной анестезии (прямой метод). а — при выполнении вправо; б — при выполнении влево
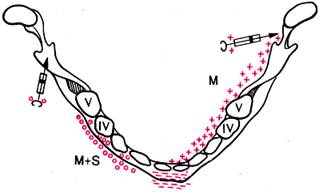
8.Проводниковую анестезию у детей осуществляют 1 % раствором анестетика. Если же используются анестетики, в инструкции к которым не указаны концентрации растворов и дозы для детей, то берут половинные дозы взрослых. 9.. Время наступления эффекта проводникового обезболивания зависит от ряда факторов: концентрации раствора, его количества, близости подведения анестетика к целевому пункту и состояния окружающих его тканей (рубцы, спайки, болезни периферических нервов). 10.. В редчайших случаях, когда ребенку проводится центральная анестезия, необходимо оценить риск ее прове дения и выбрать самый оптимальный путь. В детской практике более целесообразен так называемый прямой метод мандибулярной анестезии. Ветвь нижней челюсти охватывается большим пальцем левой руки, вводимым в полость рта и опирающимся на нижние моляры, и указательным пальцем со стороны позадичелюстной области (рис. 5). Этим способом челюсть хорошо фиксируется, что служит страховкой при возможном движении ребенка и пальпируются анатомические ориентиры для определения вкола иглы. У малоконтактных детей, которые отказываются широко открыть рот, можно исполь зовать модификацию, предложенную Ла Гвардия. Игла вкладывается при прикрытом рте из преддверия рта той же стороны медиально от передней грани восходящей ветви. Иглу проводят, предпосылая ей раствор анестетика в передне-заднем направлении к середине ветви, куда и вводят основной объем вещества. Так как инъекция в эту зону мало болезненна, многие дети во время анестезии приоткрывают рот и позволяют закончить анестезию обычным способом (рис. 6а,б). Зоны анестезии, достигаемые различными видами проводникового обезболивания или его сочетания с подслизистой анестезией представлены на рис. 6. В детском возрасте определенное распространение получила внутрикостная анестезия. Порозность кости у детей позволяет внедрить иглу в области межзубных промежутков непосредственно в кость, что усиливает анестезию. Для этой цели лучше использовать короткие и прочные иглы. Эффективна эта анестезия до периода завершения роста корней у данной группы зубов. Несмотря на хорошую изученность и разработанность местной шприцевой анестезии, она все же полностью не удовлетворяет клиницистов.
Рис. 6-а. Техника проведения мандибулярной анестезии при закрытом рте.
Рис.6-б. Схематическое изображение зон действия регионарной анестезии у детей. S — подслизистая, М — мандибулярная.
Один из ее недостатков это не абсолютная эффективность. По данным В. Ф. Рудько (1968), местная анестезия новокаином эффективна только у 75 % больных, а при воспалительных процессах — только у 50%. Инъекционная анестезия блокирует физический компонент боли, но не воздействует на эмоциональную сферу больного, т. е. не осуществляет полного обезболивания и не обеспечивает комфорта при лечении стоматологических больных. Механизм действия: местные анестетики прерывают поток болевой импульсации путем воздействия на натриево-кальциевый обмен в нервныхклетках.
|
||||||||||
|
Последнее изменение этой страницы: 2017-02-19; просмотров: 321; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.15.202.169 (0.009 с.) |

 Рис. 3. Схема перемещения естественных отверстий челюстей с возрастом
Рис. 3. Схема перемещения естественных отверстий челюстей с возрастом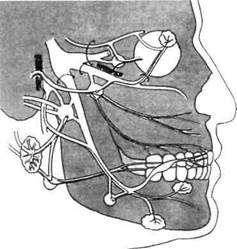


 М билатерально +S
М билатерально +S


