Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Топография внутренней грудной артерии, a. thoracica internaСодержание книги
Поиск на нашем сайте
Слои Кожа на передней и боковых грудных стенках тонкая, подвижная и, за исключением области грудины и остистых отростков, легко собирается в складки. Кожа в области грудины содержит потовые железы. На задней стенке кожа более толстая и менее подвижная. В подкожной жировой клетчатке проходят поверхностные сосуды и нервы. Вены образуют густую подкожную сеть, особенно выраженную в области молочных желез. Венозная сеть образуется из ветвей подмышечной, подключичной, межрёберных, внутренних грудных вен. Подкожные вены грудной стенки связаны с венами передней брюшной стенки. Одна из этих вен — v. thoracoepigastrica (их может быть две), начинается на уровне пупка и имеет довольно значительное протяжение. Венозная сеть может расширяться при затруднении оттока венозной крови по системам полых вен или воротной вены, образуя каво-кавальные и портокавальные анастомозы. Извилистые расширенные вены могут служить одним из симптомов нарушения центрального венозного кровообращения. В подкожной жировой клетчатке разветвляются кожные ветви передних и задних ветвей I—IX грудных спинно-мозговых нервов — rr. cutanei nn. thoracici. В верхних отделах кожу иннервируют ветви надключичных нервов. Поверхностная фасция сзади толще, чем спереди, где имеет вид тонкой и не всегда определяемой соединительнотканной пластинки. Под ключицей поверхностная фасция окружает начинающиеся здесь пучки подкожной мышцы шеи, platysma. Ниже поверхностная фасция образует соединительнотканную капсулу молочной железы. МОЛОЧНАЯ ЖЕЛЕЗА, MAMMA Молочная железа расположена в подкожном слое грудной клетки. Она занимает промежуток между краем грудины и передней подмышечной линией на уровне III—VI (VII) рёбер, кпереди от большой грудной мышцы и частично передней зубчатой, покрытых собственной фасцией. Форма и размеры железы у женщин связаны с половым развитием и индивидуальными особенностями. Кожа тонкая, по отношению к железе малоподвижная. Сдвигается только вместе с железой. Подкожная жировая клетчатка пронизана соединительнотканными перемычками, связывающими кожу с капсулой железы, что и обусловливает малую подвижность кожи над железой. В области соска и околососкового кружка (ареолы) подкожной клетчатки нет. Молочная железа окружена капсулой, образованной расщеплением поверхностной фасции. Фасция между верхним краем железы и ключицей утолщена, в ней выделяют 1—3 связки, подвешивающие молочную железу, ligg. suspensoria mammaria [Cooper]. От фасциальной капсулы молочной железы в её толщу отходят многочисленные соединительнотканные отроги, которые окружают 15—20 долек собственно молочной железы, glandula mammaria, имеющих выводные млечные протоки диаметром 2—3 мм. Протоки радиально сходятся по направлению к соску, у основания которого ампулообразно расширяются, образуя млечные синусы. В области соска млечные протоки вновь суживаются и, соединяясь по 2—3, открываются на верхушке соска 8—15 точечными отверстиями. Радиально идущие отроги между дольками способствуют отграничению гнойного экссудата при гнойно-воспалительных процессах в железе (маститах).
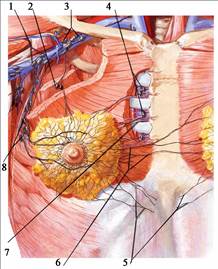
Позади капсулы молочной железы, между ней и собственной фасцией, покрывающей большую грудную мышцу (fascia pectoralis), располагается слой рыхлой клетчатки, которую называют ретромаммарной. В ней могут развиваться ретромаммарные флегмоны, чаще всего как осложнение гнойного мастита. Рыхлость клетчатки обеспечивает подвижность молочной железы по отношению к грудной стенке. Уменьшение подвижности может свидетельствовать о прорастании новообразования (опухоли) через капсулу железы, далее через клетчатку в фасцию большой грудной мышцы. Верхняя половина молочной железы располагается в подключичной области, слои которой глубже fascia pectoralis рассмотрены в главе «Верхняя конечность». Кровоснабжение молочной железы осуществляется многочисленными ветвями a. thoracica interna, a. thoracica lateralis и аа. intercostales (рис. 6.2).
Рис. 6.2. Кровоснабжение молочной железы. 1 – a. thoracica interna, rami perforantes; 2 – rami mammarii mediales; 3 – a. axillaris; 4 – n. medianus; 5 – a. thoracica lateralis; 6 – rami mammarii laterales; 7 - rami mammarii laterales от aa. intercostales posteriores
Глубокие вены сопровождают одноимённые артерии, поверхностные образуют подкожную сеть, связанную с подмышечной веной и другими ветвями подкожной венозной сети. Цепочки лимфатических узлов сопровождают артерии, чем и объясняются главные пути лимфооттока от молочной железы: в подмышечную ямку (a. thoracica lateralis) и в грудную полость (аа. intercostales и далее вдоль a. thoracica interna). Лимфатическая система молочной железы хорошо развита и тесно связана с соседними лимфатическими бассейнами. Капиллярная лимфатическая сеть, расположенная непосредственно в коже и предмаммарной клетчатке, лучше развита в области наружных квадрантов железы, образуя в области околососкового кружка поверхностное ареолярное сплетение лимфатических сосудов. Внутриорганная лимфатическая система молочной железы представлена поверхностной и глубокой сетями лимфатических капилляров. Поверхностная сеть лимфатических капилляров связана с кожной лимфатической сетью; глубокая сеть начинается из внутридольковых и междольковых лимфатических капилляров и анастомозирует с поверхностными кожными лимфатическими сосудами (этим объясняется ранняя инфильтрация кожных сосудов при метастазировании злокачественных опухолей — «кожная дорожка» метастазов). Из глубокой сети образуются более крупные отводящие лимфатические сосуды, которые проходят вдоль наружного края и передней поверхности фасциального влагалища большой грудной мышцы или интрафасциально. Лимфа оттекает от молочной железы по нескольким направлениям (рис. 6.3).
Рис. 6.3 Лимфоотток от молочной железы. 1 – nodi lymphoidei axillares centrales; 2 - nodi lymphoidei interpectorales; 3 - nodi lymphoidei axillares apicales; 4 – rami perforantes a. thoracica interna et nodi lymphoidei parasternales; 5 – отток лимфы в nodi lymphoidei phrenici et hepatici; 6 – отток лимфы на противоположную сторону; 7 - отток лимфы в nodi lymphoidei mediastinalis; 8 – a. thoracica lateralis et nodi lymphoidei axillares pectorales
1. Главное направление оттока лимфы — лимфатические узлы подмышечной ямки. В них оттекает до 4/5 всего объема лимфы от молочной железы. 20—40 лимфатических узлов подмышечной ямки составляют 5 групп (плечевые, подлопаточные, грудные, центральные и верхушечные — см. «Подмышечная область»). От верхненаружного и нижненаружного квадрантов молочной железы лимфа оттекает в грудные, центральные и верхушечные узлы. Первыми узлами грудной группы являются так называемые узлы Зоргиуса, расположенные на 2—3-м зубце m. serratus anterior (уровень III ребра), там, где прикрепляется под углом к грудной стенке передний край большой грудной мышцы (ориентир для поиска узлов). Эти узлы раньше всех увеличиваются при метастазировании опухоли молочной железы и поэтому называются «сторожевыми». Далее лимфа попадает в центральные узлы, служащие коллектором для всех сосудов, которые несут лимфу в подмышечную ямку, и чаще всего поражаемые при раке молочной железы. От центральных узлов лимфа оттекает в верхушечные, nodi apicales. От них лимфа направляется к надключичным и глубоким узлам шеи и далее собирается в яремные протоки, впадающие либо в грудной проток, либо непосредственно в венозный угол, образованный подключичной веной и внутренней яремной веной. 2. Второе направление лимфооттока — окологрудинные узлы грудной полости, идущие вдоль a. thoracica interna. В них лимфа попадает через цепочки узлов, идущих рядом с ветвями межрёберных артерий и внутренней грудной артерии через межреберья вдоль перфорирующих ветвей внутренней грудной артерии. Сюда лимфа направляется преимущественно из глубоких отделов медиальных квадрантов молочной железы. В случае нарушения оттока по двум основным направлениям (что может произойти в результате блокады лимфатических сосудов множественными метастазами) усиливается отток лимфы по дополнительным путям. 3. Часть лимфатических сосудов проходит через толщу большой грудной мышцы (транспекторально) в межгрудные узлы, nodi interpectorales, расположенные между большой и малой грудными мышцами. От межгрудных узлов лимфа оттекает в дельтовидно-грудные, nodi deltopectorales (подключичные, infraclaviculares), узлы и далее в надключичные. Иногда лимфа попадает в надключичные узлы, минуя подключичные, чем объясняются случаи поражения раком глубоких шейных узлов при отсутствии метастазов в подмышечной области. Один из надключичных узлов, лежащий позади латерального края грудино-ключично-сосцевидной мышцы, является вторым «сторожевым» узлом в процессе метастазирования. Сравнительная частота отдаленных метастазов рака молочной железы, в частности в лёгкие и кости, объясняется ранним проникновением опухолевых элементов из лимфатического в кровеносное русло, ещё до образования выраженных метастазов в регионарных лимфатических узлах. 4. От медиальных отделов молочной железы лимфа может оттекать в узлы контралатеральной железы и далее — подмышечной ямки. 5. От нижнемедиальных отделов молочных желез возможен отток лимфы в направлении книзу, в подкожную клетчатку передней брюшной стенки, а затем в предбрюшинную клетчатку. Иннервация молочной железы осуществляется преимущественно за счёт передних и заднебоковых кожных ветвей 2—5 межрёберных нервов, а также ветвей надключичных нервов, иннервирующих кожу, покрывающую железу. Наибольшей густоты нервные сплетения достигают в зоне соска. Собственная фасция груди, fascia thoracica, как и в других областях, покрывает мышцы грудной стенки. У большой грудной мышцы она носит название fascia pectoralis и состоит из двух листков — поверхностного и глубокого (fascia clavipectoralis), которые образуют фасциальные футляры для большой и малой грудных мышц и ограничивают субпекторальное межмышечное клетчаточное пространство (см. главу 2 «Топография подключичной области»). Книзу и кнутри от m. pectoralis major fascia thoracica переходит на сухожильно-мышечные пучки передней зубчатой мышцы и наружной косой мышцы живота (рис. 6.4).
Рис. 6.4. Мышцы передней поверхности грудной стенки: 1 – v. cephalica; 2 - m. pectoralis major; 3 – rami perforantes a. thoracicae internae; 4 – m. sternocleidomastoideus; 5 – clavicula; 6 – m. subclavius; 7 – a. thoracoacromialis; 8 – processus coracoideus; 9 - m. pectoralis minor; 10 – fascia clavipectoralis; 11 - m. serratus anterior; 12 – membrana intercostalis externa; 13 - mm. intercostales externi; 14 – corpus sterni et processus xiphoideus; 15 - m. rectus abdominis; 16 – linea alba; 17 - передняя стенка влагалища прямой мышцы живота; 18 - m. obliquus externus abdominis; 19 – rami cutanei laterales от aa. et nn. intercostales; 20 - m. serratus anterior; 21 – m. latissimus dorsi; 22 - а. thoracica lateralis et n. thoracicus longus
Под собственной фасцией, по наружной поверхности мышц, проходят сосуды и нервы. Наиболее кпереди, вдоль латерального края малой грудной мышцы, а затем по наружной поверхности передней зубчатой мышцы проходят боковые грудные сосуды — а. et v. thoracicae laterales, а на 1,5—2,0 см кзади от них — длинный грудной нерв, n. thoracicus longus (иннервирует переднюю зубчатую мышцу). Ещё более кзади располагаются n. thoracodorsalis (к широчайшей мышце спины) и a. et v. thoracodorsales, прикрытые широчайшей мышцей спины. Следующим слоем являются костно-связочные и мышечно-фасциальные образования грудной клетки, к которым относятся грудина, рёбра и межреберья. На задней грудной стенке fascia thoracica состоит из поверхностного листка, который образует фасциальные футляры для нижнего отдела трапециевидной мышцы и широчайшей мышцы спины, и глубокого, который ограничивает костно-фиброзные ложа лопатки, а также образует фасциальные футляры для большой и малой ромбовидных мышц. Глубокий листок собственной фасции, покрывающий мышцу, выпрямляющую позвоночник, называется пояснично-грудной фасцией, fascia thoracolumbalis. Она относительно тонка вверху и значительно утолщается по направлению книзу, а на уровне нижних грудных позвонков имеет вид плотного апоневроза.
ТОПОГРАФИЯ МЕЖРЕБЕРИЙ, SPATIUM INTERCOSTALES В промежутках между рёбрами расположены наружные и внутренние межрёберные мышцы, mm. intercostales externi et interni, клетчатка и сосудисто-нервные пучки. Наружные межрёберные мышцы идут от нижнего края рёбер косо сверху вниз и кпереди к верхнему краю нижележащего ребра. На уровне рёберных хрящей наружные межрёберные мышцы отсутствуют и заменены наружной межрёберной перепонкой, membrana intercostalis externa, сохраняющей направление соединительнотканных пучков, соответствующее ходу мышц. Глубже расположены внутренние межрёберные мышцы, пучки которых идут в противоположном направлении: снизу вверх и назад. Кзади от рёберных углов внутренних межрёберных мышц уже нет, они заменены тонкими пучками внутренней межрёберной перепонки, membrana intercostalis interna. Довольно часто от внутренних межрёберных мышц отделяются мышечные пучки, которые прикрепляются вдоль внутреннего края sulcus costae и называются mm. intercostales intimi. Между mm. intercostales intimi и interni располагается небольшой слой клетчатки, через которую может проходить межрёберный сосудисто-нервный пучок или межрёберный нерв. Пространство между соседними рёбрами, ограниченное снаружи и изнутри соответствующими межрёберными мышцами, называется межреберьем, spatium intercostale. В нём расположены межрёберные сосуды и нерв: вена, ниже неё — артерия, а ещё ниже — нерв (для простоты запоминания: Вена, Артерия, Нерв — ВАНя). Межрёберный пучок на участке между паравертебральной и средней подмышечной линиями лежит в борозде, sulcus costae, нижнего края вышележащего ребра (рис. 6.5, 6.6).
Рис. 6.5. Топография межрёберного сосудисто-нервного пучка на задней и передней поверхности грудной клетки (схема). I – сзади, между средней подмышечной и паравертебральной линиями; II – спереди, между средней подмышечной и среднеключичной линиями. 1 - fascia m. latissimus dorsi; 2 - m. latissimus dorsi; 3 - fascia thoracica; 4 - v. intercostalis; 5 - a. intercostalis; 6 - n. intercostalis; 7 - m. intercostalis externus; 8 - m. intercostalis internus; 9 - fascia endothoracica; 10 - предплевральная клетчатка; 11- pleura parietalis; 12 – fascia pectoralis; 13 – m. pectoralis major.
Рис. 6.6 Межреберье (вариант с прохождением сосудисто-нервного пучка между m. intercostalis internus и m. intercostalis intimus) 1 – costa; 2 – m. intercostalis externus; 3 - m. intercostalis internus; 4 - fascia endothoracica; 5 - pleura parietalis; 6 - m. intercostalis intimus; 7 - n. intercostalis; 8 - a. intercostalis; 9 - v. intercostalis
Кпереди от средней подмышечной линии межрёберные сосуды и нервы расположены в межмышечной клетчатке и не защищены рёбрами, поэтому всякие проколы грудной клетки предпочтительнее производить кзади от средней подмышечной линии по верхнему краю нижележащего ребра.
Задние межрёберные артерии отходят от аорты, а передние — от внутренней грудной артерии. Благодаря многочисленным анастомозам они составляют единое артериальное кольцо, разрыв которого может привести к сильному кровотечению из обоих концов повреждённого сосуда. Трудности при остановке кровотечения объясняются также тем, что межрёберные сосуды тесно связаны с надкостницей рёбер и фасциальными футлярами межрёберных мышц, из-за чего их стенки при ранении не спадаются. Межрёберные нервы по выходе из межпозвоночных отверстий, отдав тыльные ветви, направляются кнаружи. Со стороны грудной полости до угла ребра они не покрыты мышцами и отделены от париетальной плевры пучками внутренней межрёберной перепонки и тонким листком внутригрудной фасции и подплевральной клетчаткой. Это объясняет возможность вовлечения межрёберных нервов в воспалительный процесс при заболеваниях плевры. Нижние 6 межрёберных нервов иннервируют переднебоковую стенку живота. Местную анестезию межрёберных нервов в межреберьях производят при переломах рёбер, поскольку основное требование при лечении таких пострадавших — эффективное обезболивание. Это необходимое условие даже при одиночных переломах, особенно у лиц, страдающих хроническим бронхитом. Неустранённая боль и вследствие этого неэффективный кашель способны в очень короткие сроки осложнить течение травмы обострением гнойно-воспалительных процессов в бронхах и лёгких. Анестетик вводят по паравертебральной линии как минимум в два межреберья. Следующий слой грудной стенки — внутригрудная фасция, fascia endothoracica, выстилающая изнутри межрёберные мышцы, рёбра и рёберные хрящи, грудину, а также переднюю поверхность грудных позвонков и диафрагму. Фасция над каждым из этих образований имеет соответствующее название: fascia costalis, fascia diaphragmatica и т. д. Спереди в тесной связи с внутригрудной фасцией находится a. thoracica interna.
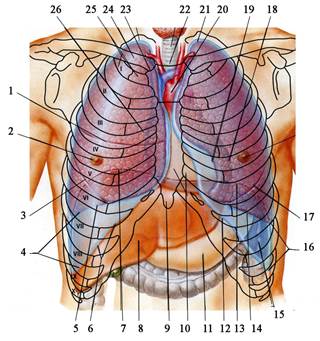
Топография плевры Каждое лёгкое располагается в изолированной плевральной полости. Полость плевры, cavitas pleuralis, в виде щелевидного пространства образована серозной оболочкой — плеврой, pleura, состоящей из висцеральной плевры, pleura visceralis, и париетальной плевры, pleura parietalis. Висцеральная плевра плотно сращена с тканью лёгкого и не может быть снята без нарушения целости лёгкого. Она заходит в борозды лёгкого и таким образом отделяет доли лёгкого друг от друга. Охватывая лёгкое со всех сторон, висцеральная плевра по корню лёгкого непосредственно продолжается в париетальную плевру. По нижнему краю корня лёгкого серозные листки передней и задней поверхностей корня соединяются в одну складку, lig. pulmonale, которая опускается вертикально вниз по внутренней поверхности лёгкого и прикрепляется к диафрагме. Париетальная плевра своей наружной поверхностью срастается со стенками грудной полости, а внутренней обращена к висцеральной плевре. Внутренняя поверхность плевры покрыта мезотелием и смочена небольшим количеством серозной жидкости, благодаря чему уменьшается трение между двумя плевральными листками во время дыхательных движений. Между париетальной плеврой и внутренней поверхностью грудной стенки, представленной внутригрудной фасцией, fascia endothoracica, располагается небольшое количество клетчатки, называемой подплевральной. Верхнюю часть каждого плеврального мешка выделяют под названием купола плевры, cupula pleurae. Купол плевры вместе с входящей в него верхушкой соответствующего лёгкого выходит через верхнюю апертуру в области шеи на 3—4 см выше переднего конца I ребра или на 2—3 см выше ключицы. Сзади его проекция соответствует уровню остистого отростка VII шейного позвонка, а сам купол прилежит к головке и шейке I ребра, длинным мышцам шеи, нижнему шейному узлу симпатического ствола. С латеральной стороны купол плевры ограничивают mm. scaleni anterior et medius, из промежутка между которыми выходят стволы плечевого сплетения. Непосредственно на куполе плевры располагаются подключичные артерии. Купол плевры связан клетчаткой с membrana suprapleuralis (часть внутригрудной фасции), отделяющей полость груди от органов шеи. В зависимости от отделов полости груди, к которым прилежит париетальная плевра, в ней различают рёберную, диафрагмальную и средостенную (медиастинальную) части (pars costalis, diaphragmatica и mediastinalis). Pars costalis, самая обширная часть париетальной плевры, тесно связана с покрывающей изнутри рёбра и межреберья внутригрудной фасцией. Pars diaphragmatica покрывает верхнюю поверхность диафрагмы, за исключением срединной части, где к диафрагме прилежит непосредственно перикард. Pars mediastinalis расположена в переднезаднем направлении (сагиттально): проходит от задней поверхности грудины до боковой поверхности позвоночника и прилежит латерально к органам средостения. Сзади на позвоночнике и впереди на грудине медиастинальная часть плевры переходит непосредственно в рёберную часть, внизу у основания перикарда — в диафрагмальную, а на корне легкого — в висцеральную плевру. При переходе одной части париетальной плевры в другую образуются переходные складки, которые определяют границы париетальной плевры и, следовательно, полости плевры. Передние границы плевры, соответствующие линии перехода рёберной части плевры в средостенную, на правой и левой стороне расположены несимметрично, так как сердце оттесняет левую плевральную складку (рис. 6.10).
Рис. 6.10. Плевра и лёгкие спереди. 1 – fissura horizontalis; 2 – papilla mammaria; 3 – fissura obliqua; 4 – recessus costodiaphragmaticus; 5 – margo inferior pulmonis; 6 – нижняя граница правой плевральной полости; 7 – правый купол диафрагмы; 8 – hepar; 9 – processus xiphoideus; 10 – facies sternocostalis cordis; 11 – gaster; 12 - нижняя граница левой плевральной полости; 13 – левый купол диафрагмы; 14 - margo inferior pulmonis; 15 – splen; 16 - recessus costodiaphragmaticus; 17 - fissura obliqua; 18 – margo sinister cordis; 19 – incisura cardiac pulmonis sinistri; 20 – aorta ascendens; 21 – apex pulmonis; 22 – incisura jugularis; 23 – art. sternoclavicularis; 24 – clavicula; 25 – costa I; 26 - margo dexter cordis
Справа передняя граница от купола плевры спускается к грудино-ключичному сочленению и направляется вниз позади рукоятки грудины к середине её соединения с телом грудины (на уровне хряща ребра). Далее она спускается вниз левее средней линии до уровня прикрепления хряща VI ребра к грудине, откуда переходит в нижнюю границу полости плевры. Слева передняя граница также проходит позади грудино-ключичного сочленения, затем косо и вниз к средней линии. На уровне IV ребра она отклоняется латерально, оставляя расположенный здесь треугольный участок перикарда не покрытым плеврой. Затем передняя граница париетальной плевры спускается параллельно краю грудины до хряща VI ребра, где отклоняется латерально вниз, переходя в нижнюю границу. Правая и левая передние плевральные складки на уровне II—IV рёберных хрящей близко подходят друг к другу и частично фиксированы при помощи соединительнотканных тяжей. Выше и ниже этого уровня образуются верхний и нижний межплевральные промежутки (рис. 6.11).
Рис. 6.11 Межплевральные промежутки (поля). 1 – costa I; 2 – a., v. thoracicae internae; 3 – pleura costalis; 4 – pericardium; 5 – нижний межплевральный промежуток area interpleurica superior; 6 – m. transversus abdominis; 7 – m. rectus abdominis; 8 – trigonum sternocostale dextrum; 9 – pars sternalis diaphragmae; 10 - trigonum sternocostale sinistrum; 11 – соединение перикарда с диафрагмой; 12 - pars costalis diaphragmae; 13 - верхний межплевральный промежуток area interpleurica inferior; 14 – pleura parietalis (передняя граница).
Верхний промежуток, обращённый вершиной книзу, располагается позади рукоятки грудины. К нему прилежит вилочковая железа или её остатки в виде скопления клетчатки (у взрослых). Нижний промежуток, обращенный вершиной кверху, располагается позади нижней половины грудины и прилежащих к ней передних отделов четвёртого и пятого левых межреберий. На этом участке к стенке грудной полости прилежит перикард. Нижние границы плевральных полостей проходят по среднеключичной линии — по VII ребру, по средней подмышечной линии — по X ребру, по лопаточной линии — по XI ребру, по околопозвоночной линии — по XII ребру. На левой стороне нижняя граница плевры стоит несколько ниже, чем на правой. Задние границы плевральных полостей спускаются от купола плевры вдоль позвоночного столба и соответствуют рёберно-позвоночным суставам. Следует, однако, иметь в виду, что задняя граница правой плевры часто заходит на переднюю поверхность позвоночника, нередко достигая срединной линии, где прилегает к пищеводу (рис. 6.12).
Рис. 6.12. Плевра и лёгкие сзади. 1 – левая граница париетальной плевры; 2 - recessus costodiaphragmaticus; 3- splen; 4 - нижняя граница плевральной полости; 5 - margo inferior pulmonis; 6 - левый купол диафрагмы; 7 - правый купол диафрагмы; 8 - margo inferior pulmonis; 9 - hepar; 10 - recessus costodiaphragmaticus; 11 – правая граница париетальной плевры; 12 - fissura horizontalis; 13 - clavicula; 14 - fissura obliqua; 15 - costa I; 16 – cupula pleurae; 17 – processus spinosus ThI; 18 - fissura obliqua; 19 – spina scapulae.
Границы лёгких не во всех местах совпадают с границами плевральных мешков. Там, где лёгочные края не совпадают с плевральными границами, между ними остаются запасные пространства, называемые синусами плевры, recessus pleurales. В них лёгкое заходит только в момент самого глубокого вдоха. Плевральные синусы составляют часть полости плевры и образуются в местах перехода одной части париетальной плевры в другую (распространённая ошибка: «синусы образованы париетальным и висцеральным листками плевры»). Стенки синусов близко соприкасаются при выдохе и отходят друг от друга во время вдоха, когда синусы частично или полностью заполняются лёгкими. Они расходятся также при заполнении синусов кровью или экссудатом. Рёберно-диафрагмальный синус, recessus costodiaphragmaticus, — самый глубокий. Он образуется между рёберной и диафрагмальной частями париетальной плевры и расположен на уровне прикрепления диафрагмы в виде полукруга от хряща VI ребра до позвоночника. Глубина синуса увеличивается в направлении спереди назад. На уровне хряща VI ребра она равна 2 см, а на уровне VII—X ребра по средней подмышечной линии при максимальном выдохе — 8 см. Наиболее низко рёберно-диафрагмальный синус расположен между средней подмышечной и лопаточной линиями. Сзади синус доходит справа до непарной вены, слева — до аорты. Лёгкие не заполняют рёберно-диафрагмальный синус даже при максимальном вдохе. Диафрагмально-медиастинальный синус, recessus phrenicomediastinalis, образуется при переходе медиастинальной части плевры в диафрагмальную. Он не очень глубок, идёт в сагиттальном направлении. Рёберно-медиастинальный синус, recessus costomediastinalis, располагается у передней границы плевры при переходе рёберной части в медиастинальную. Этот синус на правой стороне выражен слабо, на левой — значительно сильнее. Позвоночно-медиастинальный синус, recessus vertebromediastinalis, расположен у задней границы плевры. В иннервации париетальной плевры принимают участие межрёберные и диафрагмальные нервы. Висцеральная плевра иннервируется ветвями лёгочного сплетения. Топография лёгких Лёгкие — парные органы, располагающиеся в полостях плевры. В каждом лёгком различают верхушку и три поверхности: рёберную, диафрагмальную и средостенную. Размеры правого и левого лёгкого неодинаковы вследствие более высокого стояния правого купола диафрагмы и положения сердца, смещённого влево. Скелетотопия лёгких. Передние и задние границы лёгких и плевры почти совпадают (см. рис 6.10 - 6.12). Передняя граница правого лёгкого от верхушки направляется вниз, проецируется у середины симфиза рукоятки грудины, далее идёт позади тела грудины несколько левее срединной линии и у VI ребра переходит в нижнюю границу. Передняя граница левого лёгкого тоже сначала совпадает с границей плевры, затем, огибая сердце, от уровня хряща IV ребра отклоняется влево до парастернальной линии и резко поворачивает вниз, пересекает четыре межреберья и хрящ V ребра. У хряща VI ребра передняя граница левого лёгкого переходит в нижнюю. Нижняя граница от места прикрепления VI ребра к грудине с небольшим уклоном назад и вниз почти горизонтально идёт до места сочленения XI ребра с XI грудным позвонком. В направлении спереди назад она пересекает: по среднеключичной линии — верхний край VII ребра, по передней подмышечной линии — нижний край VII ребра, по средней подмышечной линии — VIII ребро, по лопаточной линии — девятое межреберье или X ребро. Нижняя граница левого лёгкого несколько ниже. При глубоком вдохе нижняя граница лёгких опускается по окологрудинной линии до нижнего края VII ребра, по околопозвоночной линии — до верхнего края XII ребра. Задние границы лёгких полностью повторяют задние границы плевры вдоль позвоночного столба. Синтопия Правое лёгкое спереди от ворот своей средостенной поверхностью прилегает к правому предсердию, а выше него — к верхней полой вене (рис. 6.13). Позади ворот лёгкое прилегает к непарной вене, телам грудных позвонков и средней трети пищевода, в результате чего на нём образуется пищеводное вдавление. Корень правого лёгкого огибает в направлении сзади наперед v. azygos.
Рис. 6.13. Синтопия лёгких: 1 — a. carotis communis dextra; 2 — trachea; 3 — cupula pleurae; 4 — a. subclavia dextra; 5 — a. brachiocephalica dextra; 6 — pleura mediastinalis; 7 — v. cava superior; 8 — pulmo dexter; 9 — края отсеченной плевры; 10 — pleura diaphragmatica; 11 — cartilago costae VII; 12 — processus xiphoideus; 13 — pleura costalis; 14 — lingula pulmonis; 15 — apex cordis; 16 — pericardium; 17 — pulmo sinister; 18 — переход висцеральной плевры в медиастинальную; 19 — truncus pulmonalis; 20 — arcus aortae; 21 — costa I; 22 — a. subclavia sinistra
Левое лёгкое средостенной поверхностью прилегает спереди от ворот к левому желудочку, а выше него — к дуге аорты. Позади ворот средостенная поверхность левого лёгкого прилегает к грудной аорте, образующей на лёгком аортальную бороздку. Корень левого лёгкого в направлении спереди назад огибает дуга аорты. На средостенной поверхности каждого лёгкого располагаются лёгочные ворота, hilum pulmonis, представляющие собой воронкообразное, неправильной овальной формы углубление (1,5—2 см). Через ворота в лёгкое и из него проникают бронхи, сосуды и нервы, составляющие корень лёгкого, radix pulmonis. В воротах располагаются также рыхлая клетчатка и лимфатические узлы, а главные бронхи и сосуды отдают здесь долевые ветви. Правое лёгкое глубокими щелями делится на три доли (верхняя, средняя и нижняя), левое — на две (верхняя и нижняя). В левом лёгком вместо средней доли выделяют язычок, lingula pulmonis sinistri. При этом делении косая щель, fissura obliqua, левого лёгкого идёт по линии, соединяющей остистый отросток III грудного позвонка с границей между костной и хрящевой частью VI ребра. Выше этой линии лежит верхняя доля, ниже — нижняя. Косая щель правого лёгкого идёт так же, как в левом лёгком. В месте её пересечения со средней подмышечной линией проецируется горизонтальная щель, fissura horizontalis, направляющаяся почти горизонтально к месту прикрепления к грудине IV рёберного хряща. Бронхолёгочные сегменты. Развитие лёгочной хирургии привело к изучению и выделению более мелких структур лёгкого — сегментов. Сегмент лёгкого — участок лёгочной ткани той или иной доли, вентилируемый сегментарным бронхом (бронх 3-го порядка) и отделенный от соседних сегментов соединительной тканью. По форме сегменты, как и доли, напоминают пирамиду, вершиной обращенную к воротам лёгкого, а основанием — к его поверхности. На вершине пирамиды находится его ножка, состоящая из сегментарного бронха, сегментарной артерии (3-го порядка) и центральной вены. Основным сосудистым коллектором, собирающим кровь из прилежащих сегментов, являются межсегментарные вены, идущие в разделяющих сегменты соединительнотканных перегородках, а не центральные вены, по которым оттекает лишь небольшая часть крови. Каждое лёгкое состоит из 10 сегментов, причём в верхних долях содержится 3 бронхолегочных сегмента, в средней доле правого лёгкого и язычке левого лёгкого — 2, в нижних долях — 5 (рис. 6.14).
Рис. 6.14. Сегменты лёгких. В воротах лёгких синим цветом показана лёгочная артерия, красным — лёгочные вены, желтым — лимфатические узлы, серым — бронхи. а, б — правое лёгкое: I — верхушечный сегмент (верхняя доля) (СI); II — задний сегмент (СII); III — передний сегмент (СIII); IV — латеральный сегмент (CIV); V — медиальный сегмент (СV); VI — верхушечный сегмент (нижняя доля) (CVI); VII — медиальный [сердечный] базальный сегмент (СVII); VIII — передний базальный сегмент (СVIII); IX — латеральный базальный сегмент (CIX); X — задний базальный сегмент (СX); в, г — левое лёгкое: I-II — верхушечно-задний сегмент (верхняя доля) (CI+II); III — передний сегмент (СIII); IV — верхний язычковый сегмент (CIV); V — нижний язычковый сегмент (СV); VI — верхушечный сегмент (нижняя доля) (CVI); VII — медиальный [сердечный] базальный сегмент (СVII); VIII — передний базальный сегмент (СVIII); IX — латеральный базальный сегмент (CIX); X — задний базальный сегмент (СX).
Деление лёгких на сегменты позволяет более точно определять локализацию патологического очага и выполнять рациональную (экономную) резекцию лёгкого в пределах одного-двух сегментов.
Ворота лёгких, корни лёгких Корень лёгкого, radix pulmonis, — это главный бронх, лёгочные артерия и две вены, бронхиальные артерии, лимфатические сосуды и узлы и нервные сплетения, покрытые отрогами внутригрудной фасции и плеврой, переходящей от средостенной части париетальной плевры в висцеральную. Клетчатка, окружающая элементы корня лёгкого, сообщается с клетчаткой среднего средостения, что имеет значение при распространении инфекции. Корень лёгкого уплощён спереди назад, его высота составляет в среднем 5,6—6,6 см. Скелетотопически корень лёгкого соответствует уровню IV—VI грудных позвонков и II—IV рёбрам спереди. Кнутри от средостенной плевры (вне корня) крупные сосуды корня лёгкого покрыты задним листком перикарда и не видны при вскрытии полости плевры. Ворота лёгких — овальное или ромбовидное углубление, расположенное несколько выше и дорсальнее середины внутренней поверхности лёгкого; через ворота проходят корни лёгких. Ворота лёгких расположены ниже бифуркации трахеи, поэтому бронхи идут косо вниз и кнаружи. Правый главный бронх шире и короче левого; он состоит из 6—8 хрящевых полуколец и в поперечнике в среднем достигает 2 см. Левый бронх ýже и длиннее правого, он состоит из 9—12 хрящевых полуколец. Его средний диаметр — 1,2 см. Правый бронх опускается круче левого и является как бы продолжением трахеи. Более вертикальное направление и бóльшая ширина правого бронха объясняют то, что инородные тела попадают в него чаще, чем в левый.
Элементы корней правого и левого лёгкого расположены асимметрично. В корне правого лёгкого самое верхнее положение занимает главный бронх, а ниже и кпереди от него расположена лёгочная артерия, ниже артерии — верхняя лёгочная вена (для запоминания: Бронх, Артерия, Вена — БАВария) (рис. 6.15).
Рис. 6.15. Корень и ворота правого лёгкого.
1 - sulcus a. subclavia; 2 - sulcus v. brachiocephalicae dextra; 3 – impressio costa I; 4 - impressio v. cavae superioris; 5 - lobus superior; 6 – impressio от thymus; 7 - margo anterior; 8 – hylum pulmonis; 9 – fissura horizontalis; 10 - impressio cardiaca; 11 – fissura obliqua; 12 - lobus medius; 13 - impressio v. cavae inferioris; 14 - facies diaphragmatica; 15 - margo inferior; 16 - lig. pulmonale; 17 - impressio oesophagi; 18 – lobus inferior; 19 – v. pulmonalis inferior; 20 – nodi lymphoidei pulmonales; 21 – v. pulmonalis superior; 22 –bronchus lobaris medius et inferior; 23 - a. bronchialis; 24 - a. pulmonalis; 25 – bronchus lobaris superior; 26 - pleura visceralis (срезана); 27 - fissura obliqua; 28 - impressio v. azygos; 29 - impressio oesophagi; 30 – impressio tracheae; 31 – apex.
От правого главного бронха (бронх 1-го порядка) ещё до вступления в ворота лёгких отходит верхнедолевой бронх (бронх 2-го порядка), который делится на три сегментарных бронха — I, II и III. Далее до места отхождения среднедолевого бронха главный бронх называется промежуточным. Среднедолевой бронх распадается на два сегментарных бронха — IV и V. После отхождения среднедолевого бронха промежуточный бронх переходит в нижнедолевой, который распадается на 5 сегментарных бронхов — VI, VII, VIII, IX и X. Правая лёгочная артерия делится на долевые и сегментарные артерии, уровни отхождения которых не всегда точно соответствуют уровням деления бронхов. Лёгочные вены (верхняя и нижняя) формируются из межсегментарных и центральных вен. Нижняя лёгочная вена короче верхней и расположена кзади и книзу от неё. В корне левого лёгкого наиболее верхнее положение занимает лёгочная артерия, ниже и кзади от нее располагается главный бронх (рис. 6.16). Верхняя и нижняя лёгочные вены прилежат к передней и нижней поверхностям главного бронха и артерии (для запоминания: Артерия, Бронх, Вена — АБВ: начало алфавита).
Рис. 6.16. Корень и ворота левого лёгкого. 1 - impressio tracheae et oesophagi; 2 - fissura obliqua; 3 –
|
||||
|
Последнее изменение этой страницы: 2017-01-19; просмотров: 1053; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.137.175.83 (0.014 с.) |