Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Классификация пневмокониозовСодержание книги Поиск на нашем сайте
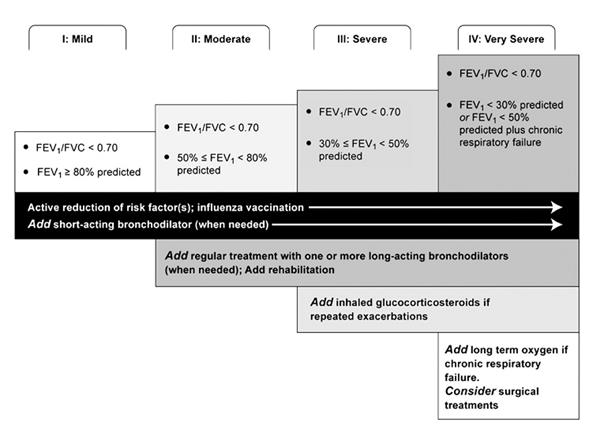
Оглавление 1. Введение--------------------------------------------------------------------------------------- 5 2. Пневмокониозы ------------------------------------------------------------------------------ 9 2.1 Классификация --------------------------------------------------------------------- 10 2.1.1 Патогенетическая классификация ----------------------------------- 10 2.1.2 Рентгенологическая классификация -------------------------------- 11 2.1.3 Клиническая классификация ------------------------------------------ 13 2.1.4 Варианты течения -------------------------------------------------------- 14 2.1.5 Этиологическая классификация -------------------------------------- 14 2.3 Осложнения пневмокониозов--------------------------------------------------- 19 2.4 Стандарт обследования ---------------------------------------------------------- 20 2.5 Лечение ----------------------------------------------------------------------------- 20 2.6 Вопросы для самоконтроля------------------------------------------------------ 23 3. Профессиональный бронхит------------------------------------------------------------- 23 3.1 патогенез профессионального бронхита-------------------------------------- 23 3.2 Факторы риска развития профессиональных бронхитов------------------ 24 3.3 Классификация профессиональных бронхитов------------------------------ 24 3.4 Осложнения ------------------------------------------------------------------------ 25 3.5 Стандарт обследования----------------------------------------------------------- 25 3.6 Критерии, позволяющие установить связь заболевания с профессией--25 3.7 Токсико-пылевые бронхиты------------------------------------------------------ 25 3.8 Лечение------------------------------------------------------------------------------- 26 3.8.1 Лечение стабильного течения ----------------------------------------- 26 3.8.2 Лечение обострений----------------------------------------------------- 28 3.8.3 Конкретные схемы лечения обострений ХОБЛ-------------------- 30 3.9 Вопросы для самоконтроля------------------------------------------------------- 35 4. Профессиональная бронхиальная астма------------------------------------------------ 36 4.1. Профессиональные аллергены-------------------------------------------------- 36 4.2 Клинические проявления--------------------------------------------------------- 37 4.3 Классификация---------------------------------------------------------------------- 37 4.3.1 Патогенетическая классификация------------------------------------- 37 4.3.2 классификация по степени тяжести----------------------------------- 38 4.4 Стандарт обследования------------------------------------------------------------ 39 4.5 Лечение----------------------------------------------------------------------------- 39 4.5.1 Фармакотерапия-------------------------------------------------------- 40 4.5.2 Ступенчатый подход к терапии------------------------------------- 43 4.5.3 Комбинированная терапия------------------------------------------- 43 4.5.4Снижение объема терапии-------------------------------------------- 45
4.6 Вопросы для самоконтроля---------------------------------------------------- 46 5. Тестовый контроль------------------------------------------------------------------------ 46 6. Ситуационные задачи -------------------------------------------------------------------- 62 7. Список литературы------------------------------------------------------------------------ 67
Введение Заболевания органов дыхания занимают лидирующую позицию среди профессиональных болезней в целом по России, и вторую - по Ярославской области. Рис.1 Структура профессиональной заболеваемости по Ярославской области
Согласно официальному Списку профессиональных заболеваний (приложение 5 к Приказу Министерства здравоохранения РФ №90 от ________________ к профессиональным заболеваниям органов дыхания от вдыхания промышленных аэрозолей относятся: · Пневмокониозы · Биссиноз · Профессиональный бронхит · Эмфизема-бронхит с диффузной трахеобронхиальной дискинезией · Тотальные дистрофические заболевания верхних дыхательных путей (хронический субатрофический и гипретрофический ринофарингит)
Профессиональным заболевания органов дыхания другой этиологии: 1. Профессиональная бронхиальная астма и экзогенный аллергический альвеолит, возникающие при вдыхании аллергенной пыли, в соответствии с утвержденным Списком профессиональных заболеваний относится к группе аллергических болезней. 2. Токсические поражения органов дыхания (острый и хронический ринофаринголарингит, трахеит, бронхит, бронхиолит, токсический отек легких и пневмосклероз) рассматриваются в разделе «Острые и хронические интоксикации». 3. К профессиональным заболеваниям легких от воздействия физических факторов относятся острые и хронические легочные проявления, вызванные радиацией. 4. Относительно редко встречаются злокачественные заболевания легких и плевры по классификации относящиеся к разделу 7 Списка профессиональных заболеваний «Новообразования». При воздействии промышленных аэрозолей на организм человека патологические изменения могут развиваться в коже, слизистых оболочках глаз, полости рта, верхних дыхательных путей, бронхов, в легочной ткани, в желудочно-кишечном траке (рис.2).
Наибольшую социальную значимость имеют профессиональные заболевания легких.
Та или иная форма патологии легкого развивается в зависимости от механизма действия конкретного вида пыли на организм. Так пыль, обладающая фиброгенным действием вызывает развитие пневмокониоза, раздражающим – профессионального бронхита, сенсибизизирующим – гиперчувствительных пневмонитов, бронхиальной астмы, экзогенного аллергичнского альвеолита (рис. 3).
Механизм действия пыли на организм определяется ее физико-химическими свойствами. Именно они лежат в основе классификации промышленной пыли. Классификация промышленной пыли, используемая в профпатологии, позволяет прогнозировать с большой долей вероятности, какая форма патологии легких разовьется у работника и, соответственно, расставлять акценты при проведении профилактических осмотров (рис.4). Промышленную пыль разделяют по дисперсности на крупнодисперсную, мелкодисперсную, ультрамелкодисперсную. По происхождению на органическую, неорганическую, смешанную. По фиброгенности на высокофиброгенную и низкофиброгенную. Рис. 4. Классификация промышленной пыли
Крупнодисперсная или видимая пыль – пыль с диаметром частиц более 10 мкм - при попадании в организм вызывает поражение верхних дыхательных путей: развивается профессиональный бронхит или при размерах частиц более 20 мкм - ринофарингит. Эта категория пыли не является фактором риска развития пневмокониоза. Мелкодисперсная пыль с размерами частиц от 0,1 до 10 мкм проникает в глубокие отделы легких, задерживается в альвеолярных ходах и альвеолах, провоцируя развитее пневмокониоза или гиперчувствительных пневмонитов Ультрамелкодисперсная пыль с частицами менее 0,1 мкм в диаметре обладает значительно меньшей фиброгенностью, чем мелкодисперсная за счет, во-первых, меньшей иммуногенности и, во-вторых, за счет того, что частицы, находясь в состоянии броуновского движения, выделяются в окружающую среду вместе с выдыхаемым воздухом, меньше задерживаясь в легких. Высокофиброгенная пыль вызывает развитие силикоза, а также пневмокониозов от воздействия смешанной пыли – сидеросиликоз, аллюмосиликоз, антракосиликоз. Все остальные пневмокониозы – пневмокониозы от воздействия низкофиброгенной пыли. Высокой фиброгенной активностью обладает только оксид кремния в свободном состоянии. В связи с металлами кремний низкофиброгеннен, так что силикаты – цемент, тальк – вызывают пневмокониозы от воздействия низкофиброгенной пыли, протекающие более доброкачественно (рис. 5).
Неорганическая делится на металлическую и минеральную. Контакт с такой пылью – фактор риска развития пневмокониоза. Особое значение имеет минеральная пыль, в первую очередь – пыль, содержащая свободный оксид кремния, т.к. может провоцировать развитее силикоза, наиболее злокачественно протекающего пневмокониоза. Органическая пыль делится на пыль растительного и животного происхождения. При работе в контакте с этой группой чаще всего развивается профессиональный бронхит, реже бронхиальная астма, экзогенный аллергический альвеолит или “легкое фермера” и другие гиперчувствительные пневмониты (рис.6).
Практически все отрасли народного хозяйства имеют производства, технологический процесс на которых, сопровождается в той или иной степени образованием пыли. Но о профессиональных пылевых заболеваниях легких может идти речь только в том случае, если концентрация пыли в промышленных помещениях превышает уровень ПДК (предельно допустимых концентраций). Основные производства, где встречаются профессиональные заболевания легких: · Горнорудная и угольная промышленность · Машиностроение · Металлургическая промышленность · Строительство и производство строительных материалов · Текстильная промышленность · Химическая и нефтехимическая промышленность · Обработка сельскохозяйственных продуктов
Пневмокониозы
Пневмокониоз – профессиональное заболевание, вызываемое длительным вдыханием промышленной пыли в концентрациях, превышающих предельно допустимые, и характеризующееся хроническим двухсторонним диффузным асептическим воспалением легких с развитием пневмофиброза. Таким образом, единственным этиологическим фактором пневмокониозов являются аэрозоли преимущественно фиброгенного действия. Однако, при работе в одинаковых условиях, часть работников заболевает через 10 лет, часть через 15-20, у некоторых пневмокониоз не развивается вообще. В связи с этим выделяют факторы риска развития пневмокониоза: 1 группа факторов определяет агрессивность пыли Это дисперсность и состав пыли – наиболее агрессивна мелкодисперсная пыль, минеральная по составу. Дополнительным неблагоприятным фактором является присутствие в составе пыли токсических веществ (марганца, хрома, оксида азота и т.д.) 2 группа факторов характеризует условия труда Концентрация пыли в промышленном помещении, наличие коллективных (вентиляции, вытяжки) и индивидуальных (респираторы) средств защиты, время нахождения в условиях повышенной запыленности в течение рабочей смены, неблагоприятные микроклиматические условия (в первую очередь перепады температур, экстремально низкие или высокие температуры), физические перегрузки. 3 группа - индивидуальная реактивность организма Определяется врожденными, генетически обусловленными, и приобретенными в процессе жизнедеятельности особенностями иммунной и ферментной систем. В своем морфогенезе пневмокониозы могут проходить четыре стадии: · 1 стадия – альвеолярный липопротеиноз · 2 стадия серозно-десквамативный альвеолит в сочетании с катаральным пылевым эндобронхитом
· 3 стадия – кониотический лимфангит с фозможным формированием гранулематозных воспалительных изменений. При воздействии высокофиброгенной пыли грамулемы формируются из макрофагов, а при воздействии пыли, обладающей токсико-аллергическим действием возникают гранулемы из эпителиоидных клеток · 4 стадия – кониотический пневмофиброз
Варианты течения пневмокониозов По характеру течения выделяют следующие формы пневмокониозов: Быстро прогрессирующие – 1 стадия выявляется через 3-5 лет работы в контакте с пылью, прогрессирование пневмокониотического процесса, т.е. переход 1 стадии во 2, наблюдается через 2-3 года Медленно прогрессирующее – начало заболевания через 10-15 лет после начала работы в контакте с пылью, переход 1 стадии во 2 длится 5-10 лет Поздним называется пневмокониоз, развивающийся через несколько лет после прекращения работы в условиях повышенной запыленности. Регрессирующее течение пневмокониозов встречается только при наличии рентгенконтрасной пыли в легких. Рентгенологическое уменьшение выраженности фиброза обусловлено выведением рентгенконтрасной пыли, а не “заменой соединительной ткани на альвеолярную”. Т.е. объективно регрессирующее течение пневмокониоза не возможно.
Осложнения пневмокониозов
· Хронический бронхит · Бронхиальная астма · Эмфиземая легких · Бронхоэктазы · Спонтанный пневмоторакс · Дыхательная недостаточность · Хроническое легочное сердце · Туберкулез легких · Рак легких Стандарт обследования · Общий анализ крови · Общий анализ мочи · ЭКГ · Рентгенограмма органов грудной клетки (прицельные, с увеличением, томограммы) · Спирометрия · Анализ мокроты общий · Анализ мокроты на микобактерии туберкулеза Лечение пневмокониозов Эффективных схем этиологического и патогенетического лечения в настоящее время не существует. Основные направления терапии: 1. Мероприятия, направленные на элиминацию пыли из дыхательной системы, т.е. улучшающие дренажную функцию бронхов: - щелочные и щелочно-солевые ингаляции проводятся 1-2 раза в сутки длительностью 5-7 минут, температура раствора 38-40 С, на курс 15-20 сеансов. В качестве аэрозоля может быть использован 2% раствор соды, щелочные и кальциевые минеральные воды. - массаж грудной клетки - препараты, улучшающие реологические свойства мокроты (бромгексин, амброксол, лазольван, ацетилцестеин (восстанавливает сурфактант)) курсами по 30 дней. Возможно введение препаратов через небулайзер. 2. Лечение развивающегося ХОБЛ в соответствие со стандартами (в, частности, GOLD-2006):
Также дополнительно могут применяться антиоксиданты (N-ацетилцистеин) и иммуномодуляторы. 3. Улучшение дыхательной функции и газообмена: кислородотерапия уменьшает спазм мелких легочных сосудов, степени легочной гипертензии, нормализует нарушенные метаболические процессы, улучшает состояния сердечной мышцы, функционирующей в условиях гипоксемии. Признаки гипоксемии появляются уже на ранних стадиях развития заболевания, но долго могут оставаться скрытыми из-за компенсаторных реакций, которые поддерживают достаточный уровень кислорода в крови. Нормальные величины оксигенации артериальной крови не расцениваются как отсутствие показаний для кислородной терапии.
Наиболее действенным методом оксигенотерапии следует признать подачу кислорода через централизованную систему со специальным увлажнителем. Подводящий катетер вводят в рот или нос. Можно использовать также кислородную палатку, но при выраженной легочной недостаточности пребывание в палатке свыше 30—40 мин плохо переносится некоторыми больными. Оптимальной считается подача кислорода со скоростью до 10 л в минуту. Длительность одной ингаляции 35—40 мин. Ежедневно количество ингаляций определяется состоянием больного. При маловыраженных признаках легочной недостаточности в условиях санатория-профилактория достаточно применять кислород в течение 15—35 дней (1—3 раза в год). При более выраженных степенях легочной недостаточности в сочетании с сердечной показана кислородотерапия 2—3 раза в день при длительности 1 сеанса 45—60 мин. 4. Терапия осложнений 5. Реабилитация — это мультидисциплинарная программа индивидуальной помощи больным ХОБЛ, разработанная для улучшения их физической, социальной адаптации и автономии. Ее компонентами являются физические тренировки, обучение больных, психотерапия и рациональное питание. В нашей стране к ней традиционно относят санаторно-курортное лечение. Легочная реабилитация должна назначаться при осложнении пневмокониозов ХОБЛ средней тяжести, тяжелого и крайне тяжелого течения. Показано, что она улучшает работоспособность, качество жизни и выживаемость больных, уменьшает одышку, частоту госпитализаций и их продолжительность, подавляет тревогу и депрессию. Эффект реабилитации сохраняется после ее завершения. Оптимальны занятия с больными в небольших (6–8 человек) группах с участием специалистов различного профиля в течение 6–8 нед. В последние годы большое внимание уделяется рациональному питанию, так как снижение массы тела (> 10% в течение 6 мес или > 5% в течение последнего месяца) и особенно потеря мышечной массы у больных ХОБЛ ассоциировано с высокой летальностью. Таким пациентам должна рекомендоваться высококалорийная диета с повышенным содержанием белка и дозированные физические нагрузки, обладающие анаболическим действием. Физиотерапия. Кашель и форсированная экспираторная техника помогают освободиться от мокроты. Техника релаксации, дыхание через сжатые губы и контроль дыхательных паттернов с целью избегания частого поверхностного дыхания иногда помогают пациентам справиться с тяжелой одышкой. Благоприятное воздействие тренировки дыхательных мышц как дополнение к общей мышечной активности или индивидуальной активности пока неясно. В большей части исследований показано улучшение функции респираторных мышц при условии достижения необходимого уровня тренировочной нагрузки. Вопрос о том, что предпочтительнее – силовые нагрузки или тренировки на выносливость, или их сочетание – все еще обсуждается. Приступая к выполнению физических тренировок, больной должен получить полноценное медикаментозное лечение, носовое дыхание – максимально нормализовано, для обеспечения безопасности процедуры должен быть проведен стресс-тест, а также выявлены и по возможности скорректированы все обстоятельства, способные помешать проведению занятий. Методика тренировок. Для тренировок нижней группы мышц применяются упражнения на велоэргометре или бегущей дорожке, для верхней группы – тренировки с легкими гантелями, отяжелителями на запястьях или эспандерами. Тренировки с интенсивной нагрузкой приводят к большему успеху, однако у больных ХОБЛ, никогда прежде не проходящих физических тренировок, имеется выраженная мышечная слабость и нарушение функции суставов, что серьезно препятствует внедрению интенсивных тренировок. В связи с этим тренировки низкой интенсивности с постепенным увеличением времени и объема нагрузок более предпочтительны. Не рекомендуется применять в качестве тренировочного упражнения подъем тяжестей из-за опасности возникновения синкопе. Телемониторирование функций сердечно-сосудистой системы рекомендуется при начале занятий и в случае возникновения опасности нарушения ритма. Для больных, развивающих гипоксемию во время тренировок или получающих длительную кислородотерапию, должно быть предусмотрено обеспечение ингаляций кислорода. В литературе имеются указания на то, что даже у больных без гипоксемии инагляции кислорода улучшают переносимость физических нагрузок во время тренировок. В связи с этим следует рекомендовать всегда сочетать физические тренировки с ингаляцией кислорода. У некоторых пациентов переносимость физических тренировок может быть достигнута с применением неинвазивной вентиляции легких во время упражнений Эффективность тренировки респираторных мышц остается предметом интенсивного изучения. Показана высокая эффективность возрастающей пороговой нагрузки на вдохе и выдохе, которая приводит к улучшению переносимости физических нагрузок и улучшению функционального состояния легких. При полной невозможности применения физических тренировок вследствие крайней детренированности или у больных в крайне тяжелом состоянии имеются сведения о положительном влиянии нейромышечной электростимуляции периферических мышц. Обычно тренировки проводят 2–3 раза в неделю продолжительностью до 7 нед. Одно занятие длится от 20 до 40 мин в зависимости от исходных физических возможностей пациента и сопутствующих состояний. Общей проблемой является то, что приверженность к самостоятельным тренировкам в домашних условиях без инструктора у больных ХОБЛ крайне низка. Вопросы для самоконтроля 1. Факторы риска развития пневмокониозов 2. Классификация пневмокониозов 3. Рентгенологическая картинная пневмокониозов 4. Варианты течения пневмокониозов 5. Клинические особенности пневмокониозов, вызванных разными аэрозолями преимущественно фиброгенного действия 6. Стандарт обследования при пневмокониозах 7. Лечение пневмокониозов
Профессиональный бронхит Профессиональный бронхит – особая форма хронического воспаления бронхов в ответ на воздействие промышленных аэрозолей разного состава с ранним развитием диффузных двухсторонних дистрофических и склерозирующих процессов, сопровождающихся расстройством моторики бронхов бронхоспастического или дискинетического типа, формированием прогрессирующих дыхательных нарушений с исходом в хроническую легочно-сердечную недостаточность. Современные условия труда характеризуются преобладанием промышленных аэрозолей сложного состава, включающих токсичные вещества, аллергены, газы раздражающего действия в комплексе с неблагоприятными микроклиматическими условиями и физическими перегрузками.
Осложнения · эмфизема легких · двухсторонний диффузный и регионарный пневмосклероз · дыхательная недостаточность · хроническое легочное сердце · бронхоэктазы · адгезивный плеврит
Стандарт обследования · Общий анализ крови · Общий анализ мочи · ЭКГ · Рентгенограмма органов грудной клетки · Спирометрия + проба с бронхолитиком · Анализ мокроты общий Бронхоскопия проводится при отсутствии четкой клинической картины бронхита у работников длительное время работающих в условиях повышенной запыленности.
Токсико-пылевые бронхиты
Профессиональные токсико-пылевые бронхиты развиваются, как правило, при наличии в воздухе рабочей зоны веществ раздражающего действия. К веществам раздражающего действия относятся соединения:
· Хлора · Фтора · Серы · Азота · Хрома
Таблица 1 Классы условий труда при наличии в воздухе рабочей зоны веществ раздражающего действия
Особенности токсико-пылевых профессиональных бронхитов · Частое и ранее присоединение инфекции, т.к. имеет место более глубокое, чем при пылевых бронхитах поражение слизистой · Частое и ранее появление обструктивного компонента · Склонность к кровохарканью · Раннее и частое образование бронхоэктазов · Ранее формирование регионарного и диффузного пневмосклероза.
Лечение Наиболее четкие рекомендации по лечению ХОБЛ, отдельным вариантом которой является профессиональный бронхит с нарушением бронхиальной проходимости изложены в Докладе рабочей группы GOLD (Global Iniciative Obstructive Lung Disease) от 2006 года. Общим подходом к лечению ХОБЛ стабильного течения должно быть усиление терапии в зависимости от тяжести заболевания и клинического статуса пациента. Принцип «ступень вниз», применяемая при лечении бронхиальной астмы, не используется при ХОБЛ. Поскольку ХОБЛ обычно является болезнью с постоянными симптомами и очень часто прогрессирует. Доказано, что ни одно из лекарств для ХОБЛ в долговременной перспективе не позволяет предупредить снижение функции легких, что является отличительной чертой этой болезни. Таким образом, фармакотерапия при ХОБЛ направлена на снижение выраженности симптомов болезни и/или осложнений. В тоже время отказ от курения для большинства больных является единственным наиболее клинически эффективным вмешательством, позволяющим остановить прогрессирование ХОБЛ.
Лечение стабильного течения Бронхолитики являются основными препаратами для симптоматического лечения ХОБЛ. Они могут назначаться как по потребности для облегчения симптомов болезни, так и на регулярной основе для предупреждения и уменьшения симптомов болезни. Плановое лечение длительно действующими бронхолитиками более эффективно и удобно, чем лечение короткодействующими. Все категории бронхолитиколв увеличивают физические возможности больных ХОБЛ, даже если не наблюдается существенного увеличения ОВФ1. Группы бронхолитиков: 1. β2-агонисты стимулируют β2-адренэргичекие рецепторы в легких, результатом чего является повышение цАМФ и расслабление гладкой мускулатуры бронхов. Короткодействующие β2-агонисты Фенотерол, сабутамол, тербуталин. Продолжительность действия 4-6 часов. Длительнодействующие β2-агонисты Сальметерол, форметерол. Продложительность действия 12 часов и более. 2. Антихолиэргические препараты короткого действия болкируют действие ацетилхолина на уровне М3- и М2-рецепторов, длительнодействующие – на уровне М3- М1- рецепторов Короткодействующие М-холинолитики Ипратропия бромид, окситропия бромид. Продолжительность действия 8 часов. Длительнодействующие М-холинолитики Тиотропия бромид. Продолжительность действия 24 часа. 3. Метилксантины действуют, вероятно, как неселективные ингибиторы фосфодиэстеразы. Эффективность при лечении симптомов ХОБЛ доказана только для препаратов теофиллина медленного высвобождения. Теофиллин обладает узким терапевтическим окном, и максимальный эффект наблюдается при доза, близких к токсичным. Среди побочных эффектов выделяют предсердные и желудочковые аритмии, которые могут быть фатальными, эпилептические припадки (даже при отсутствии таковых в анамнезе). Менее опасны головные боли, бессонница, тошнота,, чувство жжения в сердце, которые могут появлятся при терапевтических концентрациях теофиллина в крови. Учитывая потенциальную токсичность теофиллина предпочтительнее использовать ингаляционные бронхолитики. Комбинации бронхолитиков с различными механизмами и продолжительностью действия могут увеличивать степень бронходилятации с равными или меньшими побочными эффектами Глюкокортикостероиды (ГКС) Таблетированные ГКС однозначно не рекомендуются для длительного приема у больных ХОБЛ. Короткий курс таблетированных ГКС используется для оценки предполагаемого эффекта длительной терапии ингаляционными ГКС, но накапливаются данные, свидетельствующие о невозможности достоверно предсказать долгосрочный эффект ингаляционных ГКС по короткому курсу таблетированных. Ингаляционные ГКС при плановом лечении не снижают падение ОФВ1 у больных ХОБЛ. Однако, длительное применение ингаляционных кортикостероидову пациентов с клинически значимыми симптомами при ОФВ1 < 50% от должного и повторяющимися обострениями уменьшает частоту обострений и улучшает состояние здоровья. Сочетание ингаляционных ГКС с β2-агонистами длительного действия более эффективны, чем применение каждого компонента по отдельности. Антибиотики в настоящее время могут применяться у больных ХОБЛ только при наличии четких признаков инфекционного обострения. Муколитики вызывают улучшение состояния у ограниченного числа больных с вязкой мокротой, но в целом их эффект при ХОБЛ в настоящее время достоверно не доказан. Кислородотерапия может быть назначена больным с крайне тяжелой ХОБЛ при РаО2<55 мм рт ст или SaO2<88% или при 55<РаО2Б<60 мм рт ст и SaO2=88% при наличии признаков легочной гипертензии, периферических отеков или полицетэмии (гематокрит >55%). Длительные более 15 часов в день (желательно больше) ингаляции газовой смеси с содержанием кислорода 24-35% через мазку повышают толерантность к физической нагрузке, увеличивают выживаемость больных. Физические тренировки в аэробном режиме улучшают качество жизни больных и повышают толерантность к физическим нагрузкам. Наиболее широко рекомендуется простая тренировка в коридоре: больного просят идти с максимальной скоростью, на которую он способен, поддерживая затем заданный темп в течение 20 минут. При возможности рекомендуется тренировка физической выносливости на уровне 60-80% от ограничиваемого симптомами максимума.
Лечение обострений ХОБЛ
Обострение заболевания проявляется усилением одышки, которое часто сопровождается хрипами и стеснением в грудной клетке, усилением кашля и отхождения мокроты, изменением цвета и вязкости мокроты, повышением температуры. Появление тахикардии, недомоганья, бессонницы, слабости, депрессии и спутанности сознания, снижение переносимости физической нагрузки, вновь возникшие рентгенологические изменения на рентгенограмме органов грудной клетки также являются признаками обострения болезни. Лечение в домашних условиях включает в себя · Увеличение дозы и/или частоты приема короткодействующих β2-агонистов · Добавление к терапии антихолинэргических препаратов короткого действия · Системные ГКС назначаются при ОФВ1< 50%от должного в дозе 30-40 мг/сутки в пересчете на преднизолон в течение 7-10 дней · Антибиотики назначаются при достоверном инфекционном характере обострения
Показания для госпитализации больных в стационар для обследования и лечения при тяжелых обострениях: · Значительное увеличение интенсивности симптомов, таких как внезапное развитие одышки в покое · Тяжелые формы ХОБЛ · Возникновение новых клинических проявлений (например цианоза, периферических отеков) · Невозможность купировать обострение первоначально используемыми лекарственными средствами · Серьезные сопутствующие заболевания · Частые обострения · Впервые появившиеся аритмии · Диагностическая неопределенность · Пожилой возраст · Недостаточная помощь дома
При поступлении больного в стационар необходимо: · Немедленно начать кислородотерапию предпочтительнее через маску Вентури под контролем газов крови каждые 30-60 минут до достижения SaО2>90% и РаО2>60 мм рт ст · Увеличить дозу короткодействующих β2-агонистов · При недостаточном ответе на применение короткодействующих β2-агонистов показано внутривенное введение метиксантинов · Назначение системных ГКС в дозе 30-40 мг /сутки на 7-10 дней · Назначение антибиотиков при увеличении: o Одышки o Объема мокроты o Гнойности мокроты · Неинвазивная вентиляция легких – корректирует респираторный ацидоз, снижает частоту дыхательных движений и выраженность одышки, сокращает срок госпитализации и уменьшает летальность.
Показания для проведения неинвазивной вентиляции легких · Одышка от умеренной до тяжелой с участием вспомогательных дыхательных мышц и парадоксальным движением живота · Ацидоз рН<7,35 и/или гиперкапния РаО2< 45 мм рт ст · Частота дыхательных движений более 25 в минуту · Относительные противопоказания к неинвазивной вентиляции легких · Остановка дыхания · Сердечно-сосудистая нестабильность (гипотензия, аритмии, ОИМ) · Изменения ментального статуса (неспособность к сотрудничеству с медперсоналом) · Высокий риск аспирации · Вязкий или обильный бронхиальный секрет · Некоррегируемая назофарингеальная патология · Ожоги · Чрезмерное ожирение
Показания к искусственной вентиляции легких: · Непереносимость, невозможность выполнения или неудача неинвазивной легочной вентиляции · Тяжелая одышка с участием вспомогательных дыхательных мышц и парадоксальным движением живота · Частота дыхательных движений более 35 в минуту · Жизнеугрожающая гипоксемия · Тяжелый ацидоз (рН<7,25) и/или гиперкапния (РаО2>60 мм рт ст) · Остановка дыхания · Сердечно-сосудистые осложнения (гипотензия, шок) · Другие осложнения (метаболические аномалии, сепсис, пневмония, тромбоэмболия легочных артерий, массивный плевральный выпот)
Вопросы для самоконтроля
1. Факторы риска развития профессиональных бронхитов 2. Патогенез развития бронхообструктивного синдрома 3. Классификация профессиональных бронхитов 4. Осложнения профессиональных бронхитов 5. Стандарт обследования при профессиональном бронхите 6. Особенности токсико-пылевых профессиональных бронхитов 7. Лечение стабильного течения профессиональных бронхитов 8. Лечение обострений
Профессиональные аллергены Индукторы бронхиальной астмы – факторы являющиеся причиной развития профессиональной бронхиальной астмы: 1 группа – химические аллергены простые химические соединения металлы сенсибилизаторы хром, никель, кобальт, марганец, платина и др. а также формальдегид, фталевый ангидрид, изоцианаты, фурановые соединения, хлорированные нафталины сложные по составу химические соединения полиэфирные латексы, эпоксидные полимеры, хлоропреновые и дивинилстирольные полимеры на основе акриловой и метакриловой кислот, канифоль др. 2 группа – аллергены органического происхождения растительного и животного происхождения пыль льна, хлопка, муки, зерна, древесины, табака, эпидермальные субстанции (шерсть животных, пух птиц) микробиологические и химико-фармацевтические витамины, гормоны, белково-витаминные концентраты, ферменты, антибиотики и др. 3 группа – вещества с цитотоксическим механизмом действия кварцсодержащая пыль, органические растворители Триггеры – факторы, провоцирующие обострение бронхиальной астмы, могут быть как аллергенами, так и факторами неаллергенной природы: резкие запахи, вещества раздражающего действия. Пыль, перепады температур, физическая перегрузка и др.
Таблица 2 Классы условий труда при наличии в воздухе рабочей зоны промышленных аллергенов
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-09-20; просмотров: 1101; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.116.88.16 (0.018 с.) |