Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Оцінка ризиків та запобігання розвитку патологічних станівСодержание книги
Поиск на нашем сайте
3.5.1. Дихальні розлади: 1) для визначення наявності дихальних розладів необхідно спостерігати за новонародженим в умовах контакту „шкіра-до-шкіри”, інкубатора або під джерелом променевого тепла (щоб уникнути охолодження), оцінюючи частоту дихань, наявність експіраторного стогону, колір шкіри і слизових оболонок кожні 15 хвилин протягом першої години після народження і кожні 30 хвилин протягом другої години; 2) оцінювання за шкалою Довнеса або Сільвермана (таблиця 3) проводять після народження дитини не рідше, ніж кожні 3 години, а після отримання нульового результату (0 балів) – двічі протягом наступних 2 годин. У разі відсутності ознак дихального дистресу (0 балів) протягом 3 наступних годин оцінювання слід припинити, забезпечити спільне перебування та вигодовування дитини грудним молоком, ретельне спостереження за дитиною, консультування матері щодо догляду за дитиною; 3) у разі появи ознак дихальних розладів необхідно відразу оцінити дитину за шкалою Довнеса або Сільвермана (таблиця 3) та класифікувати важкість дихального дистресу. У разі виявлення респіраторного дистресу помірного і важкого ступеню необхідно надати невідкладну медичну допомогу відповідно до сучасних вимог ведення дитини з розладами дихання та перевести дитину до неонатологічного відділення.
Таблиця 3. Оцінка ступеню важкості дихального дистресу за модифікованою шкалою Downes
3.5.2. Профілактика та лікування гіпотермії: 1) обов’язковою умовою для попередження гіпотермії у новонароджених з малою масою тіла при народженні є постійний контроль за температурою в приміщенні (наявність кімнатного настінного термометра обов’язкова в кожній палаті) [А]; 2) в першу добу життя нормальною температурою тіла дитини є 36,5-37,5°С. В наступні дні оптимальною є температура тіла в межах 36,8-37,2°С. Слід уникати розвитку у дитини як гіпотермії, так і гіпертермії; 3) новонароджений з малою масою тіла при народженні потребує додаткового тепла і більш ретельного контролю температури тіла [А]; 4) заходи збереження тепла включають використання теплих кімнат, методу „кенгуру”, інкубаторів, ламп-обігрівачів, ліжок-грілок і матраців-грілок. Доцільно використовувати догляд за методом „мами-кенгуру”. 5) інкубатори слід використовувати тільки для хворих новонароджених або для новонароджених з дуже низькою масою тіла; 6) при використанні обігрівальних апаратів (інкубатори, столи з підігрівом, ліжечка з підігрівом та лампи променевого тепла) треба пам’ятати, що новонароджені при цьому повинні бути одягнені в розпашонку, шапочку, шкарпетки і повзуни і мати стабільний клінічний стан; 7) при виходжуванні новонароджених в інкубаторах необхідно контролювати температуру тіла дитини щонайменше кожні 4-6 годин і регулювати температуру всередині апаратів в межах 30-37°С (Табл. 3). У разі наявності сервоконтролю вважати обов’язковим його використання; 8) контроль температури тіла дитини рутинно проводиться щонайменше 4 рази на добу, у випадках нестабільної температури частіше; 9) новонародженим з масою тіла ≤ 1000 грамів слід проводити контроль температури тіла кожні 3 години; 10) результати термометрії записуються до карти розвитку новонародженого; 11) у разі розвитку гіпотермії (температура тіла дитини < 36,5° С) негайно розпочати заходи щодо зігрівання дитини: – розпочати контакт „шкіра-до-шкіри” [А]. Не дозволяється користуватись грілками для обігрівання дитини; – перевірити температуру в приміщенні. У разі низької температури в приміщенні обігріти його додатковими обігрівачами; – перевірити рівень глюкози крові. У разі гіпоглікемії розпочати корекцію цього стану згідно пункту „Профілактика і корекція гіпоглікемії” цього протоколу; – продовжити грудне вигодовування дитини [А]. У разі неможливості вигодовування грудьми слід годувати дитину зцідженим грудним молоком за допомогою альтернативних методів; – провести контрольне вимірювання температури тіла через 15-30 хвилин після проведених заходів. При отриманні результату менше 36,5°С продовжити зігрівання дитини і вимірювання температури кожні 15-30 хвилин до стабілізації температури тіла дитини та отриманням двох послідовних результатів вимірювання температури тіла дитини > 36,5ºС; – у подальшому контролювати температуру тіла дитини слід щонайменше кожні 4-6 годин [А].
Таблиця 4. Рекомендована температура для створення нейтрального температурного середовища в інкубаторі
3.5.3. У разі розвитку важкої гіпотермії (температура тіла ≤ 35°С): – негайно розпочати заходи щодо зігрівання дитини (див. вище); – припинити ентеральне годування і почати довенне введення 10% розчину глюкози із розрахунку фізіологічної потреби дитини; – контролювати температуру тіла кожні 15 хвилин після проведених заходів до стабілізації температури тіла дитини та отримання двох послідовних результатів вимірювання температури тіла дитини > 36,5ºС [А]; – паралельно з заходами щодо зігрівання перевірити рівень глюкози в крові; у разі розвитку гіпоглікемії розпочати корекцію цього стану згідно пункту „Профілактика і корекція гіпоглікемії” цього протоколу. У разі відсутності гіпоглікемії слід визначати рівень глюкози в крові щонайменше кожні 8 годин протягом 3 діб; – розпочати ентеральне харчування після стабілізації стану дитини і досягнення температури тіла > 35°С.
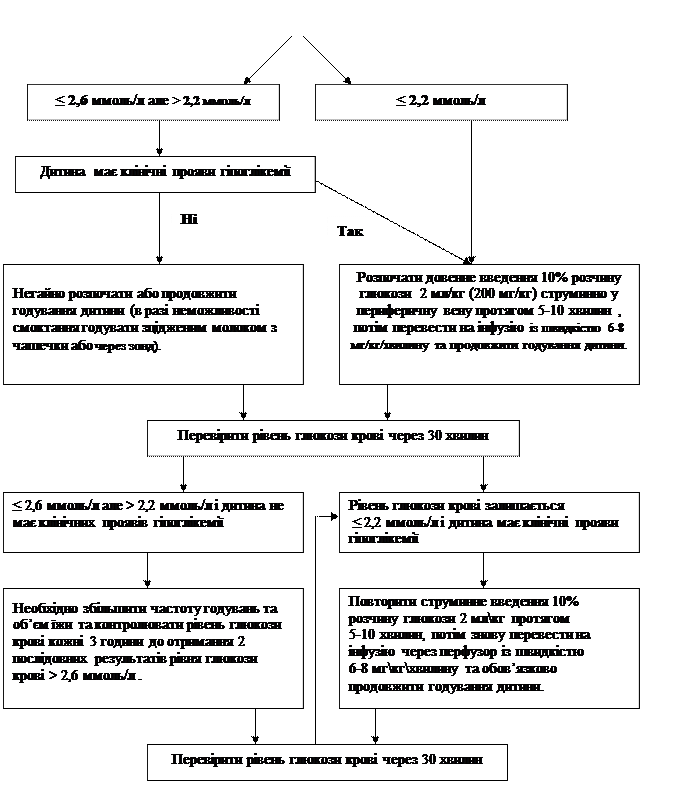
3.5.4. Профілактика і корекція гіпоклікемії. Нормальним слід вважати рівень глюкози крові 2,6 ммоль/л – 5,5 ммоль/л. Для контролю за рівнем глюкози крові необхідна наявність в кожному закладі охорони здоров’я глюкотесту (глюкометру) з метою зниження ризику ускладнень інвазивних втручань. 1) Для профілактики розвитку гіпоглікемії годування дитини треба розпочати як можна раніше після народження і проводити його часто (не менше 8 разів на добу як вдень, так і вночі). 2) В перші 2-4 години життя дитини відбувається фізіологічне зниження рівня глюкози в крові, тому контрольне вимірювання рівня глюкози треба проводити не раніше ніж через 4 години після народження і не раніше 30 хвилин після останнього годування. При появі симптомів гіпоглікемії таких як судоми, апное, гіпотонія, погане смоктання, пригнічення або млявість негайно визначити рівень глюкози крові та розпочати медичну допомогу відповідно до даного протоколу. 3) Контроль рівня глюкози крові дитині, яка знаходиться на грудному вигодовуванні та має задовільний стан, рутинно не проводиться. 4) Визначення рівня глюкози крові проводиться обов’язково новонародженим з масою тіла при народженні 1500 г і менше в перші 4-6 годин однократно, а також дітям з клінічними ознаками гіпоклікемії. Якщо вміст глюкози крові > 2,6 ммоль/л, подальші обстеження цим новонародженим слід проводити кожні 3 години до отримання 2 послідовних результатів рівня глюкози крові > 2,6 ммоль/л. 5) Рівень глюкози в крові рекомендується вимірювати глюкотестом. У разі отримання результату ≤ 2,6 ммоль/л необхідне лабораторне визначення рівня глюкози в крові. 6) У разі отримання результату рівня глюкози в крові <2,6 ммоль/л, але >2,2 ммоль/л необхідно збільшити частоту годувань дитини, продовжити ретельне клінічне спостереження і провести контроль рівня глюкози в крові глюкотестом через 30 хвилин після годування з послідуючим лабораторним підтвердженням рівня глюкози в крові. 7) Новонародженим, які мають при першому вимірюванні рівень глюкози ≤ 2,6 ммоль/л і клінічні прояви гіпоглікемії або ≤ 2,2 ммоль/л незалежно від наявності клінічних ознак гіпоглікемії, треба розпочати корекцію гіпоглікемії (Рис. 2): – негайно розпочати довенне введення 10% розчину глюкози із розрахунку 2 мл/кг (200 мг/кг) струминно у периферичну вену протягом 5-10 хвилин, потім перевести на інфузію 10% розчину глюкози із швидкістю 6-8 мг/кг/хвилину та продовжити годування дитини; – через 30 хвилин від початку корекції гіпоклікемії перевірити рівень глюкози. Якщо він > 2,6 ммоль/л, інфузію слід припинити та продовжити годування дитини. Контроль рівня глюкози проводити до отримання двох послідовних результатів рівня глюкози в крові більше 2,6 ммоль/л з інтервалом в 30 хвилин. Далі треба спостерігати за дитиною; – якщо при повторному вимірюванні рівень глюкози залишається ≤ 2,2 ммоль/л або дитина має клінічні симптоми гіпоглікемії, повторити струминне введення 10% розчину глюкози із розрахунку 2 мл/кг (200 мг/кг) протягом 5-10 хвилин, потім знову перевести на інфузію 10% розчину глюкози із швидкістю 6-8 мг/кг/хвилину та обов’язково продовжити годування дитини. Повторне вимірювання рівня глюкози в крові провести через 30 хвилин.
3.5.5. Апное у новонародженої дитини з малою масою тіла при народженні. Апное – це зупинка самостійного дихання тривалістю понад 3 секунди. 1) Недоношені новонароджені схильні до епізодів апное. Чим менше термін гестації і маса тіла дитини (< 32 тижнів гестації і < 1500 грамів), тим частіше ці епізоди. 2) Рідкі і короткочасні спонтанні періоди апное (тривалістю не більш за 20 секунд та не більш 2 епізодів на добу) без брадикардії і цианозу, які пов’язані з годуванням, смоктанням і руховою активністю дитини, не вважаються патологічними і не потребують лікування, але потребують ретельного спостереження. Лікар-педіатр-неонатолог повинен обов’язково навчити матір заходам щодо виявлення цього стану і надання первинної допомоги дитині з апное. 3) Виникнення більш ніж 2 епізодів апное на добу тривалістю понад 20 секунд, або будь-якого апное з брадікардією та ціанозом є показанням для переведення в палату або відділення інтенсивної терапії новонароджених і початку інтенсивної терапії. 4) Допомога дитині при апное: – якщо дитина перестала дихати, слід негайно провести тактильну стимуляцію вздовж спини дитини протягом 10 секунд. Якщо дитина після проведеної стимуляції не почала дихати, негайно розпочати штучну вентиляцію за допомогою мішка і маски; – проконтролювати температуру тіла дитини. У разі виникнення гіпотермії, негайно розпочати необхідні дії щодо корекції цього стану; – проконтролювати рівень глюкози крові. У разі виникнення гіпоглікемії негайно розпочати необхідні дії щодо корекції цього стану; – доцільно регулярно профілактично змінювати положення тіла дитини і ретельно слідкувати за нею; – необхідно навчити матір спостерігати за дитиною та проводити початкові кроки допомоги (тактильна стимуляція) у разі апное.
Рис. 2. Алгоритм дій медпрацівників у разі виникнення гіпоглікемії
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-09-19; просмотров: 172; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.144.235.195 (0.011 с.) |