Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Замещение костной полости «пломбами».Содержание книги
Поиск на нашем сайте
Самостоятельное патологическое значение костной полости определяет то положение,что приее обработке, помимо задачи лечение костных полостей «пломбами» Под пломбами в медицине подразумевают органические и неорганические вещества, вводимые в полости с твердыми стенками для излечения от кариеса зубов и хронического остеомиелита. Отличительной особенностью всех видов пломб является отсутствие связей пломбы с организмом, прежде всего сосудистых и нервных. Именно поэтому неправильно называть пластические операции при лечении хронического остеомиелита «биологической пломбировкой». Можно различить 2 вида пломб: 1) рассчитанные на отторжение или на удаление в дальнейшем (отторгающиеся пломбы) и 2) рассчитанные на резорбцию (рассасывающиеся пломбы). И в том, и в другом случае в конечном счете на месте пломбы должна развиться костная или рубцовая ткань, но в первом случае это происходит при закрытой ране, а во втором — рана остается незащитой. Существует также и 3-й вид пломб, которые должны «приживать» в тканях тела, подвергаясь инкапсуляции. Независимо от характера материала, все пломбы, композиции, алло-генные биологические ткани при введении в костную полость являются или становятся инородными телами. Этим нарушается, по справедливому замечанию М. В. Гринева (1975), основной принцип хирургической обработки ран—удаление, ане введение в нее инородных тел. Не случайно поэтому процент положительных результатов лечения в целом у авторов, применявших пломбы, не превышал 70—75% (Фсдотснков А- Г., 1952; Собещанская Е. Д., 1962; Шумскас С. С., 1968, и др.). Отрицательное отношение к пломбам при лечении хронического остеомиелита прежде всего диктуется необоснованным переносом «пломбировок» полостей из одонтологической в хирургическую практику. Дело не только в том, что зубы и кости происходят из различных эмбриональные зачатков, находятся в различных физиологических условиях, выполняют различную функцию, но и в том, что в зубах образуются очень малые полости, а в костях они достигают в длину 15 см и более. Жизненные процессы в стенке зуба протекают менее интенсивно. чем, в костях скелета. Вялая, едва заметная воспалительная реакция вокруг зубной пломбы не может сравниваться с интенсивной реакцией при нагноении вокруг инородного тела в кости, каким является пломба. Это особенно относится к металлам, минералам и таким применявшимся в прошлом пломбам, как кокс, древесный уголь, опилки, пробка, молотый кофе, морской песок, помет птиц. Известно, что живой организм «не терпит» инородные тела, особенно, если они вызывают реакцию, окисляются, образуют металлов и вызывают другие вредные явления. Современные исследования авторов говорят о принципиальной неприемлемости большинства видов пломб, об их патофизиологической необоснованности для применения в хирургической практике. Чем же все-таки объяснить, что и при применении пломб, хотя и с неустойчивым успехом, наблюдается излечение? Опыт показывает, что инкапсуляция пломбы происходит при достижении прежде всего «стерилизации» гнойной костной полости «хирургическим путем». Она возможна при удалении всех патологических тканей—грануляций, рубцов и секвестров— носителей гноеродных микробов и их спор, длительном промывании послеоперационной раны и костной полости, позволяющем достигнуть отрицательных посевов на микрофлору.
Мышечная пластика. Что же способствовало столь широкому распространению 'метода мышечной пластики? По нашему мнению - «естественные» причины: стремление хирурга ликвидировать костный дефект, возникший вследствие заболевания или травмы и предпринятой операции, а также относительная простота техники вмешательства, так как мышцы почти всегда окружают кость. Мы рассматриваем такие вмешательства как своеобразные виды биологической пломбировки, успешность которой в условиях остеомиелита полностью зависит от «поведения» микрофлоры—произойдет ли «вживление» и инкапсуляция трансплантатов или их отторжение через нагноение. Какие же «функции» несет пересаженный в обработанную костную полость кровоснабжаемый лоскут? Заместительная. Благодаря массивности, эластичности и способности выполнять все уголки глубокой костной полости мышечный лоскут является идеальным «живым» пластическим материалом. Гемостатическая. Эта способность свойственна мышечной ткани, выделяющей при повреждении тромбокиназу, усиливающую свертываемость крови [Рожанскин В. И., 1957]. Она особенно заметна во время операции: капиллярное кровотечение из обработанной кости быстро прекращается после замещения полости мышечным лоскутом, Дренажная, М. В. Гринев (1969) в результате проведенных экспериментов показал, что мышечный лоскут на пожкс, введенный в костную полость после соквсструктомни, способствует резорбции раневого детрита, микроскопических участков мертвой ткани н даже инородных веществ, таких, как частицы карболена (угля). Это позволило ряду авторов называть мышечный лоскут «биологическим дренажем». Восстановительная. Мышечный лоскутне способствует репарации костнойткани, но он восстанавливает сосудистые связи
Практика показала возможность применения лоскутов с дистальной ножкой. Приживление таких лоскутов, которые обычно лишаются иннервации,не отличается от приживления «активных» лоскутов с проксимальной ножкой вследствие развитой сети коллатералей. Благодаря этому возможно замещение полостей в дистальных отделах костей конечностей (плечо, бедро, голень), где применение лоскутов с проксимальной ножкой нерационально в связи с недостаточной длиной таких лоскутов. Кровоснабжение лоскутов с дисталыной ножкой является более слабым из-за отсутствия магистральных сосудов в составе лоскута, поэтому правила выкраивания их должны быть более строгими, а техника — более тщательной. При пластике следует избегать их натяжения и сдавления. Омертвение лоскутов с дистальной ножкой происходит несколько чаще, чем лоскутов с проксимальной ножкой. Некроз в дистальном лоскуте всегда распространяется глубже и захватывает более обширные участки лоскута. Клинический опыт и экспериментальные исследования некоторых авторов (Ф. В. Судзиловский), выявивших хорошее кровообращение сухожилий, показывают возможность применения не только лоскутов с дистальной ножкой, но и лоскутов мышц, ножка которых состоит из изолированных сухожилий (например, длинный сгибатель большого пальца стопы). Применение сухожильной ножки в мышечном лоскуте расширяет возможности метода местной мышечной пластики на голени и стопе. Образованный лоскут должен выполнить все углы и бухты послеоперационного дефекта, для чего уже при образовании лоскута нужно стремиться приспособить его к форме костной полости. Она, в свою очередь, должна иметь гладкие контуры. При обработке полости следует избегать образования «мертвых» пространств и нависания лоскута над полостью. Скапливающаяся в этих пространствах гематома может нагнаиваться и мешать гладкому заживлению раны. Образования вредных пространств можно избежать также и путем правильной фиксации мышечного лоскута в полости. Оставление незначительных щелей между стенкой полости и лоскутом, как правило, не влияет отрицательно на послеоперационное заживление раны, так как лоскут разбухает и выполняет их. Резкое несоответствие формы костной полости, ширины и толщины мышечного лоскута может быть ликвидировано продольным расщеплением лоскута (по ходу мышечных волокон). Расщепление может быть 2- и 3-лоскутным, в зависимости от кровоснабжения и толщины лоскута, однако необходимо помнить, что этот прием, независимо от техники, в той или иной ослабляет питание всего лоскута, поэтому расщепленные части его не должны быть очень тонкими. Расщепление мышечных лоскутов было произведено в 7% операций. Некроза наблюдать не приходилось. В ряде случаев эти лоскуты выкраивались у края обширной костной полости, занимающей весь диафиз кости. Чаще всего образовывались лоскуты из двух мышц. Для замещения некоторых полостей приходилось выкраивать 3 и даже 4 лоскута (рис. 34). Техника применения множественных лоскутов может быть разнообразной, в зависимости от синтопии мышц и костной полости, которая подлежит закрытию. Эту технику можно разделить на два варианта: 1) при длинных и поверхностных полостях множественные лоскуты укладываются рядом, один за другим, закрывая полость по плоскости; 2) при более узких и глубоких полостях множественные лоскуты должны укладываться друг на друга, выполняя полость из глубины. Выкраиванию множественных мышечных лоскутов всегда должен предшествовать тщательный анализ функции соответствующего сегмента конечности. Особенно должны учитываться физиологические особенности каждой намечаемой к пластике мышцы, возможность тех или иных движений, получаемых при приобретении мышцей новой точки прикрепления, направление рубцов и т. п. Наибольшую свободу получает хирург, производя мышечную пластику вблизи анкилознрованпшо сустава. Здесь он может свободно использовать любую мышцу, приводившую в движение этот сустав до болезни. В ряде случаев для пластики может быть использована целая группа мышц, например все головки четырехглавой мышцы на бедре.
Кожная пластика. Около 70% больных хроническим остеомиелитом имеют значительные рубцовые изменения вокруг очага поражения, возникшие вследствие длительно текущего гнойного процесса, его обострений и большого числа паллиативных операций, у отдельных больных достигающих 30 за многие годы болезни. В подавляющем большинстве случаев рубцово-язвенные процессы локализуются в нижней половине голени и на стопе, реже — в области коленного сустава и нижней трети бедра, в области большого вертела и седалищных бугров В 30% рубцовые и трофические изменения кожи, особенно на голени, мешают выполнять радикальные операции по поводу хронического остеомиелита и ложных суставов длинных трубчатых костей. Из них 10— 13% требуют специального вмешательства по восстановлению полноценных кожных покровов. Лечение хронического остеомиелита в сочетании с дефектами покровных тканей является серьезной проблемой хирургии, так как, помимо лечения самого остеомиелита, необходимо восстанавливать кожные покровы после иссечения язвенной поверхности и окружающих рубцов. Показания к кожной, аутопластике возникают при обширных Рубцовых изменениях кожи в окружности остеомиелитического очага, при остеомиелитическнх язвах, а также при невозможности осуществить костную пластику. Мы считаем, что термин «трофическая язва» должен быть заменен термином «хроническая язва», так как при каждой язве имеется нарушение трофики тканей обычно сосудистого характера (исключение должны составлять нейротрофические язвы вследствие поражения нервной системы). В то же время термин «остеомиелитичекая язва» вполне правомерен и означает язвенный дефект мягких тканей (кожи и подлежащих тканей) при имеющемся или бывшем остеомиелите. Несмотря на определенные различия между разными этиологическими формами остеомиелитических язв, выбор рационального метода лечения этого заболевания строится на общих принципах, предусматривающих в основном характер и степень морфологических изменений тканевых структур. С этой целью остеомиелитические язвы следует делить на 2 группы: 1) язвы вследствие имеющегося остеомиелита (рубцовоязвенный остеомиелит) и 2) язвы, оставшиеся после клинического излечения остеомиелита (постостеомиелитические язвы, изъязвления рубцов — рис.). Лечебная тактика диктует обоснованность патологоанатомического деления рубцово-язвениого остеомиелита на следующие подгруппы: язвы вследствие остита (кортикального остеомиелита); язвы вследствие истинного (глубокого, с полостями) остеомиелита; язвы, сочетающиеся с ложными суставами, осложненными остеомиелитом.
. Классификация остеомие- литических язв по характеру и глубине поражения (схема на разрезе).
Под «комбинированной» кожной пластикой следует понимать одновременное использование двух и более методов кожной пластики, например итальянская+свободная кожная пластика; итальянская+индийская+свободная пластика и т. п. Для рационального выбора кожно-пластической операции при лечении остеомиелитических язв решающее значение имеет рентгеновское исследование (обзорное, томографическое, с прямым увеличением и контрастированием остеомиелитического очага), позволяющее определить протяженность и глубину поражения кости, наличие ложного сустава и костных секвестров. При язвах вследствие остита, или кортикального остеомиелита, показано иссечение язвы мягких тканей, свищей и грануляций с окружающими рубцами, неполная продольная или моделирующая поверхностная резекция кости с удалением пораженного кортикального слоя. Для закрытия образовавшегося дефекта мягких тканей, дном которого является кость, могут быть применены любые «несвободные» кожно-пластические операции. При наличии «истинного» остеомиелита с поражением костномозгового канала или в сочетании с ложным суставом показаны сходные операции сочетанного характера с применением мышечной или костной аутопластики для глубоких отделов раны и закрытия дефекта мягких тканей кожно-фасциальными лоскутами, выкроенными по «итальянскому» или «индийскому» принципу. При распространенном остеомиелите со склонностью к обострениям должна применяться двухэтапная операция: устранение очага остеомиелита с восстановлением полноценного (с жировой клетчаткой) кожного покрова (I этап) и ликвидация дефекта кости с помощью костной пластики или аппаратом Илизарова. При обширных, запущенных, упорно-рецидивирующих и циркулярно расположенных язвах, особенно при их малигиизации, показана ампутация конечности. Обязательно микроскопическое исследование удаленных тканей по показаниям с экспресс-биопсией, при этом иногда обнаруживается кератоакантома — опухоль, гистологически считающаяся доброкачественной, а клинически — потенциально злокачественной. При ее стабильной форме (без признаков инфильтрирующего роста) показано полное иссечение язвы, рубцоз, грануляций и пораженных участков кости, согласно абластическим требованиям, а затем замещение мягкотканного и костного дефекта с помощью кожио-пластических операций. Типичной операцией комбинированной пластики является замещение обширного дефекта кожи на передней поверхности голени путем мобилизации кожи боковых отделов, перемещения ее на переднюю поверхность при согнутом коленном суставе, что ослабляет натяжение краев раны, сшивания перемещенной кожи спереди и замещения образовавшегося дефекта кожи на задней поверхности голени свободным дерматомным лоскутом (рис.).
Рис. Схемы применения «несвободной» кожной пластики. а —замещение язвы передней поверхности голени индийским лоскутом с дополнительной дерыатомной пластикой донорского дефекта кожи; б — пластика «встречными треугольниками» на культе голени (ресурсы кожи освобождаются при сгибании в коленном суставе); в — итальянская пластика при остеомнелитической язве голени: г — то же при поражении пяточной области; д — то же при подошвенном расположении язвенной поверхности; с—итальянская пластика обширным кожно-фасциалышм лоскутом при обширной постостеоыкслнтической язве передней поверхности голени; ж — пластика двустворчатыми итальянскими лоскутами при остеом и елнтн чес ких язвах пятки и переднего отдела стопы после отморожения IV степени с замещением донорского дефекта свободным дерматомным лоскутом; з — подготовка к отсечению итальянского лоскута с целью профилактики некроза (по Блэру); линия надсеченнн кожи до подкожной клетчатки за 3—5 дней до полного пересечения с наложением швов показана пунктиром на белье.
Лечение рубцово-язвепного остеомиелита бедра приходится осуществлять путем обширного иссечения рубцового и костного очага с последующей индийской пластикой очень большими кожно-подкожными лоскутами размером 18X12 см. По мере приближения к стопе использование индийского метода из-за недостатка кожи становится более ограниченным; в этих случаях требуется замещение донорского дефекта большими дер-матомными лоскутами. Пластика деэпителизировапными лоскутами кожи применялась нами или в безмышечных зонах, например на стопе или при утрате мышечной ткани на бедре. Чаще к таким операциям приходилось прибегать при расположении небольших остеомиелитических полостей на наружной поверхности нижних конечностей, где выполнение итальянской пластики затруднено. Методика операции заключается в образовании у края обработанной костной полости лоскута кожи с подкожной жировой клетчаткой на проксимальной ножке такой длины, чтобы после поворота лоскута его дистальный конец свободно достигал дна полости. Соотношение длины и ширины лоскута должно составлять не более 3: 1. С той части лоскута, которая погружается в полость, острым скальпелем должен быть тщательно срезан эпидермис. Фиксация лоскута производится путем прошивания его дисталыюго конца кетгутовой нитью, проводимой через костное отверстие на противоположную сторону конечности и завязываемой снаружи на марлевом шарике (или в ране). Образовавшийся донорский дефект кожи замещается дерматомным лоскутом. Первая перевязка производится через 4—5 дней, необходимых для приживления свободного лоскута. Из литературы (Захаров И. И., 1970] известен способ замещения больших полостей неразвернутым деэпи-телизированным филатовскнм стеблем, формирование и перемещение которого являются длительным и трудоемким вмешательством. Кроме того, впоследствии возможно образование атероматозных кист, содержащих покровные клетки и жир. Рис. Комбинированная пластика для замещения обширного дефекта кожи передней поверхности голени (схема). а — остеомиелитнческая язва и обширный рубец передней поверхности голени; б —иссечены рубец, язва н некротнзированный слой кожи; в — продольный разрез кожи на задней поверхности голени, кожа имеете с жнровой клетчаткой и поверхностной фасцией мобилизуется н смещается на переднюю поверхность: г — после сгибания в холенном суставе мобилизованная кожа закрывает первичный дефект н зашивается; д —вторичный дефект на задней поверхности голени закрывается дерматомным лоскутом кожи.
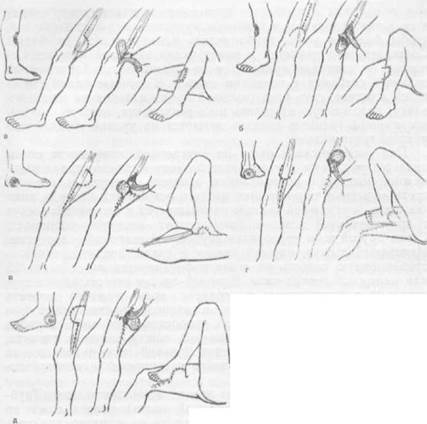
Кожно-мышечная пластика. При образовании послеоперационной полости глубиной более 2—2,5 см и одновременном дефекте кожного покрова после удаления язвенной поверхности и рубцов пластика лоскутами кожи на ножке обычно не удается, так как не достигается прилегание трансплантата ко дну полости и образуется гематома, которая легко нагнаивается. Особенно затруднено при таких полостях восстановление кожного покрова в нижней трети голени и в пяточной области. Раздельное лечение сначала костной полости, а затем дефекта кожи требует значительного времени и многоэтапных операций. Одновременное замещение кожно-костного дефекта после хирургической обработки глубокой остеомиелитической полости может быть достигнуто применением одномоментной кожно-мышечной пластики. Классификация этой операции представлена нами в следующем виде. 1. Местная кожно-мышечная пластика: а) кожа и мышца в виде монолитного лоскута (с одной ножкой) выкраиваются иблиэи послеоперационного дефекта [Хромов Б. М., 1947]. При наличии значительного рубцово-язвенногэ дефекта операция невыполнима из-за отсутствия полноценной кожи; б) кожно-мышечнаи пластика с использованием монолитного мостовидного лоскута на двух ножках, включающего кожу и мышцу, длиной от 5 до 9 см. Операция применена с успехом у 5 наших больных на голени. Использовались передняя большеберцовая мышца или часть медиальной головки икроножной мышцы; в) кожа и мышца выкраиваются раздельно в виде двух лоскутов в сочетание местной мышечкой и индийской пластики кожи. В обла 2. Кожно-мышечная пластика по типу итальянской (транедерматомио-пластика): а) кожа и мышца выкраииаются в составе единого лоскута [Nclaton С.1910]. б) кожа и мышца образуют раздельные лоскуты, что дает возможность «сманеврировать» пластическим материалом (Никитин Г. Д., 1948, 1955]. 3. Кожни-мышечная пластика на сосудистой ножке тканями, взятыми вблизи костного дефекта. 4. Свободная кожно-мышечная пластика (пересадка единого тканевого комплекса) с применением микрохирургической техники. Кожно-мышечная пласти-кл (траисдерматомиопластикп) дли замещения кожно-костны.ч дефектов при различных локализациях рубцовопо-полостных форм хронического остеомиелита (схемы). а — при расположении очага в верхней трети голени; б — в средней и нижней трети голени; и — на внутренней поверхности стопы; г — на подошвенной поверх ности стопы; д — на наружной поверхности стопы.
|
|||||
|
Последнее изменение этой страницы: 2016-06-26; просмотров: 634; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.143.7.53 (0.01 с.) |