Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Посттравматический остеомиелит.Содержание книги
Поиск на нашем сайте
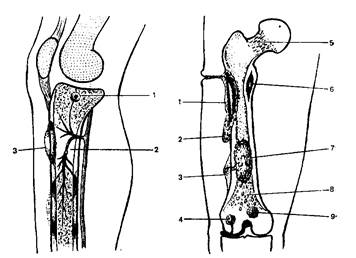
Причины Остеомиелит чаще всего вызывают следующие бактерии: стрептококк, стафилококк, сальмонелла и кишечная палочка. Реже воспаление кости может возникать, как осложнение туберкулеза, сифилиса, проказы и некоторых других заболеваний. Для того, чтобы попасть в кость, у бактерий существует всего два пути: внутренний и наружный. В первом случае инфекция переносится вместе с током крови из отдаленного болезнетворного очага (гематогенный остеомиелит). Это может произойти при кариесе, гайморите, ангине и т.п. Во втором - пусковым механизмом служат травмы. Инфекция проникает в кость при открытых переломах, огнестрельных ранениях и нестерильных хирургических операциях (травматический остеомиелит). В начальной стадии эти два вида костного воспаления совершенно различны как по происхождению, так и по проявлениям. Однако в поздних фазах ёотличия постепенно сглаживаются, поэтому они носят общее название. Гематогенный остеомиелит чаще встречается у детей и подростков мужского пола. Процесс обычно локализуется в бедренной и большеберцовой костях и реже во всех остальных. Из первичного очага (фурункулы, карбункулы, панариции, флегмоны, абсцессы, рожа, инфицированные ссадины и раны, кариозные зубы, тонзиллиты, хронические воспалительные процессы в придаточных полостях носа и уха и др.) микробы попадают в костный мозг через ток крови и вызывают воспаление. Различают следующие факторы, влияющие на развитие остеомиелита: 1) анатомо-физиологические, 2) биологические и иммунобиологические, 3) предрасполагающие. Предложена многоаспектная классификация, в которой выделены рубрики: 1) этиология; 2) клинические формы; 3) стадийность и фазность воспаления; 4) локализация и морфологические формы поражения; 5) осложнения и последствия. В свою очередь в каждой рубрике предусмотрены подрубрики, что позволяет всесторонне охарактеризовать больного. В проведении этиотропного лечения заболевания большое значение имеет идентификация возбудителя. Не менее важно выделить его клинические формы, стадии и фазы. Местная, или очаговая, форма чаще встречается у старшего возраста. Протекает с проявлениями локального гнойного процесса. Общее состояние страдает мало. Температура в пределах 37-38оС. Генерализованная форма развивается при недостаточности реактивности организма и высокой вирулентности микрофлоры. Она начинается остро, с озноба и повышения температуры до 39-40оС. Отмечаются боли в пораженной конечности, ограничение ее функции, интоксикация, общая слабость. Нередко заболевание осложняется развитием множественных гнойных очагов в костях, легких и других органах. У ряда больных деструктивный процесс с самого начала приобретает злокачественное течение и характеризуется высокой температурой (40-41оС), которая держится постоянно и сопровождается тяжелейшей интоксикацией (помрачение сознания, бред, судороги). Лицо бледно-серого цвета. Сильный, профузный пот, адинамия. Большинство больных погибают в течение 2-3 суток от септического шока. Процесс протекает так бурно, что местные признаки не успевают развиться, и даже при аутопсии иногда не обнаруживают первичный гнойно-септический очаг. Злокачественное течение наблюдается редко: от 0,4% (Н.Стрелков, 1999) до 2,9% (К.Ормантаев и Т.Султанбаев, 1979). Фактически единство описанных Т. Краснобаевым септической и токсической форм и редкость последней из них позволяют объединить эти формы одной подрубрикой - генерализованная форма, что облегчает унификацию лечебного процесса и оценку его результатов. Термины "стадия" и "фаза" близки по значению, и в литературе их нередко используют как синонимы. Однако мы первым термином характеризуем родовой признак, охватывающий более широкий период времени, вторым - видовой, то есть меньший временной интервал. Исходя из этого, в классификации остеомиелита различаем три стадии (острая, подострая, хроническая) и две-три фазы в каждой стадии. Острая стадия отличается прогрессированием патологического процесса и продолжается около 2-4 недель. Затем наступает подострая стадия, которая предшествует выздоровлению больного или переходит в хроническую. Интрамедуллярная фаза - это фаза, при которой воспаление локализуется в костном мозгу. Распространение гнойного процесса из костномозговой полости в костную ткань означает переход его в экстрамедуллярную фазу. Первая из них свидетельствует о начале заболевания (флегмона костного мозга) и своевременной диагностике, вторая - о процессе, распространившемся за пределы отграниченной полости и вовлечении в него параоссальных тканей, запущенности болезни и поздней ее диагностике. В подострой стадии (от 2 недель и более) патологический процесс, приостановившись в прогрессировании, имеет тенденцию к полному обратному развитию (фаза выздоровления) или переходу в хроническую стадию (фаза продолжающегося процесса). Хроническая стадия, начинающаяся через 2-3 месяца с момента заболевания, не ограничивается определенным временным интервалом, и процесс, предоставленный естественному течению, может существовать десятки лет (фазы обострения, ремиссии, выздоровления). Наиболее частым возбудителем является гноеродный золотистый стафилококк (60-80%) или стафилококк в сочетании с протеем (16,3%), синегнойной (11,4%) или кишечной (2,9%) палочкой. При продолжительном течении процесса "лидер" инфекции часто меняется. Для объяснения генеза ОГО были предложены различные теории: сосудистая, или эмболическая (Е.Лексер, 1984), аллергическая (С. Дерижанов, 1937-1940), нервно-рефлекторная (Н.Еланский, 1954) и др., которые имеют историческое значение. Принято выделять гематогенный, посттравматический, послеоперационный и огнестрельный остеомиелит острые и хронические их формы.
Остеомиелит острый. Вызывается чаще стафилококками, попадающими в костномозговую полость с током из другого какого-либо гнойного очага или через открытые повреждения (ссадины, царапины, небольшие ранки), а также повреждения с нарушением целости надкостницы и костя (остеомиелит травматический). Развивается острый воспалительный процесс. Гной по костным каналам распространяется на надкостницу, отслаивая ее. При прорыве надкостницы гной распространяется в межмышечные пространства, вызывая флегмонозный процесс. Тромбируются, сосуды кости и наступает ее частичное омертвение. Отделившаяся мертвая кость лежит в виде инородного тела (секвестр). Из надкостницы происходит образование новой кости. Секвестр оказывается окруженным костной тканью. В результате остеомиелита может наступить патологический перелом. Симптомы и течение. Начинается внезапно потрясающим ознобом, резким повышением температуры и тяжелым общим состоянием. Одновременно появляются резкие боля в области пораженной кости. Местное повышение температуры, небольшая отечность и резкая болезненность. Рентгенологическое исследование может указать на поражение кости через 10 — 12 дней после начала заболевания. При прорыве гноя в межмышечные промежутки заболевание принимает характер глубокой флегмоны. Осложнения: гнойное воспаление ближайших суставов и общее заражение. В первые 1-2 дня больной отмечает общее недомогание, ломоту в конечностях, мышечные боли, головную боль. Затем появляется потрясающий озноб со стойким повышением температуры до 39*С, и выше, слабость, разбитость, головная боль, иногда рвота. Общее состояние становится тяжелым, сознание затемняется, появляется бред, симптомы раздражения мозговых оболочек, а иногда и судороги. Аппетит исчезает, язык обложен, сухой. Лицо становится бледным, глаза западают, губы и слизистые оболочки цианотичны, кожа сухая, с желтушным оттенком, тургор ее снижен. Артериальное давление понижено, тоны сердца глухие, пульс частый, слабого наполнения и, как правило, соответствует температуре. Дыхание учащенное, поверхностное. В легких иногда обнаруживаются симптомы бронхопневмонии. Печень и селезенка увеличены, болезненны при пальпации. Иногда болезненна область почек, мочи мало, в моче белок и цилиндры. С 1-2 дня заболевания появляется строго локализованная сильная боль в пораженной конечности, носящая рвущий, сверлящий, распирающий характер. Больные, особенно дети, при малейших движениях пораженной конечностью, толчках кровати, перекладывании нередко кричат от усиления болей. Чтобы уменьшить боль, они лежат совершенно неподвижно. В связи с глубоким расположением очага важное значение в таких случаях приобретает методическая пальпация, которую необходимо проводить осторожно. Она позволяет обозначить участок наибольшей болезненности, соответсвующий центру процесса. Метод ранней диагностики - поколачивание по пятке или по локтю, что вызывает сильные боли в месте поражения. В последующие 1-2 суток местные явления выступают отчетливее. Соотвественно месту поражения появляется болезненная припухлость мягких тканей, которая быстро нарастает, умеренная краснота и отечность кожи, повышение ее температуры. Несмотря на то, что рентгенологическое исследование в этот период еще не дает никаких данных, диагноз становится довольно ясным. Припухлость конечности быстро увеличивается, начинают просвечивать расширенные вены, увеличиваются регионарные лимфатические узлы. В конце 1, 2 недели в центре болезненной и плотной припухлости начинает определяться флюктуация. При развитии межмышечной флегмоны общее состояние больного несколько улучшается, если же остается тяжелым, необходимо искать те или иные осложнения (переход процесса на близлежащий сустав, множественное поражение костей, образование пиемических очагов и др.). Без хирургического лечения межмышечная флегмона может самостоятельно вскрыться с последующим образованием свища. В более неблагоприятных случаях она прогрессирует и приводит к вторичному гнойному артриту, параартикулярной флегмоне и сепсису. Течение острого остеомиелита зависит от своевременности начатого лечения, в частности применения антибиотиков. На это указывают врачебная практика, отмечающая увеличение за последнее время "подострых" форм и значительное сокращение числа острых и септических случаев. Причиной перехода острого остеомиелита в хронический является продолжающийся некроз инфицированного участка губчатого или компактного слоя кости. Образовавшийся секвестр является одним из основных патологоанатомических субстратов, поддерживающих реактивное воспаление окружающей костной ткани. Слабое развитие регенеративных процессов, вызванное резким нарушением питания кости и надкостницы, способствует хроническому течению. Клинические симптомы у больных, страдающих хроническим остеомиелитом при наличии свища или без него, большей частью незначительны и усиливаются только при обострении воспалительного процесса. Они возникают при ослаблении сопротивляемости организма гнездящейся в кости инфекции (травма, охлаждение, общее тяжелое заболевание и др.). Распознавание. Рентгенологическое исследование ценно для определения локализации и протяженности очага поражения, помогает установить характер имеющихся патологоанатомических изменений. Первые рентгенологические симптомы начинают выявляться с 10-14 дня заболевания. В ряде неясных случаев целесообразно применение томографии. При хроническом остеомиелите, протекающем с образованием свищей, важное место занимает фистулография. Она позволяет уточнить локализацию секвестра и выявить, когда обычные снимки оказываются недостаточно четкими. При фистулографии применяют контрастные вещества (йодолипол, сергозин, диодон и др.). Наиболее точно зону поражения кости удается определить методом радиоактивного сканирования с применением радиоактивного технеция, что чрезвычайно важно для решения вопроса об объеме операции. Остеомиелит хронический. При переходе в хроническую форму в кости образуются гнойные полости с секвестрами. Симптомы и течение. Свищи с гнойным, часто ихорбзным отделяемым, идущие к кости. При введении зонда в свищ нередко ощущается шероховатая кость. На рентгеновском снимке обычно видна полость, находящиеся в ней секвестры и уплотнение кости в окружности. Свищи могут закрываться; возможны обострения болезни (рецидивирующий остеомиелит): свищи открываются вновь. Это особенно характерно для остеомиелитов после огнестрельных ранений, где рецидивы встречаются через много лет после ранения. При длительном, течении остеомиелита возможно развитие раневого истощения и поражения внутренних органов, особенно почек (амилоидоз). Распознавание. Необходимо диференцировать хронический остеомиелит от туберкулеза костей и суставов и от сифилитического их поражения. Диагноз значительно облегчается изучением анамнеза, развития процесса и рентгеновским снимком. ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ Хронический гематогенный остеомиелит в подавляющем большинстве случаев является следствием перехода острого гнойного воспаления кости в хроническое воспаление, в котором участвуют костный мозг (истинный остеомиелит), компактная кость (остит), надкостница (периостит) и окружающие мягкие ткани (свищи, гнойные рубцовые полости, гранулемы). Около 75% случаев острого гематогенного остеомиелита возникает в детском возрасте. Он может протекать с выраженными септическими явлениями, при которых основными возбудителями являются стафилококк, стрептококк, диплококк, брюшнотифозная палочка, сальмонеллы, на фоне сниженного иммунитета и сенсибилизации организма. При септическом течении могут возникать гематогенным и лимфогенным путем множественные очаги поражения (полилокальная форма) в различных участках скелета, что затрудняет топическую диагностику в остром периоде болезни. При остром течении остеомиелита обычно образуется одиночный очаг со свищом чаще в метаэпифизе и реже в диафизе кости, что объясняется особенностями их кровоснабжения. Согласно теориям А. А. Боброва (1889) и Э. Лексера (1894), в концевых разветвлениях сосудов метаэпифизов замедляется кровоток, и это способствует оседанию здесь возбудителей гнойной инфекции (рис.). При инфекционном тромбозе главных ветвей art. Nutrisia может секвестрироваться значительная часть диафиза в виде цилиндра (рис.). У подростков и взрослых источником инфекции чаще всего являются хронический тонзиллит, мастит, фурункул, пиодермия, простудные заболевания, ссадины и ушибы, создающие место пониженной сопротивляемости. При подостром течении остеомиелита очаг воспаления может периодически давать вялые обострения и не сопровождаться образованием свищей. Наконец, нередкой формой является первично-хронический остеомиелит, который возникает бессимптомно и выявляется случайно или в виде неопределенных жалоб, не сопровождается повышениями температуры тела и болями. Это-описанный Броди вялый костный абсцесс, имеющий округлую форму и локализующийся в губчатом веществе метаэпифизов. Благодаря длительному существованию он обычно не содержит гноя,. а слизеподобная жидкость, заполняющая полость, оказывается стерильной. Однако наличие пиогенной капсулы в абсцессе указывает на гнойную природу полости. Другая форма первично-хронического остеомиелита—склерозирующий остеомиелит Гаррё, при котором очаг гнойного воспаления и некроза возникает в кортикальном слое диафиза кости, и до определенного времени костномозговая полость остается не пораженной, пока преобладает остеобластическая реакция. Рис. Схема структуры хронического гематогенного остеомиелита. I—остит с образованием отторгающегося кортикального секвестра и свища; 2 — гнойный затек в мягких тканях; 3 — поднадкостничный абсцесс; 4 — гнойный очаг с прорывом в полость сустава; 5 — остеомиелит с резорбцией кости, угрожающий патологическим переломом; 6 — кортикальный остеомиелит Гарре; 7 — очаг «истинного» остеомиелита; 8 — сото-пиднач форма остеомиелита (с образованием множественных мелких очагоь); 9 — абсцесс Броди (рези дуальный остеомиелит).
Огнестрельный остеомиелит.
Основы учения о гнойных осложнениях костной раны были заложены еще Н. И. Пироговым в 1865 г., и клиническая картина болезни была известна и подробно описана в первую мировую войну, тем не менее термин «огнестрельный остеомиелит» был введен А. Т. Лидским только в 1940 г. Дискуссия, развернувшаяся вокруг этого термина, способствовала углубленному изучению проблемы, о чем свидетельствует огромное число публикации, составивших к 1948г., по данным Т. Я. Арьсва, более 700. В Великую Отечественную войну число осложнений остеомиелитом по отношению ко всем ранениям составило 8,4% и 21,9% от огнестрельных переломов. В тыловых лечебных учреждениях число больных колебалось от 15 (А. Д. Очкин) до 89% (И. М. Лсвннтов). Наибольшее число осложнении остеомиелитом наблюдалось после огнестрельных переломов длинных трубчатых костей—до 90% по В. Д. Лнчелсвнчу. Поражения нижних конечностей встречались в 2 раза чаще, чем верхних (53,9 и 26,7%). Наиболее часто остеомиелит развивался после огнестрельных переломов бедренной кости (31,1—56,1%—по данным М. И. Куслика) и костей голени (15,4—30% — по данным В. Д. Анчелепича и М. О. Фрндланда). О длительности течения огнестрельного остеомиелита свидетельствуют данные Н. Н. Приорова (1947), показавшего, что в госпиталях для инвалидов Великой Отечественной войны число больных хроническим остеомиелитом составляло 48—50% от нссго контингента лечившихся. Склонность к обострениям воспалительного процесса через 16 лет и более после радикальной операции отмечал М.О.Фридланд, По данным Ф. И. Валькера, найденные им в литературе обострения гнойного воспаления при огнестрельном остеомиелите наблюдались через 25, 30 и 59 лет. Такая «устойчивость» хронического огнестрельного остеомиелита объясняется прежде всего тяжестью н сложностью структуры раны при огнестрельном переломе с образованием зон первичного и вторичного некроза и глубокой, нередко на протяжении всего диафиза, гибели костного мозга. Формирующаяся вследствие репаративной регенерации сложная дуплистая костная мозоль может содержать инородные тела различного происхождения, костные секвестры и полости, которые, поТ. Я. Лрьеву, образуются в результате прямого уничтожения костного вещества, образования пустот между сросшимися фрагментами, вследствие разрастания избыточной костной мозоли, после предшествовавших операций по поводу остеомиелита и (по нашим данным) на месте гибели костного мозга в диафиз н метаэпифиз костей, а также на месте бывшей полости сустава при его анкилозе. Схема структуры хронического огнестрельного остеомиелита представлена на рис.. Поддерживать хронический остеомиелит могут также гнойно-рубцовые полости в окружающих мягких тканях, содержащие костные секвестры, гранулемы,, грануляции и инородные тела в виде забытых дренажных трубок, что нередко наблюдалось во время войны
ПОДГОТОВКА К ОПЕРАЦИИ И ОБЕЗБОЛИВАНИЕ Каждый больной, подвергающийся пластической операциипоповоду хронического остеомиелита, должен быть тщательно обследовандля выяснения состояния внутренних органов.Этоособенно касается пожилых больных с длительными сроками заболевания (известно, что гематогенным остеомиелитом нередко болеют всю жизнь). Вследствие хронической гнойной интоксикации, наиболее выраженной при бессвищевых формах остеомиелита позвоночника, таза и бедренной кости, у таких больных всегда имеется нарушение функции паренхиматозных органов, особенно почек, сосудистой системы и сердца. Все больные перед операцией обследовались по принятой в клинике методике (клинические анализы крови, мочи, проба по Зимницкому, электролиты, белки и белковые фракции крови. протромбин, протромбииовый индекс, ЭКГ и флюорография легких), а затем осматривались терапевтом, оториноларинголо-гои и, при необходимости, другими специалистами. Предоперационная подготовка включала в себя общеукрепляющую терапию; симптоматическую н специфическую терапию при наличии сопутствующих заболеваний; коррекцию электролитных и белковых нарушений; улучшение показателей красной крови при анемии; антибактериальную терапию антибиотиками в сочетании с сульфаниламидными препаратами с учетом чувствительности микрофлоры; индивидуальный подбор крови для переливания (около 15% всех больных). У тяжелых септических больных с резко пониженным иммунитетом для предоперационной подготовки в комплексе с другими мероприятиями использовалась гипериммунизированная антистафилококковая плазма. Ее переливание производилось и в ближайшем послеоперационном периоде, что способствовало благоприятному течению последнего. У ослабленных больных в предоперационном и ближайшем послеоперационном периодах применялись анаболические стероиды (ретаболил. неро-бол) и терапия кортикостероидами (гидрокортизон, кеналог). Премедикация проводилась по общепринятой методике:на ночь накануне операции и утром назначались снотворные, транквилизаторы, антигистаминные препараты и наркотические анальгетики при болевом синдроме. За 30—40 мин до начала операции внутримышечно вводились 0,5—I мл 0,1% раствора атропина, 1 мл 1 % раствора димедрола, 1 мл 1 %растворапромедола. По нашим наблюдениям, у данной категории больных хорошо зарекомендовали себя синтетические морфиноподобные препараты—дипидолор,лексир. Подготовка области тела или конечностей, подвергаемых операции, несложна. Необходимо обратить внимание на экзематозное поражение кожи, которое чаще встречается при свищевых формах хронического остеомиелита и обычно свидетельствует о некоторой активизации воспалительного процесса в гнойном очаге наряду с наличием «костного» запаха. Наилучшим средством защиты кожи от разъедающего действия гноя является смазывание окружности свищей пастой Лассараилиприменение влажновысыхающих повязок с 0,25% раствором серебра нитрата. Даже упорно существующие экземы не являются противопоказанием к радиканой операции. Обычно уже в первые дни после операции экзематозная поверхность подсыхает, и дерматит прекращается. Это связано с ликвидацией источника постоянного нагноения. Поэтому во время операции недопустимо удаление экзематозно измененной кожи, если она жизнеспособна. Определяющую роль в подавлении воспалительных явлений играет предварительно начатая целенаправленная антибио-тикотерапия за 1—2 дня до операции. Накануне операции больной должен достаточно пить и очистить кишечник с помощью клизмы. Применение слабительных недопустимо из-за опасности обезвоживания организма. Утром перед операцией должны быть выбриты волосы, на оперируемой конечности не только вокруг свища, но но всей окружносгн и длине сегмента конечности. Если предполагается трансмиопластика, то волосы должны быть сбриты на обеих конечностях, а также в областях, малодоступных гигиеническому уходу после соединения конечностей и наложения гипсовой повязки (лобковая область, подмышечная впадина). Больному должны быть разъяснены цель оперативного вмешательства и обоснование применения той или иной оперативной техники, этапы и длительность иммобилизации, общие сроки лечения. Выбор метода обезболивания зависел от локализации очага остеомиелита, характера и длигелыюсти оперативного вмешательства, величины кровопотсри (определялась гравиметрически и с использованием синего красителя Эванса). возраста больных, наличия сопутствующей патологии и с учетом психологического фона многократно опсрированны.х пациентов. В нашей клинике широко использовалась эпидуральная анестезия (ЭА) п сочетании с препаратами для нейролсптанал-гезии (НЛА) и седуксеном. ЭЛ выполнялась в поясничном отделе позвоночника в строго асептических условиях «пломбированным» желатинолем (5—7 мл) 2,5% раствором тримскаина с добавлением 3—5 капель адреналина. Для идентификации эпидурального пространства использовали признак сутраты сопротивления». Общая доза «пломбированного» раствора составляла от 22 до 35 мл в зависимости от возраста и массы тела больных. Анестезия развивалась через 20—30 мин после введения «тест-дозы» (5 мл). Продолжительность операции составляла от 40 мин до 3 ч. Катетеризация перидурального пространства не производилась из-за опасности инфицирования последнего. В течение оперативного вмешательства фракционно вводились фентанил, дроперидол и седуксен по 1—1,5 мл для поддержания и усиления аналгезии и нейролспсии. Достоинства ЭА очевидны: 1) обеспечивается эффективное обезболивание; 2) вызывается релаксация мышц нижних конечностей; 3) со- храняется самостоятельное адекватное дыхание у больных; 4) уменьшается степень анестезиологического и операционного риска; 5) у ослабленных больных и больных пожилого возраста с сопутствующими заболеваниями сердечно-сосудистой системы, дыхания и обменными нарушениями расширяется возможность оперативных вмешательств; 6) сохраняется психическая и двигательная активность больных, что является профилактикой многих послеоперационных осложнений. Необходимо подчеркнуть, что ЭА у больных хроническим остеомиелитом требует строжайшего соблюдения асептики и антисептики. Этот вид регионарного обезболивания широко использовался при операциях по поводу остеомиелита костей таза, бедренной кости и особенно при трансмиопластике, итальянской и кожно-мышечной пластике. Необходимость оперировать сразу на обеих нижних конечностях (на одной производить хирургическую обработку очага остеомиелита, а на другой—подготовить к пересадке пластический материал) делает ЭА наиболее удобным видом обезболивания. «Присутствие» бодрствующего больного облегчает наложение сложной гипсовой повязки, соединяющей обе конечности. Из осложненийпри эпидуральной анестезии у 2 больных наблюдались длительные (б и 9 сут) парестезии нижних конечностей, у 6 больных — задержка самостоятельного мочеиспускания до 1 сут. Гнойных осложненийне было. Внутривенный наркоз кеталаром применялся продолжительностью от 20 мни до 2 ч. После премедикации, за 10 мин до введения кеталара, вводили 20—40 мг седуксена. Наркоз проводился внутривенным медленным (60—90 с) введением 5% раствора кеталара из расчета 2—2,5 мг/кг массы тела больного. Поддержание наркоза осуществлялось фракционным введением Уз—'А первоначальной дозы кеталара. Хирургическая стадия наркоза наступала через 1—2 мин. Для уменьшения стимулирующего влияния кеталара на сердечно-сосудистую систему (повышение артериального давления и учащение пульса на 20—30% от исходного уровня после введения первоначальной дозы) перед индукцией в наркоз, кроме седуксена, применяли 2% раствор пентамина (25—50 мг) или 10мл 2,4% раствора эуфилина. В ходе наркоза у 5 больных наблюдались двигательное и эмоциональное возбуждение и гипертонус мышц конечностей, что купировалось фракционным введением седуксена. Указанные особенности затрудняли работу хирургов, увеличивали общую дозу препаратов и удлиняли период пробуждения больных. Применение внутривенного обезболивания было ограничено. Тем не менее внутривенный наркоз кеталаром при непродолжительных операциях (ссквестрэктомия, II этап трансмио-пластики. дренированиегнойных затеков и др.) целесообразен. ОПЕРАТИВНЫЕ ДОСТУПЫ И ХИРУРГИЧЕСКАЯ ОБРАБОТКА ОЧАГА ОСТЕОМИЕЛИТА Оперативные доступы при пластическом замещении костных полостей определяются локализацией очага и его топографической структурой. Они должны удовлетворять следующим требованиям; 1)быть расположенными в непосредственной близости к костной полости; 2) учитывать направление выкраиваемого мышечного или кожного лоскута; 3) проходить через руб-цово-измеиенную кожу. Кроме того, направление разрезов диктуется и другими задачами операции, в частности, например, обнаружением и удалением секвестров и инородных тел, в том числе металлоконструкций. Поэтому в определении конкретного плана операции поставленные требования должны лишьучитываться, а план строиться в соответствии с общими задачами операции. Чаще всего операционные доступы осуществляются разрезом через свищ, реже—через неповрежденную кожу. При множественных свищах, в особенности при гематогенном остеомиелите, оперативный доступ осуществляется в ряде случаев в стороне от устья свищей, причем радикальная операция. как показывает опыт, обеспечивает спонтанную ликвидацию свищевых ходов, даже если они и не подвергались рассечению и вообще хирургический обработке. Типичным примером, удовлетворяющим первые 2 требования к операционным доступам, о которых речь шла выше, является операция для ликвидации костной полости, расположенной в нижней' трети бедра, ближе к его внутренней стороне. Здесь разрез кожи и выкраивание лоскута из внутренней широкой мышцы бедра производятся до обработки полости и обеспечивают широкий доступ к последней. Аналогичное значение имеют операции в верхней и средней трети плеча, в области подвздошной кости. Требование производить разрезы в рубцово-измененных участках покровов и предельно щадить неизмененные участки кожи определяется тем, что как при посттравматичсском, при гематогенном, так и при послеоперационном хроническом остеомиелите кожа в области очага очень часто изменена не только первично, но и вторично, из-за рубцово-пигмснтного перерождения. Это обстоятельство часто затрудняет первичный шов операционной раны, повышая вероятность нагноения и заставляя прибегать к дополнительной кожной пластике. Таким образом, каждый квадратный сантиметр неповрежденной кожи приобретает большое значение и должен оберегатьсяот операционной травмы. Опыт показал, что участки пострадавшей кожи способны восстанавливаться, если устранена повреждающаяих причина. Поэтому иссечению, в частности, вокруг устья свищей подлежат только те участки кожи, нежизнеспособность которых вне сомнений. Противоположна тактика по отношению к грануляциям и рубцам подлежащих тканей. В особенности должны удаляться грануляции, так как во многих случаях они содержат микроскопические секвестры, лейкоцитарные и лимфоидные инфильтраты. а также инородные тела. Экономно должно производиться удаление рубцово-измененных мышц и кожи. Хотя рубцы этого происхождения тоже не способствуют благоприятному исходу операции, их чрезмерное удаление может нарушить анатомо-физиологические соотношения и тем способствовать неудаче лечения в еще большей степени. Кроме того, из практики известно, что начальные стадии рубцового изменения мышц существенно не отражаются ни па их жизнеспособности, ни на функции. Аналогично отношение к костной ткани при так называемой хирургической обработке очага остеомиелита. Мышечная пластика. Что же способствовало столь широкому распространению 'метода мышечной пластики? По нашему мнению - «естественные» причины: стремление хирурга ликвидировать костный дефект, возникший вследствие заболевания или травмы и предпринятой операции, а также относительная простота техники вмешательства, так как мышцы почти всегда окружают кость. Мы рассматриваем такие вмешательства как своеобразные виды биологической пломбировки, успешность которой в условиях остеомиелита полностью зависит от «поведения» микрофлоры—произойдет ли «вживление» и инкапсуляция трансплантатов или их отторжение через нагноение. Какие же «функции» несет пересаженный в обработанную костную полость кровоснабжаемый лоскут? Заместительная. Благодаря массивности, эластичности и способности выполнять все уголки глубокой костной полости мышечный лоскут является идеальным «живым» пластическим материалом. Гемостатическая. Эта способность свойственна мышечной ткани, выделяющей при повреждении тромбокиназу, усиливающую свертываемость крови [Рожанскин В. И., 1957]. Она особенно заметна во время операции: капиллярное кровотечение из обработанной кости быстро прекращается после замещения полости мышечным лоскутом, Дренажная, М. В. Гринев (1969) в результате проведенных экспериментов показал, что мышечный лоскут на пожкс, введенный в костную полость после соквсструктомни, способствует резорбции раневого детрита, микроскопических участков мертвой ткани н даже инородных веществ, таких, как частицы карболена (угля). Это позволило ряду авторов называть мышечный лоскут «биологическим дренажем». Восстановительная. Мышечный лоскутне способствует репарации костнойткани, но он восстанавливает сосудистые связи
Практика показала возможность применения лоскутов с дистальной ножкой. Приживление таких лоскутов, которые обычно лишаются иннервации,не отличается от приживления «активных» лоскутов с проксимальной ножкой вследствие развитой сети коллатералей. Благодаря этому возможно замещение полостей в дистальных отделах костей конечностей (плечо, бедро, голень), где применение лоскутов с проксимальной ножкой нерационально в связи с недостаточной длиной таких лоскутов. Кровоснабжение лоскутов с дисталыной ножкой является более слабым из-за отсутствия магистральных сосудов в составе лоскута, поэтому правила выкраивания их должны быть более строгими, а техника — более тщательной. При пластике следует избегать их натяжения и сдавления. Омертвение лоскутов с дистальной ножкой происходит несколько чаще, чем лоскутов с проксимальной ножкой. Некроз в дистальном лоскуте всегда распространяется глубже и захватывает более обширные участки лоскута. Клинический опыт и экспериментальные исследования некоторых авторов (Ф. В. Судзиловский), выявивших хорошее кровообращение сухожилий, показывают возможность применения не только лоскутов с дистальной ножкой, но и лоскутов мышц, ножка которых состоит из изолированных сухожилий (например, длинный сгибатель большого пальца стопы). Применение сухожильной ножки в мышечном лоскуте расширяет возможности метода местной мышечной пластики на голени и стопе. Образованный лоскут должен выполнить все углы и бухты послеоперационного дефекта, для чего уже при образовании лоскута нужно стремиться приспособить его к форме костной полости. Она, в свою очередь, должна иметь гладкие контуры. При обработке полости следует избегать образования «мертвых» пространств и нависания лоскута над полостью. Скапливающаяся в этих пространствах гематома может нагнаиваться и мешать гладкому заживлению раны. Образования вредных пространств можно избежать также и путем правильной фиксации мышечного лоскута в полости. Оставление незначительных щелей между стенкой полости и лоскутом, как правило, не влияет отрицательно на послеоперационное заживление раны, так как лоскут разбухает и выполняет их. Резкое несоответствие формы костной полости, ширины и толщины мышечного лоскута может быть ликвидировано продольным расщеплением лоскута (по ходу мышечных волокон). Расщепление может быть 2- и 3-лоскутным, в зависимости от кровоснабжения и толщины лоскута, однако необходимо помнить, что этот прием, независимо от техники, в той или иной ослабляет питание всего лоскута, поэтому расщепленные части его не должны быть очень тонкими. Расщепление мышечных лоскутов было произведено в 7% операций. Некроза наблюдать не приходилось. В ряде случаев эти лоскуты выкраивались у края обширной костной полости, занимающей весь диафиз кости. Чаще всего образовывались лоскуты из двух мышц. Для замещения некоторых полостей приходилось выкраив
|
||||||||
|
Последнее изменение этой страницы: 2016-06-26; просмотров: 679; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.137.218.176 (0.018 с.) |