Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Анатомо-физиологические особенности пародонта.Содержание книги Поиск на нашем сайте Занятия 3. Основные методы обследования больных с заболеваниями пародонта. Многообразие клинических проявлений болезней пародонта, их тесная связь с патологией внутренних органов и систем организма привели к тому, что проблема их диагностики вышла далеко за пределы стоматологической клиники. Для раскрытия причин патологического процесса в пародонте необходимо углубленное комплексное обследование пациента с учетом индивидуальных особенностей течения заболевания. Обследование больных с патологией пародонта должно проводиться по определенному плану, состоящему из основных и дополнительных методов исследования. Основные методы включают опрос и осмотр. При опросе следует выяснить жалобы больного, анамнез болезни, анамнез жизни, которые отражают субъективные представления пациента о его болезни и общем состоянии. Причины посещения и жалобы больного 1. Жалоб нет, патологию пародонта, особенно при начальных формах, выявляет стоматолог при проведении осмотра на предмет оказания терапевтической (санация) или ортопедической помощи. 2. Жалобы со стороны полости рта на кровоточивость десен при чистке или самопроизвольную, отечность десневого края, зуд и боли в деснах, запах из полости рта, подвижность и смещение зубов, обнажение корней зубов, появление свищей и абсцессов, болезненность зубов от температурных раздражителей. 3. При жалобах на общее самочувствие пациенты отмечают быструю утомляемость, слабость, головную боль, повышение температуры при явлениях обострения. 4. Контрольное посещение. Анамнез заболевания. 1. Данность заболевания и возможная причина его развития. 2. Особенности течения заболевания: наличие обострений, их причина и частота. 3. Причины потери отсутствующих зубов. 4. Проводилось ли ранее лечение и каковы были его результаты. Выясняют какие процедуры были эффективными в процессе лечения. Анамнез жизни. 1. Возраст пациента. 2. Профессия пациента, характер производства и наличие профессиональных вредностей. 3. Необходимо выяснить и правильно оценить какими заболеваниями страдает пациент в настоящее время или какие он перенес заболевания и оперативные вмешательства. Установлено, что сахарный диабет, заболевания системы крови, сердечно-сосудистой системы, желудочно-кишечного тракта, щитовидной железы, бронхиты и бронхиальная астма, заболевания почек, ревматизм, полиартрит, беременность, опухоли, травма головы и шеи, прием лекарственных средств могут явиться причиной или усугубить заболевания пародонта. 4. Необходимо уточнить характер питания: регулярность, преобладание в пищевом рационе белков и углеводов, консистенцию употребляемой пищи, жевание на одной стороне. Режим и ритм жизни. 5. Важно выяснить наличие хронической интоксикации, под которой в настоящее время понимают: курение, употребление алкоголя, наркотиков. 6. Определенное значение имеет наследственный фактор. 7. Исключительно важно оценить уровень гигиены полости рта, ее регулярность. Осмотр больного Осмотр больного, относящийся к основным клиническим методам обследования, позволяет объективно оценить состояние пародонта. Его удобно проводить соблюдая этапы указанные ниже. Оценка общего состояния. 1. Оценка общего состояния: слабость, повышение температуры. Важное значение имеет психологический настрой пациента, его контактность. 2. При внешнем осмотре определяют цвет кожных покровов, наличие рубцов, асимметрии лица, состояние красной каймы губ. 3. Оцениваются регионарные лимфатические узлы, их увеличение, болезненность при пальпации. Осмотр полости рта. 1 Осмотр полости рта начинать необходимо с преддверия полости рта, осмотр уздечек и тяжей, уровень их прикрепления и выраженность предверия. 2. Далее оценивают состояние других отделов слизистой оболочки, наличие патологических элементов. 3. Затем осматривают состояние десневого края, цвет которого может быть бледно-розовым, гиперемированным, цианотичным, анемичным: определяют форму десневого края (гипертрофия или атрофия); наличие изъязвлений, кровоточивость, распространенность указанных характеристик. 4. Отмечают наличие зубных отложений, их консистенцию, локализацию, количество. 5. Специальным градуированным пародонтологическим зондом определяют глубину зубодесневых карманов у четырех поверхностей каждого зуба, при этом учитывается наибольшая глубина кармана. Этот признак очень важен, так как является одним из критериев определяющих тяжесть пародонтита и учитывается в ряде дополнительных методов обследования. 6. Характер отделяемого из пародонтальных карманов опредляется с помощью гладилки при легком надавливании на десневой край параллельно шейке зуба. 7. Осматривается зубной ряд, заполняется зубная формула, определяется смещение зубов, степень их подвижности. В истории болезни необходимо отметить наличие некариозных поражений, качество пломб, например, нависающие пломбы.
Различают три степени подвижности зубов: 1 степень- смещение зуба в вестибулярном направлении не более 1мм: 2 степень - смещение зуба в вестибулярном и медиодистальном направлении более 1 -2 мм; 3 степень - смещение зуба во всех направлениях. 8. Оценивается прикус, наличие травматической окклюзии, нуждаемость в протезировании и качество имеющихся протезов.
Занятие 4. Дополнительные методы исследования.
Дополнительные методы подробно изложены в Методических указаниях “Методы диагностики заболеваний пародонта". Для подготовки к занятиям пользуйтесь этим пособием.
Занятие 5 Занятие 6. Клиника и диагностика гингивитов. Катаральный гингивит. В клинике встречается преимущественно в виде хронического воспаления или его обострений. Острый обычно бывает симптомом острой респираторной инфекции. Распространенность катаральною гингивита во многом зависит от этиологичесских факторов. Локализованный гингивит возникает при наличии местных причин (см. занятие № 5). Проявление генерализованного катарального гингивита связано с изменением реактивности организма при заболеваниях желудочно-кишечного тракта, гормональных нарушениях (щитовидной и половых желез), инфекционных заболеваниях и др. Клиника катаральною гингивита обусловлена морфологическими изменениями, происходящими в эпителии и подлежащей к нему соединительной ткани. В эпителии определяются участки десквамации, отек, признаки паракератоза и акантоза, увеличении кислых гликозаминогликанов и гликогена. В шиповатом слое эпителия, уменьшается содержание белка, резко снижено содержание РНК. В соединительной ткани - хроническое воспаление: отек, гиперемия, стаз, накопление лимфоцитов и плазматических клеток. В структуре основного вещества наблюдаются биохимические сдвиги, свидетельствующие об уменьшении активности окислительно-восстановительных ферментов. Эпителиальное прикрепление при этом не нарушается. Клиника катарального гингивита зависит в значительной степени от его тяжести, связанной со степенью вовлечения десны в патологический процесс. Для гингивита в легкой степени характерно поражение межзубной десны, средней тяжести - межзубной и альвеолярной, для тяжелого - поражение всей десны, включая альвеолярную. При хроническом катаральном гингивите легкой степени больные обычно к врачу не обращаются. В дальнейшем больные жалуются на кровоточивость десен при чистке зубов, приеме твердой пищи, чувство жжения, распирания в деснах. Общее состояние больных не нарушено. При осмотре обнаруживается гиперемия и отек десен, десневой край теряет свой фестончатый контур. При инструментальном обследовании определяется кровоточивость десен, мягкий налет и наличие наддесневого зубного камня. При введении пародонтологического зонда в зубодесневую борозду нарушение целостности зубодесневого соединения нет, зубодесневой карман отсутствует. Симптом кровоточивости положительный. При дополнительных методах обследования определяется положительная проба Шиллера-Писарева. Значение индекса гигиены больше 1.0, РМА - больше "0”. Понижена стойкость капилляров при вакуумной пробе Кулаженко. Напряжение кислорода в десне (полярографический метод) при хроническом катаральном гингивите понижено. На реопародонтографической кривой выявляются изменения ее формы, свидетельствующие либо о выраженной дилятации сосудистой стенки, что в прогностическом плане лучше или конфигурация кривой свидетельствует о констрикции стенки сосудов (более детально данный материал изложен в Методических рекомендациях "Диагностика заболеваний пародонта"). На рентгенограмме изменений вершин межзубных перегородок нет. Очень важны клинические тесты, позволяющие выявить доклинические признаки гингивита, так как это позволит осуществлять профилактику клинического проявления гингивита. К этим тестам прежде всего относят проявления симптома кровоточивости при зондировании зубодесневой, борозды, изучение состава и количества зубодесневой жидкости и др. Следует учесть, что морфологические признаки воспаления определяются еще в клинически интактной десне. Гипертрофический гингивит может проявляться в двух вариантах: в отечной и фиброзной формах. В этиопатогенезе гипертрофического гингивита существенное значение имеют изменения гормонального фона (юношеский гингивит, гингивит беременных), прием лекарственных средств (контрацептивы, дифенин и др.), заболевания крови (лейкемические ретикулезы). В этиологии локализованного гипертрофического гингивита имеют значение местные факторы: аномалии прикуса (глубокий, открытый, перекрестный), аномалии положения зубов (скученность, сверхкомплектные зубы), дефекты прорезывания. Морфологически отечная форма гипертрофического гингивита помимо отека эпителия и основного вещества соединительной ткани, увеличения кислых гликозаминогликанов характеризуется расширением и пролиферацией капилляров, что создает увеличение массы десны. Наблюдается обильная и разнообразная клеточная инфильтрация (лейкоциты, плазматические и тучные клетки, лимфоциты). Клинически при отечной форме гипертрофического гингивита больные помимо жалоб на кровоточивость десен при еде, при чистке зубов предъявляют жалобы на косметический дефект, связанный с увеличением объема десны. Гипертрофический гингивит при котором гипертрофия десны не превышает 1/3 длины коронки зуба называют легким. Гипертрофический гингивит средней тяжести характеризуется более выраженной деформацией десны - до 1/2 коронки зуба. при тяжелой - десна покрывает 2/3 или всю коронку зуба. Объективно отечная форма гипертрофического гингивита характеризуется увеличением десны, глянцево-синюшной поверхностью, кровоточивостью при зондировании зубодесневой борозды, иногда при дотрагивании, образованием ложных зубодесневых карманов. Эпителиальные прикрепления не нарушены. Фиброзная форма гипертрофического гингивита морфологически характеризуется ороговением эпителия по типу паракератоза, утолщением его и пролиферацией в глубину соединительной ткани. В строме наблюдается пролиферация фибробластов и грубение и пролиферация коллагеновых структур, уплотнение стенок сосудов, редкие очаги воспалительной инфильтрации. Эпителиальное прикрепление не нарушено. Эта форма гингивита в начале заболевания больных обычно не беспокоит. По мере развития (средняя и тяжелая степень) больных беспокоит разрастание десен, косметические дефекты. Объективно выявляется деформация десны, которая имеет бледно-розовый цвет, плотная с бугристой поверхностью. Кровоточивость отсутствует, определяются ложные зубодесневые карманы. Язвенный гингивит - представляет собой деструктивную форму воспаления, в этиопатогинезе которого существенную роль играет изменение реактивности организма и, следовательно, снижение резистентности десны к аутоинфекции полости рта (особенно к грамотрицательным бактериям, фузоспирохетозу). Этому состоянию может предшествовать острое респираторное заболевание. стрессовые ситуации, переохлаждение. Провоцирующую роль играет плохая гигиена полости рта и зубной камень, наличие множественных кариозных полостей, затрудненное прорезывание зуба мудрости. Язвенно-некротический гингивит характеризуется острой болью, кровоточивостью десен, затрудненным приемом пищи, общим недомоганием, повышением температурой. При осмотре десна имеет сероватый цвет, десневые сосочки некротизированы, обилие мягкого зубного налета. Тяжесть язвенного гингивита определяется не только степенью поражения десны (межзубной, маргинальной или альвеолярной), но и выраженностью общей интоксикации, (повышение температуры тела, изменения периферической крови: лейкоцитоз, ускоренная СОЭ, сдвиг влево). При диагностике язвенного гингивита надо проявлять настороженность в плане исключения заболеваний крови (лейкоз, агранулоцитоз), для которых очень характерны язвенно-некротические поражения десны. В развитии любой формы гингивита большую роль играет зубной камень, который образуется из мягкого зубного налета и называется наддесневым. Образованию зубного камня в значительной степени содействует повышение pH, среды в зубной бляшке. При этом основная реакция ее создается за счет аммиака, образуемою из мочевины слюны под действием ферментов зубного налета. Резкое ощелачивание слюны внутри зубного налета ведет к участкам кристаллизации. В образовании наддесневого зубного камня важную роль играет состав и биохимическая активность ферментов слюны, в частности кислой фосфатазы. Прикрепляясь к органической матрице эмали, наддесневой камень относительно легко может быть удален. Наддесневой зубной камень препятствует выведению десневой жидкости, а, следовательно, выведению спущенных клеток эпителия, лейкоцитов и бактериальной флоры из зубодесневой борозды в ротовую полость, а также, ограничивает подвижность маргинальной десны, нарушает очищение зубодесневой борозды.
Занятие 9. Занятие 10. Пародонтоз.
Пародонтоз характеризуется дистрофическим поражением всех тканей пародонта. Распространенности пародонтоза составляет 3-10% населения. Классификация пародонтоза представлена в приложении № 4. В происхождении пародонтоза ведущее значение играют общие факторы: гипертоническая болезнь, атеросклероз, нейрогенные дистрофии, эндокринные нарушения. Патогенетические механизмы пародонтоза заключаются в нарушении трофики тканей пародонта, которые проявляются задержкой обновления тканевых структур, нарушением метаболизма белка, минерального и других видов обмена. В молодом возрасте (21-30 лет) пародонтоз часто сочетается с вегетососудистой дистонией, а в возрасте старше 50 лет - с гипертонической болезнью и атеросклерозом.
Изменения костной ткани сочетается с изменениями мнкроциркуляторного русла, склероза сосудов, сопровождающеюся сужением просвета сосудов и их облитерацией. В эпителии десны наблюдается белковая дистрофия клеток, атрофия эпителия, с уменьшением количества гликогена. В подлежашей соединительной ткани – мукоидное, фибриноидное набухание, снижение активности окислительно-восстановительных процессов. В начале заболевания больные пародонтозом к врачу не обращаются, так как не испытывают каких-либо неприятных ощущении. Затем появляются непостоянные жалобы на парестезии десен (зуд, жжение), а так же гиперстезию шеек зубов, связанную с обнажением корней зубов, вначале — в области клыков. По мере развития процесса наблюдается бледность десны, множественное обнажения корней зубов, появление диастем и трем, веерообразное расхождение зубов. На более поздних стадиях - подвижность зубов. Следует отметить однородность поражения: слизистая оболочка десны розового цвета, плотная, без признаков воспаления, наблюдается валикообразное утолщение маргинальной десны. Наличие микробного налета не характерно, но могут быть плотные, пигментированные наддесневые зубные отложения. Глубина зубодесневой борозды в пределах нормы, карманы отсутствуют. Пародонтоз часто сочетается с некариозными поражениями: клиновидными дефектами, эрозиями эмали. Критерии тяжести пародонтоза (легкая, средняя и тяжелая) изложены в приложении № 3. Основным дополнительным методом обследования при пародонтозе является рентгенологический: наблюдается убыль костной ткани, при этом структура кортикальной пластинки сохранена. Рисунок кости мелкоячеистый, с плотными трабекулами, наблюдается уменьшение костномозговых пространств, выявляются одновременно очаги остеопороза и остеосклероза. Может наблюдаться гиперцементоз, наличие дентиклей и петрификатов в пульпе, уменьшение размеров полости зуба. При изучении реопародонтограмм выявляются изменения микроциркуляторного русла десны в виде уменьшения количества капилляров, снижения парциального давления кислорода в десне, что свидетельствует о гипоксии тканей. Пробы и индексы характеризующие воспаление (ИК, ИГ, РМА и т.д.) не информативны.
В лечении пародонтоза важное место занимает патогенетическая терапия, направленная на устранение гипоксии, предупреждение осложнений в виде воспаления. Большое значение при этом отводится физиотерапевтическому лечению (массаж, токи дарсонваля, диадинамические токи и т.д.). В качестве симптоматической терапии следует включать устранение гиперстезии зубов (рем. растворы, фтор-лак, электрофорез глюконата кальция, фторида натрия), а также рекомендации по уходу за полостью рта (использование лечебных паст, содержащих фтор, кальций. исключение движений зубной щетки в горизонтальном направлении). Учитывая, что в патогенезе пародонтоза значительную роль играет атеросклероз и другие нервно-соматические заболевания, необходимо обследование больного и правильный выбор антнсклеротических и вазоторорных препаратов (трентал, витамин Е, ангиотрофин, мевакор и др.).
Занятие № 11 Идиопатические заболевания с прогрессирующем лизисом тканей пародонта (пародонтолиз).
Пародонтолиз - патологическое состояние пародонта, при котором ведущее значение имеют некоторые заболевания организма, синдромы с невыясненной этиологией. Это десмондонтоз, гистиоцитоз X, синдром Лапийон-Лефевра и др.
Общая характеристика пародонтолиза: неуклонное прогрессирование процессов разрушения всех тканей пародонта, быстрое образование пародонтальных карманов, определяющее выделение гноя, подвижность зубов, смещение и дистрофию; в сравнительно короткий период времени появляются костные карманы, преобладает деструкция вертикального типа, затем образуются лакуны, процессы остеолиза ведут к полному рассасыванию костной ткани пародонта и выпадению зубов в течение 2-3 лет.
Десмодонтоз (юношеский пародонтолиз) - этиология заболевания неизвестна. Предполагается значение наследственного фактора. Заболевают чаше подростки в период полового созревания, молодые женщины. В клинике различают две стадии. Первая стадия десмодонтоза - воспалительные явления отсутствуют, начало заболевания часто просматривается. Ранние симптомы - смещение первых резцов и моляров в губном, щечном и дистальном направлениях. Появляются диастемы. Характерна симметричность поражения (первые резцы и моляры с обоих сторон челюсти). Десневой край на всем протяжении не изменен; кровоточивость, над- и поддесневые камни отсутствуют; ИГ в пределах нормы. РМА = 0 %. В области подвижных зубов отмечаются узкие и глубокие пародонтальные карманы без отделяемого. На рентгенограммах - резорбция костной ткани вертикального типа с глубокими костными карманами. Вторая стадия десмодонтоза - прогрессирует подвижность зубов, присоединяется воспаление, появляются боли в деснах, отечность, кровоточивость. При осмотре определяются различной глубины пародонтальные карманы с гнойным отделением, отмечается обострение процесса, абсцедирование. Подвижность зубов циклична: зуб подвижен, затем может укрепиться, потом опять стать подвижным. Формируется вторичная травматическая окклюзия, электровозбудимость пульпы подвижных зубов снижена, на рентгенограммах определяется диффузное разрушение костной ткани в области первых моляров и резцов, резорбция кости в виде арок. Гистологическая картина: в эпителии нет структурных изменений, в подслизистом слое гиперваскуляризация, утолщение стенок капилляров, лимфоплазмоцитарная инфильтрация, утолщение коллагеновых волокон, гиалиновый склероз. В периодонте отек, дезорганизация, гиалиноз коллагеновых волокон, цемент резорбирован. В кости истончение компактной пластинки, остеолиз. Остеокластическая реакция отсутствует. Лечение носит симптоматический характер. Проводят кюретаж, гингивотомию с обязательной предварительной депульпацией зубов и введением препаратов, усиливающих репаративную регенерацию костной ткани. Прогноз неблагоприятный. Если процесс заимел далеко - удаление зубов и протезирование.
Термин "Гистиоцитоз X" объединяет эозинофильную гранулему, синдромы Хенда-Шуллера-Крисчена и Леттерера-Зиве. Этиология заболевания не выяснена, предполагается значение вирусной инфекции, травмы и наследственного фактора. Морфологические изменения при всех формах одинаковы: диффузная гистиоцитарная пролиферация сопровождается геморрагическим отеком, некрозом и лейкоцитарной реакцией. Наличие эозинофилов зависит от формы и стадии заболевания, которые могут переходить из одного в другое. Эозинофильная гранулема - локализованный гистиоцитоз X. Поражает чаще детей и юношей (20-25 лет). В клинике различают продромальный период и выраженную стадию. Продромальный период - возникают одиночные очаги деструкции в скелете, проявляющиеся незначительной болью, зудом, припухлостью в пораженном участке. Процесс чаще локализуется в плоских костях, поражаются череп, нижняя челюсть (альвеолярный отросток и восходящая ветвь). Появляются подвижность одного-двух моляров, кровоточивость десен, может быть изъязвление десневого края, глубокие пародонтальные карманы без гнойного оделяемого.
После удаления зубов лунка долго не заживает. В костной ткани наблюдаются очаги резорбции овальной или округлой формы, с локализацией в области верхушек зубов, область угла нижней челюсти, восходящей ветви. Течение длительное, очаги могут подвергаться обратному развитию или переходить в другие формы, чаше в синдром Хенда-Шуллера-Крисчена.
Синдром Хенда-Шуллера-Крисчена - (диссемииироваииый хронический гистиоцитоз X) - сопровождается несахариым диабетом, экзофтальмом, опухолевидными образованиями в костях. В полости рта период выраженных изменении напоминает генерализованный пародонтит. Рентгенологически определяется деструкция костной ткани альвеолярного отростка.
Синдром Леттерера-Зиве (острый диссеминированный гистиоцитоз X) чаше бывает у детей до трех лет. В развившейся стадии характеризуется высокой температурой, пятнисто-папулезными высыпаниями на коже, увеличением печени и селезенки, лимфаденитом. Изменения в полости рта сходны с генерализованным пародонтитом. Лечение гистионитозов Х проводят вместе с онкологами и гематологами. Местная терапия полагает удаление зубных отложений под аппликационным обезболиванием, кюретаж пародонтальных карманов, удаление зубов, находящихся в терминальной стадии, и ортопедическое лечение.
Занятие 12. ДЕСНЕВАЯ ЖИДКОСТЬ Десневая жидкость является физиологической средой организма сложного состава, включающей в себя лейкоциты, спущенные эпителиальные клетки, микроорганизмы, электролиты, белковые компоненты и ферменты. 1. Лейкоциты. Наличие лейкоцитов в десневой борозде имеет большое значение в физиологии полости рта, так как десневая борозда является основным источником поступления лейкоцитов в слюну. Эмиграция лейкоцитов в полость рта имеет возрастной характер, так, у детей до прорезывания зубов лейкоциты в слюне практически отсутствуют. Они появляются с началом прорезывания зубов и с прорезыванием всех зубов эмиграция достигает уровня эмиграции лейкоцитов взрослых. В более позднем возрасте с уменьшением числа зубов количество лейкоцитов в слюне уменьшается. У стариков с беззубой челюстью эмиграция лейкоцитов значительно снижена. При интактном пародонте у взрослых в десневой жидкости содержится 95-97% нейтрофилов, 1-2% лимфоцитов. 2-3% моноцитов. Среди мононуклеарных лейкоцитов 24% приходиться на Т-лимфоциты и 58% - на В-лим4юциты. При воспалении процентное соотношение нейтрофилов. лимфоцитов и моноцитов остается без изменений, но увеличивается абсолютное число этих клеток. Увеличение числа лейкоцитов в десневой жидкости и слюне находиться в прямой зависимости от степени выраженности воспалительной реакции в тканях пародонта. Число эмигрировавших в полость рта лейкоцитов при хроническом воспалении в тканях пародонта увеличивается в 2 раза. а при обострении процесса в 4 раза по сравнению со здоровыми людьми. Ухудшение гигиены полости рта также способствует увеличению количества лейкоцитов. Большое значение лейкоцитам десневой жидкости придается как источнику лизосомальных ферментов (лизоцим, кислая и щелочная фосфотазы), которые имеют определенное значение в патогенезе заболеваний пародонта. 2. Эпителиальные клетки. Десневая жидкость здоровых людей содержит спущенные эпителиальные клетки. При воспалении число спущенных эпителиальных клеток увеличивается, что связано с изменениями метаболизма межклеточного вещества и с увеличением митотической активности эпителия десны при воспалении. Спущенные эпителиальные клетки могут адсорбироваться на поверхности зуба и способствовать начальной колонизации бактерий при образовании зубного налета. 3. Микроорганизмы десневой жидкости. Десневая жидкость в норме не стерильна. Постоянными представителями микрофлоры содержимого десневых борозд являются стрептококки и стафилококки, фузобактерии, спирохеты и простейшие. Однако при патологии пародонта увеличивается их количество, изменяется их видовой состав и повышается их патогенность. При наличии воспаления в пародонте микроорганизмы, выделяемые из десневой жидкости и зубного поддесневого налета схожи. Наличие кальция и фосфатов имеет значение для образования зубной бляшки. 4. Белковые компоненты десневой жидкости. Белковый состав десневой жидкости и сыворотки крови одинаков. Содержание общего белка в десневой жидкости в среднем составляет 6.1 - 6.8 г/100 мл. В десневой жидкости содержатся альбумины, глобулины, система комплемента. Существует мнение о том, что глобуллины и фибрин могут способствовать плотному соединению эпителия десны с эмалью, образуя клейкую пленку и обеспечивая адгезию клеток зубо-эпителиального прикрепления к поверхности чуба. Десневая жидкость является важным источником ряда иммуноглобулинов, антител для полости рта. Их концентрация в десневой жидкости и крови одинакова. 6. Ферменты. Имеется тесная взаимосвязь между степенью нарастания воспалительных изменений в пародонте и уровнем активности лизоцима, гиалуроронидазы, эластазы, катепсинов, фосфотаз, лактатдегидрогеназ и других ферментов. Ранние патохимическне изменения в метаболизме тканей пародопта при воспалении сводятся прежде всего к нарушениям в обмене коллагена, характеризующимися ее убылью. Около 50% объема соединительной ткани десны и 90% органической фракции альвеолярной кости представлено коллагеном, который играет большую роль в поддержании структурных и функциональных свойств пародонта. В физиологических условиях коллаген резистентен к действию протеолнтических ферментов тканевого и микробного происхождения. Основным ферментом, способным расщеплять нативный коллаген является коллагеназа. Интересен факт, что уровень коллагеназной активности при гингивите практически не отличается от уровня активности того фермента в ннтактных тканях пародонта. При пародонтите наблюдается высокая коллагенолитическая активность десневой жидкости, когда как при пародонтозе она незначительна. 6. Количество десневой жидкости. В течение суток в полость рта поступает от 0.5 до 2,4 мл десневой жидкости. По сравнению с ннтактным пародонтом, при хроническом катаральном гингивите количество десневой жидкости выше в 4.6 раза, пародонтите - 10.5 раза. Пародонтоз также характеризуется более высокими количественными показателями десневой жидкости, которые превышают уровень ее выделения по сравнению с интактным пародонтом в 1.8 раза. Предложено несколько способов получения десневой жидкости. Наиболее широкое распространение в клинике получил внутробороздковой метод забора десневой жидкости с помощью полосок фильтровальной бумаги. Количество десневой жидкости определяют путем взвешивания бумажных полосок или путем измерения плошади пропитывания.
Анатомо-физиологические особенности пародонта. Пародонт представляет собой комплекс тканей окружающих зуб, куда входят собственно зуб, периодонт, слизистая оболочка десны и костная стенка альвеолы, которые в морфофункциональном отношении могут рассматриваться как единым орган. Слизистая оболочка десны образована эпителием и собственной соединительной тканью, в которой располагается микрососудитая сеть. По сравнению с эпидермисом кожи, в эпителиальных клетках слизистой оболочки десны меньше кератогиалина и тоньше сам роговой слой. Это придает десне розовую окраску и позволяет наблюдать кровоток в микрососудах десны прижизненно с помощью контактной микроскопии. Благодаря близкому расположению капилляров к поверхности слизистой также возможно измерение парциального давления кислорода неинвазивным способом (путем наложения электродов на поверхность слизистой). Слизистая оболочка десны представляет собой часть слизистой оболочки полости рта,
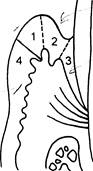
1 - эпителий десны 2 - эпителий борозды 3 - эпителий прикрепления, соединяющийся с эмалью клетками базальной мембраны и гемидесмосомами 4- прикрепленная десна Рис.1. Схема зубодесневого прикрепления
окружающая зубы и альвеолярные отростки челюстей. Выделяют три зоны, различающиеся по строению: прикрепленная, свободная десна и сулькулярная десна. Две последние зоны образуют зубодесневое соединение (рис 1). Прикрепленная десна представлена соединительно-тканными волокнами и сравнительно малоподвижна, так как она не имеет подслизистого слоя и плотно сращена с падкости и ней. Свободная часть десны не имеет прочною прикрепления к надкостнице и способность к ороговению. Это обусловлено необходимостью защиты слизистой оболочки от механического, химического и температурного воздействий. Остановимся более подробно на зубодесневом соединении. Эпителий борозды, как часть сулькулярного отдела десны обращен к поверхности эмали, образуя латеральную стенку десневой борозды. У верхушки десневого сосочка он переходит в эпителий десны, а в направлении шейки зуба граничит с эпителием прикрепления. Эпителий борозды имеет существенные особенности. Он лишен слоя ороговевающих клеток, что значительно повышает его проницаемость и регенераторные способности. Кроме того, расстояние между эпителиальными клетками больше, чем в других отделах слизистой оболочки десны. Это способствует повышенной проницаемости эпителия для микробных токсинов с одной стороны и для лейкоцитов - с другой. Эпителий прикрепления - многослойный плоский является продолжением сулькулярного эпителия (эпителия борозды), выстилая ее дно и образуя вокруг зуба манжетку, прочно связанную с поверхностью эмали, которая покрыта первичной кутикулой. Существуют две точки зрения по вопросу о прикреплении десны к зубу в области зубодесневого соединения. Первая заключается в том, что поверхностные клетки эпителия прикрепления связаны с кристаллами апатита зуба с помощью полудесмосом. Вторая заключается в образовании физико-химической связи между эпителием и поверхностью зуба, причем адгезия эпителиальных клеток к поверхности зуба в норме осуществляется посредством макромолекул десневой жидкости. Клетки, находящиеся под поверхностным слоем эпителия прикрепления, слущиваются в просвет десневой борозды. Интенсивность десквамации эпителия прикрепления очень высока, но потеря клеток уравновешивается их постоянным новообразованием в базальном слое, где для эпителиоцитов характерна очень высокая митотическая активность. Скорость обновления эпителия прикрепления в физиологических условиях составляет у человека 4-10 суток. Собственная пластинка слизистой в области зубодесневого соединения образована рыхлой волокнистой тканью большим количеством мелких сосудов. Четыре - пять параллельно идущие артериолы образуют густое сетевидное сплетение в области десневого сосочка. Капилляры десны очень близко подходят к поверхности эпителия: в области эпителиального прикрепления они покрыты лишь несколькими слоями шиповатых клеток. На долю кровотока десны приходиться 70% от кровоснабжения других тканей пародонта. Сравнение уровней микроциркуляции в симметричных точках десны на верхней и нижней челюстях, а также справа и слева, при биомикроскопическом исследовании, показало равномерное распределение капиллярного кровотока в интактном пародонте. Через сосудистую стенку выделяются гранулоциты (преимущественно нейтрофильные) и, в меньшем числе, моноциты и лимфоциты, которые затем через межклеточные щели продвигаются в направлении эпителия, а затем выделясь в просвет десневой борозды попадают в ротовую жидкость. В соединительной ткани десны имеются миэлинизированные и немиэлинизированные нервные волокна, а также свободные и инкапсулированные нервные окончания, которые имеют выраженный клубочковый характер. Свободные нервные окончания относятся к тканевым рецепторам, а инкапсулированные - чувствительным (болевым и температурным). Наличие нервных рецепторов, относящихся к тригеминальонй системе, позволяет считать пародонт обширной рефлексогенной зоной; возможна передача рефлекса из пародонта на сердце и органы желудочно-кишечного тракта. Топическое представительство ветвей тройничного нерва, иннервирующих ткани зуба и пародонт, обнаружено также и в гассеровом узле, что позволяет предполагать о влиянии парасимпатической иннервации на сосуды десны. Эт
|
||||||||||||||||||
|
Последнее изменение этой страницы: 2016-04-23; просмотров: 996; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.113 (0.015 с.) |