
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Материально-техническое обеспечение занятияСодержание книги
Поиск на нашем сайте
Материально-техническое обеспечение занятия
Технологическая карта проведения практического занятия. Содержание темы. Клиническая ситуация В торакальное отделение больницы поступил больной с огнестрельным ранением грудной клетки с жалобами на тупые, сжимающие боли за грудиной. Объективно: больной бледный, в пятом межреберье по левой парастернальной линии имеется входное отверстие, пульс учащен, артериальное давление снижено. Задания: 1. Какой диагноз можно поставить? 2. Какова дальнейшая тактика хирурга? Решение задачи: 1. У больного имеется проникающее ранение груди с повреждением перикарда и сердца. 2. Необходимо ушить рану сердца и перикарда. Для закрытия раны желудочка сердца необходимо наложить кисетный или П-образный шов. При ушивании предсердий накладывают только кисетный шов, т.к. он обладает достаточной герметичностью. Топография перикарда Перикард (pericardium) — прочный мешок, содержащий сердце и части крупных сосудов, впадающих и выходящих из сердца. Перикард имеет конусовидную форму. Основание этого конуса расположено внизу и приращено к сухожильной части диафрагмы, постепенно суживающаяся кверху вершина этой полости окружает начальный отдел аорты. Различают фиброзный перикард (pericardium fibrosum) и серозный перикард (pericardium serosum) (рис. 1). • Фиброзный перикард — наружный плотный слой соединительной ткани в области основания сердца, переходящий в адвентицию аорты, лёгочного ствола, верхней и нижней полых вен и лёгочных вен. Фиброзный перикард снизу сращён с сухожильным центром диафрагмы, а спереди соединён с надкостницей грудины грудино-перикардиальными связками (ligg.sternopericardiaca).
Рис. 1. Фиброзный и серозный перикард (схема) 1 фиброзный перикард, 2 — пристеночная пластинка серозного перикарда, 3 — висцеральная пластинка серозного перикарда (эпикард), 4 — полость перикарда. (Из: Keith L. Moore. Clinically oriented Anatomy, 1992.) Серозный перикард имеет две пластинки — пристеночную (lamina parietalis), изнутри выстилающую фиброзный перикард, и висцеральную (lamina visceralis), покрывающую сердце и иначе именуемую эпикардом (epicardium). Пристеночная пластинка переходит в висцеральную в области основания сердца, у места перехода фиброзного перикарда в адвентицию сосудов. Начальные отделы восходящей аорты и лёгочной артерии покрыты висцеральным листком перикарда и вдаются в полость перикарда (cavitas pericardialis), заключённой между пристеночной и висцеральной пластинками. Перикардиальная полость всегда содержит незначительное количество перикардиальной жидкости (liquorpericardii), смачивающей внутренние поверхности серозных листков перикарда и облегчающей их скольжение. В патологических условиях (при туберкулёзе, стрептококковой инфекции или в результате ранения) количество жидкости в форме экссудата значительно возрастает и может достигать 3л. При большом скоплении жидкости происходят серьёзные нарушения сердечного цикла, так как нарушается диастола сердца. Грудино-рёберная часть перикарда (pars sternocostalis pericardii) направлена вперёд и прилежит к нижнему отделу тела грудины, а также к внутренним участкам четвёртого и пятого межреберий. Правая и левая медиастинальные части перикарда (pars mediastinalis pericardii dextra et pars mediastinalis pericardii sinistra) расположены по бокам от сердца и соприкасаются с медиастинальными плеврами. На этих частях перикарда залегают диафрагмальные нервы (nn.phrenici) и перикардодиафрагмальные сосуды (vasa pericardiacophrenica). Позвоночная часть перикарда (pars vertebralis pericardii) направлена назад в сторону позвоночника. Задняя поверхность позвоночного отдела перикарда — граница между передним и задним средостениями. К ней прилежат пищевод, непарная вена, грудной проток и грудная часть аорты. Касающийся позвоночной части перикарда пищевод оставляет на её поверхности вдавления. • Диафрагмальная поверхность перикарда (pars diaphragmatica) прочно приращена к сухожильному центру и частично к мышечной части диафрагмы. В местах перехода пристеночной пластинки серозного перикарда в эпикард в перикардиальной полости возле аорты и лёгочного ствола, полых и лёгочных вен образуются дупликатуры серозного перикарда, напоминающие брыжейку, ограничивающие хорошо выраженные углубления — поперечную и косую пазухи перикарда: (рис. 2)
Рис. 2. Пазухи перикарда 1 – нижняя полая вена, 2 – правая нижняя лёгочная вена, 3 – косая пазуха, 4 – правая верхняя лёгочная вена, 5 – верхняя полая вена, 6 – переход серозного перикарда на сосуды, 7 – аорта, 8 – лёгочный ствол, 9 – поперечная пазуха, 10 – левая верхняя лёгочная вена, 11 – левая нижняя лёгочная вена, 12 – серозный перикард, 13 – фиброзный перикард. (Из: Синельников В.Д. Атлас анатомии человека. — М., 1974. — Т. ІII.) • Поперечная пазуха перикарда (sinus transversus pericardii) (рис.2) расположена в поперечном направлении у основания сердца между артериями, выходящими из желудочков (аорта и лёгочный ствол) и венами, впадающими в предсердия (верхняя полая вена, правая и левая верхние лёгочные вены). Её границы: сверху и спереди — восходящая аорта (aorta ascendens) и лёгочный ствол (truncus pulmonalis), снизу и сзади — верхняя полая вена (v.cava superior), правая и левая верхние лёгочные вены (vv.pulmonales superiores dextra et sinistra), сверху — перикард и над ним правая лёгочная артерия (a.pulmonalis dextra) и дуга аорты (arcus aortae), снизу — основание сердца (basis cordis). Поперечная пазуха имеет практическое значение при операциях на сердце при его ранении. При таких операциях через поперечную пазуху заводят марлевую салфетку и, осторожно потягивая за неё, приближают сердце кпереди. Это несколько уменьшает кровотечение из раны сердца и до известной степени фиксирует его в момент наложения швов. • Косая пазуха перикарда (sinus obliquus pericardii) (рис.2) расположена между задней поверхностью левого предсердия и перикардом и ограничена справа нижней полой веной (v.cava inferior) и основанием правой нижней лёгочной вены (v.pulmonalis inferior dextra), а сверху — основанием левой нижней лёгочной вены (v.pulmonalis inferior sinistra). В патологических условиях скопление жидкости под действием силы тяжести прежде всего происходит в нижних отделах перикардиальной полости. Наибольшее практическое значение из описанных пяти отделов перикарда имеют грудино-рёберная часть и диафрагмальная поверхность перикарда, так как через эти отделы производят проколы для удаления патологического выпота.
Кровоснабжение перикарда Кровоснабжение перикарда обеспечивают следующие сосуды. • Перикардодиафрагмальная артерия (a. pericardiacophrenica) — ветвь внутренней грудной артерии, сопровождает диафрагмальный нерв и разветвляется на перикарде и диафрагме, снабжая кровью их боковые и передние отделы. • Перикардиальные ветви (гami pericardiaci) отходят непосредственно от грудной аорты и снабжают кровью заднюю стенку перикарда. Венозный отток происходит по перикардо-диафрагмальным венам (vv.pericardiacophrenicae) и перикардиальным венам (vv.pericardiaсае) в плечеголовную вену или непосредственно в верхнюю полую вену.
Иннервация перикарда Иннервацию перикарда осуществляют веточки от блуждающего и диафрагмального нервов, а также симпатические ветви, отходящие от сердечных сплетений.
Лимфатический отток Отток лимфы от перикарда происходит в основном в двух направлениях: вперёд в грудинные лимфатические узлы (nodi lymphatici sterna les), а также в передние средостенные лимфатические узлы (nodi lymphatici mediastinales anteriores). Топография сердца Сердце (лат. cor, греч. cardia) — полый мышечный орган, обеспечивающий кровообращение путём перекачивания крови из вен в артерии. Сердце расположено в переднем средостении между листками медиастинальной плевры в перикарде. Две трети сердца находится слева от срединной линии, одна треть — справа.
Форма Сердце по своей форме приближается к уплощённому конусу. В нём различают основание сердца (basis cordis), закруглённую книзу часть — верхушку сердца (apex cordis) и поверхности: нижнюю, прилежащую к диафрагме, — диафрагмальную поверхность [facies diaphrag-matica (inferior)], переднюю, расположенную позади грудины и рёбер, — грудино-рёберную поверхность [facies sternocostalis (anterior)] и боковые — лёгочные поверхности [facies pulmonales (laterales)].
Положение Сердце расположено позади нижней половины грудины в пределах нижнего межплеврального поля (area interpleurica inferior) (рис. 4). В этой области образуется треугольное пространство, не покрытое плеврой и известное под названием треугольника безопасности Войнич-Сяноженцкого. Необходимо подчеркнуть, что положение сердца изменяется в зависимости от положения тела, дыхательных движений, фаз сердечного цикла и возраста пациента. При положении тела на левом боку сердце смещается влево, при этом верхушечный толчок перемещается кнаружи. При наклоне вперёд сердце прилежит ближе к грудной стенке. Позади верхней половины грудины расположены крупные сосуды сердца.
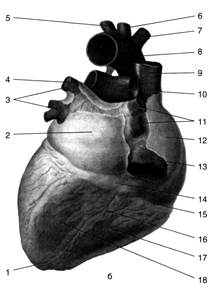
Рис. 3 Передняя (а) и задняя (б) поверхности сердца 1 – верхушка сердца, 2 – левое предсердие, 3 – левые лёгочные вены, 4 – левая лёгочная артерия, 5 – левая подключичная артерия, 6 – левая общая сонная артерия, 7 – плечеголовной ствол, 8 – дуга аорты, 9 – верхняя полая вена, 10 – правая лёгочная артерия, 11 – правые лёгочные вены, 12 – правое предсердие, 13 – нижняя полая вена, 14 – венечный синус, 15 – венечная борозда, 16 – задняя межжелудочковая борозда, 17 – правый желудочек, 18 – левый желудочек, 19 – вырезка верхушки сердца, 20 – артериальный конус, 21 – ушко правого предсердия, 22 – восходящая аорта, 23 – лёгочный ствол, 24 – ушко левого предсердия, 25 – передняя межжелудочковая борозда. (Из: Синельников В.Д. Атлас анатомии человека. — М., 1974. — Т. III.)
На основании рентгенологических исследований выявлены три основных варианта расположения сердца: вертикальное, горизонтальное и косое (диагональное). Эти варианты связаны с конституциональными особенностями организма. У широкотелых лиц чаще наблюдают горизонтальное положение сердца, у узкотелых сердце занимает вертикальное положение. У лиц нормостенической конституции сердце расположено в косом направлении.
Рис. 4 Различия в положении сердца у лиц гиперстенической (а) и астенической (6) конституции (Из: Лубоцкий Д.Н. Основы топографической анатомии. — М., 1953.) Рис. 5. Проекция сердца на переднюю грудную стенку. (Из: ЛубоцкийД.Н. Основы топографической анатомии. — М., 1953.)
Нижняя граница идёт от места прикрепления V ребра справа через основание мечевидного отростка к пятому межреберью слева, не доходя до среднеключичной линии на 1,5 см (к верхушке сердца). Эта граница образована правым желудочком. Левая граница: линия, соединяющая нижний край левого I ребра и верхний край II ребра в месте прикрепления их к грудине, на уровне второго межреберья на 2,5 см левее края грудины, далее продолжается в виде дуги, выпуклостью обращенной влево и вверх до точки, расположенной на 1,5-2 см кнутри от среднеключичной линии. Левая граница на рентгенограмме очерчивает контур левого желудочка. Верхушка сердца проецируется слева в пятом межреберье ниже места соединения хряща V ребра (посредине между сосковой и окологрудинной линиями). Граница между предсердиями и желудочками идёт косо между прикреплениями к грудине хрящей III левого ребра и VI правого.
Проекция сердечных отверстий:
Синтопия Сердце и перикард находятся в следующих взаимоотношениях с окружающими органами. • Спереди сердце покрыто листками медиастинальной плевры и частично лёгкими, заполняющими передние рёберно-медиастинальные синусы. Благодаря этому при ранении спереди наружных отделов сердца может быть повреждена и паренхима легкоти тела грудины. Звук от захлопывания трёхстворчатого клапана выслушивают в четвёртом межреберье справа у края грудины. • Отверстие аорты (ostium aortae) проецируется за грудиной на уровне хряща III ребра. Тоны аорты выслушивают во втором межреберье справа у края грудины. • Отверстие лёгочного ствола (ostium trunci pulmonalis) расположено также на уровне хряща III ребра, но левее, у левого края грудины. Тоны от захлопывания полулунных клапанов лёгочной артерии выслушивают во втором межреберье слева у края грудины.
Скелетотопия Сердце расположено позади грудины и простирается от II до VI ребра. Отдельные его анатомические образования имеют следующую скелетотопию. • Правое ушко предсердия (auricula atrialis dextra) находится позади второго межреберья справа около самой грудины. • Правое предсердие (atrium dextrum) расположено справа от срединной линии между третьим и пятым рёберными хрящами, при этом 1/3 его лежит за грудиной, а 2/3 — позади правых рёберных хрящей. • Правый желудочек (ventriculus dexter) залегает между третьим рёберным хрящом и мечевидным отростком, причём правая 1/3 его лежит за грудиной, а левые 2/3 — позади левых рёберных хрящей. • Левое ушко предсердия (auricula atrialis sinistra) расположено позади третьего левого рёберного хряща у самой грудины. • Левое предсердие (atrium sinistrum) направлено назад, поэтому на переднюю стенку не проецируется. Уровень расположения левого предсердия соответствует второму рёберному хрящу и второму межреберью слева. • Левый желудочек (ventriculus sinister) в виде узкой полоски проецируется на переднюю грудную стенку кнаружи от грудины от второго межреберья до хряща VI ребра слева. Сердце и перикард находятся в следующих взаимоотношениях с окружающими органами. • Спереди сердце покрыто листками медиастинальной плевры и частично лёгкими, заполняющими передние рёберно-медиастинальные синусы. Благодаря этому при ранении спереди наружных отделов сердца может быть повреждена и паренхима легкого. Если ранение соответствует краю грудины, обычно происходит повреждение плевры, что влечёт за собой развитие пневмоторакса. Наконец, если ранение соответствует треугольнику безопасности, оно не сопровождается пневмотораксом. Таким образом, можно выделить три продольные зоны по бокам от грудинной линии (linea stemalis): наружную (в которой происходят ранения плевры, лёгких и сердца), среднюю (где происходит повреждение плевры и сердца) и внутреннюю (где происходит ранение только сердца). Сзади к сердцу прилежат органы заднего средостения: пищевод с блуждающими нервами, грудная аорта, справа — непарная вена (v.azygos), слева — полунепарная вена (v.hemiazygos), а в непарно-аортальной борозде (sulcus azygoaortalis) — грудной проток (ductus thoracicus). С боков к сердцу прилежат правая и левая медиастинальная плевра, а за ними — лёгкие, покрытые висцеральной плеврой. Сверху и сзади в сердце вступают или из него выходят крупные сосуды. В переднем отделе к нему прилежит также вилочковая железа (glandula thymus), у взрослых — её остатки. Внизу сердце расположено на переднем листе сухожильного центра диафрагмы (folium anterius diaphragmatic).
Полости сердца Сердце разделено на правую и левую половины, каждая из которых состоит из двух камер — предсердия и желудочка. Правое предсердие (atrium cordis dextrum) формирует правую границу сердца, часть основания и часть грудино-рёберной поверхности. Правое предсердие имеет ушко (auricula atrialis dextra). В правое предсердиевпадают верхняя полая вена (v.cava superior), нижняя полая вена (v.cava inferior) и венечный синус (sinus coronarius cordis). Перекачивание крови в правый желудочек происходит через правое предсердно-желудочковое отверстие (ostium atrioventriculare dextrum). Правое предсердие имеет наиболее тонкие стенки (2-3 мм) среди четырёх камер сердца. Ёмкость правого предсердия у взрослого 100-140 мл. Пограничный гребень (crista terminalis) делит его на синус полых вен (sinus venarum cavarum) и собственно предсердие (atrium proprium). • Синус полых вен (sinus venarum cavarum) находится сзади и справа от пограничного гребня, которому на наружной стенке предсердия соответствует пограничная борозда (sulcus terminalis). В него впадают верхняя полая вена, нижняя полая вена, клапан которой (заслонка нижней полой вены) не выражен у взрослых, но у плода направляет богатую кислородом кровь от нижней полой вены к овальному отверстию (foramen ovale) и далее в левое предсердие, передние кардиальные вены и венечный синус, клапан которого (valvula sinus coronarii) может уменьшать обратный заброс крови в венечный синус во время систолы предсердий. • Собственно предсердие включает переднюю мышечную часть предсердия и находится слева от пограничного гребня, дающего происхождение гребенчатым мышцам (mm. pectinati), идущим поперёк стенок предсердия. Предсердие включает ушко, имеющее мышечные стенки и являющееся потенциальным участком для формирования тромбов, способных в случае отрыва вызвать эмболию лёгочной артерии. Межпредсердная перегородка (septum interatriale) разделяет правое и левое предсердия. На межпредсердной перегородке имеется овальная ямка (fossa ovalis) — остаток эмбрионального овального отверстия (foramen ovale), соединяющего предсердия у плода и в 10% случаев не зарастающего в течение всей жизни Правый желудочек (ventriculus cordis dexter) формирует большую часть грудино-рёберной поверхности и малую часть диафрагмальной поверхности сердца, проецируется левее правого предсердия до верхушки сердца, получает кровь от правого предсердия и выносит кровь через отверстие лёгочного ствола (ostium trunci pulmonalis) в лёгочной ствол, расположенный слева от аорты. Правый желудочек имеет умеренно толстые стенки (5-7 мм) с хорошо развитыми мясистыми трабекулами (trabeculae carneae). В нём выделяют две области: собственно желудочек, который служит для притока крови, и продолжающийся в лёгочной ствол артериальный конус (conus arteriosus) — для оттока. ü Собственно желудочек имеет грубые мышечные стенки с мясистыми трабекулами, передними, задними и перегородочными сосочковыми мышцами. ü Артериальный конус имеет гладкие стенки и ведёт в лёгочное отверстие, содержащее лёгочный полулунный клапан. Правый предсердно-желудочковый (трёхстворчатый) клапан (valva atrioventricularis dextra (valva tricuspidalis)] обеспечивает переход крови от правого предсердия к правому желудочку. Он имеет фиброзное кольцо (anulus fibrosus) и три створки (cuspides): переднюю (cuspis anterior), заднюю (cuspis posterior) и перегородочную (cuspis septalis). Каждая створка имеет соединительнотканную основу, которая основанием присоединена к фиброзному кольцу и покрыта эндотелием. Каждая створка направлена в желудочек и удерживается с помощью сухожильных струн (chordae tendineae), идущих от свободных краёв створок к стенке желудочка, к сосочковым мышцам или мясистым трабекулам. Сухожильные хорды идут от большой передней сосочковой мышцы (m.papillaris anterior), маленькой задней сосочковой мышцы (m.papillaris posterior) и обычно от нескольких очень маленьких перегородочных сосочковых мышц (mm.papillares septales). Фиброзные кольца — плотные образования, ограничивающие предсердно-желудочковые отверстия. Трёхстворчатый клапан предотвращает обратный ток крови в предсердие во время систолы желудочков. При нарастании давления во время желудочковой систолы сосочковые мышцы, напрягаясь, предотвращают выворот створки клапана. Так как объём желудочка уменьшается в течение изгнания крови во время систолы, сосочковые мышцы укорачиваются, чтобы удержать закрытие клапана. Клапан лёгочного ствола (valva trunci pulmonalis) состоит из трёх полулунных створок: левой, правой и передней (valvulae semilunares sinistra, dextra et anterior). Эти створки присоединены к фиброзному кольцу. Их свободные края укреплены соединительной тканью, в центре свободных краёв находится утолщение — узелок (nodulus valvulae semilunaris), полностью закрывающий просвет. Свободные края направлены вверх в лёгочный ствол. Лёгочный клапан предотвращает заброс изгнанной крови из лёгочного ствола в желудочек во время желудочковой диастолы. Лёгочный ствол начинается на уровне лёгочных клапанов и лежит слева от начального отдела аорты. Диаметр отверстия лёгочного ствола 17-21 мм. Лёгочные синусы (sinus trunci pulmonalis) — небольшие углубления в стенке лёгочного ствола, находятся позади каждой створки клапана. Лёгочный ствол имеет длину около 5 см и делится на правую и левую лёгочные артерии. Левое предсердие (atrium sinistrum) формирует заднюю поверхность сердца, имеет ушко (auricula atrialis sinistra). В левое предсердие впадают две (иногда три) правые лёгочные вены и иногда одна, но чаще две левые лёгочные вены. Перекачивание крови в левый желудочек происходит через левое предсердно-желудочковое отверстие (ostium atrioventriculare sinistrum), в котором расположен левый предсердно-желудочковый (митральный) клапан [valva atrioventricularis sinistra (valva mitralis)]. Левое предсердие имеет более толстые стенки, чем правое предсердие, из-за большего усилия, требуемого для преодоления эластичности чрезвычайно толстых стенок левого желудочка. Ёмкость левого предсердия 90-135 мл. В левое предсердие впадают лёгочные вены, обычно по две с каждой стороны, но часто три справа и одна слева. Левое предсердие содержит овальную ямку на межпредсердной перегородке — остаток зародышевого овального отверстия (foramen ovale). В левом предсердии выделяют ушко, имеющее мышечные стенки и служащее потенциальным участком для формирования тромбов, в случае отрыва способных привести к эмболии сосудов большого круга кровообращения (например, мозговых, венечных, почечных). Доступ к левому предсердию и митральному клапану (например, при проведении митральной комиссуротомии) может быть осуществлён путём рассечения левого ушка. Левый желудочек (ventriculus sinister) формирует левую границу сердца, верхушку, треть грудино-рёберной поверхности и две трети диафрагмальной поверхности. Получает кровь от левого предсердия. Изгоняет кровь через отверстие аорты (ostium aortae) в восходящую аорту. Стенка левого желудочка в три раза толще стенки правого желудочка. Левый желудочек подразделяют на собственно левый желудочек и преддверие аорты. Собственно левый желудочек имеет наибольшую толщину стенки среди всех сердечных полостей. Левый предсердно-желудочковый (двустворчатый, митральный) клапан [valva atrioventricularis sinistra (valva mitralis)] служит для перекачивания крови из левого предсердия в левый желудочек. Этот клапан имеет большую переднюю створку (cuspis anterior) и меньшую заднюю (cuspis posterior), присоединённые к фиброзному кольцу (anulus fibrosus). Клапан имеет большее количество сухожильных хорд (chordae tendineae), чем правый предсердно-желудочковый клапан. Хорды идут от свободных краёв створок к большой передней сосочковой мышце и малой задней сосочковой мышце. Этот клапан предотвращает обратный ток крови в левое предсердие во время систолы желудочка Преддверие аорты (ostium aortae) расположено выше и справа от митрального клапана. Оно ведёт в восходящую аорту и содержит аортальный клапан (valva aortae), состоящий из трёх полулунных створок: правой (valvula semilunaris dextra), левой (valvula semilunaris sinistra) и задней (valvula semilunaris posterior), анатомические строение которых подобно створкам лёгочного клапана. Аортальный кла Восходящая аорта начинается на уровне аортального клапана, имеет аортальные синусы (sinus aortae) — небольшие углубления в стенках аорты, в которые при открытии заходят створки клапана, чтобы не допустить сужения сосуда и уменьшить турбулентность потока крови в фазе изгнания крови из желудочка в аорту. От аортальных синусов начинаются венечные артерии. Правая венечная артерия обычно начинается из правого аортального синуса. Левая венечная артерия обычно происходит из левого (левого заднего) аортального синуса. При открытии аортального клапана во время систолы желудочка створки клапана закрывают устья венечных артерий. Поступление крови по венечным артериям происходит во время диастолы, когда аортальный клапан закрыт. Межжелудочковая перегородка (septum interventriculare) отделяет правый желудочек от левого. Большая часть перегородки мышечная (pars muscularis), меньшая – перепончатая (pars membranacea).
Проводящая система сердца Проводящая система сердца (systema conducens cardiacum) состоит из специализированных мышечных сердечных клеток, объединённых в узлы, пучки и волокна, способные генерировать и проводить импульс сердечных сокращений ко всем отделам миокарда и обеспечивать скоординированные сокращения предсердий и желудочков. Состав: • Синусно-предсердная часть представлена синусно-предсердным узлом (nodus sinoatrialis) — водителем ритма сокращений с частотой примерно 72 в минуту, распространяющихся по предсердиям к предсердно-желудочковому узлу. Расположен между пограничным гребнем (crista terminalis) и устьем верхней полой вены. Размер 7x2x1 мм. Кровоснабжение его обеспечивает узловая ветвь правой венечной артерии, иннервация преимущественно парасимпатическая.
Предсердно-желудочковая часть Предсердно-желудочковый узел (nodus atrioventricularis) генерирует приблизительно 40 деполяризаций в минуту. Его работу контролирует синусно-предсердный узел. Расположен у правого предсердия медиальнее устья венечного синуса и выше прикрепления перегородочной створки трёхстворчатого клапана. Размер 3x1x0,5 мм. Кровоснабжение его обеспечивает правая венечная артерия (a.coronaria dextra). Венозный отток происходит в среднюю вену сердца (v.cordis media). Предсердно-желудочковый пучок (fasciculus atrioventricularis (пучок Гиса) отходит от предсердно-желудочкового узла, пересекает фиброзное кольцо, проходит по межжелудочковой перегородке, разделяясь в ней на ножки. Левая ножка (cruris sinistrum) проходит под эндокардом слева на межжелудочковой перегородке. Имеет 2-4 ветви. Длина 5-20 мм, ширина 1,5-15 мм. Правая ножка (cms dextrum) проходит под эндокардом справа на межжелудочковой перегородке. Имеет одну ветвь. Тоньше, чем левая ножка. Проводящие волокна [myofibrae conducentes purcinjienses (волокна Пуркинье)] проводят импульсы от ножек предсердно-желудочкового пучка к миокарду желудочков. Их кровоснабжение обеспечивают правая венечная артерия и передняя межжелудочковая ветвь левой венечной артерии. Венозный отток происходит в большую вену сердца (v. cordis magna).
Артериальная система Система венечных артерий и венозные сосуды формируют так называемый третий круг кровообращения у человека. Различают следующие сосуды сердца. • Правая венечная артерия (a.coronaria dextra) начинается от правого синуса аорты (sinus aortae), ложится между артериальным конусом (conus arteriosus) и ушком правого предсердия, проходит по венечной борозде между правым предсердием и правым желудочком, а затем анастомозирует с огибающей ветвью левой венечной артерии (ramus circumflexus a.coronariae sinistrae). На задней поверхности сердца от правой венечной артерии отходит задняя межжелудочковая ветвь (ramus interventricularis posterior), по задней межжелудочковой борозде (sulcus interventricularis posterior) направляющаяся к верхушке сердца. • Левая венечная артерия (a. coronaria sinistra) берёт начало от левого синуса аорты между легочной артерией и ушком левого предсердия и вскоре делится на свои две конечные ветви: огибающую ветвь (ramus circumflexus), проходящую в венечной борозде и анастомозирующую с правой венечной артерией (а.coronaria dextra), и переднюю межжелудочковую ветвь (ramus interventricularis anterior), проходящую в передней межжелудочковой борозде (sulcus interventricularis anterior) в направлении верхушки сердца. Венозный отток Большая вена сердца (v.cordis magna) начинается у верхушки сердца, ложится в переднюю межжелудочковую борозду (sulcus interventricularis anterior) рядом с передней межжелудочковой ветвью левой венечной артерии (а.interventricularis anterior a.coronariae sinistrae), далее проходит по венечной борозде вместе с огибающей ветвью той же артерии (ramus circumflexus a.coronariae sinistrae) и на задней поверхности сердца, расширяясь, превращается в большой сосуд — венечную пазуху сердца (sinus coronarius cordis), открывающуюся непос
Лимфатический отток Лимфатические сосуды сердца подразделяются на поверхностные и глубокие. Первые залегают под эпикардом, вторые расположены в толще миокарда. Потоки лимфы следуют по ходу венечных артерий снизу вверх и направляются в первый барьер — сердечные лимфатические узлы (nodi lymphatici cardiaci), расположенные на передней поверхности восходящей аорты. Отсюда лимфа по передним средостенным сосудам (vasa mediastenales anteriord) поступает в сосковый лимфатический проток (truncus lymphaticus mammarius) с обеих сторон.
Иннервация сердца Частота сердечных сокращений и объём изгоняемой крови находятся под контролем вегетативной нервной системы.
Парасимпатическая часть Волокна блуждающего нерва идут по поверхности сердца и к узлам проводящей системы. Предузловые нервные волокна образуют синапсы с незначительными послеузловыми нервными волокнами в миокарде. Блуждающий нерв замедляет частоту сердечных сокращений и уменьшает ударный объём. Симпатическая часть Симпатическая часть формируется из верхнего, среднего и нижнего шейных сердечных нервов, идущих от верхнего, среднего и шейно-грудного (звёздчатого) симпатических узлов, а также грудного сердечного нерва, идущего от Th1—Th3 грудного отдела симпатического ствола. · Верхний шейный сердечный нерв (n.cardiacus cervicalis superior) отходит от нижнего полюса верхнего шейного узла (ganglion cervicale superius), на пути анастомозирует с ветвями блуждающего нерва и ниже вступает в сердечное сплетение (plexus cardiacus). · Средний шейный сердечный нерв (n.cardiacus cervicalis medius) отходит от сред · Нижний шейный сердечный нерв (n.cardiacus cervicalis inferior) отходит от нижнего шейного узла (ganglion cervicale inferius) или от звёздчатого узла (ganglion cervicothoracicum s.stellatum) и позади подключичной артерии направляется вниз к сердечному сплетению. Волокна симпатической части заканчиваются около синусно-предсердного и предсердно-желудочкового узлов. Симпатическая часть увеличивает частоту сердечных сокращений и ударный объём. Волокна симпатического и блуждающего нервов в области сердца участвуют в формировании шести нервных сердечных сплетений. • Правое и левое передние сердечные сплетения [plexus cardiacus anterior (dexter et sinister)] расположены на крупных сосудах и передних отделах желудочков сердца. • Правое и левое задние сердечные сплетения [plexus cardiacus posterior (dexter et sinister)] залегают в основном на задней поверхности желудочков. • Правое и левое предсердные сплетения [plexus atriorum (dexter et sinister)] расположены в пределах предсердий.
Афферентная чувствительность Афферентные нервы достигают уровня Th2—Th4 спинномозговых узлов, а также чувствительных узлов блуждающего нерва.
ОПЕРАЦИИ НА СЕРДЦЕ И КРУПНЫХ СОСУДАХ ХИРУРГИЧЕСКИЕ ДОСТУПЫ К СЕРДЦУ Для выполнения операций на сердце существует два основных оперативных доступа: внеплевральный и чресплевральный.
Трансплевральный доступ Внеплевральным доступом проникают в средостение через межплевральное поле (area interpleurica). Этот доступ используют преимущественно при слипчивых и выпотных перикардитах, а также при операциях на «сухом» сердце со вскрытием его полости. Техника. Внеплевральный доступ к сердцу и крупным кровеносным сосудам обеспечивают продольным рассечением грудины на всём протяжении по Мильтону и Т-образным разрезом по Лефору (рис. 6).
Рис. 6 Доступы к сердцу а — доступ Мильтона, б — доступ Лефора. (Из: Шабанов А.Н., Кушхабиев В.И., Вели-Заде Б.К. Оперативная хирургия (атлас). — М., 1977.)
Чресплевральный доступ Чресплевральным доступом к органам средостения вскрывают одну или обе плевральные полости, используя переднебоковой разрез по второму, третьему или четвёртому межреберью слева, с пересечением одного двух рёберных хрящей. Чресплевральные разрезы создают более обширные доступы ко всем отделам сердца и крупных сосудов. Техника. Разрез проводят от грудины до передней подмышечной линии. Иногда применяют чресплевральный доступ с поперечным рассечением грудины и вскрытием правого и левого плевральных мешков (например, при операциях по поводу обширного слипчивого перикардита).
Пункция перикарда Пункцию перикарда производят с диагностической или лечебной целью, преимущественно при выпотных перикардитах (рис. 7). Техника по де Ларрэ. Тонким троакаром или толстой иглой слева на уровне прикрепления VII ребра к грудине делают прокол перикарда под углом 45° к поверхности тела на глубину 1-1,5 см. Затем иглу наклоняют книзу, располагая почти параллельно грудине, и продвигают в передненижний отдел перикардиальной полости; ощущение пульсации свидетельствует о близости кончика иглы к сердцу. Шприцем извлекают экссудат из перикардиальной полости. При большом выпоте пункцию можно делать в пятом межреберье слева по окологрудинной линии.
Вскрытие перикарда Показание. Гнойный перикардит. Техника. Операцию производят из бокового или переднебокового доступа в четвёртое межреберье. Лёгкое отводят дорсально, перикард вскрывают обычно дорсальнее диафрагмально-го нерва и параллельно ему. При сращении перикарда с лёгким, а также при расположении диафрагмального нерва непосредственно на корне лёгкого перикард вскрывают вентральнее диафрагмального нерва.
Рис. 7 Пункция полости перикарда а –положение иглы на сагиттальном разрезе. (Из: Петровский Б.В. Атлас грудной хирургии. — М., 1971.)
Первый разрез перикарда дополняют перпендикулярным к нему вторым разрезом дорсального лоскута вдоль проекции предсердно-желудочковой борозды. Этот разрез хорошо обеспечивает дренирование полости перикарда в послеоперационном периоде. Края рассечённого перикарда прошивают швами-держалками. Производят интраоперационную ревизию сердца. При резком стенозе левого предсердно-желудочкового отверстия видны расширенное левое предсердие с увеличенным ушком и различия в окраске левого предсердия и желудочка: предсердие розовое, миокард желудочка синюшный (симптом Кудаса). Лёгочная артерия расширена соответственно степени лёгочной гипертензии. После опорожнения полости перикарда в рану вставляют резиновый дренаж, края раны сближают редкими швами. А.Н. Бакулев рекомендует производить перикардиотомию вертикальным разрезом по левому краю грудины на уровне V и VI рёбер, отступив на 2-3 см кнаружи. Обнажённые рёберные хрящи резецируют на протяжении 5 см начиная от грудины. Складку медиастинальной плевры отодвигают. На этом участке рассекают перикард, края его захватывают за
|
||||
|
Последнее изменение этой страницы: 2016-04-21; просмотров: 419; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.70.108 (0.013 с.) |






 пан предотвращает заброс крови из аорты в желудочек во время диастолы.
пан предотвращает заброс крови из аорты в желудочек во время диастолы. Кровоснабжение сердца
Кровоснабжение сердца редственно в правое предсердие. Вместе с задней межжелудочковой ветвью правой венечной артерии проходит средняя вена сердца (v.cordis media), впадающая в венечный синус. По венечной борозде с правой венечной артерией проходит малая вена сердца (v.cordis parva).
редственно в правое предсердие. Вместе с задней межжелудочковой ветвью правой венечной артерии проходит средняя вена сердца (v.cordis media), впадающая в венечный синус. По венечной борозде с правой венечной артерией проходит малая вена сердца (v.cordis parva).




