Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Первая помощь при ранениях, кровотеченияхСодержание книги
Поиск на нашем сайте
5.2.1. Раной называют нарушение целостности кожи или слизистой оболочки под влиянием внешнего насилия, причем нарушение целостности может распространяться и на более глубокие ткани. Кровотечение – истечение крови из кровеносного русла. Резаные раны – наносятся острым режущим предметом (нож, стекло). Такая рана может иметь линейный вид, лоскутный или сопровождается потерей участка тканей (скальпированная рана). Несмотря на разнообразие внешнего вида и положения, резаные раны имеют много общих черт. Так, вследствие эластичности кожи края раны расходятся, «рана зияет», причем более глубокие участки раны легко доступны осмотру и обычно трудно выяснить с повреждением каких тканей и органов мы имеем дело. Меньше всего «зияют» раны, нанесенные по ходу кожных складок (поперечные разрезы на шее и брюшной стенке). Простая форма раны и хороший отток наружу раневого отделяемого благоприятствуют заживлению в случаях инфицирования. Этому способствует и малое повреждение краев раны режущим предметом. Поэтому такие раны, даже нанесенные в условиях отсутствия асептики, могут заживать первичным натяжением. Важным свойством резаной раны является ее склонность к кровотечениям в связи с малым размозжением сосудов, особенно внутренней оболочки, около обрывков которой образуются первоначальные сгустки крови, останавливающие кровотечение. Имеет значение и «зияние» раны, создающее неблагоприятные условия для образования сгустков и способствующее быстрому истечению крови.
Рис. 45 Резаная рана Рана резаная - нанесенная скользящим движением тонкого острого предмета; характеризуется преобладанием длины над глубиной, ровными параллельными краями (Рис.45).
Рис. 46 Рваная рана Рана рваная – возникшая под влиянием перерастяжения тканей; характеризуется неправильной формой краев, отслойкой или отрывом тканей, значительной зоной их повреждения (Рис.46). Рубленые раны, например топором, похожи на резаные, но они более глубокие, часто сопровождаются повреждением костей, края их более травматизированы.
Рис. 47 Рубленая рана Рана рубленая - от удара тяжелым острым предметом; характеризуется большой глубиной (Рис.47). Колотые раны. К ним относятся ранения гвоздем, шилом и др. колющими предметами. Колотая рана характеризуется глубоким каналом и нередко повреждением внутренних органов при незначительном наружном отверстии. При колотой ране могут повреждаться крупные сосуды, причем наружного кровотечения может и не быть, а кровь истекает в ткани и полости (грудную, брюшную). Такое кровотечение может быть не замечено при оказании первой медицинской помощи. При попадании инфекции в такую рану часто образуются гнойные затеки в глубину между тканями.
Рис. 48 Колотая рана Рана колотая - нанесенная острым предметом с небольшими поперечными размерами (гвоздь, шило); характеризуется узким и длинным раневым каналом (Рис.48). В большинстве случаев при колотых ранах необходимо срочное оперативное вмешательств, особенно когда имеются признаки повреждения сосудов, нервов, сухожилий, о наличии таких повреждений свидетельствует кровотечение (ранение сосуда), расстройство чувствительности, паралич группы мышц и отсутствие в них движений (ранение нерва), невозможность сгибания пальца (ранение сухожилия). Тем более необходимо оперативное вмешательство при колотых ранах грудной полости с повреждением внутренних органов. Ушибленные раны, к этой группе относятся раны, нанесенные каким-либо тупым предметом (раны рваные, ушибленные, размозженные, отрывные). Основное их свойство - значительное количество нежизнеспособных тканей по краям раны, являющихся благоприятной средой для развития инфекции. Поэтому такие раны редко заживают первичным натяжением, а при хирургическом лечении края раны иссекают и удаляют все пострадавшие ткани из глубины раны.
Рис. 49 Ушибленная рана Рана ушибленная - от удара тупым предметом с одновременным ушибом окружающих тканей (Рис.49). Такие раны не дают больших кровотечений, даже при ранении крупных сосудов, поскольку имеется их разможжение на значительном протяжении, что способствует быстрому свертыванию крови и образованию тромбов. Болевые ощущения сильные ввиду повреждения большого количества нервных окончаний.
Рис. 50 Укушенная рана Рана укушенная - нанесенная зубами животного или человека; характеризуется инфицированностью, неровными, раздавленными краями (Рис.50). Рана огнестрельная - нанесенная ранящим снарядом стрелкового оружия или боеприпасов взрывного действия (снаряды, мины, бомбы, гранаты и др. Рис.51).
Рис. 51 Огнестрельная рана По виду ранения огнестрельные повреждения делятся на сквозные и слепые. Сквозное ранение – пуля или осколок проходят тело насквозь, имеется входное и выходное отверстие. Первое обычно меньше выходного, его края втянуты, у выходного – нередко разворочены (особенно при ранениях с повреждением кости, когда осколки кости увлекаются пулей). При сквозном ранении раневой канал может не иметь прямого направления (при ударе о кость пуля меняет направление – и пуля со смещенным центром тяжести). Если пуля или осколок застревают в тканях, то получается слепое ранение. Инородное тело обычно удаляют во время первичной обработки раны. Если инородное тело не было удалено, то нередко оно извлекается позже, поскольку оно поддерживает нагноительный процесс или давит на жизненно важные органы. В случае глубокого расположения инородного тела, отсутствии жалоб и нагноения – его не удаляют (вокруг него образуется соединительнотканная капсула, отделяющая его от окружающих тканей). Если ранившая больного пуля или осколок поверхностно коснулись тела, то ранение будет касательным в виде полосы (входное и выходное отверстие отсутствует). Ранения полостные (черепа, грудной и брюшной полостей) с повреждением сосудов, нервов, суставов и костей. В огнестрельной ране различают три зоны: зона раневого канала, где находятся некротические ткани, осколки, куски одежды; зона травматического некроза, образующегося вследствие механического или термического повреждения тканей. Обе зоны, помимо некротизированных тканей содержат микробы; различают еще зону молекулярного сотрясения ткани. Поврежденная ткань обладает пониженной сопротивляемостью к инфекции и пониженной регенерацией и нередко подвержена позднему (вторичному) некрозу. Процесс заживления - это реакция всего организма на травму, причем ведущую роль в заживлении раны имеет состояние нервной трофики. Поэтому различают два вида заживления. В случае соприкасающихся краев раны они склеиваются с образованием линейного рубца, гнойного отделяемого нет и процесс заживления заканчивается через несколько дней. Такая рана называется чистой, а заживление ее - первичным натяжением. В случае, когда края раны зияют или разошлись вследствие наличия инфекции с образованием гноя, то такую рану называют гнойной, а заживление ее вторичным натяжением. Естественно такие раны заживают более продолжительное время. Все хирургические больные, в зависимости от течения раневого процесса, делятся на две группы. Больные, которым производят операции в асептических условиях в отсутствии гнойных процессов и заживление раны происходит первичным натяжением, это группа чистых хирургических больных. Больные с гнойными процессами, со случайными ранениями, инфицированные - заживление происходит вторичным натяжением, относятся ко второй группе - больные с гнойными хирургическими заболеваниями. Заживление первичным натяжением. Заживление начинается вслед за ранением, с момента прекращения кровотечения. Как бы плотно не соприкасались края раны, между ними всегда остается зазор, наполненный кровью и лимфой. В тканях краев раны находится большое количество поврежденных и погибших тканевых клеток. В дальнейшем заживление идет по пути растворения и рассасывания мертвых клеток и восстановление на месте разреза происходит путем размножения местных соединительных клеток и выхождение из сосудов лейкоцитов. Благодаря этому уже в первые сутки происходит склеивание раны. Наряду с образованием новых клеток, идет рассасывание и растворение поврежденных клеток крови, сгустков фибрина и бактерий, попавших в рану. Вслед за образованием клеток происходит и новообразование соединительных волокон, капилляров, соединяющих края раны. В результате на месте раны образуется молодая рубцовая соединительная ткань; одновременно идет разрастание эпителиальных клеток (кожи, слизистой) и через 5-7 дней эпителиальный покров восстанавливается. Любая ткань (мышца, кожа, внутренний орган) заживают исключительно путем образования соединительнотканного рубца. В заживление раны влияет общее состояние организма. Истощение, хронические болезни, замедляют не благоприятствуют процессу заживления. При заживлении раны первичным натяжением, ткани достаточно прочно срастаются на 7-8 день, что позволяет в эти дни снимать кожные швы. Заживление вторичным натяжением. В ране, где имеется полость, края ее не сближены и имеется омертвевшая ткань, сгустки крови, инородные тела. Характерной особенностью раны, заживающей вторичным натяжением, является образование грануляционной ткани, названной из-за ее зернистого вида. Грануляционная ткань образует временный покров, защищающий ткани от внешних повреждений: она задерживает всасывание токсинов и других ядовитых веществ из раны. Поэтому необходимо осторожное отношение к грануляциям, поскольку механическое (при перевязке) или химическое (антисептики) повреждения открывает незащищенную поверхность более глубоких тканей и способствует распространению инфекции. На наружной поверхности грануляционной ткани происходит выпотевание жидкости, выход лейкоцитов, появляются новые капилляры и таким образом заполняется полость раны. Одновременно с этим происходит ее закрытие поверхности эпителием (эпителизация). Процесс заживления заканчивается покрытием эпителия поверхности раны.
5.2.2. Кровотечение – истечение крови из кровеносного русла. Классификация кровотечений: 1) травматические (механическое повреждение сосудистой стенки) и нетравматические (при патологических изменениях крови или сосудистой стенки); 2) первичные (возникают в момент травмы) и вторичные (появляются через некоторое время после ранения: отрыв тромба, соскальзывания лигатуры); 3) внутренние (кровь изливается в полости, полые органы и ткани), наружные (кровь вытекают во внешнюю среду); 4) по виду поврежденного сосуда (артериальные, венозные, капиллярные, смешанные и из пареихиматозных органов). Скопление крови в брюшной полости (гемоперитонеум) связано с ранением и закрытой травмой живота, повреждением паренхиматозных органов, сосудов брыжейки, внематочной беременностью, разрывом яичника и т.д. Следует помнить, что при одновременном разрыве полого органа местные признаки кровотечения будут маскироваться симптомами развивающегося перитонита. Скопление крови в плевральной полости – гематоракс – обусловлено кровотечением (травма грудной клетки и легких, опухоль, туберкулез и т.д.). При инфицировании гематоракса развивается тяжелое осложнение – гнойный плеврит. Наиболее частой причиной гемоперикарда (скопление крови в околосердечной сумке) является кровотечение при ранении и закрытых повреждениях сердца и перикарда, реже – при разрыве аневризмы сердца. Скопление в перикарде 400-500 мл. крови угрожает жизни больного (тампонада сердца). Скопление крови в полости черепа, чаще вследствие травмы, приводит к появлению общемозговых и очаговых неврологических симптомов. Гемартроз– скопление крови в полости сустава вследствие кровотечения (травма, гемофилия и др.). Пункция сустава является как диагностической так и лечебной манипуляцией. Гематома – внутреннее кровотечение. В тех случаях, когда гематома сообщается с просветом артерии, развивается так называемая пульсирующая гематома, а позже при развитии капсулы, образуется ложная аневризма. Если конечность холодна на ощупь, нарушается чувствительность, отсутствует пульс на дистальных отделах артерии – необходима срочная операция для восстановления кровоснабжения. Остановка кровотечений может быть предварительной, временной и окончательной. Поскольку последняя осуществляется в хирургическом отделении, необходима срочная доставка в больницу. Первая помощь заключается во временной остановки кровотечения, чтобы больной не погиб от кровотечения во время доставки его в медицинское учреждение. К мерам временной остановки кровотечения относятся: прижатие сосудов кровоточащих в месте кровотечения или выше его, наложение жгута, приподнятое положение кровоточащего места, давящая повязка, тугая томпонада и прижатие артерийна протяжении. Приподнятое положение кровоточащей области. Этот прием понижает давление в артериях и венах, способствует остановке кровотечения (удобен при кровотечении на голове, конечностях, особенно венозных). Остановка кровотечения тугой томпонадой раны. Необходимо быстро освободить рану, кожу вокруг раны смазать йодной настойкой, наложить перевязочный материал и сверху прижать рукой. Если кровотечение не останавливается можно наложить давящую повязку (Рис.52). Рис. 52 Наложение давящей повязки Метод предварительной остановки кровотечения является единственным при различных кровотечениях на туловище. При артериальном кровотечении на конечностях он может быть недостаточными его нередко приходится заменять другим, тем не менее не заменим при остановке венозного кровотечения (мягкость венозной стенки, меньше давление). Гораздо труднее принимать меры при остановке кровотечения при отсутствии стерильного материала. Нельзя придавливать кровоточащее место чем попало (носовой платок, куском материи, немытой рукой). Однако, при ранении больших артерий и сильном кровотечении, угрожающем жизни больного допустимо нарушение этих правил. Прижатие артерии на протяжении. Применяется для остановки кровотечения на конечностях, шее и голове выше по току крови кровоточащего сосуда. Этот способ особенно ценен поскольку не нарушает асептики, не вносит в рану инфекцию, легко осуществим и не требует ничего, кроме знаний анатомии. Прижатие производится в определенных точках, где нет больших мышечных масс и артерия лежит не очень глубоко и может быть придавлена к кости (Рис.53). В этих местах обычно ощущается пульсация артерии. Прижатие производится одним или всеми пальцами или кулаком.
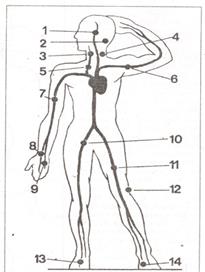
Рис 53. Точки прижатия артерий Можно остановить кровотечение на предплечье или голени путем сгибания конечности (Рис 54а) в локтевом и коленном суставах, а на бедре – бедро сгибают в тазобедренном суставе, при этом в место сгибания подкладывают плотный валик для прижатия артерии (Рис.54 д, е). Методы остановки кровотечения из сосудов конечностей путем их форсированного сгибания.
Рис 54. Схема форсированного сгибания Остановка кровотечений из сосудов конечностей возможна при форсированном их сгибании. Чаще этот способ применяется для остановки кровотечений из сосудов руки. Его рационально применять при интенсивном кровотечении из ран, расположенных у основания конечностей. Максимальное сгибание конечности производят в суставе выше раны и фиксируют конечность бинтами в таком положении. Так, при остановке кровотечений из ран предплечья и кисти на сгибательную поверхность локтевого сустава укладывают ватно-марлевый пелот (его можно заменить небольшим валиком из материи), затем руку максимально сгибают в локте, притягивая с помощью бинта или ремня предплечье к плечу до исчезновения пульса на запястье, прекращения истечения крови из раны. В таком положении руку фиксируют бинтом (ремнем) (Рис.54 в, г). При кровотечениях из верхней части плеча и подключичной области, которое может быть смертельным, заводят оба плеча за спину со сгибанием в локтевых суставах, после чего их связывают с помощью бинта (ремня и т.п.). В этом случае сдавливаются артерии с обеих сторон (Рис.54 б). Наложение жгута. Основной способ временной остановки значительного артериального кровотечения на конечностях – это перетягивание конечностей резиновой трубкой (жгутом) или резиновым бинтом выше места кровотечения. Во избежание ущемления кожи между ходами жгута конечность обертывают полотенцем, бинтом или накладывают жгут поверх одежды. Жгут растягивают и обертывают несколько раз вокруг конечности, концы жгута завязывают или закрепляют крючком на цепочке. Жгут должен быть наложен до полной остановки кровотечения. Если жгут не достаточно сильно перетянул конечность, кожа ее приобретает синюшную окраску вследствие венозного застоя и кровотечение усиливается. При правильном наложении жгута артериальное кровотечение останавливается и конечность бледнеет. Избегают наложение жгута в средней трети плеча и нижней трети бедра. Можно оставлять жгут на конечности не более 1часа зимой и 2 часов летом, т.к. при более длительном сдавливании конечности может наступать омертвление или стойкий паралич. Поэтому при незначительных кровотечениях применение жгута не показано. При отсутствии жгута кровотечение на конечности можно остановить наложением закрутки или ремня.
Рис55. Использование поясного ремня в качестве кровоостанавливающего жгута: а, б, в, г – этапы наложения жгута; д, е – подготовка двойной петли. Основные ошибки – наложение жгута без достаточных оснований, вдали от раны, слабое сдавливание тканей конечности. Окончательная остановка кровотечения. Делится на 4 группы: 1) механические; 2) физические; 3) химические и биологические; 4) комбинированные. 1. Механические методы. Перевязка сосуда в ране и на протяжении. Тампонада раны. Проводится при небольших ранах и сосудах мелкого калибра. Для остановки легочных, желудочно-кишечных кровотечений и кровотечений из сосудов головного мозга применяется метод искусственной эмболизации сосудов с помощью лизирующихся (желатиновый, мышечный, гомогенат) и нелизирующихся (силикон, полистирол) средств. Сосудистый шов. 2. Физические методы. Диатермокоагуляция (применение токов высокой частоты) – основной термический способ остановки кровотечений. Лазер (сфокусированное в виде пучка электронное излучение), применяется в онкологии, при гемофилии). Криохирургия– местное применение холода, используется при удалении опухолей. 3. Химические и биологические методы. По механизму действия кровоостанавливающие вещества делятся на резорбтивные и местные. резорбтивное действие развивается при поступлении вещества в кровь, местное – при непосредственном контакте с кровоточащими тканями. Вещества общего резорбтивного действия (цельная кровь, плазма, тромбоцитарная масса, фибриноген, криопреципитат и др.) используют при внутренних кровотечениях. Гемостатики местного действия. Эффективны при паренхиматозном кровотечении (фибринная губка, биологический антисептический тампон, тромбин). Комбинированные методы применяются для усиления действия гемостаза. Для этого используют смазывание клеем сосудистого шва, при паренхиматозном кровотечении помимо швов применяют биологические тампоны и др.
Группы крови и резус-фактор Существует 4 группы крови, отличающиеся наличием в эритроцитах агглютиногенов (А, В), и в сыворотке крови агглютининов (аβ). Формула группы крови 0 a β (I), Аβ (II), В a ( III) и АВ0(IV). Резус фактор находится в эритроцитах и встречается в крови примерно у 85% людей. Группы крови определяются с помощью стандартных сывороток. Резус фактор с помощью антирезус сыворотки. Переливание крови. Донорская кровь является единственным лечебным средством, которое на сегодняшний день невозможно заменить другими лекарственными препаратами. Поэтому во многих странах поддержание донорства крови является частью государственной политики в области здравоохранения. Давно известно, что эритроциты, плазма и тромбоциты, из которых состоит кровь, оказывают лечебное действие на больных. В компонентах донорской крови постоянно нуждаются пациенты с онкологической патологией, с травмами, заболеваниями крови, сердца, печени, легких, а также больные, перенесшие хирургические операции, и т.д. В последние годы доказано, что доноры, регулярно сдающие кровь или ее компоненты, способствуют улучшению собственного здоровья. Общеизвестно, что кровь, которую сдает донор, имеет способность восстанавливаться. При этом белки плазмы крови, которые теряются при плазмаферезе и, в меньшей степени, при даче дозы (450 мл) крови, полностью восстанавливаются в течение 3-5 дней. Тромбоциты и лейкоциты, потеря которых происходит при любом виде дачи крови или ее компонентов, восстанавливаются в течение 3-7 дней. Дольше других клеток крови восстанавливаются эритроциты: через 1,5-2 месяца, что обусловливает и более длительные интервалы между кроводачами – 2 месяца. Обновление клеток и белков крови происходит регулярно и не зависит от того, сдает человек кровь или нет. В организме постоянно происходят два процесса – уничтожение уже отживающих свое время молекул и клеток и создание новых. При этом человек, который не является донором, заставляет свой организм уничтожать «старые» клетки и молекулы, а донор, регулярно сдающий кровь и ее компоненты, разгружает свой организм от этой постоянной работы, и кроме того, активирует процессы обновления (регенерации). Активация процессов обновления клеток и молекул (регенерация) имеет решающее значение для состояния здоровья самого донора на протяжении всей жизни.
ШОК Шок – это остро возникающее расстройство кровообращения в органах и тканях организма с последующей гипоксией органов и тканей. Вот как образно описывает состояние шока Н.И. пирогов «С оторванной рукой или ногой, лежит такой окоченелый на перевязочном пункте неподвижно; он не кричит, не вопит, не жалуется, не принимает ни в чем участие и ничего не требует, тело холодно, лицо бледно, как у трупа; взгляд неподвижен и обращен вдаль, пульс как нитка, едва заметен под пальцами и частыми перебоями. На вопросы окоченелый или вовсе не отвечает, или только про себя, чуть слышным шепотом, дыхание также едва заметно. Рана и кожа почти совсем нечувствительны, но если больной нерв, висящий из раны, будет чем-либо раздражен, то больной одним лишь сокращением личных мускулов обнаруживает признак чувств. Иногда это состояние проходит через несколько часов, иногда же оно продолжается без перемены до самой смерти». Экспериментальные и клинические наблюдения дают основание считать, что при шоке ведущая роль принадлежит нервной системе. Раздражение продолжается в центральную нервную систему, приводит к возбуждению, перевозбуждению, а затем к торможению и истощению коры головного мозга и других жизненно важных центров, в том числе и сосудодвигательных. В результате перечисленных изменений отмечается понижение сосудистого тонуса, расширение внутренних сосудов, брюшной полости, уменьшение обеспечения кровью артериальной системы и исчезание артериального давления. Тяжесть состояния больного усугубляется всасыванием продуктов распада из области повреждения, интоксикацией и нарушением обмена веществ. Для развития шока имеет большое значение физическое переутомление, длительная бессонница, истощенное голодание, охлаждение, кровопотеря, психические потрясения и т.д. Клинически различают ранний шок, появляющийся вскоре после ранения или операции. Последний вызывается болевыми ощущениями, идущими от места травмы, особенно при перевязке, при недостаточной иммобилизации поврежденных конечностей, а также всасывание продуктов распада тканей. По картине болезни различают два периода: эректильный (протекает с возбуждением), не продолжительный и не всегда уловимый, и торпидный (вялый) к которому относится описание Н.И. Пирогова. В настоящее время выделяют 4 основных вида шока: гиповолемический – возникающий в результате быстрой потери большого количества крови (террамогический шок) или резкого снижения объема циркулирующей жидкости; анафилактический – возникающий в результате гиперреактивности аллергической реакции; инфекционно-токсический – осложнение сентических процессов при тяжелых бактериальных инфекциях; кардиогенный – крайняя степень сердечной недостаточности, резкое снижение сердечного выброса. Такие виды шока как травматический, ожоговый и некоторые другие, являются сочетанными формами шока, то есть в основе их возникновения лежит сразу несколько причин, вызывающих снижение кровотока в органах, тканях и гипоксию. Общие признаки и симптомы шока: · беспокойство, возбудимость, переходящие в спутанность сознания и кому; · бледность, мраморность, цианотичность кожных покровов, холодный липкий пот; · гипотермия (кроме септического шока); · тахикардия, слабый нитевидный пульс; · падение артериального давления (<90/60 мм.рт.ст.); · одышка, нарушение ритма дыхания; · олигурия или анурия. ТЕРМИЧЕСКИЕ ПОРАЖЕНИЯ 5.4.1. Ожоги. Образуются при действии на тело тепла высоких степеней (пламя, раскаленные твердые тела и газы, горячие жидкости). Это наиболее частые повреждения бытового характера (ожоги кипятком, взрыв газа), производственного (работа в горячих цехах) и военного (результат воздействия огнеметов, разрыв гранат, взрыв атомных бомб). Кроме того, ожоги появляются при воздействии ряда химических веществ: концентрированных растворов щелочей и кислот, некоторых солей металлов (ляпис, медный купорос, хлористый цинк), медикаментозных средств (йодной настойки). Все эти вещества при достаточной концентрации и длительном воздействии производят разрушающее действие на ткани. Так кислоты и соли металлов забирая воду из тканей, быстро образуют струп (корку), в результате свертывания белков ткани. Цвет струпа при воздействии азотной кислоты – желтый, серной – серый и черный, соляной – белый. Щелочи разрушают ткани медленнее, но значительно глубже, струп белесоватый. Химические ожоги бывают бытового, производственного характера (химические заводы). Повреждение кожи, вызванные специфическим действием лучистой энергии отличается от воздействия тепла. Как правило возникают через 15-30 дней после воздействия, причем образуют глубокие, длительно не заживающие раны. Особенность радиационных ожогов состоит в незначительно способности к заживлению. Тяжесть состояния ожоговых больных и течения болезни зависят от степени ожога, площади ожоговой поверхности. Значительно отягощает состояние больного наличие ожогов верхних дыхательных путей (трахеи, бронхи, легкие), которые возникают при вдыхании горячих продуктов. Наиболее простым методом определения ожоговой поверхности считается метод «ладони» (поверхность ладони составляет приблизительно 1% поверхности тела) и метод «девяток» - вся поверхность тела делится на участки, площадью кратные 9: грудная клетка. Передняя поверхность – 9%; живот, передняя поверхность – 9%; грудная клетка, задняя поверхность – 9%; поясничный отдел и ягодицы – 9%; одна нога – 18%; одна рука – 9%; голова и шея – 9%; промежность – 1%. Определение глубины ожога осуществляется согласно классификации. Разделение ожогов на поверхностные (I, II, IIIа степени) и глубокие (IIIб, IV степени) обусловлено возможностью восстановления при поверхностных ожогах покрова путем самостоятельной эпитализации. Как правило, встречается сочетание глубоких и поверхностных ожогов, поэтому важно как можно раньше определить степень поражения. I – степень гиперемия кожи; II– степень: отслойка эпидермиса с образованием пузырей; IIIа – степень: омертвение поверхностных слоев кожи с сохранением волосяных луковиц; потовых и сальных желез; IIIб – степень: гибель всей дермы; IV – степень: некроз кожи и расположенных под ней тканей. Следует отметить, что в первые часы и дни после ожога очень трудно диагностировать глубину поражения. Ориентировочно, в первые двое суток при поверхностных ожогах, болевая чувствительность сохранена или незначительно снижена, при глубоких – отсутствует, причем отмечается отек непораженных нижнележащих отделов, однако точно определить глубину поражения можно на 7-14-ый день после травмы. Прогнозирование тяжести ожога основывается на индексе Франка, где учитывается площадь и глубина поражения. Индекс Франка предполагает, что глубокий ожог втрое утяжеляет состояние больного по сравнению с поверхностным. В частности если 1% поверхностного ожога приравнивается к единице, то глубокий ожог – к трем. Сумма показателей поверхностного и глубокого ожогов составляет индекс Франка. Если индекс составляет 30 единиц – прогноз благоприятный, 30-60 – относительно благоприятный, 61-90 – сомнительный и свыше 90 – неблагоприятный. Ожоговая болезнь развивается при поверхностных ожогах (II, IIIа степени), площадью более 15% поверхности тела и глубоких – более 10%. Ожоговая болезнь – это комплекс клинических симптомов, развивающихся вследствие термического повреждения кожных покровов и подлежащих тканей. В течении ожоговой болезни выделяют 4 стадии: 1 СТАДИЯ – ожоговый шок; 2 СТАДИЯ – острая ожоговая интоксикация; 3 СТАДИЯ – интоксикация с присоединением инфекции; 4 СТАДИЯ – выздоровление. Ожоговый шок имеет свои особенности: в первые часы после травмы больной возбужден, неадекватно оценивает свое состояние, затем наступает заторможенность, адинамия и гиповолемия, степень которой зависит от тяжести ожога. При глубоких ожогах объем циркулирующей крови уменьшается в результате депонирования крови и гемолиза. Кожные покровы бледные, отмечается жажда, тошнота, уменьшение количества мочи. Артериальное давление снижается только при тяжелых степенях ожога. Длительность ожогового шока 2-72 часа и зависит от степени гемодинамических нарушений. В случае стабилизации гемодинамики, наступает следующая стадия ожоговой болезни. Острая ожоговая интоксикация продолжается 7-8 дней, наступление ее сопровождается повышением температуры тела. Жидкость, возвращаясь в сосудистое русло, восстанавливает гемодинамические показатели, а содержащиеся в ней токсины вызывают интоксикацию организма, нарушают функцию почек, печени. Интоксикация с инфекцией развивается на 10 сутки. Возбудителем инфекционного процесса является стафилококк, синегнойная и кишечная палочки. Отторжение ожогового струпа начинается с 7-10 дня, это время является расцветом инфекции и развитием различных гнойно-септических осложнений (пневмония, пролежни, сепсис). Полное восстановление кожного покрова свидетельствуют об окончании этой стадии. Выздоровление характеризуется нормализацией функции органов и систем, нарушенных в трех стадиях, однако нарушение функции сердца, почек, печени может наблюдаться длительное время (2-4 года), что требует постоянного диспансерного наблюдения за больными, перенесшими ожоговую болезнь. Первая помощь при ожогах направлена на устранение термического агента и охлаждение обожженных участков (холодная вода, пузыри со льдом, экспозиция не менее 10-15 мин). После уменьшения болей накладывают асептическую повязку, дают анальгин, амидопирин, теплый чай, минеральную воду, тело укутывают. Перед транспортировкой больным вводят обезболивающие препараты. При длительной транспортировке (более 1 часа) - оксигенотерапия, сердечные препараты, обильное щелочное питье. Местное лечение ожогов. Для этого используется 2 метода: закрытый и открытый. Вначале производят первичный туалет раны. Томпонами с фурацилином обмывают от загрязнения кожу, удаляют обрывки одежды, инородные тела, отслоившиеся участки эпидермиса, кожу, крупные пузыри. Ожоговая поверхность высушивается стерильными салфетками. Перед обработкой раны вводят обезболивающие. Закрытый метод лечения является более распространенным и имеет ряд преимуществ. С его помощью изолируют обожженную поверхность, создают условия для местного медикаментозного лечения, обеспечивают более активное поведение больных при значительных ожогах и их транспортировки. Недостатком этого метода является трудоемкость, большой расход перевязочного материала и болезненность перевязок. При открытом методе лечения ускоряется формирование плотного струпа на месте ожога за счет высушивающего действия воздуха, ультрафиолетового облучения применения веществ, вызывающих коагуляцию белков. К недостаткам этого метода относится затруднение ухода за больными с обширными глубокими ожогами. Для этого необходимы специальные камеры, каркасы с электрическими лампами, существует опасность внутрибольничной инфекции. Обычно используется реальное сочетание обоих методов. Так, поверхностные ожоги II - IIIа степени при открытом методе, заживают самостоятельно. Ожоговую рану при открытом способе лечения 3-4 раза в сутки смазывают антисептиками. При глубоких ожогах формирование струпа продолжается 3-7 дней по типу влажного или коагуляционного (сухого) некроза. В первом случае отмечается распространение некроза, выраженный нагноительный процесс, интоксикация. Отторжение сухого ожогового струпа происходит с 7-10 суток. Поэтапно ожоговый струп удаляют. Хирургическое лечение состоит из ряда операций: ранних (некротомия и некроэктомия), аутодермопластика, ампутация конечности и восстановительно-реконструктивные операции. Аутодермопластика - единственный способ лечения глубоких ожогов (IIIб - IV степени). Забор трансплантата (толщина 0,2-0,4 мм.) производится с поверхности здоровой кожи, желательно с симметричных сторон осуществляется с помощью дерматома. Забор донорской кожи не должен превышать 800 - 1500 см². Химические ожоги. Под воздействием кислот происходит сухой - коагуляционный некроз, щелочей - влажный - колликвационный. Оказание первой помощи при химических ожогах включает раннее (в первые секунды и минуты) удаление химических веществ с поверхности кожи, промывание проточной водой в течение 10-15 мин., а при ожогах плавиковой кислотой - 2-3 часа. Промывают до исчезновения запаха химического вещества. При ожогах негашеной известью промывание водой недопустимо, поскольку вследствие химической реакции образуются большое количество тепла. Негашеную известь удаляют механическим путем. После удаления химического вещества на обожженную поверхность накладывают сухую асептическую повязку и пострадавшего направляют в лечебное учреждение. Смерь больных с ожоговой болезнью наступает от почечной недостаточности и гнойно-септических осложнений. Лучевые ожоги возникают при воздействии ионизирующего излучения, дают своеобразную клиническую картину и нуждаются в специальных методах лечения. При облучении живых тканей нарушаются межклеточные связи и образуются токсические вещества, что служит началом сложной цепной реакции, распространяющейся на все тканевые и внутриклеточные обменные процессы. Нарушение обменных процессов, воздействие токсических продуктов и самих лучей, прежде всего, сказывается на функции нервной системы. В первое время после облучения отмечается резкое перевозбуждение нервных клеток, сменяющееся состоянием пара
|
||||
|
Последнее изменение этой страницы: 2016-04-21; просмотров: 277; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 52.14.7.103 (0.014 с.) |