
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Туберкульоз невстановленої локалізації
Туберкульоз невстановленої локалізації як окрема форма туберкульозу - це симптомокомплекс функціональних розладів, зумовлений первинним проникненням МБТ в організм, «віражом» туберкулінової реакції та параспецифічними реакціями. Ця форма туберкульозу не діагностується рентгенологічними та інструментальними методами дослідження. При наявності ознак туберкульозної інтоксикації потрібно зробити оглядову рентгенограму і серединну томограму. У разі виявлення збільшених лімфатичних вузлів ставлять діагноз малої форми туберкульозу внутрішньогрудних лімфатичних вузлів. При туберкульозі невстановленої локалізіції в лімфатичних вузлах розвиваються гістіомакрофагальні горбки. Пізніше з'являються епітеліоїдні та гігантські клітини Пирогова - Лангханса, лімфоцити та макрофаги. Клініка: для туберкульозу невстановленої локалізації основною ознакою є інтоксикаційний синдром, який з'являється в період або зразу після віражу туберкулінової проби. Найбільш характерними є зміни поведінки дитини - вона стає дратівливою або загальмованою, швидко втомлюється, з'являються субфебрильна температура, головний біль, погіршення апетиту і сну, збільшуються периферичні лімфатичні вузли (мікрополіаденіт). Температура тіла не має постійного характеру, відзначаються її коливання протягом доби. З боку крові відмічається лімфоцитоз, зсув лейкоцитарної формули вліво. Діагностика туберкульозної інтоксикації ґрунтується на таких даних: - наявність синдрому інтоксикації; - поява віражу туберкулінової проби з діаметром інфільтрату більше 12мм; - мікрополіаденіт, частіше в ділянці заднього трикутника шиї; - обтяжлива спадковість; - проведення диференціальної діагностики із захворюваннями, які мають подібні симптоми інтоксикації; - наявність і вираженість післявакцинального рубчика; - у разі потреби застосовують тест-терапію антимікобактеріальними препаратами вузького спектру дії. Якщо внаслідок лікування настає покращення, зникають клінічні прояви, то це свідчить на користь діагнозу туберкульозу невстановленої локалізації. Лікування: дітей та підлітків з туберкульозом невстановленої локалізації лікують по ІІІ категорії. Диференціальна діагностика туберкульозу невстановленої локалізації проводиться з хронічним тонзилітом, ревматизмом, синуситами, пієлонефритом, гіпертиреозом, гепатохолециститом, глистяними інвазіями, хронічними неспецифічними запальними захворюваннями легень.
Діагностика туберкульозу невстановленої локалізації інколи буває складна.. Тому при опитуванні дитини та її батьків потрібно з'ясувати можливий контакт із хворим на туберкульоз, отримати дані про терміни вакцинації і ревакцинації BCG, результати туберкулінових проб за попередні роки і на час обстеження. Причиною інтоксикаційного синдрому може бути ціла низка захворювань, тому в незрозумілих випадках потрібне всебічне обстеження дитини. В першу чергу слід виключити інтоксикації, пов'язані з хронічними вогнищами інфекції порожнини рота й носоглотки (карієс зубів, синусити, аденоїдити, хронічний тонзиліт). Первинний туберкульозний комплекс Первинний туберкульозний комплекс характеризується наявністю, наприклад, в легенях первинного туберкульозного вогнища (пневмоніту), лімфангіту та лімфаденіту, а також «віражу» туберкулінової проби і параспецифічних реакцій. Частіше вогнище локалізується у І і III сегментах правої легені. Своєчасне виявлення і лікування первинного туберкульозного комплексу зумовлює його вилікування. Як правило, відбувається повне розсмоктування первинного туберкульозного комплексу. В той же час можливий ускладнений його перебіг, а також формування великих залишкових змін. Мікобактерії туберкульозу, потрапивши до альвеол, розмножуються і викликають запальну реакцію - альвеоліт, а при поширенні запалення на бронхіоли - бронхіоліт. Розміри пневмонічного фокусу залежать від кількості уражених альвеол. На початку розвитку запалення носить неспецифічний характер. Але ця рання фаза процесу швидко змінюється специфічною, з утворенням казеозного некрозу. Ділянка некрозу із зоною перифокального запалення має назвупервинного афекту. Від вогнища первинного афекту процес поширюється по лімфатичних судинах навколо бронхів і судин до регіонарних лімфатичних вузлів. Навколо лімфатичних судин формуються туберкульозні горбки - розвивається туберкульозний лімфангіт. В цей час у первинному вогнищі перифокальна реакція зменшується і переважає продуктивний тип запалення. Надалі у процес залучаються регіонарні лімфатичні вузли. В них, як і в легенях, процес спочатку має неспецифічний характер, який швидко переходить у специфічний.
Поряд з таким шляхом розвитку первинного туберкульозного комплексу визнано й інший, а саме: в першу чергу уражуються внутрішньогрудні лімфатичні вузли, а звідти лімфатичними судинами МБТ досягають паренхіми легень. Зворотний розвиток первинного туберкульозного комплексу починається з розсмоктування перифокального запалення, зміни ексудативної реакції на продуктивну, появи епітеліоїдних горбків, які потім піддаються склерозу і формується капсула. В самому вогнищі відкладаються солі кальцію, тобто виникає його звапнення. У внутрішніх шарах капсули можуть виникати утворення кісткової тканини. Слід відзначити, що в лімфатичних вузлах загоєння має значно триваліший перебіг, ніж у легеневій тканині, часто процес зворотного розвитку розтягується на тривалий час. Клініка: первинний туберкульозний комплекс може починатися гостро, поступово або інаперцептно (безсимптомно). Початок і клінічні прояви захворювання залежать від вираженості морфологічних змін, тобто від розміру некрозу, зони перифокального запалення, ураження внутрішньогрудних лімфатичних вузлів. У дітей на клінічні прояви первинного туберкульозного комплексу впливає вік. Схильність до поширених процесів визначається у дітей від 0 до 7 років внаслідок особливостей анатомічної будови легень. При гострому початку захворювання наявні виражені симптоми інтоксикації, а при поступовому хворі протягом декількох тижнів можуть мати задовільний стан — аналогічні ознаки хвороби у них виражені незначно. При огляді дитини виявляють збільшені периферичні лімфатичні вузли, гепатолієнальний синдром, параспецифічні реакції. Перкуторно над зоною первинного туберкульозного комплексу визначається вкорочення легеневого звуку, аускультативно - послаблене або жорстке дихання, рідко можуть вислуховуватись сухі або дрібнопухирчасті хрипи.
Певним фазам перебігу первинного туберкульозного комплексу відповідають певні рентгенологічні зміни, які поділяють на 4 стадії. I стадіяінфільтрації - характеризується наявністю однієї гомогенної тіні. Зона перифокального запалення зливається з розширеним коренем легені. Цю стадію іноді важко відрізнити від пневмонії, тому її ще називають "пневмонічною".
II стадія"біполярності" (відповідає фазі розсмоктування). В цій стадії зникає лімфангіт, розсмоктується перифокальне запалення і чітко вирізняються 2 полюси (симптом Редекера): первинний афект і змінені внутрішньогрудні лімфатичні вузли. III стадія(відповідає фазі ущільнення) - починають відклада- тись солі кальцію. IVстадія(відповідає фазі звапнення) - характеризується утворенням вогнища Гона і петрифікованих внутрішньогрудних лімфатичних вузлів. Ускладнення первинного туберкульозного комплексу можна розділити на ранні та пізні. Ранні ускладнення: туберкульоз бронха, плеврит, пери фокальний плеврит, ателектаз, гематогенна генералізація процесу, бронхогенна дисемінація, прикоренева інфільтрація, первинна легенева каверна, казеозна пневмонія. Пізні ускладнення: склероз судин, бронхоектази, кровохаркання.
Туберкульоз внутрішньогрудних лімфатичних вузлів Туберкульоз внутрішньогрудних лімфатичних вузлів є проявом первинного туберкульозу. Дуже рідко він може бути наслідком ендогенної реактивації туберкульозних змін, що раніше мали місце у внутрішньогрудних лімфатичних вузлах. Це основна клінічна форма туберкульозу у дітей.
Розрізняють інфільтративну, пухлиноподібну і малу формитуберкульозу внутрішньогрудних лімфатичних вузлів (за даними рентгенологічного обстеження). Але інфільтративну форму не завжди легко диференціювати з пухлиноподібною, тому запропоновано розрізняти гіперпластичну, казеозну та індуративнуформи залежно від морфологічних змін в уражених лімфатичних вузлах. При цьому інфільтративній формі відповідає гіперпластична, пухлино подібній - казеозна. При інфільтративній формі виникає гіперплазія лімфоїдної тканини і епітеліоїдні горбки. Сам лімфатичний вузол збільшений незначно, переважає перинодулярне запалення, тобто запальний процес виходить за межі лімфатичного вузла і поширюється по периферії у легеневу тканину. При пухлиноподібній формі внутрішньогрудні лімфатичні вузли збільшуються до значних розмірів (до 5 см). Лімфоїдна тканина заміщується казеозом, але запальний процес не виходить за межі капсули. Індуративна форма характеризується розростанням фіброзної тканини із залишками казеозних вогнищ у лімфатичних вузлах. Найтяжчою є пухлиноподібна (казеозна) форма туберкульозу внутрішньогрудних лімфатичних вузлів. Клінічні прояви туберкульозу внутрішньогрудних лімфатичних вузлів зумовлені характером туберкульозного запалення, локалізацією ураження - тобто які групи внутрішньогрудних лімфатичних вузлів уражуються, об'ємом ураження - скільки груп лімфатичних вузлів уражені.
За класифікацією В. А. Сукеннікова з доповненнями Енгеля виділяють наступні групи внутрішньогрудних лімфатичних вузлів: паратрахеальні, трахеобронхіальні, бронхопульмональні, біфуркаційні та парааортальні. Клініка: температура при пухлиноподібній та інфільтративній формах може підвищуватись до 38-39°С, а потім тривалий час лишатись субфебрильною. У дітей виникає "безпричинна" пітливість вночі, погіршується апетит, у дітей раннього віку з'являється кашель як при кашлюку або бітональний кашель. Кашель частіше турбує дітей вночі; спочатку він сухий, а потім з'являється харкотиння. У зв'язку з вакцинацією дітей, проведенням хіміопрофілактики туберкульозу клінічна симптоматика ураження внутрішньогрудних лімфатичних вузлів стала не дуже вираженою, стертою. Температура тіла підвищується періодично до субфебрильних цифр, кашель нестійкий, інколи буває покашлювання, погіршення апетиту, помірна пітливість. Параспецифічних реакцій може не бути. Розпізнати туберкульоз внутрішньогрудних лімфатичних вузлів тільки за допомогою фізичних методів обстеження складно, оскільки вузли розміщені в глибині грудної клітки. Наступні симптоми є найпоширенішими при огляді хворих. Візуальні: симптом Відергоффера - розширення периферичної венозної сітки у І—IIміжребер'ї з одного чи двох боків (зумовлений стисканням непарної вени); симптом Франка - розширення дрібних поверхневих судин у верхніх ділянках міжлопаткового простору. Пальпаторні: симптом Петрушки - болючість при натискуванні на остисті відростки III — VII грудних хребців. Перкуторні: cимптом Філософова (симптом "чаші") - парастернальне притуплення перкуторного звуку в І-ІІ міжребер'ї, яке звужується донизу (ураження паратрахеальних лімфатичних вузлів); симптом Де Ла Кампа - притуплення легеневого звуку в міжлопатковій ділянці на рівні ІІ-ІУ хребця (ураження бронхопульмональних лімфатичних вузлів); симптом Корані - притуплення при перкусії по остистих відростках нижче І грудного хребця (у дітей 1-2 років), нижче II грудного хребця (у дітей до 10 років) і нижче III грудного хребця (у дітей старше 10 років). Симптом характерний для збільшених біфуркаційних лімфатичних вузлів. Аускультативні: симптом д'Еспіна - вислуховування бронхофонії на хребті нижче І грудного хребця; симптом Гейбнера - вислуховування над хребтом (нижче І грудного хребця) трахеального дихання. Важливе значення в діагностиці туберкульозу внутрішньогрудних лімфатичних вузлів має рентгенологічне дослідження. При цьому потрібно проводити дослідження у передньозадній і бічних проекціях, оскільки тінь лімфатичних вузлів може приховуватись за серцем та іншими органами середостіння. Велику роль відіграє томографія трахеобронхіального дерева. Цей метод застосовують у дітей за жорсткими показаннями, тільки при відсутності патологічних змін на рентгенограмі і значній клінічній симптоматиці.
Інфільтративна форма туберкульозу внутрішньогрудних лімфатичних вузлів. Рентгенологічно при інфільтративній формі туберкульозу внутрішньогрудних лімфатичних вузлів корені легень розширені, мають нечіткий, розмитий зовнішній контур внаслідок інфільтрації легеневої тканини. Для пухлиноподібної форми туберкульозу внутрішньогрудних лімфатичних вузлів характерна більш виражена інтенсивність тіні коренів легень, вони мають опуклу, хвилясту чітку окресленість. Лікування: хворих на туберкульоз внутрішньогрудних лімфатичних вузлів лікують у стаціонарі. Лікування таких хворих ускладнене тим, що сучасні антимікобактеріальні препарати проникають у лімфатичні вузли у дуже незначних концентраціях. Хворим призначають комплексну, комбіновану терапію у відповідності до ІІІ категорії (ізоніазид + рифампіцин + піразинамід + етамбутол) протягом 2 місяців (інтенсивна фаза лікування), та ізоніазид + рифампіцин протягом 4 місяців (підтримуюча фаза лікування). Наслідки: сприятливий - повне розсмоктування специфічних змін в лімфатичних вузлах; відносно сприятливий – а) склероз кореня легені з наступним утворенням прикореневих бронхоектазів. Патологічні зміни в бронхах виявляються тільки при бронхоскопії; б) утворення кальцинатів у коренях легень; несприятливий - прогресування процесу. Диференціальну діагностику туберкульозу внутрішньогрудних лімфовузлів потрібно проводити з патологічними неспецифічними змінами в корені легені і середостінні. Захворювання, з якими слід провести диференціальну діагностику, значною мірою залежать від віку хворого. Найчастіше туберкульоз внутрішньогрудних лімфатичних вузлів диференціюють з неспецифічною аденопатією, лімфогранульоматозом (хворобою Ходжкіна), лімфолейкозом, лімфосаркомою, саркоїдозом, центральним раком легень. Слід пам'ятати, що ураження внутрішньогрудних лімфатичних вузлів, як прояв первинного туберкульозу, розвивається частіше у дітей або підлітків. Його основними діагностичними критеріями можна вважати: 1) дитячий, підлітковий вік, рідше - молоді дорослі люди; 2) відомості про контакт із хворим на туберкульоз; 3) недавній "віраж" туберкулінових реакцій або гіперергічні реакції на туберкулін; 4) нормальні результати загального аналізу крові або невеликий лейкоцитоз, зсув формули вліво, лімфопенія, збільшення ШОЕ; 5) рентгенологічно: одно- або двобічне асиметричне збільшення лімфатичних вузлів; 6) при бронхоскопії - туберкульозні зміни бронха, лімфобронхіальні нориці; 7) виявлення мікобактерій у харкотинні, промивних водах бронхів. Міліарний туберкульоз Це гематогенна, майже завжди генералізована форма туберкульозу, що характеризується рівномірним густим висипом дрібних, як просяне зерно, туберкульозних горбиків в легенях. Він переважно буває генералізованим з утворенням вогнищ в легенях, печінці, селезінці, кишківнику, мозкових оболонках. Умовами розвитку міліарного туберкульозу є: 1) туберкульозна бактеріемія (поняття ввів Бенда в 1884 році), яка є обов'язковою; 2) наявність місцевої гіперсенсибілізації до туберкульозної інфекції в органах, де затримуються МБТ; 3) різке зниження опірності, зумовлене різними причинами: переохолодження, гіперінсоляція, порушення обміну речовин і діяльності нервової системи, неспецифічні захворювання. Проникнення МБТ у кроввідбувається різними шляхами: а) при первинному потраплянні значної кількості вірулентних МБТ до кровоносного русла; б) через стінку судин в результаті її підвищеної проникності в зоні ураження, специфічного запалення судин або прориву казеозного вогнища безпосередньо в судину. Такі зміни мають місце при локальних первинних формах туберкульозу, загостренні післяпервинних вогнищ в легенях чи інших органах. Загострення старого вогнища може відбуватись у осіб як похилого, так і молодого віку; в) найчастіше МБТ потрапляють у кров з уражених лімфатичних вузлів. Але наявність тільки бактеріемії рідко спричинює розвиток міліарного туберкульозу, навіть при специфічному ураженні судин. Це пояснюється тим, що людина має вроджену резистентність до туберкульозної інфекції і набутий імунітет. Мікобактерії туберкульозу знешкоджуються в крові за допомогою таких захисних механізмів як фагоцитоз, внутрішньо- та позаклітинне руйнування МБТ і виведення їх із сечею. Таким чином, міліарний туберкульоз виникає при взаємодії специфічних і неспецифічних чинників, які сприяють виникненню бактеріемії, підвищенню реактивності тканин, зниженню опірності організму і специфічного імунітету. Клінічно міліарний туберкульоз поділяється на п’ять типів: 1. Гострий туберкульозний (міліарний) сепсис (хвороба Ландузі) – найгостріший ареактивний туберкульозний сепсис. Стан хворого вкрай тяжкий. Хвороба перебігає за типом септицемії. Клінічна картина схожа на тифоїдну форму, але перебігає швидко, з вираженою інтоксикацією, швидким порушенням функції всіх органів і систем. Хворі непритомні. Через декілька днів настає смерть за повної відсутності захисних сил організму з негативною туберкуліновою пробою, лейкопенією, агранулоцитозом. 2. Гострий міліарний туберкульоз – тифоїдна форма. При цій формі гострого міліарного туберкульозу просоподібні горбики містяться майже в усіх органах – легенях, серці, нирках, серозних оболонках, печінці та інших. Головним симптомом захворювання є тяжкий загальний стан хворого. Захворювання починається раптово, після помірних продромальних явищ (слабкість, головний біль) і супроводжується високою температурою тіла до 40оС і вище, яка носить ремітуючий, хвилеподібний характер, пітливістю, тахікардією, помірним ціанозом, кишково-шлунковим дискомфортом. Поступово ці явища зростають, задишка та інтоксикація стають найтяжчими ознаками. При прогресуванні хвороби порушується свідомість. Прояви ураження інших органів і систем виражені не значно. Перкуторно над легенями визначається тимпанічний звук, можливі ознаки дифузного бронхіту перифокального походження, іноді вислуховуються крепітуючі хрипи. Мокротиння дуже мало. У крові спостерігається лейкопенія, лімфопенія, анеозинофілія, агранулоцитоз, іноді анемія. Туберкулінові проби можуть бути негативні через анергію. 3. Гострий міліарний туберкульоз – менінгіальна форма. Частіше спостерігається у дітей при первинному туберкульозі, хоча зустрічається і у дорослих. Виражені симптоми загальної інфекції та інтоксикації. З перших днів відзначається різкий головний біль, що посилюється при найменшому порушенні спокою. З підвищенням внутрішньочерепного тиску порушується свідомість. Далі приєднуються симптоми ураження черепних нервів, парези і паралічі центрального типу, пізніше виникають гіперкінези, розлад мовлення. 4. Гострий міліарний туберкульоз – легенева форма. Проявляється різко зростаючою задишкою, ціанозом, сухим кашлем, тахікардією на тлі вираженої інтоксикації. У легенях виникає емфізема і перкуторно виявляють коробковий відтінок легеневого звуку. Аускультативно визначається послаблене, жостке дихання, інколи прослуховуються сухі і дрібнопухирчасті вологі хрипи. На ранніх стадіях захворювання (перші 7-14 днів) тіні можуть не визначатися, проте спостерігається загальне зниження пневматизації легень – симптом “павутиння”, потім з’являються дифузні, рівномірно розподілені, часто ланцюгом за ходом судин, дрібні малоінтенсивні тіні, переважно діаметром 1-2мм, проте при їх злитті можуть визначатися тіні до 5-10мм. 5. Хронічний міліарний туберкульоз. Має дуже мізерні клінічні прояви, часто не помітні для хворого. Іноді спостерігається періодичний субфебрилітет, задишка при фізичному навантаженні. На рентгенограмі легень визначаються множинні міліарні вогнища різної інтенсивності. Можливий первинно-хронічний міліарний туберкульоз або хронізація процесу після фази гострого міліарного туберкульозу, який неправильно лікували. В останньому випадку симптоми стерті під час проведення антимікобактеріальної терапії. На рентгенограмах у фазі хронічної генералізації виявляють розсіяні вогнища в легенях, подібні до таких при гострому міліарному туберкульозі, але клінічна картина нагадує холодну дисемінацію. За клініко-рентгенологічними ознаками диференційну діагностику міліарного туберкульозу необхідно проводити з: - інфекційними захворюваннями: черевним тифом, кіррю, сепсисом, менінгітами різної етіології; - злоякісними новоутвореннями: міліарним канцероматозом, раковим лімфангоїтом легень, лімфогранулематозом; - колагенозами: системним червоним вовчаком, дерматоміозитом, системною склеродермією, вузликовим періартеріїтом, ревматизмом); - гранульоматозом Вегенера, синдромом Гудпасчера, гістіоцитозом Х. Лікування проводиться 4-компонетною схемою в інтенсивну фазу, а також патогенетична та симптоматична терапія. Контрольні питання та тестові завдання 1. Загальна характеристика міліарного туберкульозу, визначення як клінічної форми. 2. Визначення поняття “туберкульоз внутрішньогрудних лімфатичних вузлів” як клінічної форми туберкульозу, його частота серед інших форм туберкульозу у дітей та підлітків. 3. Диференційна діагностика міліарного туберкульозу з тифом, гострою пневмонією, менінгітом, міліарним канцероматозом, сепсисом тощо. 4. Клінічні прояви туберкульозу внутрішньогрудних лімфатичних вузлів, залежно від варіанту: а) інфільтративний; б) пухлиноподібний (туморозний); в) “малий”. 5. Клінічна картина туберкульозу без встановленої локалізації. 6. Об’єм обстеження хворих з підозрою на туберкульоз без встановленої локалізації. 7. Дайте визначення поняття «первинний туберкульоз». 8. Охарактеризуйте поняття «параспецифічні реакції». 9. Рентгенологічна і лабораторна діагностика первинного туберкульозного комплексу. 10. Клініко-рентгенологічний перебіг неускладненого первинного туберкульозного комплексу, його наслідки.
1. Який характер мають вогнища при мiлiарному туберкульозi?
|
|||||||||||
|
Последнее изменение этой страницы: 2017-01-19; просмотров: 231; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.223.108.105 (0.06 с.) |
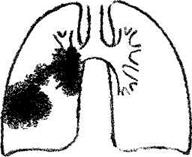 В крові відмічається лейкоцитоз - 10 - 12 х 109/л з нейтрофільним зсувом вліво, підвищення ШОЕ до 20-30 мм/год.
В крові відмічається лейкоцитоз - 10 - 12 х 109/л з нейтрофільним зсувом вліво, підвищення ШОЕ до 20-30 мм/год.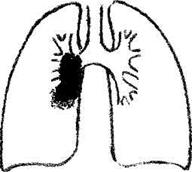 Ця форма первинного туберкульозу виникає внаслідок потрапляння МБТ у лімфатичні вузли гематогенним або лімфогенним шляхом, де вони розмножуються і викликають специфічні зміни, а також наявність "віражу" туберкулінової реакції та параспецифічних реакцій.
Ця форма первинного туберкульозу виникає внаслідок потрапляння МБТ у лімфатичні вузли гематогенним або лімфогенним шляхом, де вони розмножуються і викликають специфічні зміни, а також наявність "віражу" туберкулінової реакції та параспецифічних реакцій.


