Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Клиническая характеристика центрального и периферического параличаСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Окончание табл. 1
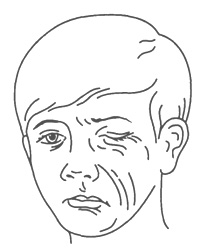
Периферический паралич Периферический паралич характеризуется следующими основными симптомами: отсутствием рефлексов или их снижением (гипорефлексия, арефлексия), снижением или отсутствием мышечного тонуса (атония или гипотония), атрофией мышц. Кроме того, в парализованных мышцах и пораженных нервах развиваются изменения электровозбудимости, называющиеся реакцией перерождения. Глубина изменения электровозбудимости позволяет судить о тяжести поражения при периферическом параличе и прогнозе. Утрата рефлексов и атония объясняются перерывом рефлекторной дуги; такой перерыв дуги приводит к утрате мышечного тонуса. По этой же причине не может быть вызван и соответствующий рефлекс. Атрофия мышц, или их резкое похудание, развивается из-за разобщения мышцы с нейронами спинного мозга; от этих нейронов по периферическому нерву к мышце притекают импульсы, стимулирующие нормальный обмен веществ в мышечной ткани. При периферическом параличе в атрофированных мышцах могут наблюдаться фибриллярные подергивания в виде быстрых сокращений отдельных мышечных волокон или пучков мышечных волокон (фасцикулярные подергивания). Они наблюдаются при хронических прогрессирующих патологических процессах в клетках периферических двигательных нейронов. Поражение периферического нерва приводит к возникновению периферического паралича иннервируемых данным нервом мышц. При этом наблюдаются также нарушения чувствительности и вегетативные расстройства в этой же зоне, так как периферический нерв является смешанным — в нем проходят двигательные и чувствительные волокна. В результате поражения передних корешков возникает периферический паралич иннервируемых данным корешком мышц. Поражение передних рогов спинного мозга вызывает периферический паралич мышц в зонах иннервации данным сегментом. Так, поражение передних рогов спинного мозга в области шейного утолщения (пятый — восьмой шейные сегменты и первый грудной) приводит к периферическому параличу руки. Поражение передних рогов спинного мозга на уровне поясничного утолщения (все поясничные и первый и второй крестцовые сегменты) вызывает периферический паралич ноги. Если же поражается шейное или поясничное утолщение с обеих сторон, то развивается верхняя или нижняя параплегия. Примером периферического паралича конечностей являются параличи, возникающие при полиомиелите — остром инфекционном заболевании нервной системы (см. главу 7). При полиомиелите могут развиваться параличи ног, рук, дыхательных мышц. При поражении шейных и грудных сегментов спинного мозга наблюдается периферический паралич диафрагмы и межреберных мышц, приводящий к нарушению дыхания. Поражение верхнего утолщения спинного мозга приводит к периферическому параличу рук, а нижнего (поясничного утолщения) — к параличу ног. Синдром поражения лицевого нерва У детей нередко встречаются воспалительные поражения лицевого нерва, приводящие к периферическому параличу лицевых мышц. На стороне поражения лицевого нерва сглажены складки в области лба, несколько опущена бровь, глазная щель не смыкается, щека свисает, сглажена носогубная складка, опущен угол рта. Больной не может вытянуть губы вперед, задуть горящую спичку, надуть щеки (рис. 57). При еде жидкая пища выливается через опущенный угол рта. Наиболее ярко парез мышц лица выявляется при плаче и смехе. Эти нарушения иногда могут сопровождаться слезотечением, повышенной чувствительностью к слуховым раздражителям (гиперакузия), расстройством вкуса на передних двух третях языка. Реже периферический парез мышц лица обусловлен недоразвитием ядер лицевого нерва. В таких случаях поражение обычно двустороннее симметричное; симптомы наблюдаются с рождения и часто сочетаются с другими пороками развития.
Двустороннее поражение лицевого нерва, чаще его корешков, может наблюдаться также при множественных невритах (полиневриты), воспалении мозговых оболочек (менингиты), переломах костей основания черепа и других травмах черепа. Синдром поражения глазодвигательных нервов Поражение глазодвигательного и отводящего нервов приводит к параличу иннервируемых ими мышц и к возникновению косоглазия. У больных с поражением глазодвигательного нерва возникает расходящееся косоглазие, так как здоровая наружная прямая мышца, иннервируемая отводящим нервом, оттягивает глазное яблоко в свою сторону. При поражении отводящего нерва по той же причине развивается сходящееся косоглазие (перетягивает здоровая внутренняя прямая мышца, иннервируемая глазодвигательным нервом). При поражении блокового нерва косоглазия, как правило, не возникает. Может наблюдаться легкое сходящееся косоглазие при взгляде вниз. При поражении глазодвигательного нерва может возникнуть опущение верхнего века (птоз) за счет паралича мышцы, поднимающей верхнее веко, а также расширение зрачка (мидриаз) вследствие паралича мышцы, суживающей зрачок, нарушение аккомодации (ухудшение зрения на близкие расстояния) (рис. 58). При параличе глазодвигательных мышц возможно выпячивание глазного яблока из орбиты за счет снижения их тонуса (экзофтальм). При взгляде в сторону при парализованной мышце возникает двоение (диплопия).
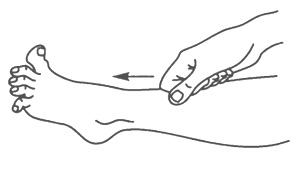
Синдром поражения подъязычного нерва Поражение подъязычного нерва или его ядра в стволе головного мозга вызывает периферический паралич соответствующей половины языка. Наблюдаются атрофия мышц языка (истончение парализованной половины языка), гипотония (язык тонкий, распластанный, удлиненный), отклонение языка при его высовывании в сторону паралича, фибриллярные подергивания. Движения языка в пораженную сторону ограниченны или невозможны. Возможно нарушение звукопроизношения — дизартрия. Синдром поражения добавочного нерва При поражении добавочного нерва или его ядра в стволе головного мозга развивается периферический паралич грудиноключично-сосцевидной и трапециевидной мышц. В результате больной испытывает затруднения при повороте головы в здоровую сторону и при необходимости поднять плечо. Ограничено поднимание руки выше горизонтальной линии. На стороне поражения наблюдается опущение плеча. Нижний угол лопатки отходит от позвоночника. Синдром сочетанного поражения языко-глоточного, блуждающего и подъязычного нервов (бульварный синдром) При поражении языко-глоточного и блуждающего нервов двигательные нарушения характеризуются периферическим параличом мышц глотки, гортани, мягкого нёба, трахеи, языка. Такое состояние называется бульбарным параличом. Паралич мышц глотки приводит к затрудненному глотанию. При глотании больные поперхиваются. Паралич мышц надгортанника приводит к попаданию жидкой пищи в гортань и трахею, а паралич мышц мягкого нёба — к затеканию пищи в полость носа. Паралич мышц гортани приводит к провисанию связок и к афонии или гипофонии (голос становится беззвучным). Из-за провисания мягкого нёба голос может приобретать гнусавый оттенок. Язычок отклоняется в здоровую сторону. Из-за паралича языка нарушается жевание. Язык отклоняется в пораженную сторону, движения его затрудняются. Наблюдаются атрофия и гипотония языка. Имеет место нарушение звукопроизношения: развивается бульбарная дизартрия. Нёбный и глоточный рефлексы исчезают. Блуждающий нерв обеспечивает вегетативную (парасимпатическую) иннервацию кровеносных сосудов и внутренних органов (в том числе сердца). Его двустороннее поражение вызывает смерть вследствие остановки деятельности сердца и дыхания. Центральный паралич Центральный паралич возникает при поражении центрального двигательного нейрона в любом его участке (двигательная зона коры больших полушарий, ствол головного мозга, спинной мозг). Перерыв пирамидного пути снимает влияние коры головного мозга на сегментарный рефлекторный аппарат спинного мозга; его собственный аппарат растормаживается. В связи с этим все основные признаки центрального паралича так или иначе связаны с усилением возбудимости периферического сегментарного аппарата. Основными признаками центрального паралича являются мышечная гипертония, гиперрефлексия, расширение зоны вызывания рефлексов, клонусы стоп и коленных чашечек, патологические рефлексы, защитные рефлексы и патологические синкинезии. Отличие центрального паралича от периферического характеризуют данные, представленные в табл. 1 (см. с. 170). При мышечной гипертонии мышцы напряжены, плотноваты на ощупь; сопротивление их при пассивном движении больше ощущается в начале движения. Резко выраженная мышечная гипертония приводит к развитию контрактур — резкому ограничению активных и пассивных движений в суставах, в связи с чем конечности могут "застывать" в неправильной позе. Гиперрефлексия сопровождается расширением зоны вызывания рефлексов. Клонусы стоп, коленных чашечек и кистей — это ритмичные сокращения мышц в ответ на растяжение сухожилий. Они являются следствием резкого усиления сухожильных рефлексов. Клонус стоп вызывается быстрым тыльным сгибанием стоп. В ответ на это происходит ритмичное подергивание стоп. Иногда клонус стоп отмечается и при вызывании рефлекса с пяточного сухожилия. Клонус коленной чашечки вызывается ее резким отведением вниз. Патологические рефлексы появляются при повреждении пирамидного пути на любом из его уровней. Различают кистевые и стопные рефлексы. Наибольшее диагностическое значение имеют патологические рефлексы на стопе: рефлексы Бабинского, Оп-пенгейма, Гордона, Шеффера, Россолимо, Жуковского. При исследовании рефлексов следует учитывать, что у новорожденного и детей раннего возраста в норме обнаруживаются эти рефлексы. Рефлекс Бабинского вызывают штриховым раздражением стопы ближе к ее наружному краю. При этом происходит веерообразное разведение пальцев и разгибание большого пальца (извращенный подошвенный рефлекс) (см. рис. 42). Отчетливое разгибание большого пальца и веерообразное разведение всех других пальцев возникает при энергичном проведении рукой сверху вниз по внутреннему краю большой берцовой кости (рефлекс Оппенгейма) (рис. 59), нажатии на икроножную мышцу (рефлекс Гордона) (рис. 60), сжатии ахиллова сухожилия (рефлекс Шеффера) (рис. 61). Перечисленные патологические симптомы являются разгибательной группой патологических рефлексов. Существуют также сгибательные рефлексы. При отрывистом ударе по мякоти кончиков пальцев ног происходит их сгибание (рефлекс Россолимо) (рис. 62). Тот же эффект наблюдается при ударе молоточком по тыльной поверхности стопы в области основания II—IV пальцев (рефлекс Бехтерева) (рис. 63) или посередине подошвы у основания пальцев (рефлекс Жуковского) (рис. 64). Защитные рефлексы возникают в ответ на болевое или температурное раздражение парализованной конечности. При этом она непроизвольно отдергивается. Синкинезии — непроизвольно возникающие содружественные движения, сопровождающиеся выполнением активных движений (например, размахивание руками при ходьбе). При центральном параличе отмечаются патологические синкинезии. Так, при напряжении мышц здоровой конечности на парализованной стороне рука сгибается в локте и приводится к туловищу, а нога разгибается.
Поражение пирамидного пути в боковом столбе спинного мозга вызывает центральный паралич мускулатуры ниже уровня поражения. Если поражение локализуется в области верхних шейных сегментов спинного мозга, то развивается центральная гемиплегия, а если в грудном отделе спинного мозга, то центральная пле-гия ноги. Поражение пирамидного пути в области мозгового ствола приводит к центральной гемиплегии на противоположной стороне. Одновременно могут быть поражены ядра или корешки черепных нервов. В этом случае могут возникать перекрестные синдромы: центральная гемиплегия на противоположной стороне и периферический паралич мышц языка, лица, глазного яблока на стороне поражения (рис.65). Перекрестные синдромы позволяют точно определить локализацию поражения. Поражение пирамидного пути во внутренней капсуле характеризуется центральной гемиплегией на противоположной стороне с центральным параличом мышц языка и лица на той же стороне (рис. 66, 67). Поражение передней центральной извилины чаще приводит к моноплегии на противоположной стороне. Центральный паралич мышц лица отличается от периферического паралича, наблюдаемого при неврите лицевого нерва или при перекрестном синдроме Мийяра — Гублера, тем, что пораженными оказываются только мышцы нижней половины лица. Больной не может вытянуть губы вперед и произвести оскал зубов на пораженной стороне. У него сглажена носогубная складка, опущен угол рта. Однако мышцы лба остаются сохранными, глазная щель смыкается полностью. Слезотечения, гиперакузии и расстройства вкуса не бывает. При центральном параличе мышц языка атрофия его не развивается.
Синдром псевдобульбарного паралича При двустороннем поражении корково-ядерных путей с ядрами подъязычного, языко-глоточного и блуждающего нервов развивается центральный паралич мышц языка, глотки, мягкого нёба и гортани. Этот синдром называется псевдобульбарным параличом.
Симптоматика псевдобульбарного паралича такая же, как и при бульбарном параличе, но остаются сохранными нёбный и глоточный рефлексы и выявляются патологические псевдобульбарные рефлексы — рефлексы орального автоматизма (рис. 68). К ним относятся: ладонно-подбородочный рефлекс (при штриховом раздражении ладони возникает сокращение мышц подбородка), губной (при легком постукивании пальцем или молоточком по верхней губе происходит выпячивание губ), сосательный (штриховое раздражение губ вызывает сосательное движение), носогубный (при легком постукивании по переносице губы вытягиваются "хоботком"), дистансоральный (при приближении к лицу молоточка происходит выпячивание губ хоботком). У больных псевдобуль-барным параличом отмечаются также приступы насильственного плача или смеха. В логопедической практике важное значение имеет дифференциальная диагностика бульбарной и псевдобульбарной дизартрии. Синдромы поражения экстрапирамидной системы Синдром поражения мозжечка Синдром поражения мозжечка выражается в нарушении равновесия, координации движений и мышечного тонуса. Нарушения равновесия проявляются статической атаксией. При нарушении статики больной в позе Ромберга отклоняется в сторону пораженного полушария мозжечка. В тяжелых случаях нарушение статики настолько выражено, что больной не может сидеть и стоять даже с широко расставленными ногами. Нарушение равновесия и координации во время движений называется динамической атаксией. Динамическая атаксия обнаруживается при ходьбе (атактическая походки). Ее можно выявить также при пальценосовой и коленно-пяточной пробах. При этом выявляется интенционное дрожание. В случае поражения мозжечка имеет место гиперметрия — несоразмерность движений. Гиперметрия выявляется при помощи пронаторной пробы. Больного просят быстро перевести кисти вытянутых рук из положения ладонями вверх (супинация) в положение ладонями вниз (пронация). На стороне мозжечковых расстройств движение производится с избыточной ротацией кисти. Выявляется также адиадохокинез — нарушенное чередование противоположных движений. Адиадохокинез обнаруживается при попытке быстро попеременно совершать супинацию и пронацию кисти. У больного получаются неловкие, неточные движения. При поражении мозжечка речь становится замедленной, разорванной на слоги, скандированной (мозжечковая дизартрия). При движениях глазных яблок выявляется нистагм — подергивания глазных яблок. Вследствие тремора и нарушения координации движений у больных изменяется почерк. Он становится неровным. Линии букв приобретают зигзагообразный характер. Сами буквы оказываются слишком крупными. Поражение мозжечка ведет и к мышечной гипотонии. Синдром поражения паллидарной системы Симптомокомплекс поражения паллидарной системы носит название паркинсонизма. Основными симптомами паркинсонизма являются нарушение двигательной активности и мышечная гипертония. Движения больного становятся бедными, маловыразительными (олигокинезия) и замедленными (брадикинезия). Больные малоподвижны, инертны, скованны, при переходе из положения покоя в движение часто застывают в неудобной позе (поза восковой куклы или манекена). Обычная поза также изменяется: спина согнута, голова наклонена к груди, руки согнуты в локтевых и лучезапястных, а ноги — в коленных суставах (рис. 69). Походка больных замедленна, им трудно начать движение (паркинсоническое топтание на месте), но в дальнейшем больной может "разойтись", двигаться быстрее. Но ему трудно быстро остановиться. При необходимости остановиться его продолжает "тянуть" вперед. Передвигается с трудом, мелкими частыми шажками; при этом отсутствуют физиологические синкинезии (руки при ходьбе неподвижны). Мимика бедная, лицо маловыразительное, маскообразное (гипомимия), речь тихая, монотонная. Мышечный тонус повышен, причем сопротивление, испытываемое при исследовании тонуса, остается равномерным в начале и в конце движения (пластическая, или экстрапирамидная, мышечная гипертония, или мышечная ригидность). При паркинсонизме отмечается тремор в пальцах кисти и (иногда) в нижней челюсти. Тремор возникает в покое, отличается ритмичностью, малой амплитудой и малой частотой. Поскольку основными симптомами поражения паллидарной системы являются гипокинезия и мышечная гипертония, этот симп-томокомплекс называется также гипокинети-чески-гипертоническим. Синдром поражения стриарной системы
При поражении стриарного отдела экстрапирамидной системы отмечается гиперкинетически-гипотонический симптомокомплекс. Основными симптомами при этом бывают мышечная гипотония и избыточные непроизвольные движения — гиперкинезы. Последние возникают непроизвольно, исчезают во сне, усиливаются при движениях. При исследовании гиперкинезов обращают внимание на их форму, симметричность, сторону и локализацию проявления (в верхних, или проксимальных, отделах конечностей или в нижних — дистальных). Гиперкинезы имеют различные по форме проявления. Хореические гиперкинезы проявляются в виде быстрых сокращений различных групп мышц лица, туловища и конечностей; чаще всего они наблюдаются в проксимальных отделах конечностей и на лице. Они носят неритмичный, некоординированный характер. Для них типична острая смена локализации, подергиваются то мышцы рук, ног, лица, то одновременно мышцы разных групп. Отмечаются непроизвольное нахмуривание бровей, лба, высовывание языка, порывистые, беспорядочные движения конечностей. Гиперкинезы могут быть выражены только в одной половине тела (гемихорея). Атетоз наблюдается в нижних отделах конечностей в виде медленных, червеобразных, вычурных движений в кистях, пальцах рук и стоп (рис. 70). Атетоидные движения могут наблюдаться и в мышцах лица (выпячивание губ, перекашивание рта, гримасничанье). Торзионный спазм проявляется в виде тонического искривления позвоночника в поясничном и шейном отделах. Характеризуется возникающими при ходьбе штопорообразными движениями туловища (рис. 71).
Спастическая кривошея — судорожные сокращения мышц шеи. Голова при этом поворачивается в сторону и наклоняется к плечу (рис. 72). Гемибаллизм — производимые с большой силой крупные, размашистые бросковые движения конечностей (рис. 73).
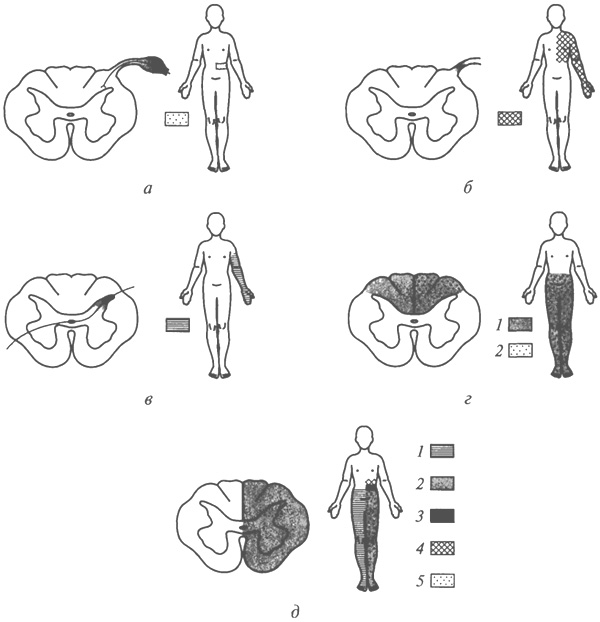
Лицевой гемиспазм — периодически повторяющиеся сокращения мышц половины лица (рис. 74). Тремор — дрожание вытянутых рук, туловища, головы. Тики представляют собой насильственные однообразные движения, производящие впечатление нарочитых. Они проявляются быстрым наморщи-ванием лба, поднятием бровей, миганием, высовыванием языка. Гиперкинезы, как правило, сопровождаются мышечной гипотонией. У детей они наблюдаются часто; возникают вследствие органических поражений стриарного отдела экстрапирамидной системы из-за отсутствия тормозящего влияния стриатума на нижележащие двигательные центры. Однако у детей нередко наблюдаются и функциональные (невротические) гиперкинезы, которые носят характер навязчивых движений. Они возникают после испуга, переутомлений, перенесенных заболеваний, черепно-мозговых травм и травмирующих психику ребенка переживаний. Навязчивые движения отличаются от гиперкинезов тем, что ребенок может их произвольно задержать. Они исчезают, если внимание ребенка отвлечено. Навязчивые движения усиливаются при волнениях, физическом и психическом переутомлении. Миоклонии — быстрые, молниеносные подергивания отдельных групп мышц или одиночных мышц. Особенности двигательных нарушений у детей с аномалиями У детей с аномалиями нередко отмечаются различные двигательные нарушения. Наиболее тяжелые двигательные нарушения наблюдаются у детей с детскими церебральными параличами. Двигательные нарушения имеют характер параличей по типу тетра-, пара- или гемипарезов. Параличи бывают гипертоническими и гипотоническими. Характерная особенность этих параличей — преобладание нарушений мышечного тонуса за счет поражения экстрапирамидной системы и нарушения динамики развития постуральных рефлексов — рефлексов позы. Отсутствие тормозящего влияния высших нервных центров на рефлекторные механизмы ствола головного мозга способствует высвобождению примитивных постуральных рефлексов, которые и играют доминирующую роль в нарушении мышечного тонуса. Степень мышечной спастичности (гипертонии) при детских церебральных параличах зависит, как правило, от силы позотонических рефлексов. Эти же механизмы способствуют не только проявлению и выраженности мышечной гипертонии, но и задержке общего двигательного развития. При детских церебральных параличах, как правило, наблюдаются и двигательные нарушения в артикуляционной мускулатуре. Они зависят от наличия бульбарного, псевдобульбарного, мозжечкового, стриарного или паллидарного синдромов и определяют развитие соответствующей дизартрии. Нередко эти нарушения носят смешанный характер. Проявляющиеся мышечной гипотонией двигательные нарушения при детских церебральных параличах могут быть следствием поражения лобных отделов коры головного мозга, мозжечка, спинного мозга и др. Особенностью этих двигательных нарушений является сохранность сухожильных рефлексов и даже их усиление. Своеобразные двигательные нарушения наблюдаются у детей с психофизическим инфантилизмом — задержками психического и двигательного развития. Эти нарушения проявляются в "незрелости моторики": производимые такими детьми движения обычно имеют быстрый, порывистый, суетливый, многочисленный характер. Наряду с этим отмечаются медлительность и неуклюжесть, отсутствие четкой соразмерности и последовательности в движениях. Точные, мелкие движения, требующие ловкости и точной координации, им, как правило, не удаются. Такое состояние нередко обозначается термином "моторная дебильность" и зависит от общей незрелости мозговых структур в целом. По мере созревания мозга и при соответствующей тренировке моторная неловкость у этих детей может проходить. В результате дети могут выработать нормальный двигательный стереотип. У детей с минимальными мозговыми дисфункциями также может наблюдаться двигательная неловкость по типу "моторной дебильности". Однако у них трудно выработать нормальный двигательный стереотип (в связи с органическими повреждениями структур мозга). В некоторых случаях подобные двигательные нарушения остаются навсегда. У детей с олигофренией также часто имеются двигательные нарушения и в ряде случаев оказываются очень значительными (вплоть до грубых степеней детских церебральных параличей). Это связано с тем, что при олигофрении нарушаются процесс нормального формирования мозга и обмен веществ в нервной ткани. В более легких случаях, когда нет выраженного детского церебрального паралича, характер двигательных нарушений зависит в основном от степени олигофрении. При идиотии обычно отмечается двигательная пассивность. Движения у таких детей нецеленаправленны и хаотичны. Нередко эти дети механически подражают движениям окружающих, при этом они не осмысливают значения совершаемых движений. Характерно наличие различных двигательных стереотипии раскачивания, сгибания и разгибания конечностей, подпрыгивания и др. При имбецильности может иметь место значительное развитие моторики. У таких детей можно выработать элементарные навыки самообслуживания, выполнять простейшие трудовые операции. Однако их двигательные возможности очень бедны, их движения, как правило, плохо координированны, манипулятивная пальцевая деятельность таких детей может быть резко ограниченной. Для имбецилов также характерны различные двигательные стереотипии. При дебильности моторика может достигать большого развития. Однако часто и при дебильности затруднено выполнение работы, требующей значительной ручной умелости, их движения грубы и размашисты. Походка часто неуклюжа, содружественные движения рук, как правило, отсутствуют. У детей с речевой патологией также часто отмечается неловкость моторики, характеризующейся в основном недостаточно тонкой координацией речевой мускулатуры и недостаточной ма-нипулятивной пальцевой деятельностью. Это связано с тем, что речь, будучи частью общей моторики, формируется на основании сочетанного созревания речедвигательной функциональной системы. Развитие речи и моторики взаимосвязано и зависит во многом от функционирования лобных отделов мозга. При поражении этих отделов мозга может наблюдаться нарушение развития речи и моторики. СИНДРОМЫ НАРУШЕНИЙ ЧУВСТВИТЕЛЬНОСТИ И ФУНКЦИЙ ОРГАНОВ ЧУВСТВ В зависимости от границ распространения различают три основных типа нарушений чувствительности: периферический - в зоне иннервации нерва, сегментарный - в зоне иннервации сегмента спинного мозга, заднего (чувствительного) корешка или межпозвоночного ганглия, проводниковый - ниже уровня поражения проводников чувствительности в спинном или головном мозге. В зависимости от уровня поражений нервной системы наблюдаются различные нарушения чувствительности (рис. 75). При поражении ствола периферического нерва или нервного сплетения нарушаются все виды чувствительности в зоне иннервации данного нерва (см. рис. 75, а) или нервов данного сплетения (периферический тип расстройства чувствительности). Множественное поражение нервов (полиневрит) вызывает нарушение чувствительности в руках и ногах по типу перчаток и чулок (см. рис. 75, г).
Поражение корешка или межпозвоночного узла вызывает нарушение всех видов чувствительности в соответствующих сегментарных зонах (см. рис. 75, б). Кроме того, возникают сильные боли опоясывающего характера и опоясывающий лишай (при поражении межпозвоночного узла). Поражение заднего рога спинного мозга вызывает расщепленное (диссоциированное) расстройство чувствительности: выпадение поверхностной чувствительности при сохранности глубокой чувствительности. Такие нарушения выявляются в соответствующей пораженным сегментам сегментарной зоне на стороне поражения. Поражение бокового столба спинного мозга (где проходят волокна поверхностной чувствительности) приводит к нарушению поверхностной чувствительности на противоположной очагу стороне ниже места поражения (проводниковый тип нарушения чувствительности). Поражение задних столбов спинного мозга (где проходят волокна глубокой чувствительности) приводит к утрате глубокой чувствительности по проводниковому типу на стороне очага с уровня его локализации до конца книзу. Из-за потери суставно-мышечного чувства развивается атаксия (сенситивная, или спинальная). Сенситивная атаксия отличается от мозжечковой тем, что она может компенсироваться контролем зрения за положением тела (рис. 76): больной может нормально стоять с открытыми глазами, однако при закрытых глазах он пошатывается.
Поражение половины спинного мозга вызывает на стороне поражения выпадение суставно-мышечного чувства (поражение задних столбов), центральный паралич книзу от места поражения, а на противоположной стороне — выпадение поверхностной чувствительности — болевой, температурной и частично тактильной (синдром Броун-Секара) (рис. 77). Поражение всего поперечника спинного мозга вызывает выпадение всех видов чувствительности ниже уровня поражения, двусторонний центральный паралич и нарушение мочеиспускания. Поражение чувствительных путей в области ствола головного мозга вызывает выпадение всех видов чувствительности по гемитипу на противоположной стороне и гемиатаксию. Поражение зрительного бугра (подкоркового центра всех видов чувствительности) вызывает выпадение всех видов чувствительности на противоположной стороне (см. рис. 77, в), гемиатаксию, а также одноименное половинное выпадение полей зрения (гомонимную гемианопсию). Кроме того, при поражении зрительного бугра возникают особые боли в противоположной половине тела: они характеризуются мучительным и крайне неприятным чувством жжения или холода и трудно локализуются больным. Эти боли называются таламическими. Поражение задней центральной извилины коры головного мозга, являющейся корковым центром чувствительного анализатора, вызывает гемианестезию и гемиатаксию на противоположной очагу стороне. В случае ограниченных поражений задней центральной извилины наблюдаются моноанестезии (руки, ноги, участков лица) на противоположной стороне.
Синдромы поражения тройничного нерва При раздражении тройничного нерва (той или иной его ветви) возникают очень сильные боли, которые иррадиируют во все веточки нерва. Они выражены в области лба, волосистой части головы, глаза, уха, щеки, нижней челюсти, отдает в зубы. Для определения локализации основного поражения выявляют болевую точку в местах выхода ветвей нерва. Поражение узла тройничного нерва и чувствительного корешка тройничного нерва вызывает нарушение чувствительности в зоне иннервации всех веточек нерва, а также высыпание пузырьков на лице по ходу отдельных нервных стволов. Поражение одной из ветвей тройничного нерва приводит к нарушению всех видов чувствительности, иннервируемой этой ветвью, к появлению болей и к угасанию соответствующих рефлексов (при поражении глазной ветви исчезают надбровный, корнеальный и конъюнктивальный рефлексы; при поражении нижнечелюстной ветви — нижнечелюстной рефлекс). Синдромы зрительных нарушений Нарушение остроты зрения Снижение остроты зрения называется амблиопией; отсутствие зрения — амаврозом. У взрослых и детей старшего возраста острота зрения составляет 1,0. Такая острота зрения устанавливается только после 5 лет. В первом полугодии жизни она равна 0,02—0,04, к 1 году достигает 0,1. При резком снижении зрения, когда больной не различает буквы или картинки на таблице, его просят считать пальцы исследующего на расстоянии 1 м от глаз (в данном случае острота зрения 0,02). Если больной считает пальцы с расстояния 0,5 м, то это соответствует остроте зрения 0,01. Если же больной различает лишь свет и тень, то остроту зрения обозначают
(бесконечно мала). Снижение остроты зрения (амблиопия) может быть следствием поражения глазного яблока, зрительного нерва и других отделов зрительного анализатора. Амблиопия нередко является следствием неврита зрительного нерва. Неврит зрительного нерва может входить в симптомокомплекс разных заболеваний (менингиты, арахноидиты, наследственно-дегенеративные заболевания), но он может быть и самостоятельным заболеванием. Неврит зрительного нерва проявляется снижением остроты зрения на один или оба глаза; в некоторых случаях он может приводить к полной слепоте — амаврозу. На пораженном глазу нет прямой реакции зрачка на св
|
||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-12-28; просмотров: 1726; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.118.162.166 (0.02 с.) |