
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Пирогов - основатель хирургической анатомии.Содержание книги
Поиск на нашем сайте
ДЕЯТЕЛЬНОСТЬ Н.И.ПИРОГОВА Пирогов - основатель хирургической анатомии. Основоположником хирургической анатомии является гениальный русский ученый, анатом, хирург Н.И.Пирогов. Вопросы топографической анатомии изложены в его трех выдающихся трудах: 1. «Хирургическая анатомия артериальных стволов и фасций» 2. «Полный курс прикладной анатомии человеческого тела с рисунками. Анатомия описательно-физиологическая и хирургическая» 3. «Топографическая анатомия, иллюстрированная разрезами, проведенными через замороженное тело человека в трех направлениях». В первом из этих трудов Н. И. Пирогов установил важнейшие для хирургической практики законы взаимоотношений кровеносных сосудов и фасций, составляющие основу топографической анатомии как науки. Он описал положение артериальных стволов и покрывающих их слоев так, как они представляются хирургу при обнажении сосудов во время операции. Именно такого рода сведения и должны составлять, по мнению Н. И. Пирогова, содержание хирургической анатомии. Н. И. Пирогов использовал метод распилов и для разработки вопроса о наиболее целесообразных доступах к различным органам и рациональных оперативных приемах. Так, предложив новый способ обнажения общей и наружной подвздошных артерий, Пирогов произвел серию распилов в направлениях, соответствующих кожным разрезам при этих операциях. Распилы Пирогова отчетливо показывают значительные преимущества обоих его способов по сравнению с другими. Предложенный Пироговым внебрюшинный пояснично-подвздошно-паховый разрез послужил толчком к дальнейшей разработке доступов к забрюшинным органам. Пирогов говорил: Может быть разный подход к сведениям о строении человеческого тела, и об этом пишет Пирогов: «...Хирург должен заниматься анатомией, но не так, как анатом... Кафедра хирургической анатомии должна принадлежать профессору не анатомии, а хирургии... Только в руках практического врача прикладная анатомия может быть поучительна для слушателей. Пусть анатом до мельчайших подробностей изучит человеческий труп, и все-таки он никогда не будет в состоянии обратить внимание учащихся на те пункты анатомии, которые для хирурга в высшей степени важны, а для него могут не иметь ровно никакого значения».
Н.И. Пирогов - основатель экспериментальной хирургии Николай Иванович Пирогов (1810-1881) — российский хирург и анатом, педагог, общественный деятель, основоположник военно-полевой хирургии и анатомо-экспериментального направления в хирургии, член-корреспондент Петербургской АН (1846). Одно из самых значительных сочинений Пирогова - это завершенная в Дерпте "Хирургическая анатомия артериальных стволов и фасций". Все, что открыл Пирогов, нужно ему не само по себе, все это нужно ему, чтобы указать наилучшие способы производства операций, в первую очередь "найти правильный путь для перевязки той или иной артерии", как он говорит. Здесь начинается новая наука, созданная Пироговым - это хирургическая анатомия. В 1841 году Пирогов был приглашен на кафедру хирургии в Медико-хирургическую академию Петербурга. Здесь ученый проработал более десяти лет и создал первую в России хирургическую клинику. В ней он основал еще одно направление медицины - госпитальную хирургию. Николая Ивановича назначают директором Инструментального завода. Теперь он придумывает инструменты, которыми любой хирург сделает операцию хорошо и быстро. 16 октября 1846 года произошло первое испытание эфирного наркоза. В России первую операцию под наркозом сделал 7 февраля 1847 года товарищ Пирогова по профессорскому институту, Федор Иванович Иноземцев. Вскоре Николай Иванович принял участие в военных действиях на Кавказе. Здесь, в ауле Салты, он впервые в истории медицины начал оперировать раненых с эфирным обезболиванием. Всего великий хирург провел около 10 000 операций под эфирным наркозом. Пирогов в анатомическом театре, распиливал специальной пилой замороженные трупы. С помощью изготовленных подобным образом распилов Пирогов составил первый анатомический атлас, ставший незаменимым руководством для врачей-хирургов. Теперь они получили возможность оперировать, нанося минимальные травмы больному. Когда в 1853 году началась Крымская война, Николай Иванович отправился в Севастополь. Оперируя раненых, Пирогов впервые в истории медицины применил гипсовую повязку. Заслуги Пирогова в развитии хирургии 1) применение эфирного, затем идея внутривенного наркоза 2) Пирогов издал первый анатомический атлас под заглавием «Топографическая анатомия, иллюстрированная разрезами, проведёнными через замороженное тело человека в трёх направлениях», ставший незаменимым руководством для врачей-хирургов. С этого момента хирурги получили возможность оперировать, нанося минимальные травмы больному. Этот атлас и предложенная Пироговым методика стали основой всего последующего развития оперативной хирургии. 3) предложил наименее опасные и травматичные оперативные доступы 4) он впервые применил перевязку бинтами, пропитанными крахмалом, гипсовую повязку, дав начало сберегательной тактике лечения ранений конечностей и избавив многих солдат и офицеров от ампутации. 5)сортировка раненых 6) считается основоположником специального направления в хирургии, известного как военно-полевая хирургия Первичная хирургическая обработка ран Хирургическая обработка в зависимости от вида и характера раны состоит либо в полном иссечении раны, либо в ее рассечении с последующим иссечением. При полном иссечении производят удаление краев и дна раны для устранения бактериального ее загрязнения и предупреждения развития раневой инфекции. Полное иссечение возможно если прошло не более 16-24 часов с момента ранения, если рана имеет неосложненную конфигурацию при небольшой зоне повреждения. Рассечение с иссечением производят при ранах сложной конфигурации с большой зоной повреждения. Хир.обр.состоит из следующих моментов:1)широкого рассечения раны; 2) иссечения лишенных питания и загрязненных мягких тканей раны;3) остановка кровотечения; 4)удаление свободно лежащих инородных тел и лишенных надкостницы отломков костей; 5)широкого дренирования раны; 6) иммобилизация поврежденной конечности. Перв.хир.обр.начинают с того, что кожу вокруг раны очищают эфиром, а затем обрабатывают спиртом и йодной настойкой. Если на волосистой части рана, то волосы сбривают на 4-5см в окружности. Окружность раны покрывают стерильным бельем. Обезболивают. Обработка: в одном углу раны пинцетом или зажимом Кохера захватывают кожу, приподнимают ее и производят постепенное иссечение кожи по всей окружности раны. Далее расширяют рану крючками, осматривают ее полость и удаляют нежизнеспособные участки апоневроза и мышц. При перв.хир.обр.необходимо в процессе операции периодически менять скальпели, пинцеты, ножницы. Если имеются отломки размозженных костей, котор.утратили связь с надкостницей их необходимо удалить. При перв.хр.обр.открытых переломов костей надо удалить костными щипцами выступающие в рану костные края отломков(вторичная травма мягких тканей).далее сопост.костн.отл.и защив.раны. Необх.тщательный гемостаз,в рану засыпают антибиотики, вводят марл.тампон или дрен.трубку. Швы:герметич.зашивать рану можно только если операция произв.не более 6-12 ч после ранения и удалось иссечь стенки и дно раны. В остальных случаях края след.прошить, но не завязать(завяз.ч/з 4-5дней). Разрезы при тендовагинитах. 2,3,4 пальцев--- разрез по переднебок. пов.осн.фаланги от межпаланговой до пястно-фоланговой складки.(кожу,пжк, сухож влагалище(желтого цвета))—выделяется гной---пинцетом или москитом выпячивают противоп. сторону---контрапертура---дренаж Иногда+разрез на ладони(вскрыть слепой мешок) 1 и 5 ---то же самое, но 1---дополнительно-на ладони разрезы по Канавелю(в области тенара кожу рассекают на расст.0,5 см от складки, не доходя 1,5см до линии лучезапястного сустава(там срединный нерв)---раздвигают мышца---вскрыв.сухожильное влагалище) 5---разрез на расст 1 см от межпальцевой перепонки, по внутреннему краю не доходя 1,5см до линии лучезапястного сустава---по желобоватому зонду вскрывают апоневроз(Поверхностная артериальная дуга!!!)---раздвигают мышца---вскрыв.сухожильное влагалище) Ветви бедренной артерии
ТАподколен.ямки. 1.Голотоп. Облать колена 2.Скелктотопия: коленный сустав 3.Синтопия: 1) по клетчатке вокруг седалищного н.---клетчатка зад.области бедра---ягодич.обл. и таза 2)через chiatus adductorius по ходу подколен. сосудов---клет. перед. обл.бедра 3) отверстие под сухожильной дугой камбаловидной м.---кл. глуб. пр-ва голени=жоберова ямка 4.Строение:4.1 Границы: в и л-сухожиле 2углав.м.бедра; в и м-сухож.полуперепончатойи полусухожильной м.; н и л- латер. головка икронож.м. и подошвенная м.; н и м-мед. головка икронож.м. Дно=1) planum(Facies) popliteum 2) задняя часть сумки коленного сустава с lig.popliteum obliquum 3)подколенная м. 4.2 Содержание: жир. клетчатка; сосудисто-нервный пучок (с поверхности вглубь и снаружи внутрь)=n.tibialis, v.poplitea, а.poplitea. В верхнем углу подколенной ямки седалищный нерв делится на n.tibialis(идёт к нижнему углу подколенной ямки и под сухожильной дугой камбаловидной м. переходит с задними большеберцовыми сосудами на зад. пов.голени в голено-подколенный канал) и n. peroneus communis(по внутреннему краю 2главой м. переходит на латер. сторону малоберцовой кости и на перед. пов. голени) а.v.poplitea приходят в область через приводящий канал. От а.poplitea в подколенной ямке отходят ветви: aa.genus superiores(med,lat), media, inferiores(med,lat) = rete articulare genus. Они участвуют с ветвями бедренной а. в создании коллатеральных дуг в области сустава. Далее артерия вступвет в голено-подколенный канал и делится на переднюю и зад. б\берц.артерии. ОД к артерии. 1-разрез кожи 10-12 см вертикально ч\з середину подколенной ямки несколько отступя от срединной линии(там v.saphena parva). 2-изогнутая линия разреза (кожу, пжк, подколенную фасцию по зонду)---выделяют сосуды(артерия в самой глубине) ТА И ОПХ ГОЛОВЫ Краниостеноз Краниостеноз — раннее закрытие черепных швов, что способствует ограниченному объему черепа, его деформации и внутричерепной гипертензии. Причинами краниостеноза связаны с наследственными и внутриутробными болезнями. Основным этиологическим фактором заболевания является нарушение закладки костей черепа еще на эмбриональной стадии. Черепные швы могут сращиваться как во внутриутробный период, так и после рождения. Если зарастание швов произошло на внутриутробной стадии, то деформация черепа выражена ярче, а при сращении швов после рождения, деформация черепа происходит в меньшей степени Наиболее ярко выраженный признак данной аномалии — деформированный череп, в результате которого голова приобретает неестественную форму. Также выявить краниостеноз можно по следующим симптомам
Основой диагностики краниостеноза является обычное рентгенологическое исследование и компьютерная томография мозга Основным методом эффективного лечения данной патологии является хирургическое увеличение объема полости черепа. Проведение этой операции на раннем сроке заболевания способствует полному регрессу всех симптомов.
ОД к общей сонной артерии. В сонном треугольнике: разрез 6 см по переднему краю грудино-ключ-сосцевид.м, чтобы начало его соответсьвовало верх.краю щитовид. хряща. (послойно рассек кожу, пжк, пов. фасцию, подкож.м, собств. фасцию, по ходу волокон вскрывают переднюю стенку влагалища грудино-ключ-сосцевид.м., её тупо выделяют и оттягивают кнаружи.—внизу разреза видим лопаточно-подъязычную м.---рассекаем влагалище сосуда по биссектрисе этого угла.(соответсвует ходу пучка) (Нижн. отд: поперечний или перевёрнутый Т-образный разрез по Петровскому.(послойно рассек кожу, пжк, пов. фасцию, подкож.м, собств. фасцию, по ходу волокон вскрывают переднюю стенку влагалища грудино-ключ-сосцевид.м., её тупо выделяют и оттягивают кнаружи.—пожелобоватому зонду вскрыв зад.стенку её влагалища---тупым путём выделяют из фасциального влагалища общ.сон.арт.) ТА И ОПХ ГРУДИ Топографическая анатомия средостения: определение, границы, содержимое переднего и заднего средостения. Смещение органов средостения при патологических процессах.Хирургическая анатомия вилочковой железы. Оперативные доступы к вилочковой железе.
Под средостением понимают комплекс органов и нервно-сосудистых образований, заключенных между обеими средостенными плеврами и окруженных значительным количеством клетчатки. Границы: спереди - грудина и частично реберные хрящи сзади - позвоночником с боков - правой и левой средостенными плеврами снизу - диафрагмой вверху - переходит в полость шеи Фронтальной плоскостью проведенной примерно через корень легкого средостение делится на переднее и заднее. Переднее средостение включает в себя: сердце с перикардом, крупные сосуды (восходящая аорта, дуга аорты с отходящими от нее сосудами, легочный артериальный ствол, верхняя полая вена и составляющие ее безымянные вены, конечный отдел нижней полой вены, легочные вены), вилочковая железа, лимфатические узлы, диафрагмальные нервы. На границе с задним средостением находится трахея и начальные отделы крупных бронхов. Заднее средостение включает: нисходящая аорта с отходящими от нее межреберными артериями, пищевод с проходящими вдоль него блуждающими нервами, грудной лимфатический проток, непарная и полунепарная вены с впадающими в них межреберными венами, грудной отдел пограничных стволов симпатического нерва, чревные нервы, лимфатические узлы. Вилочковая железа находится в переднем средостении и основанием располагается на перикарде, небольшая часть переходит в область шеи. Грудная часть вилочковой железы расположена между грудиной спереди и трахее сзади и распространяется до уровня IV - V реберных хрящей. В грудном отделе вилочковая железа прикрывает верхнюю полую вену и левую безымянную вену, а также дугу аорты. Нижний полюс связан с перикардом и медиастинальной плеврой. в ширину железа распространяется вправо до края грудины, слева - на 1-2 см латеральнее края грудины. Оперативный доступ: частичная верхняя срединная стернотомия. Разрез по середине грудины от ярёмной ямки вниз до уровня IV—VI межреберья. 40 Хир. анат. Перикарда. Перикард - прочный мешок, сод.сердце и части крупных сосудов, впадающих и выходящих из сердца. Конусовидной формы. -фиброзный перикард(наружный плотн.слой соед.ткани) -серозный перикард (пристеночная и висцеральная пластинки=lamina parietalis, visceralis)Переход в области основания сердца. Между ними перикардиальная полость(cavitas pericardialis) содержит немного перикард.жидкости(liqor pericardialis) Части перикарда: 1) грудино-рёберная(к ниж отд. Грудины и участкам IV, V межреберий) Участок непокрытый плеврой=пригрудинное поле перикарда=треугольник безопасности Войнич-Сяножецкого; 2)правая и левая медиастинальные(к медиастенальной плевре, диафрагмальным нервам); 3)позвоночная (к пищеводу, непарн. Вене, грудному протоку и груд.части аорты) 4)диафрагмальная (сращена с диафрагмой) Синусы(пазухи) перикарда 1. Поперечный(Sinus transversus pericardii) в поперечном направлении у основаня сердца. м\у аортой, лег.артерией и верх.пол.веной, прав,лев верхн.легочными венами. (Важен при хирургическом вмешательстве на крупных сосудах, чтобы обойти их кругом) 2. Косой(s. Obliquus p.) м\у зад.пов.лев.предсердия и перикардом, ниж.пол.веной и прав.ниж.легоч.в.(место скопления патологич. Выпотов, труднодоступное для дренир.) 3. Передненижний (s. Аnterior inferior p.) место перехода перед. листка париет. перикарда в нижний. Ход операции. 1. Ревизия плевральной полости. После вскрытия плевральной полости спавшееся легкое захватывают легочными щипцами и отводят книзу. Если есть спайки, их разделяют тупфером или ножницами. 2. Выделение боталлова протока. Пальпаторно определяют через медиастинальную плевру напряженно пульсирующую легочную артерию, а также локализацию артериального протока. В этом месте ощущается грубое систолодиастолическое дрожание. Для блокады рефлексогенных зон, а также для гидропрепаровки в эту область под плевру вводят раствор новокаина. Медиастинальную плевру позади диафрагмального нерва рассекают сначала скальпелем, а затем длинными ножницами от корня легкого до верхнего края дуги аорты. Берут на держалку блуждающий нерв (для держалки лучше всего приготовить тесьму) и отводят его в сторону. Тесьму следует подать зажатой в кончике длинного зажима Бильрота. Конец тесьмы поддерживает зажимом ассистент. Тупым и острым путем выделяют артериальный проток. Легочную артерию и аорту берут на провизорные лигатуры (отрезки тесьмы или ниппельной резины длиной 40-50 см) выше и ниже протока. Для удержания концов провизорных лигатур-держалок удобно использовать зажимы Бильрота. Ориентиры расположения боталова протока: Сверху-дуга аорты, Сзади-возвратный нерв, Снизу- легочная артерия.
После того,как проток выделен,под него подводят иглой Дешана или изогнутым пинцетом 2 прочные шелковые лигатуры(№4-5) и завязывают их на расстоянии друг от друга: у аортального конца, другую – у легочной арт.; после этого прток пересеают между лигатурами(можно не пересекать). Учитывая опасность расслабления лигатур, можно рассекать проток между двумя зажимами и концы зашивать непрерывным сосудистым швом (А.Н.Бакулев, П.А.Куприянов и др.)
Для выполнения операции на сердце существует 2 основных ОД:
1) Внеплевральный –проникают в средостение через межплевральный промежуток (продольное рассечение грудины на всем протяжении по Мильтону, Т-образным разрезом по Мажиньяку,заключающимся в том, что наряду с продольным сечением нижнего отдела грудины производят еще и поперечное.) 2) Чресплевральный(трансплевральный) – вскрытие одной или обеих плевральных полостей(доступ осуществляется из переднебокового разреза по 3 или 4 межреб.слева с пересечением 2-3реберных хрящей. Разрез проходит на протяжении от грудины до передней подмышечной линии. 42. Хирургическая анатомия легких. Корень легкого. Долевое и сегментарное строение легких. Оперативные доступы к легким, их топографо-анатомическая оценка. (413-416,453-455, Островерхов)
Б) Ворота легких, корни легких. На внутренней поверхности легкого расположены ворота легких, через которые проходят образования корней легких: бронхи, легочные и бронхиальные артерии и вены, лимфатические сосуды, нервные сплетения. Ворота легких представляют собой овальное или ромбовидное углубление, расположенное на внутренней (средостенной) поверхности легкого несколько выше и дорсальнее ее середины Корень легкого покрыт средостенной плеврой в месте перехода ее в висцеральную. Кнутри от средостенной плевры крупные сосуды корня легкого покрыты задним листком перикарда. Все элементы корня легкого подплеврально покрыты отрогами внутригрудной фасции, которая формирует для них фасциальные влагалища, отграничивая околососудистую клетчатку, в которой расположены сосуды и нервные сплетения. Эта клетчатка сообщается с клетчаткой средостения, что имеет значение при распространении инфекции. В корне правого легкого самое верхнее положение занимает главный бронх, а ниже и кпереди от него расположена легочная артерия, ниже артерии — верхняя легочная вена. От правого главного бронха еще до вступления в ворота легких отходит верхнедолевой бронх, который делится на три сегментарных В) Оперативные доступы. При радикальных операциях на легком грудную полость можно вскрыть переднебоковым или заднебоковым разрезом. Широкие межреберные разрезы и рассечение грудины — стернотомия. Основным требованием к выбору оперативного доступа является возможность осуществить через него основные этапы операции: удаление легкого или его доли, обработку крупных легочных сосудов и бронха. Доступы при положении больного на спине называют передними, на животе — задними, на боку — боковыми. При переднем доступе больного укладывают на спину. Руку на стороне операции сгибают в локтевом суставе и фиксируют в приподнятом положении на специальной подставке или дуге операционного стола. Разрез кожи начинают на уровне хряща III ребра от парастернальной линии. Окаймляют разрезом снизу у мужчин сосок, а у женщин — молочную железу. Продолжают разрез вдоль четвертого межреберья до задней подмышечной линии. Послойно рассекают кожу, клетчатку, фасцию и части двух мышц — большой грудной и передней зубчатой. Край широчайшей мышцы спины в задней части разреза тупым крючком оттягивают латерально. Далее в соответствующем межреберье рассекают межреберные мышцы, внутригрудную фасцию и париетальную плевру. Рану грудной стенки разводят одним или двумя расширителями. При заднем доступе больного укладывают на живот. Голову поворачивают в сторону, противоположную операции. Разрез начинают по околопозвоночной линии на уровне остистых отростков III— IV грудных позвонков, огибают угол лопатки и заканчивают соответственно средней или передней подмышечной линии на уровне VI— VII ребра. В верхней половине разреза послойно рассекают подлежащие части трапециевидной и ромбовидных мышц, в нижней — широчайшей мышцы спины и передней зубчатой мышцы. Плевральную полость вскрывают по межреберью или через ложе предварительно резецируемого ребра. В положении больного на здоровом боку с небольшим наклоном на спину разрез начинают от среднеключичной линии на уровне четвертого — пятого межреберья и продолжают по ходу ребер до задней подмышечной линии. Рассекают прилежащие части большой грудной и передней зубчатой мышц. Край широчайшей мышцы спины и лопатку оттягивают назад. Межреберные мышцы, внутригрудную фасцию и плевру рассекают почти от края грудины до позвоночника, т. е. шире, чем кожу и поверхностные мышцы. Рану разводят двумя расширителями, которые располагают взаимно перпендикулярно. Пункция и дренирование полости плевры Позадимышечные стволы Наиболее глубокие слои переднебоковой стенки состоят из: - Поперечная фасция - является частью общей круговой фасции живота, покрывающей мышцы брюшных стенок. - Предбрюшинная клетчатка – рыхлая, содержащая жир клетчатка, отделяющая поперечную фасцию от брюшины. - Пристеночная брюшина - вверху прилежит к диафрагме и ее фасции,впереди переходит на переднюю брюшную стенку. Брюшина не доходит до паховой связки, между ней и поперечной фасцией на этом участке образуется клетчаточное пространство, в котором находятся наружные подвздошные сосуды, здесь же расположены наружные подвздошные лимфатические узлы.
Хирургическая анатомия тонкой кишки.Определение начала тонкой кишки по Губареву. Атрезия тонкой кишки. Меккелев дивертикул и его оперативное лечение. Резекция тонкой кишки: показания, техника операции. Виды кишечных анастомозов и их физиологическая оценка. Тощая кишка (jejunum) и подвздошная к и ш к a (ileum) занимают большую часть нижнего этажа брюшной полости. Петли тощей кишки лежат влево от срединной линии, петли подвздошной кишки — справа от срединной линии. Часть петель тонкой кишки помещается в тазу. От передней брюшной стенки тонкая кишка отделена большим сальником. Сзади располагаются органы: почки (частично), нижняя часть двенадцатиперстной кишки, крупные кровеносные сосуды (нижняя полая вена, брюшная аорта и их ветви). Снизу петли кишки, опускаясь в полости таза, лежат у мужчин между толстой кишкой (сигмовидной и прямой) сзади и мочевым пузырем спереди; у женщин кпереди от петель тонкой кишки находятся матка и мочевой пузырь. По бокам тонкая кишка соприкасается со слепой и восходящей ободочной на правой стороне, с нисходящей и сигмовидной — на левой. Тонкая кишка укреплена на брыжейке. Корень брыжейки тонкой кишки имеет косое направление, идя сверху слева вниз и направо: от левой половины тела II поясничного позвонка к правому крестцово-подвздошному сочленению. Длина корня брыжейки 15-18 см. Кровоснабжение тонкой кишки осуществляется верхней брыжеечной артерией, которая дает многочисленные ветви - аа. jejunales и аа. ilei. Между листками брыжейки, артерии делятся на ветви, образующие дуги, или аркады. Вены тонкой кишки являются ветвями верхней брыжеечной вены. Определение начала тонкой кишки по Губареву: Левой рукой захватывают большой сальник и поперечную ободочную кишку и поднимают их кверху так, чтобы натянулась и была видна нижняя поверхность брыжейки поперечной ободочной кишки. Правой рукой нащупывают позвоночник у основания mesocolon transversum (как правило, это тело II поясничного позвонка). Скользнув указательным пальцем по углу между натянутой брыжейкой и левой стороной позвоночника, сразу около него захватывают кишечную петлю. Если эта петля фиксирована к задней стенке живота, то это и есть flexura duodenojejunalis и начальная, первая петля тощей кишки. Атрезия тонкой кишки — одна из частых форм врождённой кишечной непроходимости. Для тонкой кишки более характерны формы атрезии в виде фиброзного тяжа или полного разобщения слепых концов с дефектом брыжейки. Атрезия тонкой кишки проявляется симптомами низкой полной обтурационной кишечной непроходимости. С рождения обращает внимание большой живот ребёнка, что обусловлено заглатыванием околоплодных вод во внутриутробном периоде. Меккелев дивертикул представляет собой остаток желточного протока. Располагается на противобрыжеечном крае подвздошной кишки в 60- 100 см от илеоцекального угла. Это истинный дивертикул, в его стенке находятся все слои кишки; могут быть и эктопированная ткань желудка, поджелудочной железы, островки толстокишечного эпителия. Лечение оперативное — иссечение дивертикула с ушиванием стенки кишки. Виды кишечных анастомозов: - конец в конец – наиболее физиологичный, недостаток - возможность сужения просвета кишки; - бок в бок – зашитые наглухо 2 культи соединяют изоперистальтически др. с др. соустьем, наложенным на боковых поверхностях кишечных петель; - конец в бок – при резекции желудка, присоединение тонкой к толстой кишки. Резекция тонкой кишки Показания: опухоли тонкой кишки или брыжейки, омертвление при непроходимости, множественные ранения огнестрельные. Техника операции: Разрез проводят по срединной линии живота, отступя на 2-3 см от лобка, с продолжением выше пупка. Участок тонкой кишки, подлежащий резекции, выводят в рану и тщательно изолируют марлевыми салфетками. Отделяют резецируемый участок кишки от ее брыжейки, предварительно перевязав все кровеносные сосуды. Делают клиновидное рассечение брыжейки на участке удаляемой петли. Содержимое кишки отжимают в соседние петли. На оба конца удаляемой части накладывают по раздавливающемузажиму, а на концы остающейся части кишки — по эластическому жому. Затем на одном конце отсекают кишку по раздавливающему жому и формируют из остающейся части культю. Для этого ушивают ее свет сквозным непрерывным кетгутовым швом, делая каждый стежок проколом стенки изнутри. Ушитый конец культи закрывают поверх узловыми серозно-мышечными швами. Далее приступают к наложению бокового анастомоза. Центральный и периферический отрезки кишки освобождают от содержимого, накладывают на них эластические кишечные жомы и прикладывают друг к другу боковыми стенками т. е. один по продолжению другого, избегая при этом перекручивания по оси. Стенки кишечных петель на протяжении 8 см соединяют друг с другом рядом серозно-мышечных швов. На середине протяжения линии наложенных серозно-мышечных швов, на расстоянии 0,75 см от линии швов, захватывают двумя анатомическими пинцетами поперечно оси кишки складку стенки одной из кишечных петель и рассекают ее прямыми ножницами через все слои параллельно линии серозно-мышечных швов. Приступают к сшиванию внутренних краев (губ) получившихся отверстий непрерывный обвивным кетгутовым швом через все слои (шов Жели). Далее переходят к соединению наружных краев отверстий скорняжным вворачивающим швом Шмидена. Просвет кишечных петель закрывается. Далее снимают кишечные жомы и приступают к накладыванию узловых серозно- мышечных швов уже по другую сторону анастомоза. Далее закрывают узловыми швами просвет брыжейки, кишечные петли вводят в брюшную полость, разрез брюшной стенки зашивают послойно.
ОД к почкам 1)Внебрюшинный 1.1) по Фёдорову (разрез в костовертебральном углу м\у 12 ребром и наруж.краем м.выпрямляющей позвоночник в косопоперечном направлении в сторону пупка) 1.2)по Бергману-Израэлю (разрез от середины 12 ребра косо косо книзу и кпереди по направлению к гребешку подвзд кости, отступя кнутри от него 4см) 1.3) по Пирогову(од к мочеточнику) 1.4) по Нагамуцу (дорсолюмбальный ОД с резекцией 11 и 12 рёбер) 1.5) торако-френико-люмботомия (разрез вдоль 11 ребра, ребро субпериостально резецируют---ч\з ложе ребра вскрывают плевральную полость---рассек.купол диафрагмы---выделяют верхний конец почки) 2) Трансабдоминальный 2.1) Срединный(разрез по белой линии живота с обходом пупка слева) 2.2) Параректальный (ректальный разрез---надсек.латеральный канал---расслаивают по фасции Тольди---отводят в сторону) 62. Топографо-анатомическая характеристика слоев поясничной области. Оперативные доступы к почкам. Забрюшинное пространство – это часть полости живота находящаяся между париетальным листком брюшины и стенкой брюшной полости. Топография поясничной области. Границы поясничной области: верхняя – 12 ребро; нижняя – крылья подвздошных костей; наружная – вертикальная линия от конца 11 ребра к подвздошному гребню (линия Лесгафта). Границы забрюшинного пространства: спереди – пристеночный листок серозной оболочки полостти брюшины с принадлежащими ей органами; сзади – задняя стенка полости живота, частью которой является поясничная область. Слои, образующие поясничную область, на поперечном срезе (сзади наперед): 1. кожа (плотная, малоподвижная, покрыта небольшим количеством волос); 2. подкожно-жировая клетчатка; 3. поверхностная фасция; 4. пояснично-ягодичная жировая подушка (находится только в нижнем отделе поясничной области); 5. собственная фасция; 6. поверхностный листок fascia toracolumbalis; 7. Мышцы поясничного отдела: а. Медиальная группа мышц: m. erector spinae, с покрывающим ее изнутри глубоким листком fascia toracolumbalis; кпереди от глубокого листка fascia toracolumbalis располагаются m. quadratus lumborum и m. psoas major; б. Латеральная группа мышц: m. latissimus dorsi, m. obliquus abdominis externus – поверхностный слой мышц, m. obliquus abdominis internus, m. serratus posterior inferior – гл
|
||||
|
Последнее изменение этой страницы: 2016-08-26; просмотров: 3867; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.22.242.169 (0.014 с.) |

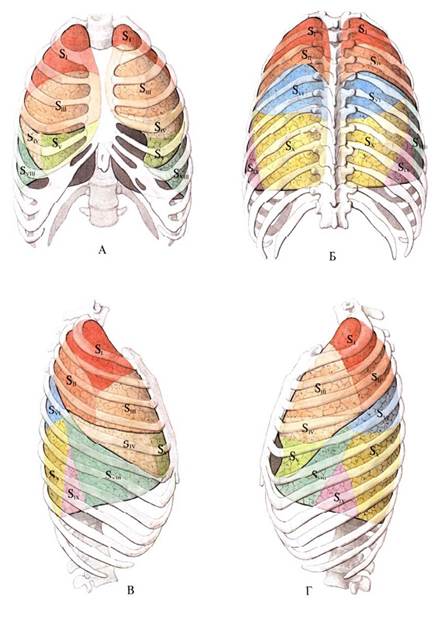 А) Легкие — парные органы, занимающие большую часть грудной полости. Расположены в плевральных полостях, Легкие отделены друг от друга средостением. В каждом легком различают верхушку и три поверхности: наружную, или реберную, которая прилежит к ребрам и межреберным промежуткам; нижнюю, или диафрагмальную, прилежащую к диафрагме, и внутреннюю, или средостенную, прилежащую к органам средостения. В каждом легком различают доли, разделенные глубокими щелями. В левом легком имеются две доли (верхняя и нижняя), в правом — три доли (верхняя, средняя и нижняя). Косая щель, fissura obliqua, в левом легком отделяет верхнюю долю от нижней, а в правом — верхнюю и среднюю долю от нижней. В правом легком имеется дополнительная горизонтальная щель, fissura horizontails, отходящая от косой щели на наружной поверхности легкого и отделяющая среднюю долю от верхней. Сегменты легкого. Каждая доля легкого состоит из сегментов — участков легочной ткани, вентилируемых бронхом третьего порядка (сегментарный бронх) и отделенных от соседних сегментов соединительной тканью. По форме сегменты напоминают пирамиду, вершиной обращенную к воротам легкого, а основанием — к его поверхности. На вершине сегмента находится его ножка, состоящая из сегментарного бронха, сегментарной артерии и центральной вены. Через центральные вены оттекает лишь небольшая часть крови из ткани сегмента, а основным сосудистым коллектором, собирающим кровь из прилежащих сегментов, являются межсегментарные вены. Каждое легкое состоит из 10 сегментов.
А) Легкие — парные органы, занимающие большую часть грудной полости. Расположены в плевральных полостях, Легкие отделены друг от друга средостением. В каждом легком различают верхушку и три поверхности: наружную, или реберную, которая прилежит к ребрам и межреберным промежуткам; нижнюю, или диафрагмальную, прилежащую к диафрагме, и внутреннюю, или средостенную, прилежащую к органам средостения. В каждом легком различают доли, разделенные глубокими щелями. В левом легком имеются две доли (верхняя и нижняя), в правом — три доли (верхняя, средняя и нижняя). Косая щель, fissura obliqua, в левом легком отделяет верхнюю долю от нижней, а в правом — верхнюю и среднюю долю от нижней. В правом легком имеется дополнительная горизонтальная щель, fissura horizontails, отходящая от косой щели на наружной поверхности легкого и отделяющая среднюю долю от верхней. Сегменты легкого. Каждая доля легкого состоит из сегментов — участков легочной ткани, вентилируемых бронхом третьего порядка (сегментарный бронх) и отделенных от соседних сегментов соединительной тканью. По форме сегменты напоминают пирамиду, вершиной обращенную к воротам легкого, а основанием — к его поверхности. На вершине сегмента находится его ножка, состоящая из сегментарного бронха, сегментарной артерии и центральной вены. Через центральные вены оттекает лишь небольшая часть крови из ткани сегмента, а основным сосудистым коллектором, собирающим кровь из прилежащих сегментов, являются межсегментарные вены. Каждое легкое состоит из 10 сегментов. бронха — I, II и III. Среднедолевой бронх распадается на два сегментарных бронха — IV и V. Промежуточный бронх переходит в нижнедолевойгде распадается на 5 сегментарных бронхов — VI, VII, VIII, IX и X. Правая легочная артерия делится на долевые и сегментарные артерии. Легочные вены (верхняя и нижняя) формируются из межсегментарных и центральных вен. В корне левого легкого наиболее верхнее положение занимает легочная артерия, ниже и кзади от нее располагается главный бронх. Верхняя и нижняя легочные вены прилежат к передней и нижней поверхностям главного бронха и артерии. Левый главный бронх в воротах легкого делится на долевые — верхний и нижний — бронхи. Верхнедолевой бронх распадается на два ствола — верхний, который образует два сегментарных бронха — I—II и III, и нижний, или язычковый, ствол, который делится на IV и V сегментарные бронхи. Нижнедолевой бронх начинается ниже места отхождения верхнедолевого бронха. По стенкам бронхов проходят и разветвляются питающие их бронхиальные артерии (от грудной аорты или ее ветвей) и сопровождающие их вены, лимфатические сосуды. На стенках бронхов и легочных сосудов располагаются ветви легочного сплетения. Корень правого легкого огибает в направлении сзади наперед непарная вена, корень левого легкого — в направлении спереди назад дуга аорты. Лимфатическая система легких сложна, она складывается из поверхностных, связанных с висцеральной плеврой и глубоких органных сетей лимфатических капилляров и внутридольковых, междольковых и бронхиальных сплетений лимфатических сосудов, из которых формируются отводящие лимфатические сосуды. По этим сосудам лимфа оттекает частично в бронхолегочные лимфатические узлы, а также в верхние и нижние трахеобронхиальные, околотрахеальные, передние и задние средостенные узлы и по ходу легочной связки в верхние диафрагмальные узлы, связанные с узлами брюшной полости.
бронха — I, II и III. Среднедолевой бронх распадается на два сегментарных бронха — IV и V. Промежуточный бронх переходит в нижнедолевойгде распадается на 5 сегментарных бронхов — VI, VII, VIII, IX и X. Правая легочная артерия делится на долевые и сегментарные артерии. Легочные вены (верхняя и нижняя) формируются из межсегментарных и центральных вен. В корне левого легкого наиболее верхнее положение занимает легочная артерия, ниже и кзади от нее располагается главный бронх. Верхняя и нижняя легочные вены прилежат к передней и нижней поверхностям главного бронха и артерии. Левый главный бронх в воротах легкого делится на долевые — верхний и нижний — бронхи. Верхнедолевой бронх распадается на два ствола — верхний, который образует два сегментарных бронха — I—II и III, и нижний, или язычковый, ствол, который делится на IV и V сегментарные бронхи. Нижнедолевой бронх начинается ниже места отхождения верхнедолевого бронха. По стенкам бронхов проходят и разветвляются питающие их бронхиальные артерии (от грудной аорты или ее ветвей) и сопровождающие их вены, лимфатические сосуды. На стенках бронхов и легочных сосудов располагаются ветви легочного сплетения. Корень правого легкого огибает в направлении сзади наперед непарная вена, корень левого легкого — в направлении спереди назад дуга аорты. Лимфатическая система легких сложна, она складывается из поверхностных, связанных с висцеральной плеврой и глубоких органных сетей лимфатических капилляров и внутридольковых, междольковых и бронхиальных сплетений лимфатических сосудов, из которых формируются отводящие лимфатические сосуды. По этим сосудам лимфа оттекает частично в бронхолегочные лимфатические узлы, а также в верхние и нижние трахеобронхиальные, околотрахеальные, передние и задние средостенные узлы и по ходу легочной связки в верхние диафрагмальные узлы, связанные с узлами брюшной полости.


