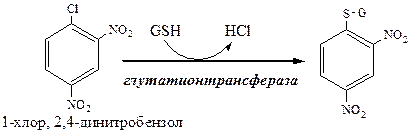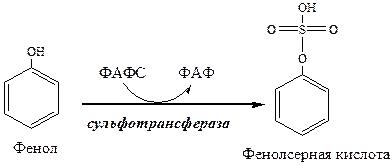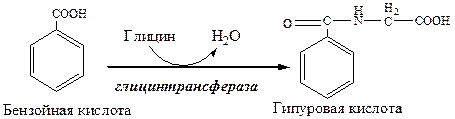Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Тема: Биохимия печени и метаболизм ксенобиотиковСодержание книги
Поиск на нашем сайте
Кафедра биохимии Утверждаю Зав. каф. проф., д.м.н. Мещанинов В.Н. _____‘’_____________2008 г ЛЕКЦИЯ № 30 Тема: Биохимия печени и метаболизм ксенобиотиков Факультеты: лечебно-профилактический, медико-профилактический, педиатрический. 2 курс. Печень – самая крупная железа организма Масса печени у взрослого мужчины равна 1800г, у женщины - 1400г. (20-60г на 1кг веса тела). Относительная масса печени у новорожденного составляет 4,5-5,0% от массы тела, у взрослых она уменьшается в 2 раза до 2,5%. Масса печени и ее состав подвержены значительным колебаниям, как в норме, так и при патологии. переделать Строение печени Печень состоит из паренхиматозной и окружающей ее соединительной ткани. Структурными единицами печени являются печеночные дольки. Существует три модели печеночных долек: классическая печеночная долька, портальная печеночная долька, печеночный ацинус.
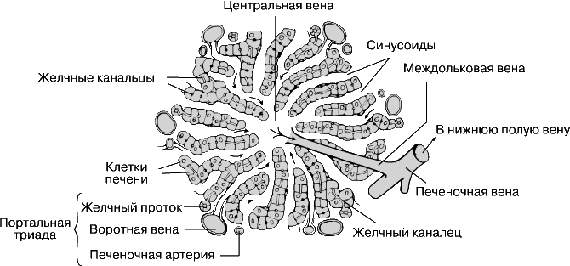
Классическая долька имеет форму усеченной шестигранной призмы, диаметром 1-1,5мм и высотой 1,5-2мм. В печени около 500 тыс. печеночных долек. Долька состоит из печеночных пластинок, имеющих радиальное направление в виде балок, и образованных гепатоцитами. В центре дольки находится центральная вена. С периферии в печеночную дольку проникают кровеносные капилляры, которые являются продолжением междольковых вен (из системы воротной вены) и междольковых артерий, проходящих в междольковых соединительнотканных прослойках. Внутри дольки венозная и артериальная капиллярные сети объединяются в синусоиды, которые располагаются между балками печеночных клеток и имеют с ними тесный контакт. Внутридольковые капилляры печени отличаются от капилляров других органов большим диаметром, стенка их очень плотно прилегает к поверхности гепатоцитов. Выходящие из капиллярной сети сосуды впадают в центральную вену дольки, по которой кровь оттекает в междольковые собирательные вены. Последние в дальнейшем формируют печеночные вены, впадающие в нижнюю полую вену. На поверхности отдельных гепатоцитов находятся борозды, которые вместе с подобными бороздами соседних гепатоцитов образуют тончайшие каналы (диаметром около 1 мкм). Эти каналы являются желчными капиллярами - желчными проточками. Собственной стенки желчные капилляры не имеют, они слепо заканчиваются в центральных отделах дольки, а на периферии образуют междольковые желчные проточки. Последние переходят в сегментарные, секторальные, долевые (правый и левый печеночный) протоки и, наконец, в общий печеночный проток. Междольковые артерии, вены и междольковые желчные проточки, лежащие параллельно друг другу в прослойках междольковой соединительной ткани, образуют триады печени.
Современные представления о структурно-функциональной единице печени основаны на выделении смежных участков: из трех соседних печеночных долек - портальная долька или двух соседних печеночных долек - ацинус. Портальная долька имеет треугольную форму, в ее центре лежит печеночная триада. Ацинус имеет ромбовидную форму, триада располагается в проекции тупых углов. В отличие от печеночной дольки в портальной дольке и в ацинусе кровоснабжение осуществляется от центральных участков дольки к периферическим.
Гепатоциты - основные клетки печени, они составляют 60% всех клеточных элементов печени. Это крупные клетки, полигональной формы с шаровидным ядром в центре (20% клеток - двуядерные). Для них характерно содержание полиплоидных ядер (различного размера). Цитоплазма гепатоцитов содержит все органеллы - ЭПР, митохондрии, лизосомы, пероксисомы, пластинчатый комплекс. Также есть разнообразные включения - гликоген, жир, различные пигменты - липофусцин и др. Гепатоциты в дольке располагаются двумя рядами радиально, образуя друг с другом многочисленные анастомозы (связаны между собой десмосомами). Печеночную дольку подразделяют на три примерно одинаковые части: центральную (вокруг центральной вены), промежуточную и перипортальную (вокруг портальных трактов). Портальные тракты, представленные прослойками соединительной ткани, содержат триады, которые образованы терминальными ветвями афферентных кровеносных сосудов (воротная вена и печеночная артерия) и желчными протоками, отводящими желчь из печеночных долек. В портальных трактах расположены лимфатические сосуды и нервные волокна. Внутридольковый синусоидный капилляр на большем протяжении не имеет базальной мембраны, его стенка образована: эндотелиальными клетками (50%), клетками Купфера (звездчатые ретикулоэндотелиоциты) (20-25%), перисинусоидными липоцитами (клетки ИТО), ямочными (pit) клетками (5%).
Клетки Купфера находятся между эндотелиоцитами, их поверхность образует многочисленные псевдоподии. Относятся к макрофагической системе организма, они захватывают и переваривают бактерии, обломки эритроцитов, могут выходить в просвет синусоидных капилляров, набухать, выполняя роль сфинктеров синусоидных капилляров. Ведут свое происхождение от стволовой клетки моноцитарного ряда (костномозгового происхождения). Липоциты – клетки небольшого размера, располагаются между соседними гепатоцитами, способны накапливать в цитоплазме ТГ и жирорастворимые витамины. Липоциты способны к синтезу межклеточного матрикса, их количество может резко увеличиваться при ряде хронических заболеваний. Pit-клетки (от англ. Рябой) - эндокринные клетки. Они прикрепляются отростками к эндотелию, контактируют с клетками Купфера и гепатоцитами. Их цитоплазма содержит много секреторных гранул различного цвета. Обладают противоопухолевой активностью, сходны с Т-киллерами. Между дольками имеется соединительная ткань, в ней проходят ветви: печеночной артерии, воротной вены, лимфатического сосуда, желчного протока, которые вместе составляют тетраду, а без лимфатического сосуда – триаду. Желчный капилляр не имеет своей собственной стенки, представляет собой расширенную межклеточную щель, которая образована цитолеммой смежный гепатоцитов с многочисленными микроворсинками. Соприкасающиеся поверхности образуют замыкательные пластинки. В норме они очень прочные и желчь не может проникать в окружающее пространство. В норме междольковая соединительная ткань развита слабо. Портальная печеночная долька - это сегменты 3 близлежащий долек. В ее центре - триада печени, а по острым углам - центральные вены. Кровоток здесь от центра к периферии. Ацинус печени - метаболическая единица. Его образуют сегменты двух соседних классических долек, расположенных между близлежащими центральными венами. Имеет ромбовидную форму, у острых углов находятся центральные вены, у тупых углов – триады. Строма. Снаружи печень покрыта капсулой, от которой отходят перегородки. Капсула образована плотной волокнистой соединительной тканью, покрытой серозной оболочкой. Внутри строма печени представлена рыхлой соединительной тканью (межсегментарная и междольковая соединительная ткань). Развитие печени Печень развивается из 3 зачатков - кишечной эктодермы, мезенхимы и неврального зачатка. Образование начинается в конце 3 недели эмбриогенеза. Появляется выпячивание в вентральной стенке 12 перстной кишки зародыша – печеночная бухта. Из нее происходит развитие печени и желчного пузыря. До рождения в печени происходит гемопоэз. Развитие междольковых соединений заканчивается к 4-5 годам. Формирование структуры печеночных долек завершается к 8-10 годам. ХИМИЧЕСКИЙ СОСТАВ ПЕЧЕНИ В печени содержится воды в норме 70%, при отеках до 80%, при жировой дистрофии 55%. Более половины сухого остатка печени это белки, из них 90% глобулины. Печень богата различными ферментами: аланинаминотрансферазы (АлАТ), аспартатаминотрансферазы (АсАТ), γ-глутаминтрансферазы (ГГТФ) или γ-глутамилтранспептидазы (ГГТП), глутаматдегидрогеназы (ГлДГ), ЛДГ.
В печени содержится в норме 5% липидов (от сырой массы), при ожирении их количество возрастает до 20%, а при жировом перерождении - до 50%. В печени содержится в норме от 2 до 8% гликогена, при паренхиматозных заболеваниях его количество снижается, при некоторых гликогененозах может превышать 20%.
Печень синтезирует гепарин. Фруктозная проба В норме концентрация фруктозы в плазме крови 55,5-333 мкмоль/л. В организм вводят фруктозу натощак перорально (0,3-0,5г/кг). Определяют концентрацию фруктозы в крови натощак, и после нагрузки через каждые 20 минут в течение 2-3 часов. В норме максимум повышения фруктозы (до 25-30мг%) наступает через 20-40 минут, а затем резко снижается. При фруктоземии во всех пробах фруктозы много в крови и моче. Лактатная проба В норме концентрация лактата в плазме венозной крови 0,5-2,2ммоль/л. После нагрузки лактатом его концентрация в крови зависит от скорости его утилизации в реакциях глюконеогенеза печени. Увеличение концентрации лактата наблюдается при остром гепатите, циррозе. Глюкоза Концентрация глюкозы в плазме крови в норме 3,3-5,5ммоль/л. Гипергликемия может быть при хронических заболеваниях печени. Гипогликемия характерный симптом цирроза, гепатита и рака печени. Общие липиды Концентрация общих липидов в плазме крови в норме 4-8г. Увеличение общих липидов наблюдается при гепатите, паренхиматозной и обтурационной желтухе. Снижение общих липидов происходит при некрозе печени. Триглицериды Концентрация ТГ в плазме крови в норме 0,5-2,1 ммоль/л. Она повышается при вирусном гепатите, циррозе печени. Фосфолипиды Концентрация фосфолипидов в плазме крови в норме 2,52-2,91 ммоль/л. Повышенный уровень ФЛ наблюдается при биллиарном циррозе. Снижение ФЛ наблюдается при тяжелых формах острого гепатита, портального цирроза и жирового перерождения печени. Холестерин Концентрация ХС ммоль/л – идеальное < 5,2; допустимое – 5,2-6,5; патологическое > 6,5. Повышенный уровень холестерина наблюдается при первичном циррозе, обтурационной желтухе. Гипохолестеринемия – при синдроме мальабсорции, терминальной стадии цирроза печени, раке печени. Печень основное место образования эфиров ХС. Соотношение эфир ХС/общий ХС = 0,55-0,60. Снижение коэффициента (до 0,2-0,4) происходит при острой атрофии печени. Коэффициент атерогенности
Концентрация ХС в ЛПВП в норме > 0,9 ммоль/л. Концентрация ХС в ЛПНП в норме < 4,9 ммоль/л. Коэффициент атерогенности = (ХСобщ –ХСЛПВП) / ХСЛПВП < 3
Аммиак Концентрация аммиака в плазме крови в норме 19-43мкмоль/л. Концентрация аммиака повышается при тяжелых паренхиматозных поражениях печени, при портоковальном шунтировании. Может привести к развитию печеночной комы. Мочевина Концентрация мочевины в плазме крови в норме 4,2-8,3ммоль/л. Снижение уровня мочевины наблюдается при гепатите, циррозе, острой дистрофии, токсическом поражении печени фосфором, мышьяком и др. ядами. Аминокислоты Концентрация свободных аминокислот в плазме крови в норме 48-68мг/л. Уровень свободных аминокислот (цистеин, метионин, тирозин и глутамат) (и уровень остаточного азота в крови) повышается при тяжелых поражениях печеночной паренхимы, особенно при массивном ее распаде. Фенилаланин и его кетопроизводные повышены в крови при фенилкетонурии. Гомогентизиновая кислота накапливается в организме при алкаптонурии. Повышение тирозина в крови наблюдается при тирозинемиях. Общий белок Концентрация общего белка в плазме крови в норме 70-90г/л. Снижение общего белка происходит при циррозе, гепатите, раке печени, токсическом поражении печени. Альбумины Концентрация альбуминов в плазме крови в норме 56,5-66,5% от общего количества белка. Снижение альбуминов происходит при хронических заболеваниях печени: гепатите, циррозе, опухолях печени. α-Глобулины Концентрация α-глобулинов в плазме крови в норме 7,6-14,2% от общего количества белка. Увеличение α-глобулинов в сыворотке крови характерно для острых воспалительных процессов, т.к. в данную фракцию входят белки острой фазы (с-реактивный белок, α1-антитрипсин, α2-макроглобулин и др.). Содержание α-глобулинов может увеличиваться также при обострениях хронических заболеваний. γ-Глобулины Концентрация γ-глобулинов в плазме крови в норме 12,8-19,0% от общего количества белка. Содержание γ-глобулинов увеличено при хронических патологических состояниях, связанных с интенсификацией иммунных процессов, т.к. эта фракция состоит главным образом из иммуноглобулинов. Протромбиновый индекс Протромбиновый индекс - отношение стандартного протромбинового времени к протромбиновому времени у обследуемого пациента, выраженное в процентах. В норме он 80-110%. Так как печень синтезирует белки свертывания крови, протромбиновый индекс снижается при развитии печеночной недостаточности. Нагрузка метионином В организм вводят метионин натощак перорально (50мг/кг). Определяют концентрацию метионина и цистеина в крови и моче натощак, и после нагрузки через каждые 2 часа в течение 12 часов. В норме максимум повышения через 2 часа, нормализация через 6. При печеночной недостаточности максимум превышает норму в 8-10 раз, время циркуляции 10-12 часов. Диспротеинемические тесты (тимоловая проба, сулемовая проба, проба Вельтмана) Тимоловая проба (ТП) - осадочная проба, которая фиксирует дис- и парапротеинемию по изменению соотношения альбуминов и β, γ- глобулинов, липопротеидов, фосфолипидов и по появлению в сыворотке крови высокомолекулярных аномальных белков.
Принцип метода: При взаимодействии сыворотки крови с тимоло-вероналовым буфером появляется помутнение вследствие образования глобулин-холестерин-липопротеид-тимол-фосфолипидного комплекса. Его интенсивность связана с количеством и % соотношением отдельных фракций. Проба не специфична, дает положительный (+) ответ при острых и хронических воспалительных процессах протекающих в различных органах и тканях (печень, почки, легкие, соединительная ткань и т.д.). В норме ТП (-) = 0-5 ед. S-H. ТП (+) - при острых вирусных и хронических токсических гепатитах, деком-пенсированном циррозе, раке и его метастазах в печень, при печеночной желтухе. ТП (-) при надпеченочной и подпеченочной желтухе (без цитолиза). РОЛЬ ПЕЧЕНИ В ПИЩЕВАРЕНИИ (БИОСИНТЕЗ И ЦИРКУЛЯЦИЯ ЖЕЛЧНЫХ КИСЛОТ). Печень синтезирует желчь, которая накапливается в желчном пузыре. Жёлчь это вязкая жёлто-зелёная жидкость, имеет рН=7,3-8.0, содержит Н2О – 87-97%, органические вещества (желчные кислоты – 310 ммоль/л (10,3-91,4 г/л), жирные кислоты – 1,4-3,2 г/л, пигменты желчные – 3,2 ммоль/л (5,3-9,8 г/л), холестерин – 25 ммоль/л (0,6-2,6) г/л, фосфолипиды – 8 ммоль/л) и минеральные компоненты (натрий 130-145 ммоль/л, хлор 75-100 ммоль/л, НСО3- 10-28 ммоль/л, калий 5-9 ммоль/л). В процессе пищеварения желчь поступает через желчевыводящий проток в двенадцатиперстную кишку где обеспечивает процесс эмульгирования липидов. Катаболизм гема 1. Гем индуцирует синтез гемоксигеназы. Гемоксигеназа, локализованная на мембране ЭПР, расщепляет связь между двумя пиррольными кольцами гема, в результате образуется биливердин. Освободившееся железо связывается ферретином и снова используется организмом.
2. Биливердинредуктаза восстанавливает биливердин до билирубина. В сутки образуется 250-350 мг билирубина.
3. Образованный в клетках РЭС билирубин плохо растворим в воде, он транспортируется в печень с участием альбуминов (1 альбумин несет до 3 молекул билирубина). Этот билирубин называется неконъюгированным. 4. В печени альбумин передает билирубины на мембрану гепатоцита. Из мембраны цитоплазматические белки лигандины и протеины Z переносят билирубины в цитоплазму гепатоцита. 5. В гладком ЭПР УДФ-глюкоронилтрансфераза конъюгирует билирубин до диглюкоронида. Донором глюкуроновой кислоты является УДФ-глюкоронид. Полученный билирубин называется конъюгиронным. Индукторами УДФ-глюкоронилтрансферазы служат некоторые лекарства и ксенобиотики. 6. Билирубиндиглюкоронид активно секретируется из гепатоцита в желчь. Процесс самый медленный, он лимитирует весь обмен билирубина. Транспорт билирубиндиглюкоронида индуцируют некоторые лекарства и ксенобиотики. 7. В кишечнике бактериальные β-глюкуронидазы гидролизуют билирубиндиглюкоронид на глюкуроновые кислоты и билирубин. 8. Бактерии восстанавливают билирубин до бесцветных уробилиногенов (мезобилиноген, стеркобилиноген, стеркобелин). 9. В подвздошной и толстой кишках небольшая часть уробилиногенов снова всасывается и попадает с кровью в печень, а большая часть окисляется бактериями до коричневого уробилина и выводиться с калом из организма. 10. Основная часть уробилиногенов попавшая в печень выделяется с желчью в кишечник, окисляется бактериями до коричневого уробилина и выводиться с калом из организма. Часть уробилиногенов проходит печень, поступает с кровью в почки и выделяется с мочой в форме уробилина. Желтухи Концентрация общего билирубина в плазме крови в норме 1,7-17 мкмоль/л. 75% от общего билирубина приходиться на неконъюгированный билирубин (непрямой, водонерастворим, реагирует с диазореактивом только после осаждения альбуминов спиртом) и 25% на конъюгированный билирубин (прямой, водорастворим, дает с диазореактивом розовое окрашивание). При высокой концентрации конъюгированного билирубина он ковалентно связывается с альбумином и не определяется диазореактивом. Причинами гипербилирубинемии является повышенное образование билирубина и (или) нарушение его метаболизма. Избыток билирубина (выше 50 мкмоль/л) диффундирует в ткани, окрашивая их в желтый цвет – возникает желтуха. Выделяют 3 вида желтух: гемолитическая, печеночная и абтурационная (механическая). Гемолитическая желтуха Печень может выделять в 3-4 раза больше билирубина, чем его образуется в норме (6,25г/сут). Когда чрезмерное образование билирубина (до 45г/сут) при усиленном гемолизе эритроцитов превышает способности печени к его выведению, развивается гемолитическая желтуха. Концентрация неконъюгированного билирубина в крови значительно повышена (103-171мкмоль/л). В печени образуется много конъюгированного билирубина, который в кишечнике дает много уробилинов, интенсивно окрашивающих кал и мочу в коричневый цвет. Неконьюгированный билирубин токсичен. Он легко растворяется в мембранах, разобщает окислительное фосфорилирование в митохондриях, нарушает синтез белков, пропускает калий через клеточную мембрану, снижая мембранный потенциал. Наиболее чувствительным к билирубину является ЦНС (неврологические симптомы). Разновидностью гемолитической желтухи является желтуха новорожденных. Она возникает, когда после рождения на фоне печеночной недоразвитости (низкая активность УДФ-глюкоронилтрансферазы, мало УДФ-глюкуроната) происходит усиленный гемолиз фетального гемоглобина. УДФ-глюкоронилтрансферазу индуцируют фенобарбиталом. Если уровень неконъюгированного билирубина превысит 340мкмоль/л, развивается билирубиновая энцефалопатия. Печеночная желтуха Возникает при повреждении гепатоцитов и желчных капилляров (при острых вирусных инфекциях, хронических и токсических гепатитах). Поражение и некроз гепатоцитов вызывает в печени торможение конъюгирования билирубина, в результате в основном образуется моноглюкоронид. Также тормозиться активная секреция глюкоронидов в желчь. В результате подавления секреции и повреждения гепатоцитов конъюгированный билирубин из печени попадает в кровь. В крови наблюдается повышение общего, неконъюгированного и конъюгированного билирубина. Водорастворимый конъюгированный билирубин попадает в мочу, за счет чего она приобретает интенсивную окраску. Так как в кишечник поступает меньше билирубина, а из него образуется меньше уробилинов, кал становиться гипохоличным. Наследственные желтухи Вызывают генетические нарушения белков и ферментов, ответственных за обмен билирубина. При отсутствии УДФ-глюкоронилтрансферазы дети умирают в раннем возрасте от билирубиновой энцефалопатии. При низкой активности УДФ-глюкоронилтрансферазы желтуху лечат фенобарбиталом. Поступление ксенобиотиков Ксенобиотики попадают в организм с вдыхаемым воздухом, пищей и через кожу. Фаза. Реакции конъюгации Водорастворимые ксенобиотики, попавшие в организм или образовавшиеся при микросомальном окислении, конъюгируют с эндогенными субстратами: глюкуроновой, серной кислотой, глицином, глутатионом. Все реакции конъюгации катализируют трансферазы: УДФ-глюкоронилтрансфераза в ЭПР
Глутатионтрансфераза Инактивирую ксенобиотики, стероидные гормоны, протагландины, билирубин, желчные кислоты, продукты ПОЛ.
Сульфотрансфераза Цитоплазматические сульфотрансферазы сульфируют фенолы, спирты, аминокислоты.
Глицинтрансфераза
Ацетилтрансфераза Ацетилтрансферазы переносят ацетил с Ацетил-КоА на группы –SO2NH2 ксенобиотиков (например сульфаниламиды). Метилтрансфераза Мембранные и цитоплазматические метилтрансферазы с участием SAM метилируют: –Р=О, -NH2, –SH группы ксенобиотиков. В результате конъюгации у ксенобиотика возрастает растворимость в воде и снижается токсичность. Выведение ксенобиотиков Конъюгированные водорастворимые ксенобиотики выделяется из организма преимущественно с мочой и калом, и немногие с потом. Летучие ксенобиотики выделяются из организма с выдыхаемым воздухом, гидрофобные - с калом и кожным салом, некоторые гидрофобные ксенобиотики связываются с липидами и белками и накапливаются в различных органах и тканях. СИНДРОМЫ ПОРАЖЕНИЯ ПЕЧЕНИ Выделяют несколько синдромов поражения печени: цитолитический, холестатический, мезенхимально-воспалительный, печеночной недостаточности, портокавального шунтирования. Цитолитический синдром Возникает в результате дистрофии и некрозе гепатоцитов с повреждением и повышением проницаемости клеточных мембран. Функциональные возможности печени, в зависимости от выраженности процесса, могут быть в пределах нормы или снижены. Характеризуется повышением в плазме крови активности индикаторных ферментов — АсАТ, АлАТ, глутаматдегидрогеназы (ГлДГ), ЛДГ и ее изоферментов — ЛДГ4 и ЛДГ3; специфических печеночных ферментов: гамма-глутаминтрансферазы (ГГТФ), гамма-глутамилтранспептидазы (ГГТП), фруктозо-1-фосфатальдолазы, сорбитдегидрогеназы,, а также концентрации ферритина, сывороточного железа, витамина В12 и билирубина главным образом за счет повышения прямой фракции. Холестатический синдром Возникает при нарушении оттока желчи. Нарушаются функции печени, связанные с эмульгированием липидов, секрецией билирубина, холестерина, ксенобиотиков и т.д. Другие функциональные возможности печени, в зависимости от выраженности процесса, могут быть в пределах нормы или снижены. Холестатический синдром сопровождается повышением уровня в сыворотке крови ЩФ, ЛАП, ГГТФ, холестерина, липопротеинов, конъюгированной фракции билирубина, желчных кислот, фосфолипидов, снижается экскреция бромсульфалеина и радиофармакологических препаратов. Может приводить к желтухе. Определяется с помощью ретроградной холангиографии и УЗИ желчных путей, определением щелочной фосфатазы (ЩФ), 5-нуклеотидазы, гамма-глутамилтрансферазы (ГГТФ), холеглицина и билирубина. Кафедра биохимии Утверждаю Зав. каф. проф., д.м.н. Мещанинов В.Н. _____‘’_____________2008 г ЛЕКЦИЯ № 30 Тема: Биохимия печени и метаболизм ксенобиотиков Факультеты: лечебно-профилактический, медико-профилактический, педиатрический. 2 курс. Печень – самая крупная железа организма Масса печени у взрослого мужчины равна 1800г, у женщины - 1400г. (20-60г на 1кг веса тела). Относительная масса печени у новорожденного составляет 4,5-5,0% от массы тела, у взрослых она уменьшается в 2 раза до 2,5%. Масса печени и ее состав подвержены значительным колебаниям, как в норме, так и при патологии. переделать Строение печени Печень состоит из паренхиматозной и окружающей ее соединительной ткани. Структурными единицами печени являются печеночные дольки. Существует три модели печеночных долек: классическая печеночная долька, портальная печеночная долька, печеночный ацинус.
Классическая долька имеет форму усеченной шестигранной призмы, диаметром 1-1,5мм и высотой 1,5-2мм. В печени около 500 тыс. печеночных долек. Долька состоит из печеночных пластинок, имеющих радиальное направление в виде балок, и образованных гепатоцитами. В центре дольки находится центральная вена. С периферии в печеночную дольку проникают кровеносные капилляры, которые являются продолжением междольковых вен (из системы воротной вены) и междольковых артерий, проходящих в междольковых соединительнотканных прослойках. Внутри дольки венозная и артериальная капиллярные сети объединяются в синусоиды, которые располагаются между балками печеночных клеток и имеют с ними тесный контакт. Внутридольковые капилляры печени отличаются от капилляров других органов большим диаметром, стенка их очень плотно прилегает к поверхности гепатоцитов. Выходящие из капиллярной сети сосуды впадают в центральную вену дольки, по которой кровь оттекает в междольковые собирательные вены. Последние в дальнейшем формируют печеночные вены, впадающие в нижнюю полую вену. На поверхности отдельных гепатоцитов находятся борозды, которые вместе с подобными бороздами соседних гепатоцитов образуют тончайшие каналы (диаметром около 1 мкм). Эти каналы являются желчными капиллярами - желчными проточками. Собственной стенки желчные капилляры не имеют, они слепо заканчиваются в центральных отделах дольки, а на периферии образуют междольковые желчные проточки. Последние переходят в сегментарные, секторальные, долевые (правый и левый печеночный) протоки и, наконец, в общий печеночный проток. Междольковые артерии, вены и междольковые желчные проточки, лежащие параллельно друг другу в прослойках междольковой соединительной ткани, образуют триады печени. Современные представления о структурно-функциональной единице печени основаны на выделении смежных участков: из трех соседних печеночных долек - портальная долька или двух соседних печеночных долек - ацинус. Портальная долька имеет треугольную форму, в ее центре лежит печеночная триада. Ацинус имеет ромбовидную форму, триада располагается в проекции тупых углов. В отличие от печеночной дольки в портальной дольке и в ацинусе кровоснабжение осуществляется от центральных участков дольки к периферическим.
Гепатоциты - основные клетки печени, они составляют 60% всех клеточных элементов печени. Это крупные клетки, полигональной формы с шаровидным ядром в центре (20% клеток - двуядерные). Для них характерно содержание полиплоидных ядер (различного размера). Цитоплазма гепатоцитов содержит все органеллы - ЭПР, митохондрии, лизосомы, пероксисомы, пластинчатый комплекс. Также есть разнообразные включения - гликоген, жир, различные пигменты - липофусцин и др. Гепатоциты в дольке располагаются двумя рядами радиально, образуя друг с другом многочисленные анастомозы (связаны между собой десмосомами). Печеночную дольку подразделяют на три примерно одинаковые части: центральную (вокруг центральной вены), промежуточную и перипортальную (вокруг портальных трактов). Портальные тракты, представленные прослойками соединительной ткани, содержат триады, которые образованы терминальными ветвями афферентных кровеносных сосудов (воротная вена и печеночная артерия) и желчными протоками, отводящими желчь из печеночных долек. В портальных трактах расположены лимфатические сосуды и нервные волокна. Внутридольковый синусоидный капилляр на большем протяжении не имеет базальной мембраны, его стенка образована: эндотелиальными клетками (50%), клетками Купфера (звездчатые ретикулоэндотелиоциты) (20-25%), перисинусоидными липоцитами (клетки ИТО), ямочными (pit) клетками (5%). Клетки Купфера находятся между эндотелиоцитами, их поверхность образует многочисленные псевдоподии. Относятся к макрофагической системе организма, они захватывают и переваривают бактерии, обломки эритроцитов, могут выходить в просвет синусоидных капилляров, набухать, выполняя роль сфинктеров синусоидных капилляров. Ведут свое происхождение от стволовой клетки моноцитарного ряда (костномозгового происхождения). Липоциты – клетки небольшого размера, располагаются между соседними гепатоцитами, способны накапливать в цитоплазме ТГ и жирорастворимые витамины. Липоциты способны к синтезу межклеточного матрикса, их количество может резко увеличиваться при ряде хронических заболеваний. Pit-клетки (от англ. Рябой) - эндокринные клетки. Они прикрепляются отростками к эндотелию, контактируют с клетками Купфера и гепатоцитами. Их цитоплазма содержит много секреторных гранул различного цвета. Обладают противоопухолевой активностью, сходны с Т-киллерами. Между дольками имеется соединительная ткань, в ней проходят ветви: печеночной артерии, воротной вены, лимфатического сосуда, желчного протока, которые вместе составляют тетраду, а без лимфатического сосуда – триаду. Желчный капилляр не имеет своей собственной стенки, представляет собой расширенную межклеточную щель, которая образована цитолеммой смежный гепатоцитов с многочисленными микроворсинками. Соприкасающиеся поверхности образуют замыкательные пластинки. В норме они очень прочные и желчь не может проникать в окружающее пространство. В норме междольковая соединительная ткань развита слабо. Портальная печеночная долька - это сегменты 3 близлежащий долек. В ее центре - триада печени, а по острым углам - центральные вены. Кровоток здесь от центра к периферии. Ацинус печени - метаболическая единица. Его образуют сегменты двух соседних классических долек, расположенных между близлежащими центральными венами. Имеет ромбовидную форму, у острых углов находятся центральные вены, у тупых углов – триады. Строма. Снаружи печень покрыта капсулой, от которой отходят перегородки. Капсула образована плотной волокнистой соединительной тканью, покрытой серозной оболочкой. Внутри строма печени представлена рыхлой соединительной тканью (межсегментарная и междольковая соединительная ткань). Развитие печени Печень развивается из 3 зачатков - кишечной эктодермы, мезенхимы и неврального зачатка. Образование начинается в конце 3 недели эмбриогенеза. Появляется выпячивание в вентральной стенке 12 перстной кишки зародыша – печеночная бухта. Из нее происходит развитие печени и желчного пузыря. До рождения в печени происходит гемопоэз. Развитие междольковых соединений заканчивается к 4-5 годам. Формирование структуры печеночных долек завершается к 8-10 годам.
|
|||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-08-14; просмотров: 251; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.143.239.63 (0.018 с.) |