Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Организационная структура лекцииСтр 1 из 6Следующая ⇒
I. Методический блок Тема: Проведение лечебной иммобилизации № 13 Специальность 34.02.01 Сестринское дело Дисциплина: ПМ 02 МДК 02.01.Сестринская помощь пациентам хирургического профиля Курс: I (II) Семестр: 2 (4) Количество часов 4 1. Учебные цели: формирование алгоритма лечебной повязки Студент должен знать: · Виды перевязочного материала · Базовые приемы наложения повязки и фиксации · Алгоритм выполнения неоперативного хирургического приема · Варианты использования Развивающие цели: способствовать развитию: общения, внимания, памяти, профессионального мышления, уважения к больному, развитию логического и клинического мышления.
Воспитательные цели: · воспитывать в студентах чувство гордости и любви к будущей профессии; · формировать неотъемлемые человеческие качества: честность, порядочность, отзывчивость, достоинство, доброту. 4. Общие компетенции: ОК 1- ОК 12 Межпредметные связи: Анатомия, физиология, фармакология Организационная структура лекции
II. Информационный блок План проведения практического занятия № 13 Проведение лечебной иммобилизации Консолидация переломов имеет сложный патогенез. В зоне перелома всегда возникают явления асептического (безмикробного) воспаления. В зоне перелома появляется серозное пропитывание мягких тканей, местное повышение температуры. В первые дни может наблюдаться общая температурная реакция, иногда она достигает 38°С. Причиной повышения температуры является всасывание крови и продуктов клеточного распада. В зависимости от локализации перелома в первые 2—3 нед возникает первичная костная мозоль. В процессе ее образования принимают участие излившаяся во время перелома кровь, надкостница, гаверсовы каналы кости и клетки эндоста. В зависимости от того, откуда преимущественно образуется костная мозоль, различают следующие ее виды: 1) эндостальную — из клеток эндоста; 2) интеростальную — из гаверсовых каналов; 3) периостальную — из надкостницы; 4) параостальную — из окружающих мягких тканей. При образовании костной мозоли динамически происходит ряд конструктивных изменений. Сначала в зоне перелома образуется первичная костная мозоль. Она довольно мягкая и не выявляется рентгенологически. В дальнейшем в ней хорошо дифференцируется костная ткань и происходит отложение солей извести — появляется вторичная костная мозоль. Последняя плотна на ощупь, прочно удерживает костные отломки, по размерам значительно больше поврежденного участка кости и в виде манжетки окружает костные отломки. Вторичная костная мозоль хорошо видна рентгенологически. Впоследствии избыток костной мозоли рассасывается и перелом вообще может не выявляться.
Принципы лечения переломов. В основе лечения переломов лежат сопоставление костных отломков (репозиция) и удержание их в таком положении до образования костной мозоли (фиксация). Перед репозицией костных отломков рекомендуется произвести местное обезболивание (введение 10—20 мл 2% раствора новокаина в зону перелома). Помимо снятия болей, обезболивание способствует расслаблению скелетной мускулатуры, что облегчает правильное сопоставление костных отломков. Для удержания костных отломков в правильном положении: 1) накладывают гипсовую повязку; 2) применяют накожное или скелетное вытяжение; 3) фиксируют костные отломки хирургическими методами.
Гипс — это прокаленный при температуре 140°С сульфат кальция. После прокаливания он легко растирается в мелкий белый порошок, который в смеси с водой представляет собой кашицеобразную массу, обладающую свойством быстро отвердевать. Гипс на воздухе поглощает влагу, в связи с чем его качество резко ухудшается. Во избежание этого его хранят в герметически закрывающихся оцинкованных ящиках в сухом месте. 1) равные порции гипса и воды смешивают; полученная масса должна застывать через 6—7 мин, при надавливании ломаться, но не крошиться; 2) гипсовый порошок сдавливают в кулаке; при хорошем качестве после разжатия кулака он рассыпается, при плохом — остается в виде комка.
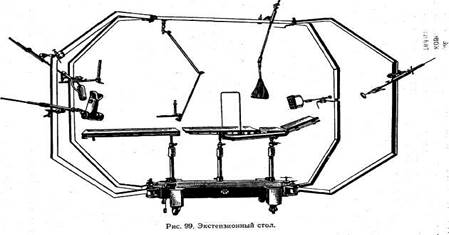
Для наложения и снятия гипсовых повязок имеются специальные приспособления и инструменты: экстензионный стол (рис. 99), подставка под таз, аппарат для наложения корсетов, пилка для гипса, ножницы, скальпели, кусачки Штиля, электрические пилы. Гипсовая повязка обладает следующими качествами: создает хорошую иммобилизацию, при открытых переломах закрывает рану, но не мешает ее дренированию, так как раневое содержимое хорошо всасывается в гипс. Лечебная иммобилизация Транспортная иммобилизация уступает место лечебной, как правило, при оказании специализированной медицинской помощи Гипсовые повязки Основными показаниями для наложения гипсовых повязок являются: 1. Закрытые и открытые повреждения костей и суставов. Гипсовые повязки могут применяться как для консервативного лечения повреждений костей и суставов, так и для фиксации конечностей в послеоперационном периоде. 2 Посттравматические порочные установки конечностей и деформации скелета. При помощи гипсовых повязок в ряде случаев удается добиться коррекции этих нарушений
3. Различные воспалительные заболевания мягких тканей, костей и суставов конечностей, острые и хронические неспецифические заболевания суставов, дегенеративные заболевания суставов. Варианты гипсовых повязок при повреждениях различной локализации Повязки при повреждении кисти. При изолированных переломах пальцев кисти предпочтение следует отдавать ладонным гипсовым лонгетам. Такая повязка позволяет легче обеспечить физиологическое положение пальцев и кисти. При изолированных переломах фаланг II—V пальцев заготавливают лонгету длиной от кончиков пальцев до средней трети предплечья. Ширина лонгеты должна равняться половине окружности предплечья в его средней трети. Лонгету накладывают по ладонной поверхности пальца, а также запястья и кисти. Пока повязка влажная, ее срезают в области пальца, оставляя гипсовую лонгету только под поврежденным пальцем, захватывая боковую поверхность поврежденного пальца до его середины. Пальцу и кисти придают среднефизиологическое положение. Затем лонгету укрепляют спиральными турами бинта. Для контроля за состоянием мягких тканей кончики пальцев не забинтовывают. При повреждении нескольких пальцев лонгета должна захватывать всю кисть по ладонной поверхности, а также локтевую поверхностьVпальца и лучевуюIпальца. При изолированном повреждении I пальца лонгетную гипсовую повязку накладывают по лучевой поверхности таким образом, чтобы она покрывала его тыльную и боковые поверхности. При наличии раны по ладонной поверхности кисти или предплечья для иммобилизации фаланг пальцев показано наложение тыльных повязок. Размеры и техника наложения таких повязок не меняются. Повязки при переломах костей запястья. Наиболее часто встречаются переломы ладьевидной кости. Эти переломы требуют длительной иммобилизации (до 3-х месяцев). Готовится лонгета длиной от головок пястных костей до верхней трети предплечья. Она должна охватывать как минимум2/3предплечья в его верхней трети. Кисть разгибают до 160° и отводят в лучевую сторону. Максимально отводится большой палец. Лонгета накладывается на тыльную поверхность предплечья и кисти. В первом межпальцевом промежутке лонгета рассекается и моделируется относительно первого пальца, кисти и предплечья. После спадения отека такая лонгетная повязка легко может быть превращена в циркулярную.
Повязки при переломах костей предплечья. При переломах лучевой кости в типичном месте без смещения накладывается тыльная гипсовая лонгета от головок пястных костей до локтевого сгиба. Кисть разгибают в лучезапястном суставе до угла 150—160° и придают ей локтевое отведение. Повязка должна охватывать2/3 окружности предплечья. Иногда после вправления перелома лучевой кости для сохранения правильного взаимоотношения отломков приходится придавать кисти положение максимального ладонного сгибания. Это порочное положение удерживается только до образования первичной костной мозоли. Затем при смене повязки кисть выводят в стандартное положение. При изолированных переломах костей предплечья без смещения накладывается тыльная лонгетная повязка от головок пястных костей до верхней трети плеча. Угол сгибания в локтевом суставе должен составлять 90°, предплечью придают среднее положение между супинацией и пронацией. Костные выступы в области локтевого сустава должны быть защищены ватными прокладками. При изолированном переломе лучевой кости в верхней трети (выше места прикрепления круглого пронатора) предплечье должно быть фиксировано в положении супинации. При переломе лучевой кости ниже места прикрепления круглого пронатора — в положении пронации. Это положение должно быть сохранено до образования первичной костной мозоли (в среднем 30—40 дней), а затем конечность фиксируют в среднефизиологическом положении до сращения перелома. При переломах обеих костей предплечья положение предплечья при фиксации диктует локализация перелома лучевой кости. Повязки при переломах плечевой кости. При переломах плечевой кости различной локализации показано наложение торакобрахиальной гипсовой повязки. При диафизарных переломах, независимо от уровня, положение сегментов верхней конечности должно быть следующим: плечо отведено на 90°, выведено кпереди от фронтальной плоскости на30—40°; угол сгибания в локтевом суставе — 90—100°; предплечье находится в среднем положении между супинацией и пронацией. При переломах хирургической шейки плеча угол отведения плеча зависит от смещения отломков. Так, при аддукционных переломах плечо отводится на 90°, а при абдукционных переломах — на 30—40°. Повязки при переломах и вывихах ключицы. Для иммобилизации предложено много видов гипсовых повязок. При переломах ключицы наиболее часто применяются повязки Белера, шина Кузьминского, а также импровизированные шины. При вывихах акромиального конца ключицы может быть наложена гипсовая “портупейная” повязка по Сальникову, повязка Шерешенидзе. Повязки при повреждениях нижних конечностей. При переломах пальцев стопы, костей предплюсны, плюсны, таранной кости, пяточной кости и неосложненных переломах лодыжек в свежих случаях накладывается лонгетная повязка от кончиков пальцев до коленного сустава. При наложении бесподкладочной повязки следует защитить от давления костные выступы: головку I плюсневой кости, основание V, лодыжки и головку малоберцовой кости. После спадения отека эта повязка легко может быть превращена в циркулярную.
При переломах обеих лодыжек широкое применение получила U-образная гипсовая повязка, укрепленная в верхней, средней и нижней трети голени циркулярными турами гипсового бинта. Наиболее универсальной повязкой при повреждении голеностопного сустава является гипсовый “сапожок. При переломах костей голени накладывается гипсовая повязка от кончиков пальцев до верхней трети бедра. В коленном суставе конечность должна быть согнута на 5—7°, стопу устанавливают под прямым углом к голени. В последние годы все большее распространение получает метод лечения переломов костей голени методом ранней функциональной нагрузки в укороченной гипсовой повязке. В нашей стране этот метод разработан В.П. Охотским и А.А.Коржом. Метод показан при переломах костей голени в нижней и средней трети. При переломах без смещения или после успешной репозиции перелома и после спадения отека может быть наложена гипсовая повязка “со стопой”. Верхний ее край заканчивается спереди на уровне нижнего полюса надколенника и опускается кзади так, что подколенная ямка остается свободной. Это позволяет сгибать голень до прямого угла. На границе задней и средней трети стопы вгипсовывают каблук или стремя. При наложении повязки “без стопы” верхний ее край формируют в виде “ботфорта”, заканчивающегося спереди и с боков на уровне верхнего полюса надколенника. Сзади повязка оставляет свободной подколенную область. В этой повязке стопа остается свободной, но для нагрузки голени в повязку вгипсовывают стремя для ходьбы. Для иммобилизации коленного сустава может применяться гипсовый тутор (циркулярная повязка от надлодыжечной области до верхней трети бедра). При наложении этой повязки производят сгибание в коленном суставе до угла в 10—12°. При повреждениях тазобедренного сустава и бедра накладывается кокситная повязка. Для ее наложения необходим ортопедический стол. В тазобедренном суставе производят отведение и сгибание на 10—15°, в коленном суставе ногу сгибают на 5—7°, стопу устанавливают под прямым углом к голени. Используется два вида кокситных повязок: без иммобилизации здорового тазобедренного сустава и бедра и с иммобилизацией здорового тазобедренного сустава и здорового бедра до коленного сустава. Вытяжение Иммобилизация при переломах конечностей может быть осуществлена и методом вытяжения. Вытяжение при повреждениях конечностей в практике травматологов используется широко и преследует цель как репозиции переломов, так и иммобилизации. Как метод фиксации, вытяжение имеет ряд преимуществ перед гипсовой повязкой. Свободную конечность при соответствующих показаниях можно перевязывать, проводить физиотерапевтическое лечение, рано начинать лечебную физкультуру. Из общеизвестных методов вытяжения при повреждениях конечностей чаще всего используют скелетное вытяжение. Скелетное вытяжение можно осуществить в любом возрасте, оно имеет мало противопоказаний. Вместе с тем следует помнить о двух особенностях лечения на вытяжении. Во-первых, в таком лечении обязательно участие самого больного (необходимость соблюдений определенного режима и поведения). Когда пациент неадекватен, скелетное вытяжение противопоказано! Во-вторых, лечение повреждений нижних, а при некоторых методиках и верхних конечностей на скелетном вытяжении “приковывает” больного к постели. При соблюдении режима вытяжения он фактически нетранспортабелен, для его транспортировки режим вытяжения приходится нарушать. Более того, если пациента необходимо активизировать или менять его положение в постели, приходится отказываться от этого метода иммобилизации. Фиксированное положение, трудности активизации исключают применение метода вытяжения у соматически отягощенных пациентов, прежде всего преклонного возраста ввиду опасности развития гипостатической пневмонии, пролежней, усугубления легочно-сердечной недостаточности. В местах проведения спиц могут возникнуть осложнения в виде нагноения мягких тканей, а также так называемые, спицевые остеомиелиты. Наложение скелетного вытяжения следует рассматривать как операцию. Осуществлять ее необходимо в условиях строгого соблюдения асептики и антисептики в операционной или приспособленной перевязочной! Показанием для наложения скелетного вытяжения являются переломы со значительным смещением отломков, переломы, которые сочетаются с массивным повреждением (механическим, термическим или химическим) окружающих мягких тканей, открытые переломы. При выраженном отеке мягких тканей, сомнительной жизнеспособности дистальных отделов конечности, что является противопоказанием к наложению гипсовой повязки, иммобилизация осуществляется также методом вытяжения. Есть переломы, при которых скелетное вытяжение является методом выбора. К таким переломам, например, относятся внутрисуставной перелом дистального метаэпифиза большеберцовой кости со смещением (перелом Мальгеня), перелом пяточного бугра со смещением и др. В настоящее время распространено скелетное вытяжение с помощью спицы Киршнера, имеющей длину 310 мм и диаметр 2 мм, фиксируемой и растягиваемой в специальной скобе. Наиболее удобна скоба ЦИТО. Она состоит из двух полудуг, соединенных двумя шарнирами. Скелетное вытяжение может осуществляться и за спицу с упорной площадкой или шуруп, введенный перкутанно в кость (например, при вытяжении за большой вертел, дополнительных тягах для устранения смещения отломков по ширине и т.д.). В этом случае систему вытяжения прикрепляют к выстоящему над кожей концу спицы (шурупа). Спицу при наложении скелетного вытяжении можно проводить через различные сегменты конечностей в зависимости от локализации повреждений. При проведении спицы для скелетного вытяжения над мыщелками бедра следует учитывать близость капсулы коленного сустава, расположение сосудисто-нервного пучка и ростковой зоны бедренной кости. Точка введения спицы должна быть расположена по длине кости на 1,5—2 см выше верхнего края надколенника и на середине переднезаднего диаметра бедренной кости. У пациентов моложе 18 лет следует отступить на 2 см проксимальнее указанного уровня, так как дистальнее находится эпифизарный хрящ. При низких переломах спицу можно провести через мыщелки бедра. Проводить ее следует снутри кнаружи, чтобы не повредить бедренную артерию. Прямым показанием для наложения скелетного вытяжения за мыщелки бедренной кости являются надмыщелковые переломы бедра. При диафизарных переломах бедренной кости более безопасно накладывать скелетное вытяжение за бугристость болыиеберцовой кости (через ее основание). Введение спицы в бугристость большеберцовой кости следует осуществлять с наружной стороны, чтобы не повредить малоберцовый нерв! У детей спицу проводят через метафизм большеберцовой кости, так как проведение спицы через бугристость чревато прорезыванием спицы или отрывом бугристости. При переломах костей голени скелетное вытяжение ocyществляют проведением спицы или через надлодыжечную облаеть или через пяточную кость. Введение спицы в надлодыжечной области должно осуществляться со стороны внутренней лодыжки на 1—1,5 см проксимальнее наиболее выступающей части ее и на 2—2,5 см проксимальнее выпуклости наружной лодыжки. Во всех случаях спицу вводят перпендикулярно оси голени. Для скелетного вытяжения за пяточную кость спицу проводят через центр тела пяточной кости. Проекцию введения спицы определяют следующим образом: мысленно продолжают ось малоберцовой кости от лодыжки через стопу до подошвы (АВ), у конца лодыжки восстанавливают перпендикуляр к оси малоберцовой кости (AD) и строят квадрат (ABCD). Точка пересечения диагоналей АС и BD будет искомым местом введения спицы. Можно найти точку введения спицы и другим методом. Для этого устанавливают стопу под прямым углом к голени, проводят прямую линию позади наружной лодыжки до подошвы и отрезок этой линии от уровня верхушки лодыжки до подошвы делят пополам. Точка деления и определит место введения спицы. При переломах плюсневых, пястных костей и фаланг пальцев используют дугу из толстой проволоки (вытяжение по Клаппу). Стопу и голеностопный сустав (при повреждении стопы) или лучезапястный сустав и нижнюю треть предплечья (при повреждении кисти) окружают турами гипсового бинта, в которые вгипсовывают проволочную дугу с таким расчетом, чтобы она отстояла отпальцев стопы или кисти на 8—10 см. К дуге привязывают резиновые трубки или пружины. Палец прошивают толстой иглой пропустив шелк через боковые края ногтевой фаланги, и эту нить прикрепляют к резиновой тяге или пружине. Для вытяжения плеча спицу проводят через основание локтевого отростка. При проведении спицы в области локтевого отростка следует согнуть руку под прямым углом в локтевом суставе прощупав верхушку локтевого отростка, отступить на 2—3 см дистальнее и ввести спицу. Следует помнить об анатомии локтевого и лучевого нервов в этой области. Скелетное вытяжение Скелетное вытяжение – это один из способов лечения переломов. Основной целью этого метода является постепенное вправление костных отломков при помощи различных грузов и последующее удержание их в правильном анатомическом положении до тех пор, пока не образуется костная мозоль. Для того чтобы выбрать способ фиксации костных отломков, необходимо учитывать: Общее состояние пострадавшего; Возраст пациента; Локализацию и характер повреждения кости; Наличие осложнений перелома; Обширность повреждения кожных покровов и мягких тканей при открытых переломах; Характер раневой поверхности; Степень загрязнения раны. Для образования хорошей костной мозоли необходимо: Анатомически правильное расположение костных отломков; Между концами костных отломков должны отсутствовать прослойки мягких тканей; Должна быть обеспечена неподвижность костных отломков и фрагментов в месте перелома; Хорошее состояние окружающих мягких тканей; Дозированная нагрузка на травмированную конечность. Как проводится скелетное вытяжение Для того чтобы обеспечить постоянное скелетное вытяжение, врач должен провести металлическую спицу Киршнера через определенную точку на конечности, локализация которой зависит от вида и места перелома. Перед тем как совершить эту манипуляцию, необходимо провести местное обезболивание части ноги или руки. Каждое травматологическое отделение стационара обеспечено специальной медицинской техникой и аппаратурой для проведения этой манипуляции. С каждым годом эта методика совершенствуется, внедряются в практику новые технологии и способы вытяжения. Стандартные методы скелетного вытяжения, как правило, очень жесткие. Любые движения больного в постели, подкладывание судна или перестилка белья могут вызвать колебания силы вытяжения. В результате у больного в зоне перелома нарушается покой и возникают различные болевые ощущения и тоническое напряжение мышц. Для устранения нежелательных последствий колебания вставляется небольшая пружина между скобой и блоком. Основные показания для скелетного вытяжения Винтообразные переломы бедра и голени; Оскольчатые переломы бедра и голени; Множественные переломы костей бедра и голени; Перелом диафизарной части плечевой кости; Перелом диафизарной части бедренной кости; Выраженное смещение костных отломков по длине; В травматологии существуют определенные точки проведения спиц: При переломе лопатки и плечевой кости — через локтевой отросток; При повреждении таза и большеберцовой кости – через надмыщелковую область или бугристость на большеберцовой кости; При нарушении анатомической целостности костей голени – через нижнюю часть надлодыжечной области; При переломах голеностопного сустава — через пяточную кость ноги.
После того как врач провел спицу через кость, она должна закрепиться в скобе специальной конструкции. После этого через систему грузов необходимо установить первоначальный груз. Как определить величину первоначального вправляющего груза При переломах плечевой кости вес груза примерно 2-4 кг; При переломах бедренной кости вес груза составляет около 15% от веса больного; При переломах костей голени используется груз около 10% от веса больного; При переломах костей таза груз должен устанавливаться на 2-3 кг больше, чем при переломах бедра. Спустя 1-2 суток после начала лечения в стационаре врач должен подобрать больному индивидуальный вправляющий груз, основываясь на данных контрольной рентгенограммы. При скелетном вытяжении поврежденная верхняя или нижняя конечность должна занимать длительное время определенное вынужденное положение. Если у больного диагностирован перелом лопатки, то его рука на стороне повреждения отводится в плечевом суставе до угла 90 градусов, а затем производится сгибание в локтевом суставе до прямого угла. При этом предплечье пострадавшего должно занимать среднее положение между пронацией и супинацией. В этом случае используется фиксация верхней конечности клеевым вытяжением с грузом до одного килограмма по оси предплечья. Если в результате травмы произошел перелом плечевой кости, то у пациента положение травмированной руки такое же, однако в плечевом суставе рука должна быть согнута под углом 90 градусов. При переломах костей нижней конечности нога пострадавшего укладывается на шину Белера. При помощи именно такого положения удается достигнуть равномерного расслабления крупных и средних мышц-антагонистов. Чем определяется длительность постельного режима при скелетном вытяжении Срок госпитализации больного зависит от вида и сложности перелома, а также от наличия сопутствующей патологии. При переломах костей верхней конечности и голени средняя продолжительность стационарного лечения составляет 1.5-2 месяца. При повреждении костей таза и бедра больной должен находиться в постели в течение 1.5-2 месяцев. Основным клиническим критерием, который определяет окончание скелетного вытяжения, является исчезновение симптома патологической подвижности костных отломков в месте перелома. Этот достоверный признак обязательно должен быть подтвержден не только клинически, но и рентгенологически. После этого больного необходимо перевести на фиксационный метод лечения.
Как у любого метода лечения, у скелетного вытяжения существуют свои плюсы и минусы.
Виды гипсовых повязок
- окончатая (а) - подкладочная
Показаниями к ее применению являются туберкулез и деформация позвоночника. Можно использовать ее и для транспортировки при повреждениях позвоночника. Больного укладывают на живот. Гипсовую кроватку изготавливают из широких бинтов или отдельных слоев заранее прогипсованной марли. Проводится тщательное моделирование по телу. После застывания кроватку снимают и обрезают ее края. Кроватка сохнет в течение 1—2 сут, после чего в нее укладывают больного.
I. Методический блок Тема: Проведение лечебной иммобилизации № 13 Специальность 34.02.01 Сестринское дело Дисциплина: ПМ 02 МДК 02.01.Сестринская помощь пациентам хирургического профиля Курс: I (II) Семестр: 2 (4) Количество часов 4 1. Учебные цели: формирование алгоритма лечебной повязки Студент должен знать: · Виды перевязочного материала · Базовые приемы наложения повязки и фиксации · Алгоритм выполнения неоперативного хирургического приема · Варианты использования Развивающие цели: способствовать развитию: общения, внимания, памяти, профессионального мышления, уважения к больному, развитию логического и клинического мышления.
Воспитательные цели: · воспитывать в студентах чувство гордости и любви к будущей профессии; · формировать неотъемлемые человеческие качества: честность, порядочность, отзывчивость, достоинство, доброту. 4. Общие компетенции: ОК 1- ОК 12 Межпредметные связи: Анатомия, физиология, фармакология Организационная структура лекции
II. Информационный блок План проведения практического занятия № 13 Проведение лечебной иммобилизации Консолидация переломов имеет сложный патогенез. В зоне перелома всегда возникают явления асептического (безмикробного) воспаления. В зоне перелома появляется серозное пропитывание мягких тканей, местное повышение температуры. В первые дни может наблюдаться общая температурная реакция, иногда она достигает 38°С. Причиной повышения температуры является всасывание крови и продуктов клеточного распада. В зависимости от локализации перелома в первые 2—3 нед возникает первичная костная мозоль. В процессе ее образования принимают участие излившаяся во время перелома кровь, надкостница, гаверсовы каналы кости и клетки эндоста. В зависимости от того, откуда преимущественно образуется костная мозоль, различают следующие ее виды: 1) эндостальную — из клеток эндоста; 2) интеростальную — из гаверсовых каналов; 3) периостальную — из надкостницы; 4) параостальную — из окружающих мягких тканей. При образовании костной мозоли динамически происходит ряд конструктивных изменений. Сначала в зоне перелома образуется первичная костная мозоль. Она довольно мягкая и не выявляется рентгенологически. В дальнейшем в ней хорошо дифференцируется костная ткань и происходит отложение солей извести — появляется вторичная костная мозоль. Последняя плотна на ощупь, прочно удерживает костные отломки, по размерам значительно больше поврежденного участка кости и в виде манжетки окружает костные отломки. Вторичная костная мозоль хорошо видна рентгенологически. Впоследствии избыток костной мозоли рассасывается и перелом вообще может не выявляться. Принципы лечения переломов. В основе лечения переломов лежат сопоставление костных отломков (репозиция) и удержание их в таком положении до образования костной мозоли (фиксация). Перед репозицией костных отломков рекомендуется произвести местное обезболивание (введение 10—20 мл 2% раствора новокаина в зону перелома). Помимо снятия болей, обезболивание способствует расслаблению скелетной мускулатуры, что облегчает правильное сопоставление костных отломков. Для удержания костных отломков в правильном положении: 1) накладывают гипсовую повязку; 2) применяют накожное или скелетное вытяжение;
|
|||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2021-01-08; просмотров: 87; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.149.27.202 (0.14 с.) |
||||||||||||||||||||||||||||||||||||||||||||||||||