Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Российское респираторное обществоСтр 1 из 4Следующая ⇒
Российское респираторное общество
Федеральные клинические рекомендации по диагностике и лечению Бронхиальной астмы
2013 Коллектив авторов
Оглавление
1. Методология............................................................................................................................................ 4 2. Определение, принципы диагностики у взрослых и детей............................................................. 6 2.1. Диагностика БА у детей....................................................................................................................... 8 2.2. Диагностика БА у взрослых............................................................................................................ 10 2.3. Дифференциальный диагноз БА у взрослых................................................................................. 11 2.4. Спирометрия и тесты на обратимость............................................................................................ 12 3. Определение степени тяжести бронхиальной астмы..................................................................... 15 4. Лечение стабильной астмы................................................................................................................. 16 4.1. Понятие о контроле над бронхиальной астмой............................................................................ 16 4.2. Ступенчатая терапия бронхиальной астмы у детей, подростков и взрослых.......................... 17 4.3. Ингаляционные устройства............................................................................................................. 22 5. Лечение обострений БА....................................................................................................................... 22 5.1. Лечение обострений БА у детей и подростков............................................................................. 22 5.2..Лечение обострений БА у взрослых............................................................................................... 24 6. Астма беременных................................................................................................................................ 27 7. Трудная для контроля астма............................................................................................................... 28 8. Отдельные варианты............................................................................................................................ 29 9. Профессиональная астма……………………………………………………………………………………………………………………………………………………………….31 9. Профилактика и реабилитация пациентов с астмой…………………………………………………………………..36 10. Образование и обучение пациентов с БА………………………………………………………………………………… 39
Приложение…………………………………..…………………………………………………………………………………………………40
1. Методология Методы, использованные для сбора/селекции доказательств: поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств: доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составляла 5 лет. Методы, использованные для оценки качества и силы доказательств: · Консенсус экспертов; · Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций (Таблица 1):
Методы, использованные для анализа доказательств: · Обзоры опубликованных мета-анализов; · Систематические обзоры с таблицами доказательств. Описание методов, использованных для анализа доказательств: При отборе публикаций как потенциальных источников доказательств использованная в каждом исследовании методология изучается для того, чтобы убедиться в ее валидности. Результат изучения влияет на уровень доказательств, присваиваемый публикации, что, в свою очередь, влияет на силу вытекающих из нее рекомендаций.
На процессе оценки, несомненно, может сказываться и субъективный фактор. Для минимизации потенциальных ошибок каждое исследование оценивалось независимо, т.е. по меньшей мере, двумя независимыми членами рабочей группы. Какие-либо различия в оценках обсуждались уже всей группой в полном составе. При невозможности достижения консенсуса привлекался независимый эксперт. Таблицы доказательств: Таблицы доказательств заполнялись членами рабочей группы. Методы, использованные для формулирования рекомендаций: Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций (таблица 2):
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ: Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались. Метод валидизации рекомендаций: · Внешняя экспертная оценка; · Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций: Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых попросили прокомментировать прежде всего то, насколько интерпретация доказательств, лежащих в основе рекомендаций, доступна для понимания. Получены комментарии со стороны врачей первичного звена и участковых терапевтов в отношении доходчивости изложения рекомендаций и их оценки важности рекомендаций как рабочего инструмента повседневной практики. Предварительная версия была также направлена рецензенту, не имеющему медицинского образования, для получения комментариев с точки зрения перспектив пациентов. Комментарии, полученные от экспертов, тщательно систематизировались и обсуждались председателем и членами рабочей группы. Каждый пункт обсуждался, и вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не вносились, то регистрировались причины отказа от внесения изменений. Консультация и экспертная оценка: Предварительная версия была выставлена для широкого обсуждения на сайте РРО для того, чтобы лица, не участвующие в конгрессе, имели возможность принять участие в обсуждении и совершенствовании рекомендаций. Проект рекомендаций был рецензирован также независимыми экспертами, которых попросили прокомментировать, прежде всего, доходчивость и точность интерпретации доказательной базы, лежащей в основе рекомендаций.
Рабочая группа: Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму. Основные рекомендации: Сила рекомендаций (A – D), уровни доказательств (1++, 1+, 1-, 2++, 2+, 2-, 3, 4) и индикаторы доброкачественной практики - good practice points (GPPs) приводятся при изложении текста рекомендаций. Диагностика БА у детей
Прочие методы исследования · У детей младше 5 лет – компьютерная бронхофонография · Рентгенография грудной клетки (для исключения альтернативного диагноза) · Пробное лечение (ответ на противоастматическую терапию) · В анализах крови при БА характерных изменений нет. Часто выявляется эозинофилия, однако ее нельзя считать патогномоничным симптомом · В мокроте у детей с бронхиальной астмой могут выявляться эозинофилы, спирали Куршмана · В дифференциальной диагностике используют следующие методы: бронхоскопию, компьютерную томографию. Пациент направляется на консультации специалистов (оториноларинголога, гастроэнтеролога, дерматолога)
Диагностика БА у взрослых Первичное обследование: Диагностика астмы основана на обнаружении характерных черт, симптомов и признаков при отсутствии альтернативного объяснения их возникновения. Главным является получение точной клинической картины (истории). Проводя первичную диагностику, основывайтесь на тщательной оценке симптомов и степени обструкции дыхательных путей. · У пациентов с высокой вероятностью астмы сразу приступайте к пробному лечению. Предусмотрите дополнительные исследования в случае недостаточного эффекта. · У пациентов с низкой вероятностью астмы, у которых симптомы предположительно могут быть результатом другого диагноза, проведите обследование и назначьте лечение соответственно ситуации. Пересмотрите диагноз у тех пациентов, лечение которых не дает результатов. · Предпочтительный подход к пациентам со средней вероятностью астмы – продолжить обследование, одновременно назначив пробное лечение в течение определенного периода времени до подтверждения диагноза и определения поддерживающего лечения. Клинические признаки, повышающие вероятность наличия астмы: · Наличие более одного из следующих симптомов: хрипы, удушье, чувство заложенности в грудной клетке и кашель, особенно в случаях: - ухудшения симптомов ночью и рано утром; - возникновения симптомов при физической нагрузке, воздействии аллергенов и холодного воздуха;
- возникновения симптомов после приема аспирина или бета-блокаторов. · Наличие атопических заболеваний в анамнезе; · Наличие астмы и/или атопических заболеваний у родственников; · Распространенные сухие свистящие хрипы при выслушивании (аускультации) грудной клетки; · Низкие показатели пиковой скорости выдоха или объёма форсированного выдоха за 1 секунду (ретроспективно или в серии исследований), необъяснимые другими причинами; · Эозинофилия периферической крови, необъяснимая другими причинами.
Клинические признаки, уменьшающие вероятность наличия астмы: · Выраженные головокружения, потемнение в глазах, парестезии; · Хронический продуктивный кашель при отсутствии свистящих хрипов или удушья; · Постоянные нормальные результаты обследования грудной клетки при наличии симптоматики; · Изменение голоса; · Возникновение симптомов исключительно на фоне простудных заболеваний; · Наличие существенной истории курения (более 20 пачек/лет); · Заболевания сердца; · Нормальные показатели пиковой скорости выдоха или спирометрии при наличии симптоматики (клинических проявлений)[1].
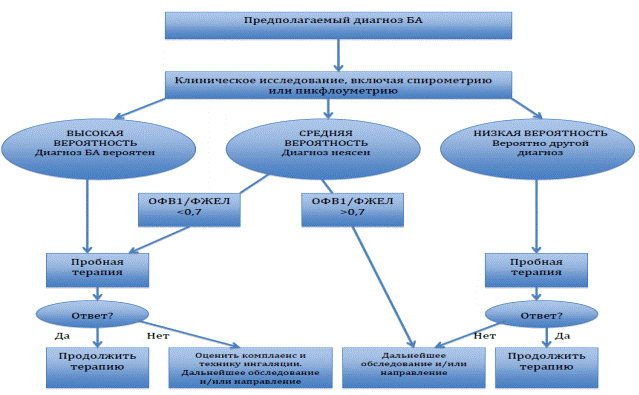
Алгоритм исследования пациента с подозрением на БА (Рис. 1).
Терапевтические пробы и тесты на обратимость:
Использование ОФВ1 или ПСВ как основных методов оценки обратимости или ответа на терапию находит более широкое использование у пациентов с исходной бронхиальной обструкцией.
Пациенты с отсутствием бронхиальной обструкции: У пациентов с показателями спирометрии в пределах нормы следует провести дополнительное исследование для выявления бронхиальной гиперреактивности и/или воспаления дыхательных путей. Эти тесты достаточно чувствительны, поэтому нормальные результаты, полученные при их проведении, могут служить подтверждением отсутствия БА. · Пациентам без признаков бронхиальной обструкции и со средней вероятностью астмы необходимо назначить дополнительные исследования перед назначением терапии
Исследование бронхиальной гиперреактивности: · Тесты бронхиальной гиперреактивности (БГР) не применяются широко в клинической практике. Обычно выявление БГР основано на измерении ответа показателя ОФВ1 в ответ на ингаляцию повышающихся концентраций метахолина. Ответ рассчитывается в виде концентрации (или дозы) провокационного агента, вызывающих 20% падение показателя ОФВ1 (ПК20 илиПД20) с использованием линейной интерполяции логарифма концентрации кривой доза-ответ. · Распределение показателей БГР в популяции нормальное, 90-95% здорового населения имеют показатели ПК20 > 8 мг/мл (эквивалентные ПД20 > 4 микромоль). Этот уровень имеет показатель чувствительности в пределах 60-100% при выявлении клинически диагностированной астмы. · У пациентов с нормальной легочной функцией исследование БГР имеет преимущество по сравнению с другими тестами при выявлении больных с БА (табл. 4). Напротив, тесты БГР играют незначительную роль у пациентов с установленной бронхиальной обструкцией, т.к. показатель специфичности теста имеет низкий уровень. · Другие применяемые бронхоконстрикторные тесты – с непрямыми провокационными агентами (маннитол, тест с физической нагрузкой). Положительный ответ на эти стимулы (т.е. падение ОФВ1 более, чем на 15%) – специфический индикатор БА. Однако эти тесты менее специфичны, чем исследования с метахолином и гистамином, особенно у пациентов, получающих антиастматическую терапию.
Методы оценки воспаления дыхательных путей (табл. 4)
Тест |
Норма |
Валидность | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| чувствительность | специфичность | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Метахолиновая ПК20 | >8 мг/мл | Высокая | Средняя | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Непрямая провокация * | Варьирует | Средняя# | Высокая | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| FENО | <25 ppb | Высокая# | Средняя | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Эозинофилы в мокроте | <2% | Высокая# | Средняя | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Вариабельность ПСВ (% от максиума) | <8** <20%*** | Низкая | Средняя | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
PC20 = провокационная концентрация метахолина, вызывающая 20% падение ОФВ1; FENO = выдыхаемая концентрация оксида азота
*т.е. провокация физической нагрузкой, ингаляцией маннитола; # у нелеченных пациентов; **при двукратном измерении в течение суток; ***при более чем четырехкратных измерениях
Мониторирование ПСВ:
· Регистрируется лучший показатель после 3 попыток выполнения форсированного маневра с паузой, не превышающей 2 сек после вдоха. Маневр выполняется сидя или стоя. Большее количество измерений выполняется в том случае, если разница между двумя максимальными показателями ПСВ превышает 40 л/мин.
· ПСВ используется для оценки вариабельности воздушного потока при множественных измерениях, выполняемых в течение по меньшей мере 2 недель. Повышенная вариабельность может регистрироваться при двукратных измерениях в течение суток. Более частые измерения улучшают оценку. Повышение точности измерений в этом случае достигается в особенности у пациентов со сниженной комплаентностью.
· Вариабельность ПСВ лучше всего рассчитывается как разница между максимальным и минимальным показателем в процентах по отношению к среднему или максимальному суточному показателю ПСВ.
· Верхняя граница нормальных значений для вариабельности в % от максимального показателя составляет около 20% при использовании 4 и более измерений в течение суток. Однако она может быть ниже при использовании двукратных измерений. Эпидемиологические исследования показали чувствительность в пределах 19 и 33% для идентификации клинически диагностированной астмы.
· Вариабельность ПСВ может быть повышена при заболеваниях, с которыми чаще всего проводится дифференциальная диагностика астмы. Поэтому в клинической практике отмечается более низкий уровень специфичности повышенной вариабельности ПСВ, чем в популяционных исследованиях.
· Частая регистрация ПСВ на рабочем месте и вне работы важна при подозрении на наличие профессиональной астмы у пациента. В настоящее время существуют компьютерные программы по анализу измерений ПСВ на рабочем месте и вне его, для автоматического расчета эффектов профессионального воздействия.
· Показатели ПСВ должны интерпретироваться с осторожностью с учетом клинической ситуации. Исследование ПСВ более применимо для мониторирования пациентов с уже установленным диагнозом астмы, чем для первичной постановки диагноза
Лечение стабильной астмы
Рис. 2. Ступенчатая терапия бронхиальной астмы
 |
| Ступень 1: |
| [А] (взрослые и подростки), [B] (дети в возрасте от 5 до 12 лет), [D] (дети до 5 лет) · ингаляционные β2-агонисты короткого действия применяются в качестве неотложной облегчающей терапии у всех пациентов с симптомами астмы на всех ступенях терапии. · У больных с высокой частотой использования ингаляционных короткодействующих β2 -агонистов необходимо провести коррекцию тактики лечения астмы. |
| Ступень 2: |
| Антилейкотриеновые препараты или кромоны [A] (дети с двух лет) – рекомендуются как предотвращающие обострение при бронхиальной астме в сочетании с аллергическим ринитом, при вирусиндуцированной бронхиальной астме, астме физического усилия. Ингаляционные стероиды [А] (взрослые и подростки); [А] (дети в возрасте от 5 до 12 лет); [А] (дети до 5 лет) - ингаляционные стероиды рекомендуются как превентивные препараты для взрослых и детей для достижения целей лечения. · Начальная доза ингаляционных стероидов выбирается согласно тяжести заболевания. · У взрослых стартовая доза, как правило, эквипотентна дозе беклометазона дипропионата (БДП) 400 мкг в день, у детей эквипотентна БДП 200 мкг в день. У детей в возрасте до пяти лет могут быть необходимы более высокие дозы, если есть проблемы с доставкой лекарственных средств. · Дозы ингаляционных стероидов титруются до самой низкой дозы, при которой сохраняется эффективный контроль астмы. Частота дозирования ингаляционных стероидов [А] (взрослые и подростки); [А] (дети в возрасте от 5 до 12 лет); [А] (дети до 5 лет) - Ингаляционные стероиды первоначально назначаются два раза в день, за исключением некоторых современных стероидов, назначаемых однократно в день. [А] (взрослые и подростки); [А] (дети в возрасте от 5 до 12 лет); [А] (дети в возрасте до 5 лет) – после достижения хорошего контроля ингаляционные стероиды можно применять один раз в день в той же суточной дозе. Для детей, получающих ≥ 400 мкг в день беклометазона дипропионата (БДП) или эквивалент: · В плане должны быть конкретные письменные рекомендации о замене стероидов в случае тяжелого интеркуррентного заболевания. · Ребенок должен быть под наблюдением педиатра и специалиста аллерголога/пульмонолога в период длительного лечения. |
| Ступень 3: |
| Возможные дополнения к терапии при недостаточной эффективности лечения на 2 ступени: · [А] (взрослые и подростки), [B] (дети в возрасте от 5 до 12 лет) – первым выбором дополнения к терапии ингаляционными стероидами у взрослых и детей в возрасте от 5 до 12 лет является добавление ингаляционных длительно действующих β2- агонистов при дозе 400 мкг БДП или эквивалента в сутки · [B] (дети до 5 лет) - первым выбором в качестве дополнения к терапии ингаляционными стероидами являются антагонисты лейкотриеновых рецепторов. · [D] (взрослые и подростки); [D] (дети в возрасте от 5 до 12 лет) – если контроль астмы остается субоптимальным после добавления ингаляционных длительно действующих β2 агонистов, то доза ингаляционных стероидов в эквиваленте БДП должна быть увеличена до 800 мкг/сут у взрослых или 400 мкг/сут у детей от 5 до 12 лет У взрослых и подростков с недостаточным контролем астмы на низких дозах ИГКС добавление ДДБА более эффективно, чем увеличение дозы ИГКС, в снижении частоты обострений, требующих применения пероральных стероидов, а также в улучшении показателей функции дыхания и уменьшении симптомов. Ингаляторы, содержащие фиксированные комбинации, гарантируют применение ДДБА только вместе с ИГКС и могут улучшать комплаентность. При уменьшении объема терапии, включающей комбинацию ИГКС/ДДБА, вероятность сохранения контроля выше при уменьшении дозы ИГКС в составе комбинации и отмене ДДБА после перехода на низкие дозы ИГКС. |
| Ступень 4: |
| [D] (взрослые и подростки); [D] (дети в возрасте от 5 до 12 лет) – если контроль остается недостаточным на дозе 800 мкг БДП день (взрослые и подростки) и 400 мкг в день (дети от 5 до 12 лет) ингаляционных стероидов в комбинации с длительно действующим β2- агонистом (ДДБА), рассматриваются следующие варианты: · повышение дозы ингаляционных стероидов до максимальных (табл.6) + ДДБА · добавление антилейкотриеновых препаратов · добавление теофиллина замедленного высвобождения Высокие дозы ингаляционных стероидов могут применяться с помощью дозированных аэрозольных ингаляторов (ДАИ) со спейсером или через небулайзер. Если дополнительное лечение неэффективно, следует прекратить прием препаратов (в случае увеличения дозы ингаляционных стероидов – уменьшить до первоначальной дозы). Прежде чем перейти к 5 ступени, направить пациентов с неадекватно контролируемой астмой, особенно детей, в отделение специализированной помощи для обследования. У детей всех возрастов, которые получают специализированную медицинскую помощь, можно применить более высокие дозы ингаляционных кортикостероидов (более 800 мкг/сутки), прежде чем перейти к 5 ступени (нет контролируемых исследований). |
| Ступень 5: |
| Максимальная доза ИГКС до 1000 мкг в эквиваленте БДП Минимально возможная доза пероральных стероидов Анти-lgE-терапия |
| Пациенты на пероральных стероидах, которые ранее не получали ингаляционной терапии |
| [А] (взрослые и подростки); [D] (дети в возрасте от 5 до 12 лет) - у взрослых рекомендуется метод элиминации или уменьшения дозы стероидных таблеток на ингаляционных стероидах в дозах до 2000 мкг/сутки, если потребуется. У детей в возрасте от 5 до 12 лет необходима очень осторожная тактика при превышении дозы ингаляционных стероидов 800 мкг/сутки. [D] (взрослые и подростки); [D] (дети в возрасте от 5 до 12 лет), D (дети до 5 лет) – возможно пробное лечение с пролонгированными β2-агонистами, антагонистами лейкотриеновых рецепторов и теофиллинами в течение примерно шести недель. Они должны быть отменены, если нет уменьшения дозы стероидов, улучшения симптомов или функции легких. |
Таблица 6. Сравнительные эквипотентные суточные дозы (мкг) ИГКС для базисной терапии астмы у взрослых и подростков старше 12 лет (по GINA 2012 г.)
| Препарат | Низкие дозы | Средние дозы | Высокие дозы |
| Беклометазон ДАИ неэкстрамелкодисперсный | 200-500 | >500-1000 | >1000-2000 |
| Беклометазон ДАИ экстрамелкодисперсный | 100-250 | >250-500 | >500-1000 |
| Будесонид ДАИ, ДПИ | 200-400 | >400-800 | >800-1600 |
| Флутиказон ДАИ, ДПИ | 100-250 | >250-500 | >500-1000 |
| Мометазон ДПИ | 200 | ≥400 | ≥800 |
| Циклесонид ДАИ | 80-160 | >160-320 | >320-1280 |
Примечание: эти лекарственные эквиваленты являются приблизительными и зависят от других факторов, таких как ингаляционная техника.
ДАИ - дозированный аэрозольный ингалятор; ДПИ - дозированный порошковый ингалятор.
Таблица 6а. Сравнительные эквипотентные суточные дозы (мкг) ИГКС для базисной терапии астмы у детей в возрасте 5-12 лет (по GINA 2012 г.)
| Препарат | Низкие дозы | Средние дозы | Высокие дозы |
| Беклометазон ДАИ неэкстрамелкодисперсный | 100-200 | >200-400 | >400 |
| Будесонид ДАИ, ДПИ | 100-200 | >200-400 | >400 |
| Будесонид суспензия для ингаляции через небулайзер | 250-500 | >500-1000 | >1000 |
| Флутиказон ДАИ, ДПИ | 100-200 | >200-500 | >500 |
| Циклесонид ДАИ | 80-160 | >160-320 | >320 |
Примечание: эти лекарственные эквиваленты являются приблизительными и зависят от других факторов, таких как ингаляционная техника.
ДАИ - дозированный аэрозольный ингалятор; ДПИ - дозированный порошковый ингалятор.
Ингаляционные устройства
| Техника и обучение |
| [B] (взрослые и подростки); (дети в возрасте от 5 до 12 лет); (дети до 5 лет) – назначают ингаляторы только после того, пациенты прошли обучение использованию устройства и показали удовлетворительную технику |
| Доставка бронхолитиков |
| Обострение астмы [А] (взрослые и подростки); [А] (дети в возрасте от 5 до 12 лет); [B] (дети до 5 лет) – у детей и взрослых с легким и умеренным обострением бронхиальной астмы следует использовать дозированные аэрозольные ингаляторы (ДАИ) + спейсер или небулайзер с подбором дозы в соответствии с эффектом терапии Ремиссия (Стабильная астма) [А] (Дети в возрасте от 5 до 12 лет); [В] (дети в возрасте от 5 до 12 лет) – ДАИ + спейсер столь же эффективен, как любой другой ручной ингалятор. [А] (Взрослые и подростки) – у взрослых ДАИ ± спейсер столь же эффективен как любой другой ручной ингалятор, но пациенты могут предпочесть некоторые виды порошковых ингаляторов (ДПИ). Выбор ингаляционного бронхолитика для стабильной астмы должен основываться на предпочтении пациента и оценке правильности использования. Многие пациенты не готовы использовать спейсер, предпочитая небулайзер. |
| Ингаляционные стероиды при стабильной БА |
| У детей от 0 до 5 лет ДАИ + спейсер является предпочтительным способом доставки бронхолитиков или ингаляционных стероидов. Лицевая маска необходима, если ребенок не может дышать из спейсера с использованием мундштука. При неэффективности используется небулайзер. Дозирующие порошковые ингаляторы (ДПИ) обычно проще использовать, однако они требуют определенного усилия вдоха (достижения минимальной скорости вдоха). |
Лечение обострений БА
Астма беременных
Физиологические изменения, происходящие при беременности, могут вызвать как ухудшение, так и улучшение течения астмы.
Беременность может влиять на течение астмы, а сама астма может влиять на беременность.
| D | Контроль бронхиальной астмы важен во время беременности, как для матери, так и для ребенка, уменьшая риск возможных осложнений. |
| С | Тщательное наблюдение является важной составляющей ведения беременной женщины со среднетяжелой и тяжелой астмой для сохранения хорошего контроля. |
| Важно чтобы женщины, которые курят, знали, что это опасно как для самой женщины, так и для ее ребенка, и необходимо оказывать помощь в отказе от курения. |
Терапия кормящих
| С |
|
Трудная для контроля астма
Для трудно контролируемой астмы характерно постоянное наличие симптомов или частые обострения, поэтому проводите лечение, соответствующее 4 – 5 ступеням.
Ведение больных с трудной для контроля астмой
| D | Пациенты с тяжелой астмой должны постоянно наблюдаться для: · подтверждения диагноза · для идентификации механизмов, определяющих постоянные симптомы и оценки правильности проводимой терапии |
| D | · Необходимо оценивать различные сопутствующие заболевания пациента, которые могут определять невозможность достижения контроля астмы. |
| C | · Плохое соблюдение предписанной терапии может быть одним из возможных механизмов формирования тяжелой астмы. |
Психологические факторы
| С | Работники здравоохранения должны осознавать, что плохо контролируемая астма обычно ассоциируется с большими психологическими проблемами. |
| D | Психологические проблемы должны рассматриваться как часть трудно контролируемой астмы, у детей это может включать психологические проблемы в семье. |
Особые методы лечения
| В | При отсутствии контроля с применением полного объема стандартной терапии может быть рассмотрена возможность применения омализумаба – моноклональных антител против IgЕ. Это решение принимается экспертами, имеющими опыт подобной терапии, на основании совокупности клинических, лабораторных и инструментальных методов исследования, а также общей картины заболевания пациента (у детей – с 6-ти лет). |
8. Отдельные варианты