Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Глава 4. Заболевания толстой и тонкой кишкиСодержание книги
Поиск на нашем сайте
Глава 4. Заболевания толстой и тонкой кишки
ФУНКЦИОНАЛЬНЫЕ ЗАБОЛЕВАНИЯ КИШЕЧНИКА Синдром раздраженного кишечника
Коды по МКБ-10 K58. Синдром раздраженного кишечника. K58.0. Синдром раздраженного кишечника с диареей. K58.9. Синдром раздраженного кишечника без диареи. К59.0. Синдром раздраженного кишечника с запором.
Синдром раздраженного кишечника - комплекс функциональных нарушений работы кишечника, наиболее частыми симптомами которого являются нарушение акта дефекации, различные варианты абдоминального болевого синдрома при отсутствии воспалительных или иных органических изменений кишечной трубки. Синдромом раздраженного кишечника (СРК) страдают от 14 до 48% людей во всем мире. Однако многие пациенты не обращаются за медицинской помощью, поэтому эти показатели можно считать заниженными. Женщины страдают СРК в 2 раза чаще, чем мужчины. Среди детского населения в США признаки СРК имеют 6% младших и 14% старших школьников, в Италии - 13,9%, в Китае - 13,3% детей. Распространенность СРК у детей в России не уточнена.
Этиология и патогенез
СРК является био-психо-социальным расстройством, т.е. в основе его развития лежит взаимодействие двух основных патологических механизмов: психосоциального воздействия и сенсорно-моторной дисфункции - нарушений висцеральной чувствительности и двигательной активности кишечника. В патогенезе СРК имеют значение следующие факторы: • нарушение деятельности центральной и вегетативной нервной системы, приводящее к изменениям моторной функции кишки из-за повышенной чувствительности рецепторов стенки кишки к растяжению. Боли и диспепсические расстройства наблюдаются при более низком пороге возбудимости, чем у здоровых детей; • недостаток балластных веществ (растительной клетчатки) в питании детей с утратой условного рефлекса на акт дефекации и асинергией мышечных структур тазовой диафрагмы, способствующий снижению эвакуаторной функции кишечника; • вторичное развитие при хронических гастритах, ЯБ, панкреатитах и др.; • перенесенные ранее острые кишечные инфекции с развитием кишечного дисбиоза.
Классификация
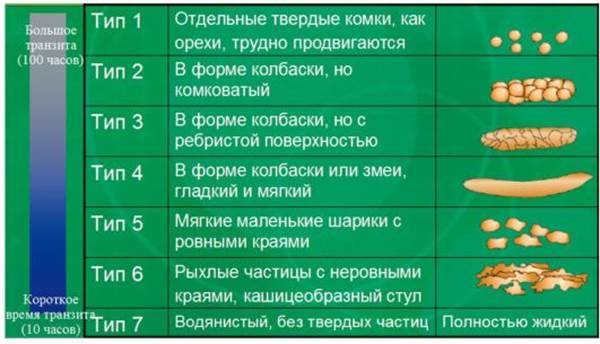
Согласно Бристольской шкале формы кала у детей старшего возраста и взрослых выделяют 7 типов фекалий (рис. 4-1). Шкалу разработал английский исследователь Х. Мейерс в 1997 г. Тип стула зависит от времени пребывания его в толстой и прямой кишке. Типы стула 1 и 2 характерны для запора, типы 3 и 4 считаются идеальным стулом (особенно тип 4, так как он легче проходит через прямую кишку в процессе дефекации), типы 5-7 характерны для диареи, особенно последний.
Рис. 4-1. Бристольская шкала формы кала
Предложена следующая классификация СРК (IBS) по преобладающей форме стула: • СРК с преобладанием запора (IBS-C); • СРК с преобладанием диареи (IBS-D); • смешанный СРК (IBS-М); • неклассифицируемый СРК. Дефекация у пациентов часто изменяется с течением времени (запор сменяется диареей и наоборот), поэтому предложен термин «перемежающийся СРК» (IBS-A). В настоящее время выделяют постинфекционный СРК (PI-IBS), развившийся после перенесенных острых кишечных инфекций, при котором обнаруживают маркеры инфекций в биоматериалах, полученных от больного, имеется нарушение микрофлоры в кишечнике. Положительный эффект дает лечение антисептиками и пробиотиками. Данный факт крайне важен в педиатрической практике в связи с высокой удельной частотой кишечных инфекций у детей.
Клиническая картина
Диагностическими критериями СРК являются следующие. Рецидивирующая боль в животе или дискомфорт по крайней мере 3 дня в месяц за последние 3 мес, связанные с двумя или более из следующих ниже признаков: • улучшением после дефекации; • началом, связанным с изменением частоты стула; • началом, связанным с изменением формы стула. Дополнительные симптомы: • патологическая частота стула (менее 3 раз в неделю или более 3 раз в сутки); • патологическая форма стула (комковатый/твердый или жидкий/водянистый); • натуживание при дефекации; • императивный позыв или чувство неполного опорожнения, выделение слизи и вздутие.
Клиническими признаками СРК также являются изменчивость и многообразие жалоб, отсутствие прогрессирования, нормальные масса тела и общий вид ребенка, усиление симптомов при стрессе, отсутствие их ночью, связь с другими функциональными расстройствами. У подростков и юношей могут быть внекишечные симптомы: раннее насыщение, тошнота, чувство переполнения в подложечной области после приема небольшого количества пищи, чувство комка в горле, похолодание конечностей, быстрая утомляемость, плохой сон или сонливость в дневное время, головная боль, дизурические явления. У девочек отмечаются боли в пояснице, дисменорея и др. Эти проявления усугубляют течение СРК и во многом обусловлены психологическими факторами.
Диагностика
Первичные обязательные исследования: общеклинические, печеночные пробы, бактериологический посев кала, анализ кала на скрытую кровь, ректороманоскопия, ультрасонография внутренних органов, эзофагогастродуоденоскопия. В ходе исследований необходимо исключить органическую патологию.
Лечение
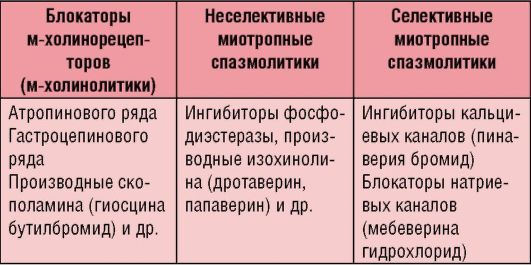
Лечение комплексное, с повышением физической активности, психотерапевтическим воздействием. Назначение миотропных спазмолитиков для лечения СРК является более результативным, чем применение анальгетических препаратов, которые притупляют боль, но не устраняют ее причину. По механизму действия различают нейро- и миотропные спазмолитические средства (табл. 4-1).
Таблица 4-1. Классификация спазмолитиков по механизму действия
Из миотропных спазмолитиков детям в возрасте от 6 мес до 2 лет назначают внутрь папаверин по 5 мг, 3-4 лет - 5-10 мг, 5-6 лет - 10 мг, 7-9 лет - 10-15 мг, 10-14 лет - 15-20 мг 2 раза в сутки; дротаверин (но-шпа*, спазмол*) детям в возрасте 3-6 лет - по 40-120 мг в 2-3 приема, максимальная суточная доза - 120 мг; 6-18 лет - 80-200 мг в 2-5 приемов, суточная доза - 240 мг. Пинаверия бромид (дицетел*) рекомендуют по 50 мг 3 раза в сутки или по 100 мг 2 раза в сутки детям подросткового возраста. Таблетки не разжевывают, не следует их принимать перед сном.
Блокатор м-холинорецепторов - гиосцина бутилбромид (бускопан*) в суппозиториях и таблетках по 10 мг применяют с 6-летнего возраста по 1-2 таблетки (или по 1-2 ректальных суппозитория) по 10-20 мг 3 раза в сутки. Устраняет спазм, не изменяя нормальную перистальтику кишечника, мебеверин (дюспаталин*, спарекс*) в таблетках по 135 мг и в капсулах ретард по 200 мг, который назначают с 6 лет в дозе 2,5 мг/кг в 2 приема за 20 мин до еды. По достижении эффекта дозу постепенно снижают в течение нескольких недель. Замедление моторики кишечника можно достичь назначением адсорбентов, например, таких как смектит диоктаэдрический (смекта*, неосмектин*), в то время как применение лоперамида (имодиума*) оправданно только при тяжелой, некупируемой диарее и должно хорошо контролироваться. Лоперамид (имодиум*) в виде таблеток для рассасывания по 2 мг у детей с 2 до 5 лет применяют по 1 мг 3 раза в сутки, 6-8 лет - по 2 мг 2 раза в сутки, 9-12 лет - по 2 мг 3 раза в сутки; курс - 1-3 дня. В состав имодиума плюс* добавлен симетикон.
Антибиотики в лечении диареи не показаны. При преобладании запора применяют лактулозу (дюфалак*), назначение других слабительных средств не всегда оправданно. Пре- и пробиотики рекомендуют при постинфекционном СРК. Пробиотик с антидиарейным и антитоксическим действиями энтерол* назначают в дозе 250 мг 1 раз в сутки, детям перед употреблением 1 капсулу разводят в 100 мл теплой воды. При стрессовых ситуациях показаны нейротропные препараты анксиолитического действия с седативным эффектом: феназепам*, сибазон*, нозепам*, лоразепам* и другие, дозу подбирают индивидуально, для подростков РД составляет 0,25-0,3 1-3 раза в сутки. При выраженных симптомах психологической дезадаптации используют амитриптилин и другие антидепрессанты. У детей чаще используют фитопрепараты - боярышника плодов + бузины черной цветков экстракт + валерианы корневищ с корнями (ново-пассит*). Его назначают с 12 лет по 5-10 мл или по 1 таблетке 3 раза в сутки. Валерианы корневищ с корнями + мелиссы лекарственной травы экстракт + мяту перечную (персен*, персен форте*) детям 3-12 лет назначают по 1 таблетке 1-3 раза в сутки, детям старше 12 лет - по 1 таблетке 3 раза в сутки. При метеоризме рекомендуют препараты, уменьшающие газообразование в кишечнике, которые ослабляют поверхностное натяжение пузырьков газа, приводят к их разрыву и предотвращают тем самым растяжение кишечной стенки. Могут использоваться симетикон (эспумизан*) и комбинированные препараты: панкреофлат* (фермент + симетикон), юниэнзим* (фермент + сорбент + симетикон), с 12-14 лет - метеоспазмил* (спазмолитик + симетикон). Панкреофлат* детям старшего возраста назначают по 2-4 таблетки с каждым приемом пищи. Для детей младшего возраста дозу подбирают индивидуально. При затяжном течении СРК показаны метаболиты и витамины, витаминоподобные средства: тиоктовая кислота (липоевая кислота*, липамид*), α-токоферол*, флавоноид (троксерутин*); препараты кальция и магния: кальций-Э3 Никомед*, кальцевит*, кальций-сандоз форте*, магне В6*, магния оротат (магнерот*). Если на протяжении 4-6 нед на фоне терапии состояние не нормализуется, проводят дифференциальную диагностику с другими заболеваниями для уточнения характера поражения ЖКТ. Физиотерапевтическое лечение показано детям с абдоминальными болями в сочетании с диареей. Назначают легкое тепло в виде согревающих компрессов: водных, полуспиртовых, масляных, электрофорез с новокаином, хлористым кальцием, сернокислым цинком; эффективны лечебные грязи. Рекомендуют хвойные, радоновые ванны. По мере стихания болей могут быть использованы импульсные токи Бернара, массаж живота для повышения тонуса мышц передней брюшной стенки. При запоре предпочтение отдается методикам, направленным на нормализацию моторно-эвакуаторной функции кишечника, устранение спазма. Санаторно-курортное лечение осуществляется как в местных, так и в бальнеологических условиях. Наряду с комплексом физиотерапевтических методов большое значение имеет прием минеральных вод. При диарее показаны слабоминерализированные воды (1,5-2,0 г/л) типа «Смирновская», «Славяновская», «Ессентуки № 4» из расчета 3 мл/кг массы тела, при запоре - «Ессентуки № 17», «Баталинская» из расчета 3-5 мл на 1 кг массы тела.
Профилактика
Пациентам с СРК необходимо нормализовать режим дня, избегать длительного психического перенапряжения. Важно поддерживать адекватный уровень двигательной активности, привычный режим питания в любых условиях.
Прогноз
Прогноз заболевания благоприятный. Течение болезни хроническое, рецидивирующее, но не прогрессирующее. Лечение оказывается эффективным у 30% пациентов, стойкая ремиссия наблюдается в 10% случаев. Риск развития воспалительных заболеваний кишечника и колоректального рака в этой группе больных такой же, как и в общей популяции.
Коды по МКБ-10 В перинатальном периоде.
Заболевания данной группы достаточно близки к СРК, однако кардинальным отличием является отсутствие связи болевого синдрома с нарушениями стула. Функциональными нарушениями кишечника страдают 30-33% детей. Функциональный запор составляет 95% в структуре всех видов запора у детей.
Классификация
Младенческая колика (кишечная колика) характеризуется плачем и беспокойством ребенка в течение 3 ч в сутки и более, не менее 3 дней в неделю на протяжении не менее 1-й недели. Младенческая дисшизия - затруднение акта дефекации ввиду отсутствия синхронизации работы мышц тазового дна и моторики кишечника. Функциональная диарея - диарея, не связанная с какимлибо органическим поражением органов пищеварения и не сопровождаемая болевым синдромом. Функциональный запор (от лат. constipatio, obstipacia - «скопление») - нарушение моторной функции толстой кишки в виде задержки опорожнения на 36 ч и более, затруднение акта дефекации, чувство неполного опорожнения, отхождение малого количества кала повышенной плотности. Частный случай запора (функциональная задержка стула) характеризуется нерегулярной дефекацией при отсутствии перечисленных выше критериев запора. Возможные варианты запора представлены в табл. 4-2.
Таблица 4-2. Классификация запора у детей (Хавкин А.И., 2000)
Запор функционального происхождения: • дискинезии с преобладанием атонии (гипомоторные) или спазма (гипермоторные); • психогенные; • условно-рефлекторные; • при пилороспазме; • эндокринные (нарушения функций гипофиза, надпочечников, щитовидной и паращитовидной желез).
Функциональный энкопрез - недержание кала, возникающее вследствие психического стресса (испуга, страха, влияния постоянно угнетающих психику впечатлений), систематического подавления позывов на дефекацию, перенесенных в раннем возрасте острых кишечных инфекций или перинатального поражения ЦНС. Этиология и патогенез
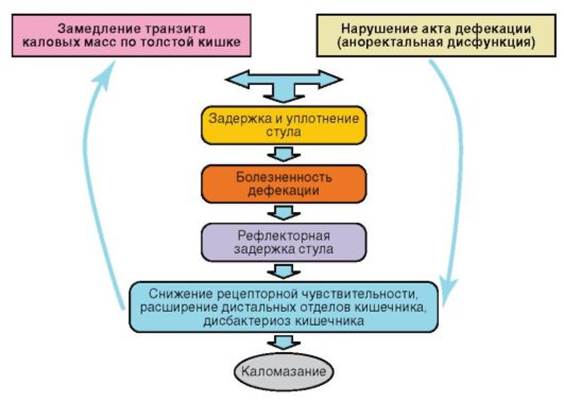
При функциональных расстройствах кишечника, так же как и при других функциональных нарушениях, выделяют три уровня формирования нарушений стула: органный, нервный и психический. Симптомы могут формироваться на любом уровне. Также причины этих расстройств связаны с нарушением нервной или гуморальной регуляции моторики ЖКТ. В раннем детском возрасте нарушения кишечной моторики могут быть связаны с дисбиотическими нарушениями и частичной недостаточностью ферментов, прежде всего лактазы. Лактазная недостаточность (ЛН) приводит к тому, что гидролиз лактозы осуществляется микрофлорой кишечника, в котором скапливаются осмотически активные вещества и газы, приводящие к метеоризму, коликам, нарушениям стула. В основе запоров лежат расстройства моторной, всасывательной, секреторной и экскреторной функций толстой кишки без структурных изменений стенки кишечника (рис. 4-2). Гипермоторный (спастический) запор развивается в результате инфекционных заболеваний или психогенных перегрузок, при неврозах, рефлекторных влияниях со стороны других органов, при патологических состояниях, препятствующих расслаблению сфинктеров заднего прохода, употреблении пищи, богатой целлюлозой.
Рис. 4-2. Патогенез функционального запора
Гипомоторный (атонический) запор развивается на фоне рахита, гипотрофии, эндокринной патологии (гипотиреоза), при миатоническом синдроме, а также на фоне малоподвижного образа жизни.
Клиническая картина
Симптоматика при функциональных нарушениях кишечника многообразна, но жалобы должны наблюдаться на протяжении длительного периода времени - 12 мес и более (не обязательно непрерывно!) на протяжении последнего года. Клиническая картина младенческих кишечных колик у детей: • дебют плача и беспокойства в возрасте 3-4 нед жизни; • ежедневный плач в одно и то же время (вечером и ночью - при грудном вскармливании, в течение всего дня и утром - при искусственном); • длительность кишечных колик составляет 30 мин и более; • при осмотре - гиперемия лица, ребенок сучит ножками; • облегчение состояния ребенка отмечается после дефекации или отхождения газов.
Начало младенческой дисшизии - первый месяц жизни. Перед дефекацией ребенок тужится в течение нескольких минут, кричит, плачет, но мягкий стул появляется не ранее чем через 10-15 мин. У ряда детей различного возраста периодически отмечается диарея без признаков инфекции, без болей (нельзя диагностировать СРК), и при обследовании не удается диагностировать какое-либо заболевание с синдромом мальабсорбции. Такая диарея называется функциональной. У детей раннего возраста признаком функциональной диареи считается объем стула более 15 г на 1 кг массы тела в сутки. К 3 годам объем стула приближается к таковому у подростков, и диареей считается объем стула, превышающий 200 г/сут. У детей старшего возраста функциональный характер диареи подтверждается не увеличением объема стула, а изменением его характера - жидкого или кашицеобразного, с частотой более 2 раз в день, который может сопровождаться усиленным газообразованием, а позывы на дефекацию нередко носят императивный характер. Хронической считается диарея, продолжающаяся более 3 нед. Среди функциональных запоров клинически различают гипертонические (спастические) и гипотонические. При спастическом запоре тонус определенного участка кишки повышен, и каловые массы не могут пройти через это место. Внешне это проявляется в виде очень плотного, «овечьего» кала. При атоническом запоре задержка дефекации достигает 5-7 дней, после которой выделяется неплотный кал большого объема. Функциональный энкопрез и неврологические, психические нарушения тесно взаимосвязаны.
Диагностика
План исследования включает следующие методы: • клинический анализ крови и мочи; • серию копрограмм, анализ кала на яйца глистов и цисты лямблий; • анализ кала на микрофлору; • углеводы кала; • УЗИ внутренних органов, включая органы мочевыводящей системы; • нейросонографию; • ректальное исследование; • рентгенологическое исследование (ирригоскопия, колопроктография, ректороманоскопия, колоноскопия); • гистологическое исследование; • неврологическое исследование.
Лечение
Терапию младенцев с функциональными расстройствами кишечника проводят с учетом принципа «не навреди!»: чем меньше вмешательств, тем лучше (рис. 4-3).
Лечение младенческих колик должно быть: • индивидуальным; • направленным на ликвидацию первопричины; • направленным на коррекцию моторных и функциональных нарушений. Прежде всего, необходимо создать спокойную обстановку в доме, успокоить родителей, внушив им, что кишечные колики встречаются у большинства младенцев и не представляют угрозы для их жизни и в ближайшее время должны пройти. Рекомендуют длительное ношение ребенка на руках, прижав к животу матери или отца, или положение на животе с согнутыми в коленях ножками (можно на теплой пеленке, грелке), проведение курса общего массажа, массажа живота. Во время и после кормления рекомендуют держать ребенка в полувертикальном положении для устранения аэрофагии. Показаны теплые ванны с отварами трав ромашки, мяты перечной, шалфея, душицы, обладающих спазмолитическим действием.
Применение газоотводных трубочек способствует отхождению газов и купированию боли, особенно оно эффективно при младенческих дисшизиях. Фармакотерапию младенцев с кишечными коликами используют в последнюю очередь. Препарат, который разрушает оболочку кишечных газов и облегчает их отхождение, - эмульсия симетикона (эспумизан*, саб симплекс* и др.), РД - 1 мерная ложка 3-5 раз в сутки, можно добавлять в детское питание или питье. Фитопрепараты с отварами плодов фенхеля обыкновенного, укропа способствуют устранению симптомов метеоризма. Спазмолитики для устранения болей назначают внутрь по 0,5-1,0 мл 2% раствора папаверина гидрохлорида или 2% раствора но-шпы* в 10-15 мл кипяченой воды.
Сорбенты используют при кишечных коликах в сочетании с повышенным газообразованием; пробиотики, не содержащие лактозы и белок коровьего молока, - для коррекции нарушений кишечного микробиоценоза. Терапия детей более старшего возраста всегда носит комплексный характер. В связи с тем, что в основе функциональных нарушений ЖКТ лежит срыв нервной регуляции органов пищеварения, ее осуществляют в тесной связи с невропатологами.
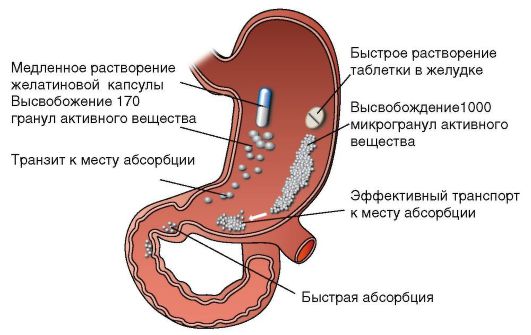
При функциональной диарее назначают адсорбенты (смекту*), лоперамид (имодиум*) - только при тяжелой, некупируемой диарее. При метеоризме показан симетикон и комбинированные препараты: панкреофлат*, юниэнзим с МПС*, с 12 лет - метеоспазмил*. Нормализация микрофлоры кишечника является важной составляющей терапии функциональных заболеваний кишечника (см. «Синдром избыточного бактериального роста»). В связи с вторичным нарушением процессов переваривания и всасывания может потребоваться включение в состав терапии препаратов панкреатических ферментов (креон 10 000*, панцитрат*, мезим форте*, панзинорм*, панкреатин и др.). Преимущества применения у детей микросферических панкреатических ферментов представлены на рис. 4-4. Помещение микросфер в рН-чувствительные капсулы защищает их от преждевременной активации в ротовой полости и в пищеводе, где так же как и в ДПК имеет место щелочная среда.
Рис. 4-4. Механизм действия микросферических панкреатических ферментов
Необходимые условия для лечения запора: • выработать привычку регулярно посещать туалет; • пользоваться горшком после завтрака; • поощрять продуктивное посещение туалета; • не наказывать и не стыдить ребенка. Показаны ежедневная физическая нагрузка с достаточным пребыванием на свежем воздухе, рациональное питание. Медикаментозная терапия включает применение слабительных средств, регуляторов моторики ЖКТ, а также пре- и пробиотиков. Слабительные средства по механизму действия делятся: • на средства, увеличивающие объем кишечного содержимого (отруби, семена, синтетические вещества); • вещества, размягчающие каловые массы (жидкий парафин); • осмотические средства; • ди- и полисахариды (пребиотики); • раздражающие или контактные слабительные средства. В качестве эффективного и безопасного осмотического слабительного средства широко используют препараты лактулозы (дюфалак*, нормазе*, гудлак*), которые обладают пребиотическим действием. Дюфалак* в виде сиропа выпускается во флаконах по 200, 500 и 1000 мл. Его слабительный эффект обусловлен увеличением объема содержимого толстой кишки примерно на 30% в связи с ростом численности микроорганизмов. Дозу препарата подбирают индивидуально, начиная с 5 мл 1 раз в день. При отсутствии эффекта дозу постепенно увеличивают (на 5 мл каждые 3-4 дня), условно максимальной дозой считают: у детей до 5 лет - 30 мл/сут, у детей 6-12 лет - 40-50 мл/сут, у детей старше 12 лет и подростков - 60 мл/сут. Кратность приема может составлять 1-2, реже 3 раза в день. Курс лактулозы назначают на 1-2 мес, а при необходимости - и на более длительный срок, отменяют постепенно под контролем частоты и консистенции стула. К препаратам, вызывающим химическое раздражение рецепторов слизистой оболочки толстой кишки, относится слабительное с мягким действием - бисакодил (дульколакс*). Детям 6-12 лет назначают по 1 таблетке (5 мг) на прием на ночь или за 30 мин до еды, старше 12 лет - по 1-2 таблетке или в виде ректальных суппозиториев (10 мг), детям в возрасте 6-10 лет - по 1/2 суппозитория, который делят пополам вдоль, старше 10 лет - по 1 суппозиторию. Натрия пикосульфат (гутталакс*) назначают при атоническом запоре с 4 лет. Для детей от 4 до 10 лет начальная доза - 5-8 капель, в среднем 6-12 капель, старше 10 лет начальная доза - 10 капель, в среднем - 12-24 капли, при тяжелом и стойком запоре - до 30 капель перед сном. Курс лечения - 2-3 нед. Препарат микролакс* для ректального применения в виде одноразовых тюбиков с полужестким аппликатором по 5 мл используют для проведения микроклизмы. В старшем возрасте аппликатор вводят в прямую кишку на всю длину, детям до 3 лет - наполовину длины. Препарат действует через 5-15 мин, системные побочные эффекты отсутствуют. При гипермоторном запоре показаны успокаивающие процедуры (теплые ванны, теплый душ, грелка), спазмолитические препараты: папаверин, дротаверин; мебеверин (дюспаталин* - с 6 лет), холинолитический спазмолитик гиосцина бутилбромид (бускопан* - с 6 лет). Рекомендуют слабоминерализованные щелочные минеральные воды («Ессентуки № 4», «Славяновская», «Смирновская», «ВарзиЯтчи» и др.) в негазированном, теплом виде.
При гипомоторном запоре назначают «тренирующие» термоконтрастные клизмы, стимуляцию перистальтики кишечника: электрофорез кальция, антихолинэстеразные препараты (прозерин*, убретид*), амплипульс-терапию, электростимуляцию толстой кишки, рефлексотерапию; газированные воды высокой минерализации: «Ессентуки № 17», «Увинская», «Металлург» в холодном виде назначают 2-3 раза в сутки за 40 мин до еды из расчета 3-5 мл на 1 кг массы тела на прием. Показаны витамины В1 и В6, ноотропы, прокинетики (координакс*, тримедат*). В качестве вспомогательных средств можно использовать механическую стимуляцию дефекации: газоотводную трубку, глицериновые свечи, массаж кожи вокруг ануса, массаж общий и живота. Только при недостаточной эффективности этих мер, а также при наличии симптомов каловой интоксикации применяют очистительные клизмы, считающиеся средством скорой помощи.
Профилактика
Больным необходимо соблюдать принципы здорового образа жизни, нормализовать режим дня, избегать стрессов. Важно заниматься физической культурой. Недопустимы прием лекарственных препаратов, вызывающих дисбиотические нарушения, замедление или ускорение моторной функции (антибиотиков, НПВС, транквилизаторов и др.), перегрузка аудиовизуальной информацией. Имеет значение создание в семье спокойной и доброжелательной обстановки. Сохранение естественного вскармливания, соблюдение принципов рационального, а лучше функционального питания - главные составляющие профилактики функциональных нарушений кишечника. Прогноз
Прогноз благоприятный.
СИНДРОМ МАЛЬАБСОРБЦИИ
Коды по МКБ-10
K90. крушение всaсывaния в кишечнике. K90.4. Нарушения всасывания, обусловленные непереносимостью, не классифицированные в других рубриках. K90.8. Другие нарушения всасывания в кишечнике. K90.9. Нарушение всасывания в кишечнике неуточненное. Синдром мальабсорбции - клинический симптомокомплекс, возникающий вследствие нарушения пищеварительно-транспортной функции тонкой кишки, что приводит к метаболическим расстройствам.
Этиология и патогенез
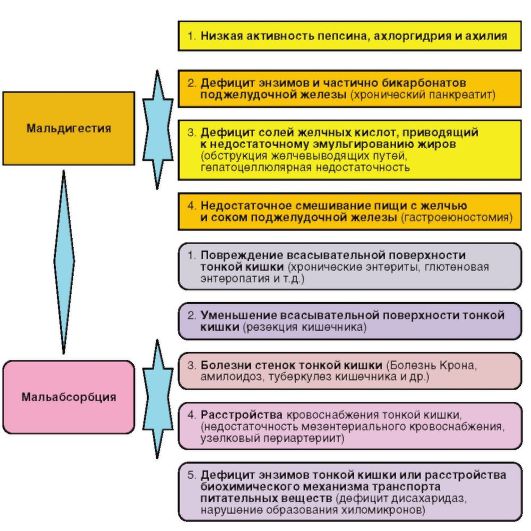
Синдром мальабсорбции может быть: • врожденным (при целиакии, муковисцидозе); • приобретенным (при ротавирусных энтеритах, болезни Уиппла, кишечной лимфангиэктазии, тропической спру, синдроме короткой кишки, болезни Крона, злокачественных опухолях тонкой кишки, хроническом панкреатите, циррозе печени и т.д.). Многообразие этиопатогенетических механизмов нарушений всасывания и переваривания пищи с присущими им заболеваниями представлено на рис. 4-5.
Рис. 4-5. Этиология и патогенез синдрома мальабсорбции Клиническая картина
Ведущим клиническим симптомом является нарушение дефекации в виде частого жидкого или кашицеобразного стула более 2-3 раз в сутки, а также полифекалия без примеси крови и тенезмов. На поверхности каловых масс - жир, каловые массы имеют неприятный запах. Характерно скопление газов в желудке и кишечнике, сопровождаемое вздутием живота (метеоризмом). Нарушаются переваривание и всасывание белков. Непереваренный белок подвергается гниению под воздействием микрофлоры кишечника, развиваются гнилостная диспепсия, метеоризм. Испражнения имеют неприятный, гнилостный запах, выявляются непереваренные мышечные волокна (креаторея). В результате нарушения всасывания углеводов при дефиците лактазы лактоза подвергается бактериальному расщеплению в толстой кишке с образованием органических кислот с низкой молекулярной массой (молочной и уксусной кислотой), возбуждающих кишечную моторику и придающих испражнениям кислую реакцию. Каловые массы жидкие, пенистые, с низким рН (бродильная диспепсия). Выражены общие симптомы: похудение, сухость кожи, мышечная гипотрофия, выпадение волос, ломкость ногтей.
Диагностика
Лабораторно-инструментальные исследования, подтверждающие синдром мальабсорбции, позволяют выявить следующие изменения: • общий анализ крови - признаки анемии; • биохимическое исследование крови - снижение содержания общего белка, альбумина, железа, кальция, натрия, хлоридов, глюкозы; • проба на толерантность к глюкозе - плоскую сахарную кривую, йодокалиевая проба - уменьшение всасывательной функции тонкой кишки; • копрограмма - стеаторею, креаторею, амилорею, снижение рН кала; • снижение содержания углеводов в кале; • УЗИ печени, поджелудочной железы, желчного пузыря и желчевыводящих путей - изменение размеров и структуры паренхимы печени и поджелудочной железы, наличие конкрементов в желчном пузыре, изменение стенок желчного пузыря, нарушение его сократительной способности; • рентгенологическое исследование тонкой кишки - неравномерный просвет тонкой кишки, беспорядочное утолщение поперечных складок, сегментацию контрастного вещества, ускоренный его пассаж; • аспирационная биопсия тонкой кишки - атрофию ворсинок, снижение активности лактазы и других ферментов в биоптате.
Лактазная недостаточность
Коды по МКБ-10 Замедленным началом). Этиология и патогенез
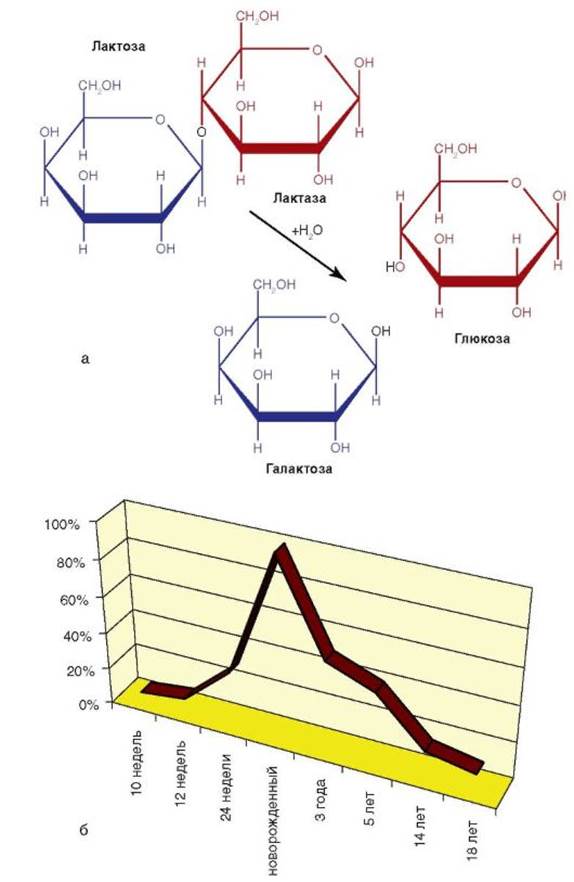
Лактоза - дисахарид, состоящий из P -D-галактозы и β -Dглюкозы. Расщепление лактозы на моносахариды происходит в пристеночном слое тонкой кишки под действием фермента лактазофлоризингидролазы (лактазы) на глюкозу и галактозу (рис. 4-7, а). Глюкоза - важнейший источник энергии; галактоза же становится составной частью галактолипидов, необходимых для развития ЦНС. Возникновение первичной врожденной мальабсорбции лактозы (алактазии новорожденных) и первичной врожденной мальабсорбции лактозы с поздним началом (у взрослых) связано с генетически детерминированным нарушением синтеза лактозы. Лактаза кодируется единственным геном, локализованным на хромосоме 2. Лактазу впервые обнаруживают на 10-12-й неделе гестации, с 24-й недели начинается рост ее активности, который достигает максимума к моменту рождения, особенно в последние недели гестации (рис. 4-7, б). Перечисленные факторы обусловливают ЛН у недоношенных и незрелых детей к моменту рождения. Выраженное падение активности лактазы происходит к 3-5 годам жизни. Эти закономерности лежат в основе ЛН взрослого типа (конституциональной ЛН), причем темпы снижения активности фермента генетически обусловлены и в большой степени определяются этнической принадлежностью больного.
Рис. 4-7. Свойства и активность ферментов лактазы и лактозы: а - формула гидролиза лактозы на галактозу и глюкозу; б - активность лактазы во внутри- и внеутробной жизни ребенка
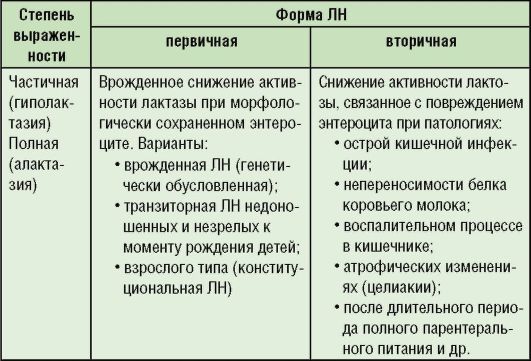
У большинства кормящих женщин состав молока, выделяющегося в начале и в конце кормления, разный. Переднее молоко богато лактозой, хотя количество лактозы не зависит от рациона матери. Это молоко «набегает» особенно между кормлениями, когда молочные железы не стимулируются сосанием ребенка. Затем, по мере сосания, начинает вытекать более калорийное, жирное, богатое белком заднее молоко, которое поступает из желудка в кишечник ребенка медленнее, и поэтому лактоза успевает переработаться. Более легкое низкокалорийное переднее молоко быстро движется, и часть лактозы может поступить в толстую кишку, не успев подвергнуться расщеплению ферментом лактазой. Если активность лактазы недостаточна для переваривания всей поступившей в тонкую, а далее толстую кишку лактозы, она становится питательным субстратом для микроорганизмов, которые ферментируют ее до короткоцепочечных жирных кислот, молочной кислоты, углекислого газа, метана, водорода и воды. Продукты ферментации лактозы - короткоцепочечные жирные кислоты - создают кислую среду, способствующую питанию бифидобактерий. Избыточное поступление лактозы в толстую кишку приводит к количественному и качественному изменению состава микрофлоры и повышению осмотического давления в просвете толстой кишки с развитием клинических проявлений ЛН. Классификация
Различают первичную и вторичную формы ЛН (табл. 4-3). Перегрузка лактозой у младенцев на естественном вскармливании - состояние, подобное вторичной ЛН, возникающее при нарушениях режима кормления, кормлении из обеих молочных желез в одно кормление, когда ребенок получает только переднее молоко. Таблица 4-3. Классификация ЛН
Клиническая картина
Основные проявления ЛН следующие: • осмотическая (бродильная) диарея после приема молока или содержащих лактозу молочных продуктов (частый, жидкий, пенистый, с кислым запахом стул); • повышенное газообразование в кишечнике (метеоризм, вздутие кишечника, боли в животе); • симптомы дегидратации и/или недостаточная прибавка массы тела у детей раннего возраста; • формирование дисбиотических изменений микрофлоры кишечника. Тяжесть заболевания определяется выраженностью нарушений нутритивного статуса (гипотрофии), дегидратации, диспепсических симптомов (диареи, болей в животе) и продолжительностью заболевания. При одной и той же степени недостаточности фермента наблюдается большая вариабельность симптоматики (в том числе в выраженности диареи, метеоризма и болевого синдрома). Однако у каждого конкретного больного наблюдается дозозависимый эффект от количества лактозы в диете - увеличение нагрузки лактозой ведет к более ярким клиническим проявлениям. Важно помнить, что 5-10% пациентов способны принимать до 250 мл молока без развития клинических симптомов гиполактазии.
Диагностика
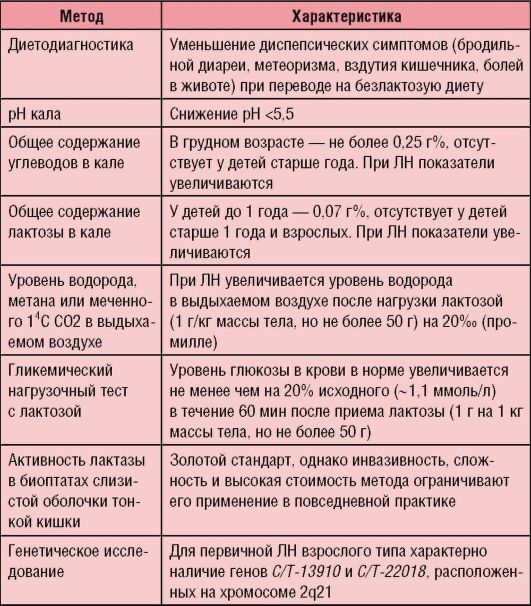
Диагноз ставят на основании характерной клинической картины и подтверждают с помощью дополнительных методов исследования (табл. 4-4).
Таблица 4-4. Методы диагностики лактазной недостаточности
Лечение
Основной принцип лечения - дифференцированный подход к терапии в зависимости от типа ЛН. Цели лечения: • оптимизация процессов переваривания и всасывания лактозы;
|
||||
|
Последнее изменение этой страницы: 2020-12-09; просмотров: 185; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.119 (0.014 с.) |