
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Относительное уменьшение объема плазмыСтр 1 из 4Следующая ⇒
Список сокращений
АГ – артериальная гипертензия БПГН – быстропрогрессирующий гломерулонефрит ГН – гломерулонефрит ГУС – гемолитико-уремический синдром ИМС – инфекция мочевыводящей системы НС – нефротический синдром ОНС – острый нефритический синдром ОПН – острая почечная недостаточность ОПСС – общее периферическое сосудистое сопротивление ОЦК – объем циркулирующей крови ПСС – периферическое сосудистое сопротивление РААС – ренин-ангиотензин-альдостероновая система СКВ – системная красная волчанка СКФ – скорость клубочковой фильтрации ТПН – терминальная стадия почечной недостаточности ФСГС – фокально-сегментарный гломерулосклероз ХБП – хроническая болезнь почек ХПН – хроническая почечная недостаточность
Выявление ведущего синдрома в нефрологии – обязательный начальный этап в диагностике болезней. На этом этапе врач выявляет клинические, лабораторные, полученные с помощью инструментальных исследований симптомы болезни и делает попытку связать воедино в основной синдром и наметить пути к дифференциальной диагностике. В нефрологической практике выделяют ряд синдромов: · Мочевой · Нефротический · Нефритический · Гипертонический · Тубуло-интерстициальный · Острая почечная недостаточность (ОПН) · Хроническая почечная недостаточность (ХПН)
МОЧЕВОЙ СИНДРОМ Изменения в моче в первую очередь позволяют заподозрить болезни почек, мочевыводящих путей и встречаются в большинстве случаев. Протеинурия – наиболее важный симптом поражения почек. Белки в моче имеют плазменное происхождение. За сутки в обеих почках фильтруются около 180 л плазмы. В норме менее 150 мг белка ежедневно удаляется с мочой. Поскольку 1 л плазмы содержит 60-80 г белка, такое малое количество белка в моче свидетельствует об исключительно высокой эффективности гломерулярного фильтра, препятствующего потере плазменного белка. В почечных клубочках происходит фильтрация белков плазмы в соответствии с их молекулярной массой и размером молекул. Небольшие белки с молекулярной массой менее 20 000 Да попадают в первичную мочу, но затем реабсорбируются и распадаются в проксимальных почечных канальцах. В норме с окончательной мочой выделяются белки, состоящие из альбумина (40%), IgG (10 %), легких цепей (5%), IgA (3%). 50 % всех белков мочи составляет белок Тамма-Хорсфалла, образующийся в норме в канальцах (восходящем отделе петли Генле). Незначительную часть составляют не подвергшиеся реабсорбции низкомолекулярные белки (β2-микроглобулин, ά1-ά2 микроглобулин, лизоцим). Рутинные методы исследования (проба с сульфасалициловой кислотой, тест-полоски) обычно не выявляют выделяющийся в нормальной моче белок.
Механизмы патологической протеинурии. Существует три механизма развития протеинурии (рис.1).
↑
Рисунок 1. Механизмы протеинурии (по К.А. О’Каллагхан, 2009)
Протеинурия переполнения развивается при повышенном образовании плазменных низкомолекулярных белков (легких цепей, иммуноглобулинов, гемоглобина, миоглобина), которые свободно фильтруются нормальными клубочками в количестве, превышающем реабсорбционный порог канальцев (перегрузка). Обычно это – белок одного типа, чаще всего легкие цепи иммуноглобулинов, продуцируемых в больших количествах при пролиферативных В-клеточных заболеваниях (миеломная болезнь). Иногда протеинурия переполнения несколькими типами белков наблюдается при воспалительных процессах из-за повышенного образования белков острой фазы воспаления. Тубулярная протеинурия вызвана нарушением реабсорбции в почечных канальцах. Фильтрационный барьер в норме. В моче повышается экскреция ά1-ά2 микроглобулинов, β2-микроглобулина. Наблюдается при врожденных и приобретенных тубуло-интерстициальных заболеваниях. Общее количество суточной протеинурии редко превышает 1-2 г. Гломерулярная протеинурия появляется при повреждениях гломерулярного барьера (гломерулярные болезни, диабетическая, гипертоническая нефропатия, тромбоз почечных вен, ишемическая болезнь почек, амилоидоз). Морфологическим изменением при всех болезнях с гломерулярной протеинурией является так называемое «слияние ножек отростков» подоцитов, которое сопровождается повышением проницаемости щелевидной диафрагмы. Патогенез заболеваний многообразен. При нефротическом синдроме могут быть и врожденные, наследственные дефекты щелевой диафрагмы. При нефротическом синдроме с минимальными изменениями, часто встречающемся в детском возрасте, наблюдается диффузное слияние ножек отростков подоцита (электронно-микроскопически) при нормальном виде клубочков в световом микроскопе. При этом преимущественно теряются альбумины (селективная протеинурия). При других гломерулонефритах с выраженными воспалительными, склеротическими изменениями в клубочках имеются очаговые изменения отростковых ножек. В моче могут появиться крупные белки (иммуноглобулины, ά2 макроглобулины), такую протеинурию называют неселективной. Гломерулярная протеинурия может быть от небольшой (до 1г/c) при диабете и гипертонии до значительной (2-3 г/с и более) при гломерулонефритах. Протеинурия более 3,5 г/с приводит к гипоальбуминемии, что способствует возникновению нефротического синдрома. При определении концентрации белка и креатинина в моче о нефротическом синдроме можно говорить при коэффициенте >400 мг/ммоль или >45 мг/мг (г/г). Микроальбуминурия при диабете или гипертонии выявляется высокочувствительными методами при 20-200 мг/сут мочи. Для установления тубулярной протеинурии чаще используют исследование ά1 микроглобулина в моче.
Надо помнить, что кроме патологической протеинурии могут быть преходящие протеинурии. Скрининговыми исследованиями установлено, что у 1% здоровых лиц наблюдается асимптоматическая протеинурия. Протеинурия в одной пробе мочи не является показателем заболевания почек. Незначительная протеинурия может выявиться вследствие разрушения форменных элементов при длительном хранении мочи (ложная протеинурия). При инфекциях, опухолевых заболеваниях в мочевыводящие пути может экскретироваться белок из мочеполового тракта. Функциональные протеинурии. Ортостатическая протеинурия – появление белка в моче при длительной ходьбе (в вертикальном положении) с быстрым исчезновением в горизонтальном положении. Чаще встречается у подростков, юношей. Может выделяться до 2 г/с белка (днем). Для диагностики проводится ортостатическая проба: собираются 2 порции мочи с определением в них белка, первая - перед подъемом с постели и вторая – после ходьбы или в положении гиперлордоза с палкой за спиной. Протеинурия напряжения может наблюдаться у 20% здоровых лиц (например, у спортсменов) после физического напряжения и ее связывают с гемодинамическими изменениями, перераспределением крови. Лихорадочная протеинурия наблюдается при острых лихорадочных состояниях чаще у детей и пожилых. Протеинурия может быть изолированной или в составе синдромов. Диагностика заболевания, являющегося причиной протеинурии, нередко требует поэтапного проведения исследований. В приложении 1 и 2 представлена схема диагностического поиска и алгоритм протеинурии. Гематурия является одним из наиболее частых симптомов болезней мочевой системы, нередко наблюдается и при других заболеваниях, сопровождающихся поражением почек (системные заболевания). Иногда встречается при непочечных заболеваниях (лейкоз, тромбоцитопения, передозировка антикоагулянтов и др.). Эритроциты могут попадать в мочу из любого отдела мочевой системы (клубочек, интерстиций, сосуды мочевых путей). Патологическим считают присутствие 5 и более эритроцитов в поле зрения при х40-микроскопии. Преходящее повышение эритроцитов в моче может быть связано с лихорадкой, физической нагрузкой и другими причинами. Поэтому микрогематурия без клинических признаков и других изменений в моче должна быть подтверждена повторно. Среди детей школьного возраста асимптоматическая микрогематурия по разным авторам встречается в 0,5-4,0 %, макрогематурия – 0,1-0,2 %.
Виды гематурии. Различают микрогематурию различной степени, макрогематурию. Гематурия может быть изолированной и в сочетании с протеинурией > 0,5 г/л. Последнее более характерно для гломерулярных поражений. Гематурию необходимо дифференцировать от окрашенной мочи из-за присутствия в ней гемоглобина и миоглобина, также некоторых лекарств и пищевых продуктов. Поэтому для дифференцировки необходима микроскопия мочевого осадка. Причиной гематурии могут быть различные заболевания. Различают почечные и внепочечные причины гематурии. Некоторые из них приведены в таблице 1.
Таблица 1. Причины гематурии
Дифференцирование гломерулярной и негломерулярной гематурии проводится на основании характерных для определенного заболевания симптомов и результатов обследования. В неясных случаях необходимо исследовать форму эритроцитов в мочевом осадке. Наличие значительного числа (более 70 %) измененных эритроцитов указывает на их гломерулярное происхождение. Для этого лучше использовать фазово-контрастную микроскопию или опытный нефролог может распознать при помощи светового микроскопа с увеличением в 400 раз. Сохранение свежих эритроцитов (негломерулярная гематурия) характерно для урологических заболеваний. При туберкулезе мочевой системы гематурия, как правило, сочетается с лейкоцитурией (небактериальной) и незначительной протеинурией. В динамике главную роль играют повторный поиск микобактерий в посевах мочи, результаты инструментальных исследований, наличие первичного очага инфекции. В практике детского нефролога встречается гематурия, связанная с наследственной патологией базальной мембраны клубочка (коллагена IV). Диагноз наследственного нефрита, семейной доброкачественной гематурии ставится при электронно-микроскопическом исследовании базальной мембраны клубочка в биоптате почек, также генетическими исследованиями. Схема поэтапного диагностичекого поиска и алгоритм исследований при гематурии представлены в приложениях 3,4. Лейкоцитурия – главный показатель бактериальной инфекции мочевой системы (ИМС). Абактериальная лейкоцитурия может встречаться при интерстициальных нефритах. При необходимости можно дифференцировать различные лейкоциты (нейтрофилы характерны при бактериальном, эозинофилы - при интерстициальном нефрите). Цилиндрурия. В норме могут быть единичные гиалиновые цилиндры, образующиеся в канальцах из белка Тамма-Хорсфалла. Их количество может возрастать при лихорадочных состояниях, физической нагрузке и при патологии. Наличие зернистых и клеточных (лейкоцитарные, эритроцитарные) цилиндров свидетельствует о поражении почек (гломерулонефрит, пиелонефрит). При люпус-нефрите характерен мочевой осадок с наличием разных клеток и цилиндров («телескопический» осадок). При нефротическом синдроме находят жиросодержащие цилиндры, при тяжелом нарушении функции почек – восковидные цилиндры.
НЕФРОТИЧЕСКИЙ СИНДРОМ Нефротический синдром (НС) встречается при разных заболеваниях почек. Это – один из «больших» нефрологических синдромов, имеет весьма серьезный прогноз и встречается с периода новорожденности до пожилого возраста. Симптомокомплекс включает в себя: · отеки (распространенные, вплоть до анасарки) · протеинурию массивную, выше 3,5 г/с, у детей выше 50 мг/кг/с · гипопротеинемию (менее 40 г/л), гипоальбуминемию (менее 30 г/л), гипер ά2глобулинемию · гиперхолестеринемию (гиперлипидемию) Причины НС принято разделять на первичные почечные и вторичные
(табл. 2). Таблица 2. Причины нефротического синдрома
Частота причин НС отличается у лиц различного возраста, также в разных странах и районах проживания. У детей НС чаще всего возникает вследствие гломерулонефорита (ГН) с минимальными изменениями, а у взрослых – на фоне мембранозной нефропатии или фокально-сегментарного гломерулосклероза. У детей раннего возраста встречается врожденный нефротический синдром, причиной которого является мутация генов подоцитарных белков. Отеки при НС мягкие, тестоватые. У детей сначала они локализованы в окологлазничной области. Часто их ошибочно принимают за проявление аллергической реакции. Отеки распространяются по всему телу, характерно накопление жидкости в плевральной и брюшной полостях, в области мошонки. У взрослых отеки обычно замечают на нижних конечностях (при ходьбе) или в области поясницы (в постели). Отеки при НС развиваются вследствие массивной потери белков с мочой и снижения онкотического давления. Гиповолемия в свою очередь вызывает активацию ренин-ангиотензин- альдостероновой системы (РААС) и задержку соли и воды, избыток которых усиливает отеки (рис. 2).
Усиление РААС ↓ Задержка солей и воды ↓
|
Рисунок 2. Патогенез нефротического синдрома.
Одним из признаков НС является гиперлипидемия, обусловленная потерей с мочой белков. Отмечается склонность к гиперкоагуляции, иногда способствующая развитию тромбозов сосудов. Диагноз при НС обычно ставят по результатам гистологического исследования биоптатов почек. Исключением является ГН с минимальными изменениями у детей и диабетическая нефропатия. У больных с НС могут развиться серьезные осложнения: инфекции, гиповолемический нефротический криз, острая почечная недостаточность (ОПН), отек мозга, тромбозы сосудов.
ГИПЕРТОНИЧЕСКИЙ СИНДРОМ
Артериальная гипертензия (АГ) – стойкое повышение артериального давления до 140/90 мм.рт.ст и выше, у детей - 95-го перцентиля для данного пола и возраста (приложение 5). Уровень АД определяется:
· Общим периферическим сосудистым сопротивлением (ОПСС)
· Объемом экстрацеллюлярной жидкости
· Величиной сердечного выброса
Почки играют основную роль в регуляции АД. Большинство болезней почек (первичные, при системных заболеваниях) сопровождаются АГ, в терминальной стадии хронических болезней почек (ХБП 5 ст) ее частота достигает 80-100 %. Объем циркулирующей крови (ОЦК) прежде всего зависит от количества экскретируемого почками натрия. Периферическое сосудистое сопротивление определяется вазоконстрикцией артериол. Причины АГ многообразны. Почки при АГ вовлечены не только при болезнях почек, но и при первично-кардиоваскулярных, эндокринных и других заболеваниях (табл. 4).
Таблица 4. Причины артериальной гипертензии у детей
| Болезни почек Реноваскулярные Паренхиматозные Кардиоваскулярные заболевания Эндокринные заболевания Заболевания центральной нервной системы Лекарственные препараты Эссенциальная гипертензия | Стеноз почечных артерий Тромбоз почечных артерий/вен Острый гломерулонефрит Хронический гломерулонефрит Хронический пиелонефрит Рефлюкс-нефропатия Поликистоз почек Гипоплазия почек Гемолитико-уремический синдром Опухоль Вильмса Гидронефроз Системная красная волчанка Почечный трансплантат Коарктация аорты Болезнь Такаясу (аортоартериит) Феохромоцитома Нейробластома Гипертиреоидизм Врожденная гиперплазия надпочечников Первичный гиперальдостеронизм Синдром Кушинга (эндогенный или экзогенный) Повышенное внутричерепное давление Симпатомиметики Оральные контрацептивы Кортикостероиды Рекомбинантный эритропоэтин |
Патогенез гипертензии
Задержка натрия и воды. Нарушение функции почек со снижением СКФ ведет к уменьшению выделения натрия и воды. Вследствие этого увеличивается ОЦК, также повышается содержание натрия в сосудистой стенке с набуханием и увеличением чувствительности к прессорным влияниям ангиотензина и катехоламинов. Характерная особенность такой АГ – утяжеление после потребления соли (называют солечувствительной гипертензией). При избытке натрия вазоконстрикция может быть вследствием нарушения транспорта кальция, сопряженного с транспортом натрия. Таким образом, накопление натрия и кальция в сосудистой стенке приводит к повышению ОПСС. Этот механизм с ведущей ролью гипергидратации, гиперволемии и повышения сердечного выброса имеет основное значение в развитии АГ при остром ГН и терминальной стадии ХБП.
Активация прессорных систем. АГ при болезнях почек может быть обусловлена больше активацией:
· Ренин-ангиотензин-альдостероновой системы
· Симпатико-адреналовой системы
· Эндотелинов
Секреция ренина стимулируется падением давления в артериальной системе почек, гиповолемией, дефицитом натрия в пище, приемом мочегонных средств. Этот механизм играет роль при стенозе почечных артерий, когда пораженная почка, где ослаблен кровоток, продуцирует очень большое количество ренина, с последующей избыточной продукцией ангиотензина II, стимулирующего вазоконстрикцию, секрецию альдостерона и удержание в организме натрия. Однако объем фильтрационной фракции и экскреция натрия высокие и поэтому у пациента наблюдается больше гиповолемическое состояние. Такую АГ называют солерезистентной, ренин зависимой. Активность ренина повышена у ряда больных с хроническими болезнями почек. Ренинзависимую гипертензию наблюдают также у части больных в терминальной стадии почечной недостатчности. Проведение гемодиализа у таких больных плохо снижает АД. Ренинзависимая гипертензия протекает со значительным повышением ПСС. У различных больных могут присутствовать разные патогенетические факторы АГ
(рис. 4).
 |
Рисунок 4. Роль задержки натрия и воды и РААС в патогенезе артериальной гипертензии
Увеличение активности симпато-адреналовой системы связано с повышением образования катехоламинов (феохромоцитома) или их задержкой при нарушении экскреторной функции почек (ХПН). Также в условиях задержки натрия повышается прессорное влияние катехоламинов. При заболеваниях почек действие симпато-адреналовой системы сопровождается повышением ОПСС и увеличением сердечного выброса.
В развитии АГ участвуют гормоны эндотелия (эндотелиальная дисфункция). Активация сосудосуживающих медиаторов (эндотелин и тромбоксан) превалируют над сосудорасширяющими (простациклин, оксид азота).
Поражение почечной паренхимы ведет к снижению депрессорной функции почек (активность простагландинов, калликреин – кининовой системы и оксид азота). Уменьшается их вазодилятирующее и натриуретическое действие.
Надо подчеркнуть, что при многих заболеваниях почек артериальная гипертензия имеет смешанный генез, что следует учесть при лечении АГ.
Осложнения АГ
Артериальная гипертензия сама может вызвать вторичную нефропатию. Первыми признаками гипертонической нефропатии является микроальбуминурия и протеинурия. Группами риска являются люди пожилого возраста, лица с ожирением, сахарным диабетом. Повреждаются сосуды почек, постепенно падает СКФ.
Стойкая артериальная гипертензия способствует склеротическим изменениям сосудов почки с вторичной активацией прессорных механизмов. Развивающаяся в этих условиях внутриклубочковая гипертензия способствует склерозу почечной паренхимы.
При АГ параллельно почечной недостаточности развиваются сердечно-сосудистые осложнения: гипертрофия левого желудочка, застойная сердечная недостаточность. Почечная анемия усугубляет сердечную недостаточность.
К осложнениям АГ относится гипертоническая ретинопатия, энцефалопатия. Прогрессирующую ретинопатию и нефропатию наблюдают при так называемой злокачественной гипертензии. Она может возникнуть самостоятельно или развиться на фоне эссенциальной гипертензии.
При этом заболевании АГ приводит к повреждению почечных сосудов, вследствие чего падает почечный кровоток, запуская при этом секрецию ренина, усиливающего еще больше гипертензию и задержку натрия в организме. Повреждение эндотелия сосудов почек может вызвать их фибриноидный некроз, окклюзию сосудов, ишемию тканей. Может развиться микроангиопатическая гемолитическая анемия. Наблюдается энцефалопатия, отек легких, почечная недостаточность.
Таким образом, артериальная гипертензия является прогностически серьезным синдромом при патологии почек у взрослых и детей.
ПРИЛОЖЕНИЯ
Приложение 1. Схема поэтапного диагностического поиска при протеинурии.
Основные исследования:
- Анамнез: семейный анамнез, лекарственная терапия, предшествующие и сопутствующие заболевания
- Физикальный осмотр: отеки, асцит, выпот в плевральной полости, АД
- Анализы мочи: тест-полоски, количественное определение альбумина, α1-микроглобулина, калия, натрия, количества клеток в μл мочи.
- Анализы крови: СОЭ, гемограмма, электролиты, мочевина, креатинин, альбумин, холестерин, глюкоза, комплемент, титр антистрептолизина О, холинэстераза
- Ортостатическая проба
- УЗИ почек и мочевых путей
Дополнительные исследования:
- Инфекции: серология на гепатиты
- Иммунология: Ig, антитела к двухспиральной ДНК, C3 нефритический фактор и др.
- Коагулограмма
Специальные исследования
- Биопсия почки со световой, иммунногистохимической и электронной микроскопией нефробиоптата
- Клиренс для определения СКФ, почечного плазматока и фильтрационной фракции
- Молекулярная генетика, например, определение мутации генов подоцитов
Приложение 2. 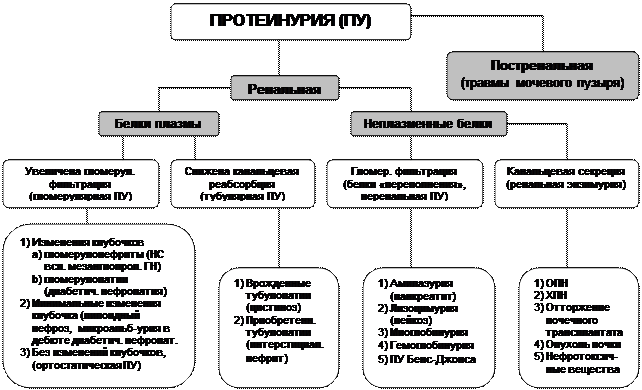 Алгоритм диагностики при протеинурии
Алгоритм диагностики при протеинурии
Приложение 3. Схема поэтапного диагностического поиска при гематурии
Основные исследования
- Анамнез: семейный анамнез, лекарственная терапия, предшествующие и сопутствующие заболевания
- Физикальный осмотр: пальпация живота, инфекции дыхательных и половых путей, измерение АД
- Анализы мочи: количественная и качественная оценка осадка мочи (цилиндры, редко трехстаканная проба), кальций
- Анализы крови: СОЭ, Na+, K+, Cl-, Ca²+, PO³-, гемограмма + тромбоциты, мочевина, креатинин, белок, АСТ, С3 комплемент, возможно заморозка сыворотки для последующих исследований
- УЗИ почек и мочевых путей
Дополнительные исследования:
- Анализы крови: мочевая кислота, иммуноглобулины, антинуклеарный фактор и т.д.
- Иммунология: имуноглобулины, антитела к двухспиральной ДНК, С3-нефритический фактор др.
- Анализ мочи на мочевую, щавелевую кислоты, цистин
- Консультация ЛОР-врача и окулиста для исключения глухоты и других нарушений
Специальные исследования
- Цистоскопия при макрогематурии и подозрении на односторонний процесс, опухоль, инородное тело
- Клиренс для оценки СКФ, почечного плазматока и фильтрационной фракции
- Биопсия почки при подозрении на гломерулярное заболевание
Приложение 4. Алгоритм диагностики при гематурии.

Приложение 5. Суточный мониторинг артериального давления у детей.
Мальчики
| Рост см | 24-часовое | Дневное (08:00 – 20:00) | Ночное (08:00 – 20:00) | |||
| 50-й перцен | 95-й перцен | 50-й перцен | 95-й перцен | 50-й перцен | 95-й перцен | |
| 105/65 | 113/72 | 112/73 | 123/85 | 95/55 | 104/63 | |
| 105/65 | 117/75 | 113/73 | 125/85 | 96/55 | 107/65 | |
| 107/65 | 121/77 | 114/73 | 127/85 | 97/55 | 110/67 | |
| 109/66 | 124/78 | 115/73 | 129/85 | 99/56 | 113/67 | |
| 112/66 | 126/78 | 118/73 | 132/85 | 102/56 | 116/67 | |
| 115/67 | 128/77 | 121/73 | 135/85 | 104/56 | 119/67 | |
| 120/67 | 130/77 | 124/73 | 137/85 | 107/56 | 122/67 |
Девочки
| Рост см | 24-часовое | Дневное (08:00 – 20:00) | Ночное (08:00 – 20:00) | |||
| 50-й перцен | 95-й перцен | 50-й перцен | 95-й перцен | 50-й перцен | 95-й перцен | |
| 102/65 | 113/73 | 111/72 | 120/84 | 96/55 | 107/66 | |
| 105/66 | 117/75 | 112/72 | 124/84 | 97/55 | 109/66 | |
| 108/66 | 120/76 | 114/72 | 127/84 | 98/55 | 111/66 | |
| 110/66 | 122/76 | 115/73 | 129/84 | 99/55 | 112/66 | |
| 111/66 | 124/76 | 116/73 | 131/84 | 100/55 | 113/66 | |
| 112/66 | 124/76 | 118/74 | 131/84 | 101/55 | 113/66 | |
| 113/66 | 124/76 | 120/74 | 131/84 | 103/55 | 114/66 |
Приложение 6.
БЕЛКОВЫЙ ОБМЕН
| Общий белок | 70-80 г/л |
| Белковые фракции методом электрофореза на ацетат-целлюлозной пленке: | |
| альбумины | 56,5-66,5 % |
| глобулины | 33,5-43,5 % |
| a1 | 2,5-5 % |
| a2 | 5,1-9,2 % |
| b | 8,1-12,2 % |
| g | 12,8-19,0 % |
| Серомукоид | 0,13-0,2 ед. |
| Фибриноген по Рутенбергу | 2-4 г/л |
| Гаптоглобин | 0,9-1,4 г/л |
| Креатинин: Кровь Моча | 50-115 мкмоль\л 4,42-17,6 ммоль\сут |
| Мочевина Кровь Моча | 2,5-8,32 ммоль\л 330-580 ммоль\л |
| Клубочковая фильтрация | 80-120 мл\мин |
| Мочевая кислота: Кровь мужчины женщины Моча | 214-458 мкмоль\л 149-404 мкмоль\л 2,4-6,0 ммоль\сут |
У ГЛЕВОДНЫЙ ОБМЕН
| Глюкоза: натощак | |
| Плазма | 4,0-6,1 ммоль/л |
| Цельная капиллярная кровь | 3,3-5,5 ммоль/л |
| Глюкозотолерантный тест (через 2ч) цельная капиллярная кровь | <7,38 ммоль/л |
ЛИПИДНЫЙ ОБМЕН
| Общий холестерин у здоровых | 3,3-5,2 ммоль/л |
| Низкий риск | <4,8 |
| Умеренный риск | 4,8-6,0 |
| Высокий риск | >6,0 |
| Для больных ИБС, атеросклерозом, сахарным диабетом | 4,5-4,8 ммоль/л |
| Липопротеиды высокой плотности у здоровых | 0,7-2,0 ммоль/л |
| Липопротеиды низкой плотности у здоровых | 0-3,9 ммоль/л |
Список сокращений
АГ – артериальная гипертензия
БПГН – быстропрогрессирующий гломерулонефрит
ГН – гломерулонефрит
ГУС – гемолитико-уремический синдром
ИМС – инфекция мочевыводящей системы
НС – нефротический синдром
ОНС – острый нефритический синдром
ОПН – острая почечная недостаточность
ОПСС – общее периферическое сосудистое сопротивление
ОЦК – объем циркулирующей крови
ПСС – периферическое сосудистое сопротивление
РААС – ренин-ангиотензин-альдостероновая система
СКВ – системная красная волчанка
СКФ – скорость клубочковой фильтрации
ТПН – терминальная стадия почечной недостаточности
ФСГС – фокально-сегментарный гломерулосклероз
ХБП – хроническая болезнь почек
ХПН – хроническая почечная недостаточность
Выявление ведущего синдрома в нефрологии – обязательный начальный этап в диагностике болезней. На этом этапе врач выявляет клинические, лабораторные, полученные с помощью инструментальных исследований симптомы болезни и делает попытку связать воедино в основной синдром и наметить пути к дифференциальной диагностике.
В нефрологической практике выделяют ряд синдромов:
· Мочевой
· Нефротический
· Нефритический
· Гипертонический
· Тубуло-интерстициальный
· Острая почечная недостаточность (ОПН)
· Хроническая почечная недостаточность (ХПН)
МОЧЕВОЙ СИНДРОМ
Изменения в моче в первую очередь позволяют заподозрить болезни почек, мочевыводящих путей и встречаются в большинстве случаев.
Протеинурия – наиболее важный симптом поражения почек. Белки в моче имеют плазменное происхождение. За сутки в обеих почках фильтруются около 180 л плазмы. В норме менее 150 мг белка ежедневно удаляется с мочой. Поскольку 1 л плазмы содержит 60-80 г белка, такое малое количество белка в моче свидетельствует об исключительно высокой эффективности гломерулярного фильтра, препятствующего потере плазменного белка. В почечных клубочках происходит фильтрация белков плазмы в соответствии с их молекулярной массой и размером молекул. Небольшие белки с молекулярной массой менее 20 000 Да попадают в первичную мочу, но затем реабсорбируются и распадаются в проксимальных почечных канальцах. В норме с окончательной мочой выделяются белки, состоящие из альбумина (40%), IgG (10 %), легких цепей (5%), IgA (3%). 50 % всех белков мочи составляет белок Тамма-Хорсфалла, образующийся в норме в канальцах (восходящем отделе петли Генле). Незначительную часть составляют не подвергшиеся реабсорбции низкомолекулярные белки (β2-микроглобулин, ά1-ά2 микроглобулин, лизоцим). Рутинные методы исследования (проба с сульфасалициловой кислотой, тест-полоски) обычно не выявляют выделяющийся в нормальной моче белок.
Механизмы патологической протеинурии. Существует три механизма развития протеинурии (рис.1).

↑
Рисунок 1. Механизмы протеинурии (по К.А. О’Каллагхан, 2009)
Протеинурия переполнения развивается при повышенном образовании плазменных низкомолекулярных белков (легких цепей, иммуноглобулинов, гемоглобина, миоглобина), которые свободно фильтруются нормальными клубочками в количестве, превышающем реабсорбционный порог канальцев (перегрузка). Обычно это – белок одного типа, чаще всего легкие цепи иммуноглобулинов, продуцируемых в больших количествах при пролиферативных В-клеточных заболеваниях (миеломная болезнь). Иногда протеинурия переполнения несколькими типами белков наблюдается при воспалительных процессах из-за повышенного образования белков острой фазы воспаления.
Тубулярная протеинурия вызвана нарушением реабсорбции в почечных канальцах. Фильтрационный барьер в норме. В моче повышается экскреция ά1-ά2 микроглобулинов, β2-микроглобулина. Наблюдается при врожденных и приобретенных тубуло-интерстициальных заболеваниях. Общее количество суточной протеинурии редко превышает 1-2 г.
Гломерулярная протеинурия появляется при повреждениях гломерулярного барьера (гломерулярные болезни, диабетическая, гипертоническая нефропатия, тромбоз почечных вен, ишемическая болезнь почек, амилоидоз). Морфологическим изменением при всех болезнях с гломерулярной протеинурией является так называемое «слияние ножек отростков» подоцитов, которое сопровождается повышением проницаемости щелевидной диафрагмы. Патогенез заболеваний многообразен. При нефротическом синдроме могут быть и врожденные, наследственные дефекты щелевой диафрагмы. При нефротическом синдроме с минимальными изменениями, часто встречающемся в детском возрасте, наблюдается диффузное слияние ножек отростков подоцита (электронно-микроскопически) при нормальном виде клубочков в световом микроскопе. При этом преимущественно теряются альбумины (селективная протеинурия). При других гломерулонефритах с выраженными воспалительными, склеротическими изменениями в клубочках имеются очаговые изменения отростковых ножек. В моче могут появиться крупные белки (иммуноглобулины, ά2 макроглобулины), такую протеинурию называют неселективной. Гломерулярная протеинурия может быть от небольшой (до 1г/c) при диабете и гипертонии до значительной (2-3 г/с и более) при гломерулонефритах. Протеинурия более 3,5 г/с приводит к гипоальбуминемии, что способствует возникновению нефротического синдрома. При определении концентрации белка и креатинина в моче о нефротическом синдроме можно говорить при коэффициенте >400 мг/ммоль или >45 мг/мг (г/г). Микроальбуминурия при диабете или гипертонии выявляется высокочувствительными методами при 20-200 мг/сут мочи. Для установления тубулярной протеинурии чаще используют исследование ά1 микроглобулина в моче.
Надо помнить, что кроме патологической протеинурии могут быть преходящие протеинурии. Скрининговыми исследовани



