
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Тема:повреждения бедра и коленного суставаСтр 1 из 3Следующая ⇒
Тема:ПОВРЕЖДЕНИЯ БЕДРА И КОЛЕННОГО СУСТАВА Повреждения бедра и коленного сустава являются одной из главных причин инвалидизации больных с травматологической патологией. Основная функция бедра и коленного сустава — это опора и передвижение, поэтому ошибки в диагностике и неадекватное лечение приводят к значительному ухудшению качества жизни пациента, стойкой утрате трудоспособности. Травматические вывихи бедра Анатомо-функциональная характеристика тазобедренного сустава включает ряд особенностей, предохраняющих его от возникновения травматических вывихов. К ним относятся: а) полное соответствие суставных поверхностей; б) прочные связки, укрепляющие капсулу сустава; в) мощный мышечный слой, окружающий сустав; г) большой объем возможных движений при значительно меньших функциональных потребностях. В связи с вышеизложенным вывихи в тазобедренном суставе встречаются редко.
А) задненижний или седалищный; травматических вывихов бедра: Б) задневерхний или подвздошный; В) передненижний или запирательный Г) передневерхний или надлонный; Наиболее часто встречается подвздошный вывих (до 85% от всех вывихов бедра). Механизм возникновения вывихов. Травматические вывихи в тазобедренном суставе происходят в результате непрямого приложения значительной силы (высокоэнергетическая травма). Непременным условием возникновения вывиха является сгибание в тазобедренном суставе, так как при его разгибании сустав блокируется напряжением мощных связок и дальнейшие движения, особенно ротация, возможны только вместе с тазом. Такая ситуация наиболее часто возникает в условиях ДТП и, реже, при падении с высоты с опорой на согнутые ноги. Вид вывиха зависит от степени сгибания бедра, наличия приведения или отведения, наружной или внутренней ротации в момент травмы. Задний вывих обычно происходит при сгибании не менее 45°, приведении и внутренней ротации бедра. Для возникновения переднего вывиха тоже необходимо сгибание, но в сочетание с отведением и наружной ротацией. Данное повреждение сопровождается значительным разрушением окружающих мягких тканей.
Положение больного вынужденное, любое его изменение сопровождается усилением боли. Для задних вывихов характерны приведение и внутренняя ротация, для передних - отведение и наружная ротация. При всех видах вывихов возникает относительное укорочение нижней конечности. Большой вертел расположен выше линии соединяющей седалищный бугор и переднюю верхнюю ость подвздошной кости (линия Розер-Нелатона), нарушается равнобедренность треугольника Бриана. Активные Лечение. Вправление бедра проводится только под наркозом. При всех несвежих и свежих надлонных вывихах для вправления используют способ Кохера: положение больного - лежа на спине, помощник фиксирует таз, прижимая его к столу. Для устранения несвежих задних вывихов (подвздошный и седалищный) по способу Кохера первым этапом ногу максимально приводят, сгибают в тазобедренном суставе и осуществляют тракцию по оси, головка бедра при этом выводится из-за заднего края вертлужной впадины. Вторым этапом бедро медленно ротируют кнаружи, в результате головка бедра устанавливается напротив впадины. Третий этап: при продолжающейся тракции по оси бедра, ногу быстро разгибают, отводят и ротируют кнутри. На этом этапе происходит устранение вывиха. Вправление бедра сопровождается щелкающим звуком и восстановлением пассивных движений в суставе. СпособДжанелидзе (вправление в положении лежа на животе) в настоящее время имеет историческое значение. Если вывих не удалось устранить при первой попытке, производят еще одну или две попытки вправления (не более!), однако, каждый этап должен выполняться очень тщательно. При безуспешности закрытого устранения вывиха производят открытое вправление. После устранения вывиха, для профилактики асептического некроза головки бедренной кости проводится разгрузка сустава в течение 4 - 6 недель с помощью скелетного вытяжения, параллельно назначают физиотерапевтические процедуры, массаж грудной клетки и лечебную физкультуру для тазобедренного сустава. После этого до 4 месяцев с момента травмы больной ходит с помощью костылей без опоры на поврежденную конечность. При отсутствии признаков аваскулярного некроза головки бедра разрешают нагрузку на поврежденную ногу.
Переломы бедренной кости. Переломы бедренной кости являются тяжелыми повреждениями опорно-двигательного аппарата, часто сопровождаются травматическим шоком и требуют стационарного лечения. На их долю приходится от 3,5% до 13% всех видов переломов. Выделяют переломы проксимального отдела, диафиза и дистального отдела бедренной кости. Переломы бедренной кости Переломы бедренной кости составляют от I до 10,4% всех переломов и возникают вследствие как прямой, так и непрямой травмы. От уровня (локализации) перелома зависят тактика и методы лечения. В зависимости от локализации различают переломы верхнего (проксимального) конца, диафиза и нижнего (дистального) конца бедренной кости. Переломы бедренной кости, как и другие любые переломы, могут быть: закрытые или открытые, не осложненные или осложненные, без смещения отломков или со смещением (по ширине, по длине, под углом, вокруг продольной оси, вколоченные), поперечные, косые, косо-поперечные, винтообразные, продольные, оскольчатые. Переломы проксимального отдела бедренной кости. На переломы проксимального конца бедренной кости приходится 25-30% всех переломов этой кости. Встречаются они преимущественно у лиц пожилого возраста (65% больных старше 60 лет). Объясняется это понижением тонуса мускулатуры и возрастной перестройкой костной ткани у пожилых людей (остеопороз, уменьшение прочности, повышение ломкости, хрупкости, уменьшение шеечно-диафизарного угла). Все эти изменения более характерны для женщин, поэтому переломы данной локализации встречаются у них в 3 раза чаще, чем у мужчин. По локализации переломы верхнего конца бедренной кости следует разделить на две группы: · внутрисуставные (медиальные) или переломы шейки, когда линия перелома проходит выше (проксимальнее) прикрепления капсулы тазобедренного сустава; · внесуставные (латеральные) или вертельные переломы, когда линия перелома проходит ниже (дистальные) прикрепления капсулы тазобедренного сустава. Переломы надколенника
Для практической работы необходимо различать: 1. переломы надколенника без расхождения 2. переломы надколенника с расхождением отломков 3. переломы надколенника с раздроблением одного из полюсов надколенника (многооскольчатый перелом полюса надколенника).
4. раздробленный (многооскольчатый) перелом всего надколенника. Данное разделение имеет значение для выбора оптимального метода лечения. Клиника. Основными симптомами при переломах надколенника являются · боль и деформация сустава после травмы; · гемартроз; · потеря опороспособности ноги, в некоторых случаях, особенно при переломах без смещения, возможна ходьба с посторонней помощью; · невозможность поднять выпрямленную ногу, особенно при внешнем сопротивлении при переломах с повреждением бокового связочного аппарата коленного сустава; · определение щели между фрагментами надколенника при пальпации. Рентгенограмма в двух проекциях уточняет диагноз. Удовлетворительным стоянием признается положение с сохранением непрерывности линии суставной поверхности. Смещение фрагментов надколенника зависит от степени повреждения бокового связочного аппарата. Последний представляет собой расположенные по обе стороны надколенника, тесно переплетающиеся волокна четырехглавой мышцы бедра и апоневроза. При целом боковом разгибательном аппарате фрагменты надколенника не расходятся и функция нижней конечности не нарушается. Лечение. При целости бокового связочного аппарата проводят консервативное лечение: фиксация коленного сустава осуществляется задней гипсовой лонгетой от нижней трети бедра до нижней трети голени под углом 10-15° сгибания (в положении 170°). При благоприятном течении посттравматического периода на третий день назначают изометрическую лечебную гимнастику, начинают тренировать мышцы бедра, напрягаяих. С первых день больному разрешают ходить с помощью костылей, опираясь на больную ногу. Гипсовую повязку снимают через 6 недель, трудоспособность восстанавливается через 8-10 недель. Поперечные переломы надколенника с расхождением отломков лечат оперативно. Остеосинтез перелома спицами со стягивающей проволочной петлей по Веберу должен дополняться обязательным швом поврежденного бокового связочного аппарата коленного сустава. Иммобилизация гипсовой повязкой продолжается 1-3 недели. Лечебная гимнастика проводится также как и при консервативном лечении перелома надколенника без смещения. Движения в коленном суставе разрешают через 2-3 недели. Восстановление трудоспособности больного наступает через 2,5-3 месяца (после удаления металла).
Переломы надколенника с раздроблением одного из полюсов надколенника также лечат оперативно. При данной патологии удаляется раздробленный полюс надколенника и восстанавливается разгибательный аппарат коленного сустава с подшиванием к основному фрагменту надколенника. Иммобилизация гипсовой повязкой продолжается 6 недель. Раздробленные переломы надколенника лечат оперативно. При данной патологии удаляется весь раздробленный надколенник и восстанавливается разгибательный аппарат коленного сустава. Иммобилизация гипсовой повязкой продолжается 6 недель.
Клиника. Основным симптомом при отрыве сухожилия четырехглавой мышца бедра от надколенника являются: · нестабильность при сгибании в коленном суставе; · затруднения при попытках поднять выпрямленную ногу, особенно при внешнем сопротивлении, с усилением боли в области верхнего полюса надкооленника; · определение западения выше верхнего полюса надколенника при пальпации. Лечение. При отрыве сухожилия четырехглавой мышца бедра от надколенника с сохранением разгибания показана иммобилизация конечности в задней гипсовой повязке на 6 недель. Если отсутствует разгибание или сохраняется нестабильность коленного сустава, показано оперативное лечение (реинсерция сухожилия к верхнему полюсу надколенника) с последующей фиксацией задней гипсовой повязкой на 6 недель. Гемартроз. Наиболее частой причиной гемартроза коленного сустава является непрямая травма с частичным разравом капсулы коленного сустава из-за полного или частичного повреждения внутрисуставных структур (связки, мениски, внутрисуставные переломы). Клиника. Отмечается выраженная отечность коленного сустава с выбуханим тканей вокруг надколенника, положительныий симптом баллотации надколенника, болезненность по периметру его со всех сторон. Рентгенологические снимки обязательны для дифферинциальной диагностики с переломами мыщелков, надколенника и межмыщелкового возвышения. Лечение. При гемартрозе накладывается задняя гипсовая лонгета (как при переломах надколенника) на 3 недели, аналгетики, физиопроцедуры, НПВС внутрь и наружно, нетрудоспособен 4-6 недель;
Клиника. Основными симптомами при разрыве собственной связки надколенника являются · боль и кровоизлияния в области собственной связки надколенника; · потеря опороспособности ноги, в некоторых случаях возможна ходьба с посторонней помощью;
· невозможность поднять выпрямленную ногу, особенно при внешнем сопротивлении; · невозможность выпрямить ногу · определение западения ниже нижнего полюса надколенника при пальпации. Лечение разрыва собственной связки надколенника только оперативное - восстановление связки (шов в свежем случае и пластика в застарелом). Повреждения менисков. Повреждения менисков коленного сустава встречаются довольно часто при закрытых повреждениях коленного сустава и составляют 57-77%. Возникают они вследствие непрямой травмы, чаще у спортсменов, танцоров и балерин в возрасте от 18 до 30 лет. Внутренний мениск менее подвижен, чем наружный, вследствие более прочного сращения с капсулой сустава и краем суставной поверхности большеберцовой кости, поэтому он повреждается значительно чаще наружного. Наиболее частым механизмом травмы является ротация (поворот) туловища кнутри при фиксированной стопе и одновременном разгибании ноги в коленном суставе. При таком механизме травмы внутренний мениск попадает между суставными поверхностями бедренной и большеберцовой кости, ущемляется и раздавливается или разрывается. Клиника. В остром периоде травмы возможен гемартроз, но только при паракапсулярных отрывах мениска. Установить диагноз сразу после травмы сложно. Однако тщательно собранные анамнестические данные, характерный механизм травмы, блокада сустава, вызываемая ущемлением поврежденного мениска между суставными поверхностями, снижение функции поврежденной ноги помогает поставить диагноз внутрисуставного повреждения. Иногда блокада исчезает, как только больной инстинктивно прижимает ладонью больное место (симптом "ладони "). В сложных случаях решающим для установления диагноза является исследование коленного сустава с помощью магниторезонансной томографии (МРТ). Спустя 2-3-6 месяцев после травмы выявляется целый ряд характерных симптомов, которые дают возможность точно установить клинический диагноз имющегося повреждения Со временем развивается гипотрофия четырехглавой мышцы бедра. На этом фоне при поднятии выпрямленной ноги под кожей отчетливо контурирует портняжная мышца (симптом Чаклина). При повреждении внутреннего мениска на внутренней поверхности коленного сустава может появиться зона повышенной (чаще), сниженой болевой чувствительности или ее инверсия (симптом Турнера). Весьма характерен симптом Байкова усиление боли при надавливании на поврежденный мениск и форсированном разгибании коленного сустава. Многие больные указывают на усиление боли в суставе при ходьбе по лестнице вниз и при сидении по-турецки, щелкающий звук во время приседания (Перельман). Приведение выпрямленной голени, пассивно лежащей на руке врача, вызывает усиление болей в области внутреннего мениска, а отведение усиливает боль при разрыве наружного мениска. Симптом "щелчка" Чаклина. При движении в коленном суставе с наружной стороны голень как будто перекатывается через препятствие в области наружного мениска, при этом ощущается щелчок. Болезненный валик по линии суставной щели часто наблюдается после повторных ущемлений, что связано с реактивным синовитом. Симптомом усиления болей в локальной точке при попытке больного присесть на корточки "по-турецки". Симптом характерен для разрыва заднего рога. Симптом "калоши" Перельмана. Усиление болей в локальной точке при движениях конечностью, имитирующих надевание калоши - ротационные движения голенью и стопой. Симптом Штеймана-Бухарда. Появление болей при наружной или внутренней ротации голени, согнутой под углом 90°, в той точке, где при пальпации выявлялась локальная болезненность. Симптом Штеймана-Бухарда: появление болей при наружной или внутренней ротации голени, согнутой под углом 90°, в той точке, где при пальпации выявлялась локальная болезненность. Для уточнения диагноза применяются различные дополнительные методы диагностики, но только ЯМРТ и артроскопия могут дать точное подтверждение или исключение диагноза. Однако, проведение рентгенографического исследования является обязательным для исключения других внутрисуставных повреждений. Лечение. В острых случаях необходим покой, что достигается иммобилизацией конечности задней гипсовой шиной и постельным режимом. Через 2-3 дня назначают тепло, массаж. Спустя две недели острые явления проходят. В тех случаях, когда больной доставлен в больницу с блокадой коленного сустава, показана пункция сустава, удаление жидкости и введение 25-30 мл 1% раствора новокаина. После того, как наступила анестезия, вправляют ущемленную часть мениска: ногу сгибают в коленном суставе в положении ротации голени кнаружи и отведения. Затем проводят резкое разгибание голени с одновременной внутренней ротацией ее. При этом ущемившаяся часть мениска становится на свое место, явления блокады сустава исчезают, движения делаются свободными. Если блокады коленного сустава повторяются, а болевой синдром не уменьшается и специальные исследования подтверждают разрыв мениска необходимо оперативное лечение. Операция заключается в ревизии коленного сустава и удалении поврежденного мениска. Трудоспособность восстанавливается через 1-1,5 месяца. В последние годы отдается предпочтение удалению только поврежденной части мениска с использованием артроскопа. Период восстановления трудоспособности при этом укорачивается в несколько раз. Болезнь Гоффа. Прямая травма передней поверхности коленного сустава нередко приводит к повреждению и кровоизлиянию в жировое тело (тело Гоффа) крыловидной складки, расположенной между надколенником и передним краем большеберцовой кости (под собственной связкой надколенника). В результате травмы жировая ткань гипертрофируется и фиброзно склерозируется. В суставе появляется выпот. По обе стороны собственной связки надколенника имеется ограниченная болезненность, припухлость. Движения в коленном суставе становятся болезненными. Увеличение и фиброзно измененное тело Гоффа нередко ущемляются, вызывая резкую боль, блокаду сустава, как при повреждении мениска и болезни Кенига, а в дальнейшем - и явления хронического синовита. Для дифференцировки с повреждение менисков производят сгибательные и разгибательные движения в коленном суставе с одномоментным надавливанием на собственную связку надколенника и на область менисков. При повреждении менисков боль локализуется по соответствующей боковой поверхности, а при повреждении тела Гоффа – по передней поверхности коленного сустава в области связки надколенника. Лечение. В свежих случаях лечение сводится к покою. Накладывают заднюю гипсовую лонгету на 3 недели, затем (при необходимости) назначают ФТЛ и ЛФК. Если сохраняется умеренный болевой синдром и признаки болезни Гоффа в жировое тело, параартикулярно вводится суспензия ГКС (дипроспан, кеналог и т.д.). Если болезнь перешла в хроническое состояние с болями, частыми ущемлениями и явлениями блокады сустава, сопровождающимися серозным выпотом, показано оперативное лечение - удаление перерожденного жирового тела. Дальнейшее ведение больного, как после менискоктомии. Вывихи голени Травматические вывихи голени являются хоть и редкими (0,5−2 %), но самыми опасными для сохранения конечности и жизни пострадавшего среди вывихов в пределах конечностей вследствие частых сосудистых повреждений (до 40 %), нервных нарушений (20 %) и ошибок в диагностике и лечении, достигающих 73 %. Даже после своевременных операций с целью восстановления магистрального кровообращения часты ампутации (30−60 %). Но сохранившаяся конечность при сосудистых и нервных нарушениях нередко остается неполноценной − до 72 %, а тяжелая инвалидность отмечается в 12 % и смертность − в 4 %. Непрямой механизм травмы − в 74 % случаев, чаще не требует приложения большой физической силы. Они возникают при полном разрыве крестообразных и боковых связок коленного сустава в результате высокоэнергетического воздействия. В основе лежит прямой удар по верхней трети голени, а также переразгибание. При этом возникают вывихи большеберцовой кости кпереди, кзади или в сторону. При полном вывихе происходит разрыв не только связок, но и капсулы сустава, повреждаются мениски и мыщелковое возвышение большеберцовой кости. При задних вывихах нередко наблюдается повреждение сосудисто-нервного пучка. Диагноз не вызывает затруднений и подтверждается рентгенологически. Голень может вывихиваться в любую сторону и с дополнительной ротацией. Наиболее опасны закрытые или открытые передние полные вывихи с повреждением подколенной артерии, при которых в половине случаев погибает сустав (в случаях ампутации, анкилоза); или бывают такие осложнения − гнойный артрит, остеомиелит, острая почечная недостаточность, газовая гангрена, смерть. Диагноз травматического вывиха голени обычно нетрудно поставить. Труднее определить повреждение подколенной артерии. При полном вывихе имеется грубая деформация сустава, выпрямленное или полусогнутое положение голени, укорочение ноги. Невозможность пользования ей, пружинящее сопротивление при пассивных движениях, которые резко ограничены и болезненны. Хорошо видно, что голень смещена кпереди, кзади, кнаружи или кнутри от бедра или ротирована на 90°. Вправление осуществляется под общим наркозом прямым давлением на сместившуюся кость в сторону, противоположную первоначальному смещению. Последующее лечение состоит в иммобилизации конечности гипсовой повязкой от ягодичной складки в положении сгибания голени под углом 170° сроком на 3 месяца. Осевая нагрузка разрешается в повязке через 4-5 недель. Если связочный аппарат не восстанавливается, тогда показано оперативное лечение, заключающееся в пластическом восстановлении связок. В случае повреждения подколенной артерии больной жалуется на жгучие боли в голени, онемение стопы, будет отсутствовать пульс на стопе, нарушена или отсутствовать чувствительность на стопе и голени, активные движения пальцами и стопой, цвет кожи на стопе белый. При хирургическом лечении повреждении подколенной артерии в свежих случаях (до 6 часов с момента травмы) показан шов или аутовенозная пластика из большой подкожной вены неповрежденной конечности. Одномоментно целесообразно восстановить связочный аппарат коленного сустава. При повреждении магистрального сосуда хирургическое восстановление его нужно провести не позднее 6−8 часов после травмы, ибо затем наступают необратимые изменения в мышцах когда появляется синюшный цвет конечности, появляется мышечная контрактура, стопа становиться холодная (признаки ишемического некроза). В таких случаях показана ампутация. Восстановление кровообращения через 6−8 часов может явиться причиной тяжелых осложнений: ОПН от закупорки канальцев почек миоглобином или смерть от гиперкалиемии вследствие устремления из голени в сосудистое русло продуктов распада тканей. Тема:ПОВРЕЖДЕНИЯ БЕДРА И КОЛЕННОГО СУСТАВА Повреждения бедра и коленного сустава являются одной из главных причин инвалидизации больных с травматологической патологией. Основная функция бедра и коленного сустава — это опора и передвижение, поэтому ошибки в диагностике и неадекватное лечение приводят к значительному ухудшению качества жизни пациента, стойкой утрате трудоспособности. Травматические вывихи бедра Анатомо-функциональная характеристика тазобедренного сустава включает ряд особенностей, предохраняющих его от возникновения травматических вывихов. К ним относятся: а) полное соответствие суставных поверхностей; б) прочные связки, укрепляющие капсулу сустава; в) мощный мышечный слой, окружающий сустав; г) большой объем возможных движений при значительно меньших функциональных потребностях. В связи с вышеизложенным вывихи в тазобедренном суставе встречаются редко.
А) задненижний или седалищный; травматических вывихов бедра: Б) задневерхний или подвздошный; В) передненижний или запирательный Г) передневерхний или надлонный; Наиболее часто встречается подвздошный вывих (до 85% от всех вывихов бедра). Механизм возникновения вывихов. Травматические вывихи в тазобедренном суставе происходят в результате непрямого приложения значительной силы (высокоэнергетическая травма). Непременным условием возникновения вывиха является сгибание в тазобедренном суставе, так как при его разгибании сустав блокируется напряжением мощных связок и дальнейшие движения, особенно ротация, возможны только вместе с тазом. Такая ситуация наиболее часто возникает в условиях ДТП и, реже, при падении с высоты с опорой на согнутые ноги. Вид вывиха зависит от степени сгибания бедра, наличия приведения или отведения, наружной или внутренней ротации в момент травмы. Задний вывих обычно происходит при сгибании не менее 45°, приведении и внутренней ротации бедра. Для возникновения переднего вывиха тоже необходимо сгибание, но в сочетание с отведением и наружной ротацией. Данное повреждение сопровождается значительным разрушением окружающих мягких тканей.
Положение больного вынужденное, любое его изменение сопровождается усилением боли. Для задних вывихов характерны приведение и внутренняя ротация, для передних - отведение и наружная ротация. При всех видах вывихов возникает относительное укорочение нижней конечности. Большой вертел расположен выше линии соединяющей седалищный бугор и переднюю верхнюю ость подвздошной кости (линия Розер-Нелатона), нарушается равнобедренность треугольника Бриана. Активные Лечение. Вправление бедра проводится только под наркозом. При всех несвежих и свежих надлонных вывихах для вправления используют способ Кохера: положение больного - лежа на спине, помощник фиксирует таз, прижимая его к столу. Для устранения несвежих задних вывихов (подвздошный и седалищный) по способу Кохера первым этапом ногу максимально приводят, сгибают в тазобедренном суставе и осуществляют тракцию по оси, головка бедра при этом выводится из-за заднего края вертлужной впадины. Вторым этапом бедро медленно ротируют кнаружи, в результате головка бедра устанавливается напротив впадины. Третий этап: при продолжающейся тракции по оси бедра, ногу быстро разгибают, отводят и ротируют кнутри. На этом этапе происходит устранение вывиха. Вправление бедра сопровождается щелкающим звуком и восстановлением пассивных движений в суставе. СпособДжанелидзе (вправление в положении лежа на животе) в настоящее время имеет историческое значение. Если вывих не удалось устранить при первой попытке, производят еще одну или две попытки вправления (не более!), однако, каждый этап должен выполняться очень тщательно. При безуспешности закрытого устранения вывиха производят открытое вправление. После устранения вывиха, для профилактики асептического некроза головки бедренной кости проводится разгрузка сустава в течение 4 - 6 недель с помощью скелетного вытяжения, параллельно назначают физиотерапевтические процедуры, массаж грудной клетки и лечебную физкультуру для тазобедренного сустава. После этого до 4 месяцев с момента травмы больной ходит с помощью костылей без опоры на поврежденную конечность. При отсутствии признаков аваскулярного некроза головки бедра разрешают нагрузку на поврежденную ногу. Переломы бедренной кости. Переломы бедренной кости являются тяжелыми повреждениями опорно-двигательного аппарата, часто сопровождаются травматическим шоком и требуют стационарного лечения. На их долю приходится от 3,5% до 13% всех видов переломов. Выделяют переломы проксимального отдела, диафиза и дистального отдела бедренной кости. Переломы бедренной кости Переломы бедренной кости составляют от I до 10,4% всех переломов и возникают вследствие как прямой, так и непрямой травмы. От уровня (локализации) перелома зависят тактика и методы лечения. В зависимости от локализации различают переломы верхнего (проксимального) конца, диафиза и нижнего (дистального) конца бедренной кости. Переломы бедренной кости, как и другие любые переломы, могут быть: закрытые или открытые, не осложненные или осложненные, без смещения отломков или со смещением (по ширине, по длине, под углом, вокруг продольной оси, вколоченные), поперечные, косые, косо-поперечные, винтообразные, продольные, оскольчатые. Переломы проксимального отдела бедренной кости. На переломы проксимального конца бедренной кости приходится 25-30% всех переломов этой кости. Встречаются они преимущественно у лиц пожилого возраста (65% больных старше 60 лет). Объясняется это понижением тонуса мускулатуры и возрастной перестройкой костной ткани у пожилых людей (остеопороз, уменьшение прочности, повышение ломкости, хрупкости, уменьшение шеечно-диафизарного угла). Все эти изменения более характерны для женщин, поэтому переломы данной локализации встречаются у них в 3 раза чаще, чем у мужчин. По локализации переломы верхнего конца бедренной кости следует разделить на две группы: · внутрисуставные (медиальные) или переломы шейки, когда линия перелома проходит выше (проксимальнее) прикрепления капсулы тазобедренного сустава; · внесуставные (латеральные) или вертельные переломы, когда линия перелома проходит ниже (дистальные) прикрепления капсулы тазобедренного сустава.
|
|||||||||
|
Последнее изменение этой страницы: 2017-01-26; просмотров: 721; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.178.240 (0.07 с.) |
 Травматические вывихи бедра подразделяют на передние и задние. В каждой из этих групп смещение головки происходит вверх либо вниз и в зависимости от этого различают 4 вида
Травматические вывихи бедра подразделяют на передние и задние. В каждой из этих групп смещение головки происходит вверх либо вниз и в зависимости от этого различают 4 вида Диагностика вывихов.
Диагностика вывихов.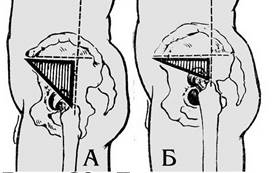 движения в тазобедренном суставе отсутствуют, пассивные - резко болезненны, при попытке выведения конечности в среднефизиологическое положение определяется симптом пружинистого сопротивления. Положительный симптом «поршня»: укороченную после травмы ногу потягивают на себя. Ноги становятся одинаковыми по длине. Как только больную ногу отпускают – она снова становится короче здоровой.
движения в тазобедренном суставе отсутствуют, пассивные - резко болезненны, при попытке выведения конечности в среднефизиологическое положение определяется симптом пружинистого сопротивления. Положительный симптом «поршня»: укороченную после травмы ногу потягивают на себя. Ноги становятся одинаковыми по длине. Как только больную ногу отпускают – она снова становится короче здоровой. Эти повреждения происходят в результате прямой травмы – падение с опорой на надколенник. При форсированном сгабании или разгибании (стремительное и резком разгибании в коленном суставе с целью удержаться на ногах) чаще происходит отрыв сухожилия четырехглавой мышца бедра от надколенника. Чаще всего встречаются поперечные переломы надколенника, реже – сегментарные, оскольчатые, звездчатые, вертикальные и другие виды.
Эти повреждения происходят в результате прямой травмы – падение с опорой на надколенник. При форсированном сгабании или разгибании (стремительное и резком разгибании в коленном суставе с целью удержаться на ногах) чаще происходит отрыв сухожилия четырехглавой мышца бедра от надколенника. Чаще всего встречаются поперечные переломы надколенника, реже – сегментарные, оскольчатые, звездчатые, вертикальные и другие виды. Отрыв сухожилия четврехглавой мышца от верхнего полюса надколенника. Это повреждение происходят в результате непрямой травмы при форсированном сгибании или разгибании (стремительное и резком разгибании в коленном суставе с целью удержаться на ногах).
Отрыв сухожилия четврехглавой мышца от верхнего полюса надколенника. Это повреждение происходят в результате непрямой травмы при форсированном сгибании или разгибании (стремительное и резком разгибании в коленном суставе с целью удержаться на ногах). Повреждение собственной связки надколенника. Эти повреждения происходят в результате прямой травмы (удар в область собственной связки надколенника, падение на выступающий предмет, или острый край с опорой на областть собственной связки надколенника).
Повреждение собственной связки надколенника. Эти повреждения происходят в результате прямой травмы (удар в область собственной связки надколенника, падение на выступающий предмет, или острый край с опорой на областть собственной связки надколенника).


