Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Тесты функциональной диагностикиСодержание книги
Поиск на нашем сайте
Для оценки функционального состояния яичников широко используется цитологическое исследование влагалищных мазков, изучение состояния слизи канала шейки матки, измерение базальной температуры. Цитологическое исследование влагалищных мазков основано на определении в них Отдельных видов клеток эпителия. В соответствии со структурой слизистой оболочки влагалища в мазках могут встречаться следующие виды клеток: поверхностные, ороговевающие, промежуточные, парабазаль-ные и базальные. У женщин репродуктивного возраста. При двухфазном овуляторном менструальном цикле во Влагалищном мазке встречаются в различных соотношениях поверхностные и промежуточные клетки. При выраженной эстрогенной недостаточности или гиперандро-1гении в мазке появляются парабазальные клетки. На оценке количественного соотношения поверхностных ороговевающих клеток и общего числа поверхностных клеток основано вычисление кариопикнотического индекса (КПИ). КПИ характеризует эстрогенную насыщенность организма. В течение фолликулярной фазы нормального менструального цикла КПИ составляет 25-30%, во время Овуляции — 60-70%, в фазе развития желтого тела-25-80%. При введении эстрогенных препаратов КПИ повышается, поэтому его вычисление может служить контролем при проведении гормональной терапии.
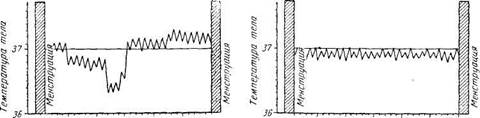
Рис. 14. Строение слизистой оболочки влагалища (схема): 1 — роговой слой; 2 — зернистый слой; 3 — поверхностный остистый слой; 4 — глубокий остистый слой; 5 — цилиндроклеточный слой; 6 — поверхностная клетка; 7 — интерстициальная клетка; 8 — парабазальная клетка; 9 — базальная клетка При цитологическом исследовании различают следующие типы влагалищных мазков: эстрогенный, прогестероновый, смешанный, регрессивный, андрогенный и воспалительный. Наиболее характерно для эстрогенного типа мазка преобладание поверхностных клеток с небольшим пик-нотическим ядром. При прогестероновом типе мазка наблюдаются преимущественно промежуточные клетки, образующие скопления. Смешанный тип мазка характеризуется различным сочетанием поверхностных и промежуточных клеток. Подобный тип мазка встречается в пременопаузе, в мазке регрессивного типа обнаруживаются преимущественно парабазальные клетки, что наиболее характерно для постменопаузы. Андрогенный тип мазка характеризуется сочетанием промежуточных, парабазальных и базальных клеток с очень небольшим количеством поверхностных клеток. Этот тип мазка наблюдается при некоторых опухолях надпочечника и андрогенпродуцирующей опухоли яичника. При воспалительном типе мазка (кольпитах) могут обнаруживаться кокки, трихомонады, грибы, лейкоциты; эпителиальных клеток мало. Отмечаются дистрофические изменения в ядре, протоплазме клетки. Исследование секрета канала шейки матки имеет большое диагностическое значение. С этой целью на протяжении менструального цикла в динамике изучают симптом «зрачка» и симптом «листа папоротника». Симптом «зрачка». В первой фазе овуляторного менструального цикла наружное отверстие шеечного канала начинает расширяться и в нем появляется прозрачная стекловидная слизь. Эти явления достигают максимума к моменту овуляции. Во второй фазе цикла зев постепенно закрывается; при этом уменьшается и продукция слизи. Симптом «зрачка» оценивают следующим образом: отрицательный (—), слабоположительный (+), положительный (+ +), резкоположительный (+ + +). Симптом «зрачка» отражает продукцию эстрогенов яичниками и сильнее всего выражен в период овуляции (+ + +). Отсутствие симптома «зрачка» свидетельствует о слабом эстрогенном воздействии, а длительно резковыраженный симптом — о гиперэстрогении. Симптом «листа папоротника». Этот симптом основан на кристаллизации шеечной слизи, нанесенной на предметное стекло. После обнажения с помощью зеркал шейки матки пинцетом или корнцангом берут содержимое шеечного канала и наносят его на предметное стекло в виде кружка. Кристаллизация солей шеечной слизи происходит в присутствии муцина под действием эстрогенов. Симптом «листа папоротника» можно установить между 7-м и 20-21-м днем нормального менструального цикла; наивысшего развития симптом достигает к моменту овуляции (фото 1). Степень выраженности симптома «листа папоротника», как и симптома «зрачка», определяют знаками «плюс» и «минус». Весьма простым и информативным методом определения эстрогенной насыщенности организма является симптом натяжения слизи. Для этого корнцангом берут слизь шеечного канала и путем разведения браншей определяют ее эластичность (растяжимость). Натяжение слизи более 6—8 см свидетельствует о достаточной эстрогенной насыщенности. Таким образом, с помощью подсчета КПИ, определения симптомов «зрачка», «листа папоротника» и натяжения слизи шеечного канала можно достаточно точно судить о продукции яичниками эстрогенов. С помощью теста базальной температуры можно определить, произошла ли овуляция. При нормальном (овуляторном) менструальном цикле в течение его первой фазы базальная температура не поднимается выше 36,8°С. Перед овуляцией наблюдается снижение ее до 36,2-Зб,3°С, а после овуляции базальная температура в течение всей второй фазы цикла находится на уровне 37,1 -37,4°С со снижением перед менструацией до исходных показателей. При недостаточности второй фазы цикла, обусловленной дефицитом прогестерона, базальная температура находится на более низком уровне (37-37,ГС) и держится всего 3-4 дня вместо 8-10. В случае отсутствия овуляции базальная температура имеет монофазный характер.
5 10 15 20 25 2830 Дни менструального иинпп Утренняя температура в прямой кишке при двуфазном менструальном цикле. Утренняя температура в прямой кишке при однофазном (ановуляторном) менструальном цикле.
ИСКУССТВЕННЫЙ АБОРТ Искусственный аборт — хирургическое или медикаментозное вмешательство, с помощью которого производится прерывание беременности до 22 нед (раньше производился до 28 нед). Искусственное прерывание беременности производится по желанию женщины или медицинским показаниям и выполняется врачом с соблюдением правил асептики и учетом противопоказаний. По желанию женщины аборт производится в ранние сроки беременности—до 12 нед. Такой срок установлен в связи с тем, что при этом возможно удалить плодное яйцо с меньшим риском осложнений, чем в более поздние сроки. Прерывание беременности после 13 нед носит название позднего аборта, и методы при этом используются иные. Чем меньше срок беременности, при котором она прерывается, тем менее выражены последующие гормональные нарушения. Прерывание беременности в любом сроке может сопровождаться большим числом осложнений, которые трудно предвидеть и избежать (воспалительные заболевания, бесплодие, нарушения менструального цикла и т.д.). Со всеми пациентками, особенно не рожавшими, имеющими резус-отрицательную кровь, следует проводить беседу о вреде аборта. Прерывание беременности в поздние сроки проводится по медицинским, а в последнее время в целях избежания внебольничных — криминальных абортов — и по социальным показаниям. Медицинские показания к прерыванию беременности устанавливаются комиссией в составе акушера-гинеколога, врача той специальности, к которой относится заболевание беременной, и руководителя амбу-латорно-поликлинического или стационарного учреждения. Согласно приказу Минздрава РФ № 302 от 28 декабря 1993 г., учитывается следующий перечень медицинских показаний к прерыванию беременности: 1) инфекционные и паразитарные болезни (туберкулез различной локализации, вирусный гепатит, сифилис, ВИЧ-инфекция, краснуха и контакт с этой инфекцией в первые 3 мес беременности); 2) злокачественные новообразования всех локализаций; 3) болезни эндокринной системы (тяжелые и средней тяжести формы диффузного токсического зоба, врожденный и приобретенный гипотиреоз, осложненный сахарный диабет, гипер- и гипопаратиреоз, несахарный диабет, активная форма синдрома Иценко—Кушинга, феохромоцитома); 4) заболевания кроветворной системы (гипо- и апластическая анемия, талас-634 семия, острый и хронический лейкоз, лимфогранулематоз, тромбсшитопе-ния, геморрагический капилляротоксикоз): 5) психические расстройства (алкогольные, лекарственные, шизофренические и аффективные психозы, невротические расстройства, хронический алкоголизм, токсикомания, умственная отсталость, прием психотропных средств во время беременности), 6) болезни нервной системы и органов чувств (воспалительные болезни, наследственные и дегенеративные болезни ЦНС, рассеянный склероз, эпилепсия, миастения, сосудистые заболевания головного мозга, опухоли мозга, отслойка сетчатки, глаукома, отосклероз, врожденная глухота и глухонемота); 7) болезни системы кровообращения [все пороки сердца, сопровождающиеся активностью ревматического процесса, врожденные пороки сердца, болезни миокарда, эндокарда и перикарда, нарушения ритма сердца, оперированное сердце, болезни сосудов, гипертоническая болезнь ПБ -- III стадии (по А.Л.Мясникову), злокачественные формы гипертонической болезни]: 8) болезни органов дыхания (хроническая пневмония III стадии, бронхоэкта тическая болезнь, стеноз трахеи или бронхов, состояние после пневмонзк томии или лобэктомии); 9) болезни органов пищеварения (стеноз пищевода, хронический активный гепатит, язвенная болезнь желудка или двенадцатиперстной кишки, цирроз печени с признаками портальной недостаточности, острая жировая дистрофия печени, желчнокаменная болезнь с частыми обострениями, нарушения всасывания в кишечнике); 10) болезни мочеполовой системы (острый гломерулонефрит, обострение хронического гломерулонефрита, хронический пиелонефрит, протекающий с хронической почечной недостаточностью и артериальной гипертен-зией, двусторонний гидронефроз, гидронефроз единственной почки, поли-кистоз почек, стеноз почечной артерии, острая и хроническая почечная недостаточность любой этиологии); 11) осложнения беременности, родов и послеродового периода (пузырный занос, перенесенный не менее двух лет назад, гестоз, не поддающийся комплексному лечению в стационаре, неукротимая рвота беременных, критическое состояние маточно-плодово-плацентарного кровотока, хорионэпи-телиома); 12) болезни кожи и подкожной жировой клетчатки (пузырчатка, тяжелые фор мы дерматозов беременных); 13) заболевания опорно-двигательной системы и соединительной ткани (осте-охондропатия, ампутация руки или ноги, острое или хроническое течение системной красной волчанки, узелковый полиартериит); 14) врожденные пороки развития и наследственные заболевания (врожденная патология, установленная методом пренатальной диагностики, высокий риск рождения ребенка с врожденной, наследственной патологией, прием лекарственных средств во время беременности, оказывающих эмбрио- и фетотоксическое действие); 15) физиологические состояния (физиологическая незрелость ■- несовершеннолетие, возраст женщины 40 лет и старше); Следует отметить, что при наличии редких заболеваний, которые угрожают жизни беременной, вопрос о прерывании беременности решается комиссией индивидуально. Постановлением Правительства Российской Федерации № 475 от 10 августа 2003 г. утвержден перечень социальных показаний к искусственному прерыванию беременности. 1. Наличие инвалидности I—II группы у мужа, наличие в семье ребенка-инвалида 2. Смерть мужа во время беременности у жены. 3. Пребывание женщины или ее мужа в местах лишения свободы. 4. Беременность в результате изнасилования Противопоказаниями к искусственному аборту являются острые и по-дострые воспалительные заболевания половых органов (воспаление придатков матки, гнойный кольпит, эндоцервицит и др.) и воспалительные процессы экстрагенитальной локализации (фурункулез, пародонтоз, острый аппендицит, туберкулезный менингит, милиарный туберкулез и др.), острые инфекционные заболевания. Вопрос о прерывании беременности в последующем решается врачом в зависимости от результатов проводимого лечения и срока беременности. 25.1.1. Прерывание беременности до 12 нед Во время операции женщина находится на гинекологическом кресле. Перед операцией удаляют волосы в области лобка, опорожняют мочевой пузырь и кишечник, наружные половые органы обрабатывают дезинфицирующим раствором. Обезболивание производят с использованием внутривенного или ингаляционного наркоза. Прерывание беременности в сроке до 5 нед (тесты на беременность, УЗИ) — мини-аборт — может быть проведено путем вакуум-аспирации содержимого полости матки в операционной женской консультации. При этом расширение шейки матки не производят, а используют канюли (металлические и полиэтиленовые) диаметром 4—6 мм. После мини-аборта следует провести ультразвуковой контроль полости матки. В ранние сроки беременности (до 6 нед беременности) может быть применена методика медикаментозного аборта с помощью аналогов проста-гландинов, а также введения Ru-486 для прерывания беременности малого срока. Ru-486 — стероидный гормон, который связывается с рецепторами прогестерона. После установления беременности (определение (3-субъеди-ницы трофобластического гормона и проведение трансвагинальной эхографии) пациентка однократно принимает 3 таблетки (600 мг) Ru-486. Через 48 ч от начала приема препарата женщине вводят внутримышечно 0,5 мг сульпростона (аналог простагландина Е2). Через 4—6 ч у 96 % пациенток
Рис. 25.1. Инструментарий для искусственного аборта. 1 — расширители Гегара; 2 — кюретка; 3 — абортцанг.
происходит выкидыш. Однако необходимо учитывать противопоказания к приему Ru-486: длительная терапия кортикостероидами, нарушения в системе гемостаза, хроническая недостаточность надпочечников. удаления плодного яйиа кюретками состоит из 3 этапов: 1) зондирование матки; 2) расширение канала шейки матки и 3) удаление плодного яйца кюреткой. В процессе операции используют влагалищные зеркала, пулевые щипцы, маточный зонд, расширители Гегара от № 4 до № 12, петлевые кюретки № 6, 4, 2, абортцанг, пинцет, стерильный материал (рис. 25.1). Все инструменты раскладывают на операционном столике в порядке, соответствующем таковому при их применении. После обработки ^наружных половых органов дезинфицирующим раствором во влагалища вводят зеркала и обрабатывают влагалищную часть матки. После этого шейку захватывают пулевыми щипцами за переднюю губу. Переднее зеркало удаляют, заднее передают ассистенту, сидящему слева, который удерживает зеркало, способствуя расширению влагалища. Для выпрямления шеечного канала шейку подтягивают книзу и кзади (при положении матки в anteflexio) и кпереди (при положении матки в retroflexio). Затем в полость матки вводят маточный зонд для уточнения положения матки и измерения длины ее полости. Кривизна маточного зонда и глубина его введения определяют направление введения расширителей Гегара до № 11 — 12. Расширители вводят последовательно и несколько дальше внутреннего зева (рис. 25.2). Последовательное введение расширителей способствует растяжению мускулатуры шейки, однако попытка фиксированного введения расширителей может привести к разрывам и перфорации шейки и тела матки. Каждый расширитель удерживают тремя пальцами с тем, чтобы с большей осторожностью проходить внутренний зев и прекращать
а \ б Рис. 25.2. Искусственный аборт. Расширение каната шейки матки расширителями Гегара. а — общий вид спереди; б — вид сбоку (схема). Рис. 25.3. Искусственный аборт. Удаление плодного яйца кюреткой. движение его сразу же после преодоления сопротивления зева. Если возникает трудность во введении расширителя Гегара последующего номера, следует вернуться к предыдущему, захватить пулевыми щипцами заднюю губу шейки матки и удержать в шейке некоторое время расширитель. После расширения шейки разрушение и удаление плодного яйца производят с помощью кюреток (рис. 25.3) и абортцанга, если срок беременности не превышает 12 нед. Абортцангом удаляют части плодного яйца из полости матки. Выскабливание стенок матки начинают тупой кюреткой № 6 и затем по мере сокращения матки и уменьшения ее размеров используют более острые кюретки меньшего размера. Кюретку осторожно вводят до дна матки и движениями но направлению к внутреннему зеву последовательно по передней, правой, задней и левой стенкам производят отделение плодного яйца от его ложа. Одновременно отделяют и удаляют отпадающую оболочку. Проверив острой кюреткой область трубных углов, заканчивают операцию. При отслойке плодного яйца возникает кровотечение, но кровопотеря обычно не превышает 50—75 мл. Если плодное яйцо удалено полностью, то
появляется ощущение хруста, матка хорошо сокращается и кровотечение останавливается. Полноту опорожнения матки от элементов плодного яйца можно контролировать с помощью УЗИ. Инструментальное удаление плодного яйца в сроки 6—12 нед можно производить посредством вакуум-экскохлеации. Вакуум-экскохлеацию используют при сроке беременности не более 9—10 нед. Вакуум-экскохлеатор — это система, состоящая из металлической кюретки цилиндрической формы с овальным отверстием на конце, резинового шланга, соединенного с вакуум-отсосом и резервуаром. После расширения канала шейки матки с помощью расширителей Гегара в матку вводят канюлю, включают электронасос и создают в матке отрицательное давление 0,5—0,6 атм. Осторожными круговыми движениями последовательно обходят все стенки матки. В результате плодное яйцо разрушается, отслаивается, аспирируегся и через канюлю и шланг поступает в стеклянную банку. Метод вакуум-аспирации является более щадящим, чем удааение яйца кюретками петлевидной формы. После операции женщине на низ живота кладут пузырь со льдом и вводят сокращающие матку средства. Выписка больной после операции искусственного аборта определяется врачом. При выписке из стационара производят влагалищное исследование для определения состояния матки и ее придатков.
|
||||
|
Последнее изменение этой страницы: 2016-08-01; просмотров: 310; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.144.235.141 (0.011 с.) |