Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Экстубация трахеи: в сознании или в наркозе?Стр 1 из 4Следующая ⇒
Ключевые положения
Респираторные осложнения после экстубации трахеи происходят в три раза чаще, чем во время интубации индукции анестезии (4.6% vs 12.6%)[1]. Анализ закрытых судебных исков из базы данных Американского общества анестезиологов показал, что смерть и повреждение мозга при индукции анестезии снизился с 62% исков за период 1985-1992гг до 35% за 1993-1999гг. Это может быть отражением широкого внедрения рекомендаций по ведению дыхательных путей, которые преимущественно относятся к индукции анестезии. Напротив, число исков по поводу смерти и повреждения мозга, связанных с поддержанием анестезии, пробуждением и экстубацией осталось почти на том же уровне. Разработка специальных протоколов для периодов высокого риска должна улучшить безопасность пациента. В этой статье приводится обзор противоречий и проблем, связанных с пробуждением и экстубацией после анестезии.
Экстубация трахеи: в сознании или в наркозе? Определяясь с моментом экстубации следует решить два вопроса: имелись ли какие-либо трудности при достижении контроля над дыхательными путями и насколько высок риск аспирации. Общее правило - пациентов следует экстубировать в сознании. Небольшое число исследований, включающих детей, показало, что при экстубации в сознании частота осложнений выше, как результат повышенной реактивности верхних дыхательных путей [1]. Тем не менее, конечной точкой бодрствования в этих исследованиях было принято восстановление глотания, но частота респираторных осложнений разительно снижалась, если экстубация производилась при самостоятельном дыхании у пациентов, которые могли открывать глаза [3].
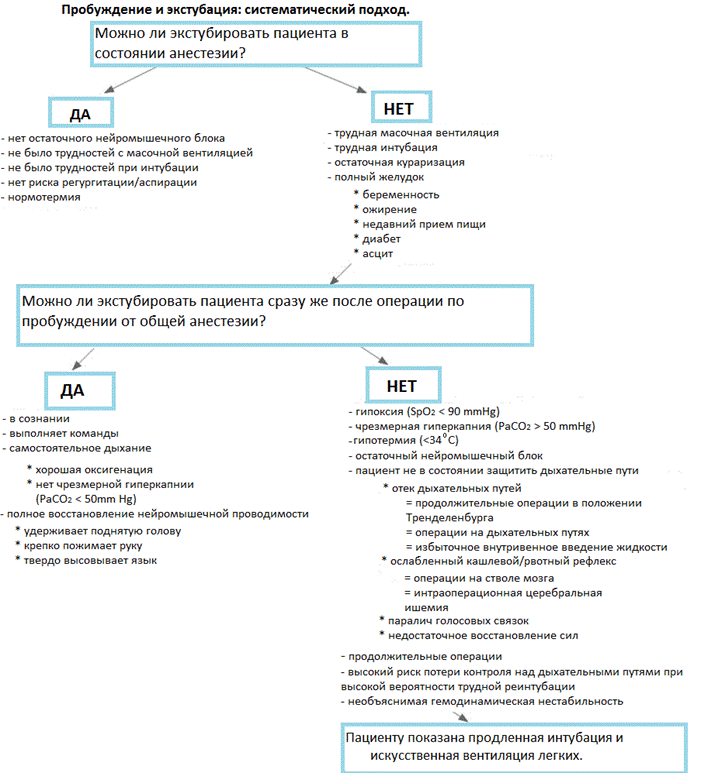
Экстубация в состоянии глубокой анестезии снижает стимуляцию сердечно-сосудистой системы, уменьшает частоту кашля и беспокойства из-за наличия трубки. В то же время, была выше частота респираторных осложнений вне зависимости от типа операции [1]. Систематический подход к экстубации показан на Рис.1.
Положение пациента Не смотря на прогресс в анестезиологии, частота аспирации в периоперационный период за последние три десятилетия не снижается, и варьирует от 2.9 до 10.2 на 10000 анестезий [4]. Летальность у таких пациентов от 0 до 4.6% [4]. Традиционно экстубация выполняется в положении на левом боку с опущенным головным концом, что позволяет поддерживать проходимость дыхательных путей за счет положения языка на расстоянии от задней стенки глотки и также предохраняет от аспирации. Ларингоскопия и реинтубация в таком положении для опытного анестезиолога может быть вполне удобной [5]. Практика экстубации в положении на спине полусидя противоречива. Предполагаемая целесообразность ее применения у пациентов с пустым желудком после анестезии препаратами короткого действия, на настоящий момент, не имеет доказательств, безопасности по сравнению с традиционной методикой. Тем не менее, относительная легкость реинтубации в положении на спине делает заслуживающим внимания применение положения с приподнятым головным концом (обратное положение Тренделенбурга – прим. перев.) у пациентов после трудной интубации, тучных или с хроническими заболеваниями дыхательной системы [5,6]. У таких пациентов и у тех, которым проводились вмешательства на верхних дыхательных путях, приподнятый головной конец также облегчает самостоятельное дыхание и экскурсию диафрагмы, способствует эффективному кашлю, повышает функциональную остаточную емкость (ФОЕ), улучшает дренаж лимфы и уменьшает отек дыхательных путей. Последние практические рекомендации предписывают для пробуждения и экстубации у пациентов с синдромом сонного апное положение на боку, полусидя или любое другое кроме горизонтального положения на спине.
Экстубация в прон-позиции может быть необходима после спинальных операций. Имеется методика, когда после реверсии нейромышечного блока добиваются восстанавления ритмичного самостоятельного дыхания еще до пробуждения, затем подачу анестетика прекращают и пробуждение происходит без какой-либо стимуляции. Экстубация выполняется, когда пациент в состоянии открыть глаза или совершать целенаправленные движения [7]. У детей экстубация до окончания анестезии в положении на боку для пробуждения остается общепринятой практикой [3].
Выбор момента экстубации Ikary и Saaki показали, что порог возбуждения ларингеальных приводящих нейронов вовлекаемых в механизм ларингоспазма синусоидально варьирует на протяжении дыхательного цикла. Средний порог закрытия голосовой щели повышен во время вдоха. Таким образом, для предотвращения травмы и ларингоспазма экстубация обычно выполняется в конце вдоха, когда голосовая щель полностью открыта. Рутинными мерами до экстубации являются прямая ларингоскопия, санация ротоглотки, подача 100% кислорода, увеличение потока свежего газа для элиминации ингаляционных агентов и вентиляция с положительным давлением на момент экстубации для предотвращения ателектазов.
Двухпросветные трубки Извлечение двухпросветных трубок может осложниться повреждением мембранозной части трахеи, разрывом бронхов и невозможностью экстубации после продолжительных операций. Двухпросветные трубки сложнее удалить, поскольку они, как более жесткие, толстые и длинные, могут стать причиной трахеобронхиальной травмы. Часто в конце операции их заменяют под общей анестезией на однопросветные трубки для послеоперационной вентиляции и отсроченной экстубации. Это можно упростить, используя полый трахеальный катетер для переинтубации, позволяющий проводить инсуфляцию кислорода или фибробронхоскоп с каналом для инсуфляции. Фиброоптические ларингоскопы [WuScope (Pentax Precision Instruments, Orangeburg,NY)] также используются для установки и замены трубок под визуальным контролем [9].
Респираторные осложнения Частота кашля и боли в горле во время пробуждения составляет от 38 до 96%. Для их минимизации применяются специальные методики. Наполнение манжетки трахеальной трубки жидкостью предотвращает перераздувание, как результат повышения температуры или диффузии закиси азота. Лидокаин 2% с раствором NaHCO3 1,4% или 8,4% имеет высокую способность дифундировать через манжетку поливинилхлоридной трубки (45-65% за 6 часов), безопасен и меньше раздражает дыхательные пути в случае разрыва манжетки, особенно, если используется NaHCO3 1,4% (более физиологический рН). Эта методика значительно снижает частоту болей в горле в течение 24 часов послеоперационного периода, а также кашель, беспокойство, двигательную реакцию на трубку и охриплость голоса во время пробуждения, не подавляя глотательного рефлекса[10]; это может быть хорошим решением для пациентов с заболеваниями сердечно-сосудистой системы, повышенным внутриглазным и внутричерепным давлением и гиперреактивностью бронхов. У специальных трубок (LITA™, Sheridan, Hudson RCI) имеется дополнительная пилотная трубочка, с помощью которой можно инстиллировать раствор местного анестетика в гортань через 10 маленьких отверстий над и под манжеткой. Известно, что введение лидокаина через такую трубку уменьшает кашель до экстубации и необходимость седации в палате интенсивной терапии.
Ранняя послеоперационная гипоксемия может быть вызвана неадекватной минутной вентиляцией, обструкцией дыхательных путей, нарушением вентиляционно-перфузионных отношений, диффузионной гипоксией, постгипервентиляционной гиповентиляции, дрожью, подавлением гипоксической легочной вазоконстрикции и снижением сердечного выброса. По данным крупного исследования, включавшего >24000 пациентов, у 0,9% в PACU отмечались эпизоды гипоксии (SaO?<90%), потребовавшие большего вмешательства, чем подача кислорода. Продолжительная умеренная гипоксия (>5мин) или значительная десатурация (< 80%) у пожилых (>80 лет) несет высокий риск возникновения безболевой ишемии миокарда, изменений на ЭКГ или делирия. На математической модели показано, что у взрослых в послеоперационном периоде десатурация до 85% и ниже происходит наиболее быстро (23с) по сравнению с апное у детей (46с) или у взрослых, не подвергавшихся хирургическому вмешательству (84с)[9]. Другое исследование, включавшее > 24000 пациентов детских больниц обнаружило, что гипоксемия была наиболее распространенным неблагоприятным явлением (0.34%) в послеоперационной палате у детей до 8 лет. Преоксигенация (100% кислород) перед экстубацией и подача высоких концентраций кислорода при транспортировке позволяет снизить частоту ранней постэкстубационной гипоксемии. Высокая частота бронхоспазма при экстубации отмечается у злостных активных и пассивных курильщиков, пациентов, страдающих хронической обструктивной болезнью легких и детей с легкими формами респираторных инфекций. Основной или дополнительной причиной постэкстубационной гипоксемии может быть остаточная кураризация, даже после реверсии и при использовании препаратов короткого действия.
Трахеомаляция Размягчение и эрозии трахеальных колец, приводящие к коллапсу трахеи и ОВДП, могут быть первичными и вторичными при длительном повреждении загрудинным зобом или другими опухолями, увеличенной вилочковой железой, сосудистыми мальформациями и при продленной интубации. Неудачная экстубация осложненная инспираторным стридором или хрипами на выдохе может быть первым признаком этого состояния. Методики экстубации включают экстубацию до пробуждения во избежание кашля и применение постоянного положительного давления (СРАР) для поддержания проходимости дыхательных путей.
Аспирация Одна треть случаев легочной аспирации отмечается после экстубации. В мультицентровом проспективном исследовании включавшем около 200000 операций во Франции с 1978 по 1982 годы обнаружено, что 14 из 27 клинически значимых эпизодов аспирации случились после операции. Глоточный рефлекс, подавленный анестетиками, и функции гортани могут быть нарушены с невозможностью чувствовать инородный материал даже у вполне активных пациентов до 4 часов послеоперационного периода.
Постэкстубационный стридор Постэкстубационный стридор отмечается в 2-16% случаев всех экстубаций в ICU. Рандомизированное проспективное мультицентровое двойное слепое исследование с участием 700 пациентов показало, что случаи ларинготрахеального отека, приводящего к сужению ВДП была выше у женщин, особенно тех которые были интубированы более 36 часов. Другие факторы риска постэкстубационного стридора включали следующие: подвижность трубки и большие эндотрахеальные трубки, избыточное давление в манжетке, трахеальная инфекция, борьба с респиратором, грубая санация трахеального секрета, наличие назогастрального зонда. Слышимая утечка или количественная оценка объема манжетки при утечке могут служить для определения риска постэкстубационного стридора. У детей, у которых не отмечено утечки при давлении в манжетке 25 см Н?О, частота неблагоприятных респираторных явлений (ларингоспазм, ОВДП и отек) была в 2,8 раз выше. Профилактическое назначение дексаметазона предрасположенным детям позволяет на 40% снизить частоту постэкстубационного стридора. У взрослых однократное введение метилпреднизолона значительно снижает отек в течение 6-7 часов.
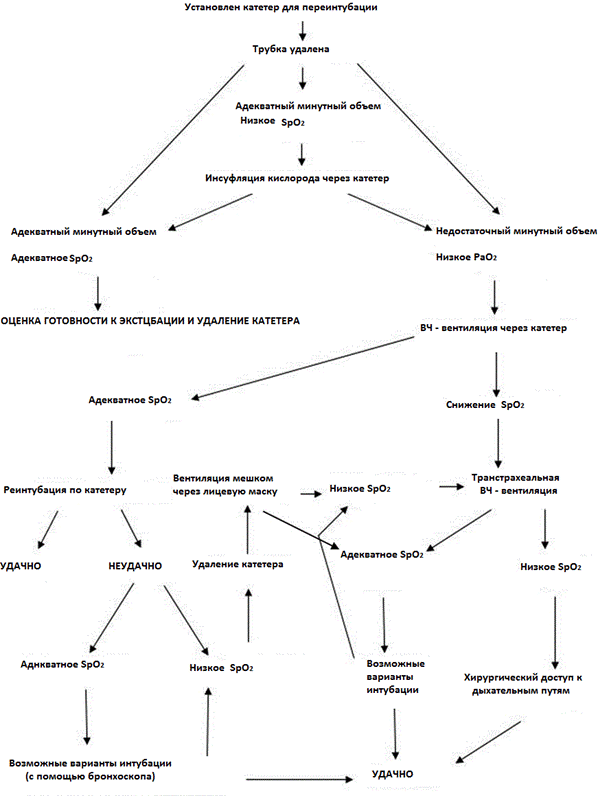
Рис 2. Алгоритм экстубации пациентов с трудными дыхательными путями (приводится с разрешения Bailey8).
Литература 1. Asai T, Koga K, Vaughan RS. Respiratory complications associated with tracheal intubation and extubation. Br J Anaesthesia 1998; 80: 767–75 2. Peterson GN, Domino KB, Caplan RA, Posner KL, Lee LA, Cheney FW. Management of the difficult airway.a closed claims analysis. Anesthesiology 2005; 103: 33–9 3. Tsui BCH, Wagner A, Cave D, Elliott C, El-Hakim H, Malherbe S. The incidence of laryngospasm with a ‘no touch’ extubation technique after Tonsillectomy and adenoidectomy. Anesth Analg 2004; 98: 327–9 4. Ng A, Smith G. Gstrooesophageal reflux and aspiration of gastric contents in anesthetic practice. Anesth Analg 2001; 93: 494–513 5. Vaughan RS. Extubation – yesterday and today. Anaesthesia 2003; 58: 945–50 6. Rassam S, SandbyThomas M, Vaughan RS, Hall J E. Airway management before, during and after extubation: a survey of practice in the United Kingdom and Ireland. Anaesthesia 2005; 60: 995–1001 7. Olympio MA, Youngblood BL, James RL. Emergence from anaesthesia in the prone vs. supine position in patients undergoing lumbar surgery. Anesthesiology 2000; 93: 959–63 8. Miller KA, Harkin CP, Bailey PL. Postoperative tracheal extubation. Anesth Analg 1995; 80: 149–72 9. Magnusson L, Spahn D R. New concepts of atelectasis during general anaesthesia. Br J Anaesthesia 2003; 91: 61–72 10. Estebe JP, Genhill M, Corre PL, Dollo G, Chevanne F, Ecoffey C. Alkalinization of intracuff lidocaine: efficacy and safety. Anesth Analg 2005; 101: 1536–41 11. Visvanathan T, Kluger MT, Webb RK, Westhorpe RN. Crisis management during anaesthesia: laryngospasm. QualSaf Health Care 2005; 14: 3-doi 10.1136/qshc.2002.004275 12. Cooper RM. Tracheal Extubation of the difficult airway. Internet J Airway Manage 2005; Jan 2004–Dec 2005. Available from http://www.ijam.at/volume03/specialarticle01/intermediatehighriskextubations.htm,extubationstrategies.htm
13. Epstein SK. Extubation. Respir Care 2002; 47: 483–92 14. Lien CA, Koff H, Malhotra V, Gadalla F. Emergence and extubation: a systematic approach. Anesth Analg 1997; 85: 1177
Ключевые положения
Респираторные осложнения после экстубации трахеи происходят в три раза чаще, чем во время интубации индукции анестезии (4.6% vs 12.6%)[1]. Анализ закрытых судебных исков из базы данных Американского общества анестезиологов показал, что смерть и повреждение мозга при индукции анестезии снизился с 62% исков за период 1985-1992гг до 35% за 1993-1999гг. Это может быть отражением широкого внедрения рекомендаций по ведению дыхательных путей, которые преимущественно относятся к индукции анестезии. Напротив, число исков по поводу смерти и повреждения мозга, связанных с поддержанием анестезии, пробуждением и экстубацией осталось почти на том же уровне. Разработка специальных протоколов для периодов высокого риска должна улучшить безопасность пациента. В этой статье приводится обзор противоречий и проблем, связанных с пробуждением и экстубацией после анестезии.
Экстубация трахеи: в сознании или в наркозе? Определяясь с моментом экстубации следует решить два вопроса: имелись ли какие-либо трудности при достижении контроля над дыхательными путями и насколько высок риск аспирации. Общее правило - пациентов следует экстубировать в сознании. Небольшое число исследований, включающих детей, показало, что при экстубации в сознании частота осложнений выше, как результат повышенной реактивности верхних дыхательных путей [1]. Тем не менее, конечной точкой бодрствования в этих исследованиях было принято восстановление глотания, но частота респираторных осложнений разительно снижалась, если экстубация производилась при самостоятельном дыхании у пациентов, которые могли открывать глаза [3]. Экстубация в состоянии глубокой анестезии снижает стимуляцию сердечно-сосудистой системы, уменьшает частоту кашля и беспокойства из-за наличия трубки. В то же время, была выше частота респираторных осложнений вне зависимости от типа операции [1]. Систематический подход к экстубации показан на Рис.1.
Положение пациента Не смотря на прогресс в анестезиологии, частота аспирации в периоперационный период за последние три десятилетия не снижается, и варьирует от 2.9 до 10.2 на 10000 анестезий [4]. Летальность у таких пациентов от 0 до 4.6% [4]. Традиционно экстубация выполняется в положении на левом боку с опущенным головным концом, что позволяет поддерживать проходимость дыхательных путей за счет положения языка на расстоянии от задней стенки глотки и также предохраняет от аспирации. Ларингоскопия и реинтубация в таком положении для опытного анестезиолога может быть вполне удобной [5]. Практика экстубации в положении на спине полусидя противоречива. Предполагаемая целесообразность ее применения у пациентов с пустым желудком после анестезии препаратами короткого действия, на настоящий момент, не имеет доказательств, безопасности по сравнению с традиционной методикой. Тем не менее, относительная легкость реинтубации в положении на спине делает заслуживающим внимания применение положения с приподнятым головным концом (обратное положение Тренделенбурга – прим. перев.) у пациентов после трудной интубации, тучных или с хроническими заболеваниями дыхательной системы [5,6]. У таких пациентов и у тех, которым проводились вмешательства на верхних дыхательных путях, приподнятый головной конец также облегчает самостоятельное дыхание и экскурсию диафрагмы, способствует эффективному кашлю, повышает функциональную остаточную емкость (ФОЕ), улучшает дренаж лимфы и уменьшает отек дыхательных путей. Последние практические рекомендации предписывают для пробуждения и экстубации у пациентов с синдромом сонного апное положение на боку, полусидя или любое другое кроме горизонтального положения на спине. Экстубация в прон-позиции может быть необходима после спинальных операций. Имеется методика, когда после реверсии нейромышечного блока добиваются восстанавления ритмичного самостоятельного дыхания еще до пробуждения, затем подачу анестетика прекращают и пробуждение происходит без какой-либо стимуляции. Экстубация выполняется, когда пациент в состоянии открыть глаза или совершать целенаправленные движения [7]. У детей экстубация до окончания анестезии в положении на боку для пробуждения остается общепринятой практикой [3].
Выбор момента экстубации Ikary и Saaki показали, что порог возбуждения ларингеальных приводящих нейронов вовлекаемых в механизм ларингоспазма синусоидально варьирует на протяжении дыхательного цикла. Средний порог закрытия голосовой щели повышен во время вдоха. Таким образом, для предотвращения травмы и ларингоспазма экстубация обычно выполняется в конце вдоха, когда голосовая щель полностью открыта. Рутинными мерами до экстубации являются прямая ларингоскопия, санация ротоглотки, подача 100% кислорода, увеличение потока свежего газа для элиминации ингаляционных агентов и вентиляция с положительным давлением на момент экстубации для предотвращения ателектазов.
Двухпросветные трубки Извлечение двухпросветных трубок может осложниться повреждением мембранозной части трахеи, разрывом бронхов и невозможностью экстубации после продолжительных операций. Двухпросветные трубки сложнее удалить, поскольку они, как более жесткие, толстые и длинные, могут стать причиной трахеобронхиальной травмы. Часто в конце операции их заменяют под общей анестезией на однопросветные трубки для послеоперационной вентиляции и отсроченной экстубации. Это можно упростить, используя полый трахеальный катетер для переинтубации, позволяющий проводить инсуфляцию кислорода или фибробронхоскоп с каналом для инсуфляции. Фиброоптические ларингоскопы [WuScope (Pentax Precision Instruments, Orangeburg,NY)] также используются для установки и замены трубок под визуальным контролем [9].
|
|||||||||
|
Последнее изменение этой страницы: 2017-01-19; просмотров: 115; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.138.122.195 (0.035 с.) |