Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Клиническая характеристика приобретенной краснухиСодержание книги
Поиск на нашем сайте
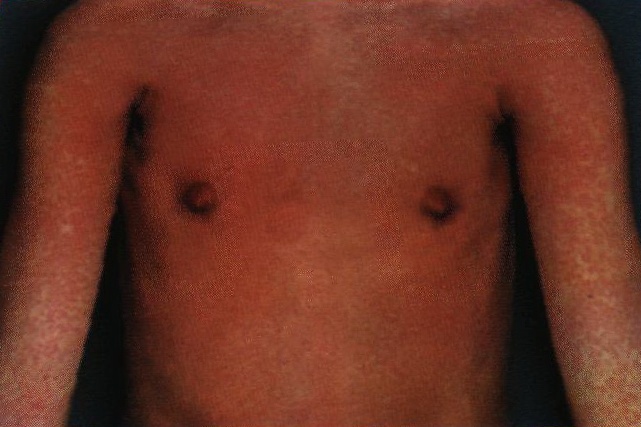
Типичные (манифестные) формы протекают со сменой периодов: · Инкубационный 18-23 дня · Продромальный · Период высыпания · Реконвалисценции Продромальный период продолжается от нескольких часов до 1-2 дней, проявляется слабовыраженными симптомами интоксикации: повышение температуры до субфебрильных цифр, характерно недомогание, утомляемость, сонливость, головная боль. Легкие катаральные явления – насморк или заложенность носа, першения в горле, сухой кашель, пятнистая энантема на мягком небе, гиперемия дужек, задней стенки глотки и конъюнктив. Период высыпания продолжается 3-4 дня, характеризуется наличием экзантемы, слабых симптомов интоксикации, легких катаральных явлений, увеличением затылочных и заднешейных лимфатических узлов. Сыпь у преобладающего числа больных краснухой мелкопятнистая, бледно-розовая, довольно обильная, почти одинаковой величины, с ровными очертаниями элементов. Появляется одновременно и уже в течение первых суток занимает лицо, грудь, живот и конечности. Преимущественная локализация – лицо, разгибательные поверхности, хотя может быть довольно обильной и в области сгибателей.
Рисунок 3 Краснуха. Мелкопятнистая сыпь. Исчезновение сыпи происходит бесследно, как правило, к четвертому дню от момента высыпания. Полиаденит характеризуется умеренным увеличением чаще заднешейных и затылочных, иногда околоушных, подколенных, подмышечных лимфоузлов. Лимфатические узлы эластической консистенции, не спаяны с окружающими тканями, немного болезненны. Катаральное воспаление слизистых оболочек верхних дыхательных путей и конъюнктив при краснухе наблюдается постоянно, держится 2-3 дня. Температура тела может быть нормальной и субфебрильной, редко достигает 38 градусов. Длительность температурной реакции обычно 1-3 дня. Поражения внутренних органов при краснухе, как правило, не наблюдается. Период реконвалисценции при краснухе обычно протекает гладко, без каких-либо патологических проявлений.
Осложнения: Энцефалиты возникают, как правило, на 4-5 день от начала краснухи. Наблюдается новый подъем температуры тела (до 39-40°), появляются головная боль, рвота, потеря сознания, судороги, очаговые симптомы. Выздоровление происходит медленно (до 2-3 месяцев), у отдельных больных могут наблюдаться остаточные явления.
Клиническая характеристика врожденной краснухи При врожденной краснухе наиболее часто встречается триада аномалий развития, получившая название «классического синдрома краснухи»: катаракта, пороки сердца и глухота. Кроме «классического», существует «расширенный» синдром, включающий еще множество других пороков развития. Можно сказать, что нет ни одной системы, которая могла бы остаться неповрежденной при врожденной краснухе. Так, описаны поражения сердечно-сосудистой системы, центральной нервной системы, кроветворения, органа зрения и слуха, дыхательной, мочеполовой систем, опорно-двигательного аппарата, зубов, кожи, органов брюшной полости. Врожденные пороки при краснухе редко встречаются изолированно, обычно они представляют собой сочетание нескольких аномалий.
Классификация и клинические формы Среднетяжелая Тяжелая Бессимптомная
Легкая Типичная Атипичная Стертая
Краснуха Врожденная Приобретенная Атипичные формы: · Стретые – с наличием легчайших, слабовыраженных клинических проявлений в виде реакции лимфатических узлов, кратковременной субфебрильной температуры тела, гематологических сдвигов. · Бессимптомные, при которых нет ни клинических, ни гематологических отклонений. Атипичные формы выявляются в основном с помощью серологического метода исследования. Критериями тяжести краснухи является выраженность температуры и других симптомов. Тяжелые проявления краснухи наблюдаются в основном при осложнении со стороны нервной системы или наслоении дополнительных, сопутствующих инфекции.
Диагностика 1. Эпидемиологические данные 2. Клиническая картина 3. Гематологические данные (лейкопения, лимфоцитоз, плазматические клетки, нормальная СОЭ) могут оказать некоторую помощь в диагностике, особенно при возникновении подозрения в отношении скарлатины. 4. Вирусологический метод состоит в выделении вируса из носоглоточных смывов, крови, мочи, кала. Ввиду сложности техники этот метод применяется в научно-исследовательских целях. 5. Серологический метод позволяет определить состояние иммунитета и выявить его динамику в течение болезни. Антитела к вирусу краснухи могут быть обнаружены с помощью реакции нейтрализации (РН), торможения гемагглютинации (РТГА), связывания комплемента (РСК), иммунофлюоресценции (РИФ). Наибольшее практическое применение получила РТГА, преимуществом которой является простота постановки, быстрое получение результатов и специфичность. Обследование больного следует проводить дважды в начале заболевания (1 и 3 дни) и повторно через 7-9 дней. Доказательством краснушной инфекции является нарастание титра антител во второй сыворотке по сравнению с первой в 4 и более раз. Особенно информативным следует считать обнаружение специфических антител класса IgM в ИФА
Лечение Обычно протекающая краснуха не требует госпитализации и назначения каких-либо лекарственных средств. Показаны витаминотерапия и постельный режим в течение 3-4 дней, при сочетании с ОРВИ – симптоматические средства, со стрептококковой инфекцией – антибактериальная терапия (пенициллин, дуроцеф и др.). При возникновении менингоэнцефалитов необходима срочная госпитализация и комплексное лечение, включающее средства, назначаемые при подобных состояниях (противовоспалительные, гормональные, дезинтоксикационные, дегитратационные, противосудорожные).
Профилактика Больной подлежит изоляции до исчезновения сыпи, т.е. до 4-го дня болезни, при врожденной краснухе до одного года. Особенно большое значение имеет определение специфических антител в случае контакта с краснухой беременных женщин. Серологическое обследование беременной женщины следует проводить дважды (с интервалом в 7-10 дней), так как антитела, выявленные однократно могут быть следствием атипично протекающей краснухи. Прививки против краснухи рекомендуется назначать с возраста 12-15 месяцев, независимо от пола. Вторую дозу вакцины (моновакцину или сочетанную MHR-вакцину) рекомендуется вводить девочкам в возрасте 12-14 лет, но не с целью бустер-эффекта, а для создания защиты у тех, у кого первичная вакцинация оказалась по какой-либо причинные неэффективной. Вакцинация категорически запрещена женщинам за 3 месяца до наступления беременности. Вакцинация против краснухи высокоэффективна. Протективный иммунитет формируется у 95% и сохраняется более 10 лет (возможно пожизненно).
Ветряная оспа (Varicella) Ветряная оспа – вирусное заболевание, характеризующееся умеренно выраженной общей интоксикацией, доброкачественным течением, везикулёзной экзантемой, длительной персистенцией вируса в виде латентной инфекции при активизации которой (чаще после 60 лет) протекает в виде опоясывающего лишая. Этиология Ветряная оспа и опоясывающий лишай обусловлены одним и тем же вирусом, Vricella zoster, относящимся к семейству вирусов герпеса, который обладает общими для этого семейства свойствами. Содержит ДНК, размеры нуклеокапсида 150-200 нм, имеет липидную оболочку
Эпидемиология Ветряная оспа относится к антропонозам. Единственным резервуаром инфекции является человек. Болезнь чрезвычайно контагиозная. Передаётся воздушно-капельным путем. Заражение может наступать на большом расстоянии (перенос через коридоры, с этажа на этаж и т. д.). Почти все люди (свыше 90%) восприимчивы к ветряной оспе, которая широко распространена во всех странах мира. Заболевание переносят преимущественно в детском возрасте. Около половины заболеваний приходится на возраст от 5 до 9 лет, реже заболевают дети 1-4 и 10-14 лет. Около 10% заболеваний приходится на лиц 15 лет и старше. Больные ветряной оспой могут стать источником инфекции за 48 ч до появления сыпи и сохраняют эту способность до подсыхания корок. Следует учитывать возможность инфицирования детей от больных опоясывающим лишаем. Заболевание повышается в холодное время года. Могут быть эпидемические вспышки в детских учреждениях.
Патогенез Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей. Выраженных изменений в области ворот инфекции не отмечается. Вероятно, здесь происходит репликация и первичное накопление вируса, затем он по лимфатическим путям проникает в кровь. Вирусемия доказана выделением вируса из крови, а также генерализованной по всему телу экзантемой. Возбудитель ветряной оспы находится в содержимом пузырьков. После стихания острых явлений первичной инфекции вирус длительно сохраняется в организме в виде латентной инфекции. Предполагают, что вирус накапливается в задних корешках спинного мозга и спинномозговых ганглиях, где и сохраняется в латентном состоянии. При активизации инфекции (опоясывающий лишай) процесс может захватывать не только кожу, но и центральную нервную систему и внутренние органы. Активизация происходит при ослаблении иммунной системы. После первичной инфекции возникает стойкий (стерильный) иммунитет, повторных заболеваний не наблюдаетс Симптомы и течение Инкубационный период продолжается от 10 до 21 дна (чаще 14-17 дней) Начальный (продромальный) период короткий и не имеет выраженной клинической симптоматики, продолжается чаще всего около суток (реже два дня). Проявляется в виде умеренно выраженной слабости, недомогания, ухудшения аппетита, субфебрильной температуры. Эти признаки могут быть незамеченными и кажется, что болезнь начинается сразу с появления сыпи. Период высыпания: первые элементы сыпи могут появиться на любом участке кожи: животе, бедрах, плечах, груди, а также на лице и голове. В отличие от натуральной оспы, лицо поражается позже туловища и конечностей, и сыпь здесь менее выражена. Элементы сыпи появляются между старыми и общее их число увеличивается.
Рисунок 4 Ветряная оспа. Везикулярные элементы на слизистой оболочке твердого неба
Толчкообразность высыпания объясняет полиморфизм экзантемы. Динамика развития отдельных элементов сыпи следующая. Вначале появляется пятно округлой или овальной формы диаметром от 5 до 10 мм, затем, чаще в центре пятна, появляется папула, которая быстро, через несколько часов, превращается в везикулу, наполненную прозрачным содержимым. Образовавшиеся пузырьки имеют различную форму (округлые, куполообразные, продолговатые). Размеры везикул от булавочной головки до 8-10 мм в диаметре. Пузырьки довольно мягки на ощупь. В течение 1-2 суток везикула переходит в стадию подсыхания. Иногда содержимое везикулы подсыхает и образуется поверхностная корочка, которая быстро отпадает. В других случаях содержимое пузырька мутнеет, образуется пустула, формируется и понемногу сморщивается светло коричневая корочка, которая к 6-8 дню отпадает, не оставляя после себя рубцов. Но иногда остаются небольшие рубцы, которые чаще исчезают, и лишь в некоторых случаях остаются стойкие рубцы, заметные в течение нескольких лет. Элементы сыпи не всегда проходят весь цикл развития. Иногда на стадии пятна начинается обратное развитие. Интервал между первым и последним высыпанием обычно равняется 8 дням. Общее количество элементов сыпи у отдельных больных существенно различается, чаще колеблется от 20 до 70 элементов. Характерным проявлением ветряной оспы является развитие элемен-
Рисунок 5 Ветряная оспа. Высыпания на коже
тов сыпи не только на коже, но и на слизистых оболочках (энантема), волосистой части головы. Она появляется в те же сроки что и экзантема, но наблюдается лишь у части больных (у 20-30%). Энантема располагается на слизистых оболочка твердого неба, щек, десен, языка, задней стенки глотки, а у девочек даже на слизистых оболочках половых органов. Ветряночные пузирьки напоминают герпес или афты, однако пузырьки быстро повреждаются и образуются небольшие поверхностные эрозии.
Классификация ветряной оспы
К типичным формам относятся такие случаи, при которых имеются характерные пузырьковые высыпания наполненные прозрачным содержимым. Легкая форма характеризуется повышением температуры до 37.5-38.5 °С. Проявления общей интоксикации выражены слабо. Среднетяжелая форма характеризуется повышением температуры тела до 39 °С. Высыпания обильные, в том числе и на слизистых оболочках. Тяжелая форма характеризуется повышением температуры тела до 39.5-40.0 °С. Высыпания очень обильные, крупные, застывшие в одной стадии развития. На высоте заболевания возможен нейротоксикоз с судоржным синдромом и менингоэнцефалическими реакциями. Атипичные формы: Рудиментарная форма – встречается у детей с остаточным специфическим иммунитетом или у получившим в период инкубации иммуноглобулин, плазму. Характеризуется появлением розеолёзно-папулезных высыпаний с единичными пузырьками. Температуры тела нормальная, общее состояние ребенка не страдает. Генерализованная (висцеральная) форма встречается у новорожденных. Иногда наблюдается у детей старшего возраста, ослабленных тяжелыми заболеваниями и получающих иммунодепрессивные средства. Болезнь гипертермией, тяжелой интоксикацией и поражением внутренних органов: печени, легких, почек и др. Течение болезни тяжелое, с частым летальным исходом. Геморрагическая форма наблюдается у ослабленных, истощенных детей, страдающих гемобластозами или геморрагическими диатезами, длительно получающих ГКС или цитостатики. У таких больных нередко на 2-3 день высыпаний содержимое пузырьков принимает геморрагический характер. Возможны кровоизлияния в кожу и слизистые оболочки, носовые кровотечения и кровавая рвота. Прогноз часто неблагоприятный. Гангренозная форма отличается тем, что в окружении геморрагических пузырьков появляется воспалительная реакция, затем образуются некрозы, покрытые кровянистым струпом, после отпадения которых обнажаются глубокие язвы с грязным дном и подрытыми краями. Такие формы возникают у истощенных, ослабленных детей при плохом уходе, когда возможно присоединение вторичной микрофлоры. Течение длительное, нередко принимает септический характер. Осложнения Встречаются нечасто, примерно у 5-6 больных. Со стороны кожи (флегмона, абсцесс, импетиго, буллезная стрептодермия, рожа). Высыпания на слизистой оболочке рта могут осложниться стоматитом, на слизистой глаза – гнойным конъюнктивитом и кератитом. В результате наслоения вторичной инфекции может развиться сепсис. Тяжело протекает и не поддается антибиотикотерапии так называемая ветряночная (вирусная) пневмония. К другим осложнениям относятся энецефалит, миокардит, нефрит, артрит, гепатит, но они встречаются редко. Лечение Режим – госпитализация. Диета – легкоусвояемое питание. В большинстве случаев можно ограничиваться мерами по предотвращению осложнений. В острый период больные должны соблюдать постельный режим, необходимо следить за чистотой постельного и нательного белья, чистотой рук, ногти следует коротко стричь. Везикулы для лучшего подсыхания смазывать 5-10% раствором калия перманганата или 1% спиртовым раствором бриллиантового зеленого. При наслоении вторичной бактериальной инфекции используют антибиотики. Этиотропное лечение показано при появление тяжелых осложнений. Тесты текущего контроля по теме: «Краснуха. Корь. Ветряная оспа»
|
||||||||
|
Последнее изменение этой страницы: 2016-08-10; просмотров: 361; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.191.171.86 (0.009 с.) |