Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Инородные тела верхних дыхательных путей
Инородные тела верхних дыхательных путей вызывают клинику ОДН различной степени тяжести. Данное патологическое состояние наиболее часто встречается у детей и психически больных. Тяжесть клинической картины зависит от величины инородного тела. Клинические симптомы, возникающие при этом, будут являться характерными признаками ОДН: возникает приступ удушья, сопровождающийся сильным кашлем, осиплостью голоса, афонией, болями в горле или груди. Одышка носит инспираторный характер. Неотложная помощь. При наличии сознания у пострадавшего нужно по-пытаться удалить инородное тело из верхних дыхательных путей при помощи удара по спине, или компрессии живота, производимых на высоте вдоха. При нарушенном сознании или его отсутствии выполняется приём Геймлиха. Если таким образом не удается восстановить проходимость дыхательных путей и нет возможности выполнить экстренную прямую ларингоскопию, производится конико- или трахеостомия, с последующим удалением инородного тела эндоскопическим или хирургическим методом.
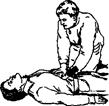
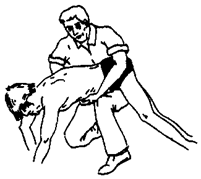
Приём Геймлиха стоя Приём Геймлиха лёжа
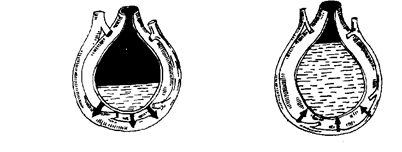
Утопление Утопление — острое патологическое состояние, развивающееся при случайном или преднамеренном погружении в жидкость, с последующим развитием признаков ОДН и ОСН, причиной возникновения которых является попадение жидкости в дыхательные пути. Различают 3 вида утопления в воде: 1. Истинное (мокрое) 2. Асфиксическое (сухое) 3. Смерть в воде (синкопальный тип утопления). Этиология. Истинное утопление. В его основе лежит попадение воды в альвеолы. В зависимости от того, в какой воде произошло утопление (пресной или морской), будет различный патогенез. Пресная вода, в силу разности осмотического градиента с кровью, быстро покидает альвеолы и проникает в сосудистое русло (см. рис.а) Это приводит к увеличению ОЦК и гемодилюции, отеку легких, гемолизу эритроцитов, уменьшению концентрации ионов натрия, хлора и кальция плазмы, а также белков плазмы. При утоплении в морской воде в результате разности осмотического градиента между кровью и морской водой, причем здесь отмечается явное преобладание градиента морской воды над кровью, часть плазмы выходит из сосудистого русла (см. рис.6). В связи с этим уменьшается масса циркулирующей крови (до 45 мл/кг), увеличивается гематокрит (В. А. Неговский, 1977).
а б
Патогенез утопления в пресной (а) и морской (б) воде
Асфиксическое утопление возникает без аспирации воды. В основе данной патологии лежит рефлекторный ларингоспазм. Голосовая щель не пропускает воду, но она же не пропускает и воздух. Смерть наступает от механической асфиксии. Синкопальный тип утопления (смерть в воде) наступает в результате рефлекторной остановки сердечной деятельности и дыхания. Наиболее частый вариант данного типа утопления отмечается при внезапном погружении пострадавшего в холодную воду. Клиника. При истинном утоплении выделяют 3 периода: начальный, агональный и клинической смерти. Состояние сознания зависит от периода утопления и его вида. Нарушение дыхания возможно от шумного до агонального. Наблюдается цианоз, озноб, гусиная кожа. При утоплении в пресной воде отмечается клиника отека легких, артериальная и венозная гипертензия, тахикардия, аритмия. Из верхних дыхательных путей может выделяться пена, иногда с розовым оттенком, в результате гемолиза эритроцитов. При утоплении в морской воде более характерны артериальная гипотензия, брадикардия. Неотложная помощь. Вне зависимости от того, в какой воде произошло утопление, при остановке дыхания и сердечной деятельности пострадавшему необходимо проводить комплекс реанимационных мероприятий. Перед проведением искусственного дыхания следует освободить верхние дыхательные пути (ВДП) от воды и инородных тел (речной песок, водоросли, ил и т. д.). Оптимальным способом освобождения ВДП, особенно у детей, является подъем пострадавшего за ноги. При невозможности выполнить данное, пособие рекомендуется уложить пострадавшего животом на согнутое колено человека, оказывающего реанимационную помощь, и дождаться вытекания жидкости из ВДП. Данная процедура должна занимать не более 5—10 сек., после чего необходимо приступить к реанимационному пособию.
Массивная пневмония Массивная пневмония является вариантом течения острой пневмонии и характеризуется поражением одной или нескольких долей легкого инфекционным воспалительным процессом. Для заболевания характерна фазовость течения. Этиология. Инфицирование патогенной микрофлорой. Патогенез. При обширных размерах воспаления происходит значительное уменьшение дыхательной поверхности легких. Это усугубляется снижением растяжимости легочной ткани и нарушением диффузии газов через альвеолярно-капиллярые мембраны, нарушением дренажной функции легких. Формируется ОДН, требующая перевода больного на ИВЛ. Клиника. Обычно заболевание начинается остро с озноба и быстрого подъема температуры тела до высоких величин (39—40°С) на фоне головной боли и боли в грудной клетке, связанной с дыханием. Боли в грудной клетке локализуются на стороне поражения. Типичные случаи сопровождаются кашлем с трудно отделяемой мокротой. На первоначальных этапах заболевания мокрота вязкая, слизисто-гнойного характера, светлой окраски, в последующем приобретает ржавый или даже красный цвет. Физикальные данные зависят от локализации и объема поражения, а также от фазы процесса. Диагноз устанавливается на основании клинической картины и рентгенологического исследования легких Наиболее тяжело массивная пневмония протекает у ослабленных больных, алкоголиков и лиц пожилого возраста. Принципы лечения: I. Антибиотикотерапия с учетом индивидуальной чувствительности. II. Неспецифическая дезинтоксикационная терапия. III. Симптоматическая терапия. Неотложная помощь. При нарастании признаков ОДН и наличии показаний (см. начало данной главы) необходим перевод больного на ИВЛ. Оптимальным методом проведения ИВЛ является использование режима ПДКВ. После перехода на ИВЛ больному следует продолжать начатое ранее специфическое лечение. Странгуляционная асфиксия Странгуляционная асфиксия (повешение) характеризуется как синдром острой дыхательной и сердечно-сосудистой недостаточности, возникающий в результате механического пережатия шеи. Этиология. Наиболее частые причины — суицидальные попытки или несчастные случаи, связанные с механическим пережатием шеи. Патогенез складывается из 4-х основных компонентов: I. Механическое сдавление шеи петлей в результате смещения и прижатия языка к задней стенке глотки блокирует проходимость верхних дыхательных путей, что вызывает развитие ОДН, последовательно протекающей в четыре стадии продолжительностью от нескольких секунд до нескольких минут. Для первой стадии характерны попытки провести глубокий форсированный вдох с участием вспомогательных мышц. Быстро появляется и нарастает цианоз кожных покровов, артериальная и венозная гипертензия, тахикардия. При второй стадии больной теряет сознание, появляются судороги, непроизвольное мочеиспускание АД снижается, дыхание становится аритмичным, урежается. В третьей стадии наступает остановка дыхания, в четвертой — смерть. II. Пережатие вен шеи на фоне сохраненной проходимости артерий сопровождается быстрым переполнением венозной кровью сосудов головного мозга, в результате чего повышается внутричерепное давление.
III. Механическая травма каротидного синуса приводит к рефлекторным нарушениям со стороны ССС. IV. Возможно механическое повреждение шейного отдела позвоночника и спинного мозга. Клиника. При осмотре обращает на себя внимание нарушение жизненно важных функций организма. Состояние сознания — от спутанного до полного отсутствия; кожные покровы бледные, акроцианоз. Характерен судорожный синдром с выраженным напряжением мышц спины и конечностей; непроизвольное моче- и калоотделение. Отмечается также расширение зрачков, отсутсгвие их реакции на свет, нистагм. На внутренней поверхности век и склер часто отмечаются мелкоточечные кровоизлияния. Нарушения со стороны ССС наиболее часто возможны по двум вариантам; тахикардия до 160—180 в 1 мин. и артериальная гипертензия до 200 мм рт. ст и более или гипотензия в сочетании с брадикардией, что является неблагоприятным диагностическим признаком (смертность в данной подгруппе в 3 раза выше) Неотложная помощь. Отдаленные результаты лечения во многом зависят от своевременности и правильности оказания медицинской помощи на догоспитальном уровне. Идеальным вариантом лечения является использование миорелаксантов с последующей интубацией трахеи и проведением аппаратной ИВЛ на месте происшествия. При отсутствии на этапе скорой помощи возможности осуществить данное пособие, на первый план выходит купирование судорожного синдрома. Оптимальным средством для этой цели является в/в введение 2—4 мл реланиума на 10—20 мл физраствора. Данная доза позволяет купировать судорожный синдром в 70—80% случаев При необходимости, через 5-10 мин. можно повторить введение реланиума. В остальном терапия на догоспитальном этапе носит симптоматический характер. Проведение патогенетической терапии (введение спазмолитиков, диуретиков, раствора соды) целесообразно начинать на догоспитальном этапе, если время эвакуации пострадавшего будет превышать 30—40 мин. Примечание. Введение дыхательных аналептиков при данной патологии нецелесообразно, так как они повышают потребность клеток головного мозга в кислороде, что может углубить его ишемию и вызвать или усилить имеющийся судорожный синдром.
|
||||||||||||
|
Последнее изменение этой страницы: 2021-03-09; просмотров: 47; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.119.28.94 (0.014 с.) |