Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Методическая разработка лекции:Стр 1 из 7Следующая ⇒
Методическая разработка лекции:
I. Методический блок
Тема лекции: Механические повреждения опорно-двигательного аппарата. Термические повреждения № 24 Дисциплина: ПМ 02. Участие в лечебно-диагностическом и реабилитационном процесса Специальность:34.02.01 Сестринское дело
Курс: 2 Семестр: I Количество часов: 2
Цель лекции:
1. Учебные цели: сформировать алгоритм оказания помощи при травме Студент должен знать: · Понятие о механической травме, виды, причины · Возможные осложнения, опасность развития · Определение вида травмы, выбор тактики оказания помощи · Алгоритм оказания помощи и ухода за пациентами Развивающие цели: способствовать развитию: общения, внимания, памяти, профессионального мышления, уважения к больному, развитию логического и клинического мышления.
Воспитательные цели: · воспитывать в студентах чувство гордости и любви к будущей профессии; · формировать неотъемлемые человеческие качества: честность, порядочность, отзывчивость, достоинство, доброту. 4.Общие компетенции: ОК 1- ОК 12 Межпредметные связи: Анатомия, физиология, фармакология, топографическая анатомия Организационная структура лекции
Информационный блок
ТЕКСТ ЛЕКЦИИ
Термические и химические ожоги. Ожоговая болезнь
Ожогами называют повреждения, вызванные термической, химической или лучевой энергией. Тяжесть ожога определяется величиной площади и глубиной повреждения тканей. Чем больше площадь и глубже повреждение тканей, тем тяжелее течение ожога. Ожоги бывают: - термические (пламенем, паром, кипятком, горячими маслами, раскаленными предметами, зажигательными веществами); - контактные электроожоги; - химические (кислоты, щелочи и др.) - лучевые (солнечный свет, ультрафиолетовое излечение, лучевая радиация) Классификация ожогов В зависимости от причин, вызвавших ожоги, их разделяют на термические, химические и лучевые. По глубине поражения ожоги делят на четыре степени
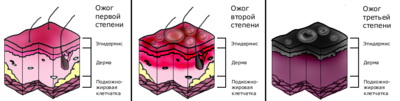
Ожоги I степени (см.фото)проявляются резко выраженной краснотой кожи и отеком тканей, сопровождаются жгучей болью и поражением только эпидермиса (см.фото, I-II степень ожога). Ожоги II степени (см.фото) характеризуются более глубоким поражением кожи, но с сохранением сосочкового слоя ее. Кроме выраженных симптомов, отмеченных при 1.степени, отмечается образование пузырей из отслоенного эпидермиса, наполненных серозной жидкостью. Пузыри могут образоваться после воздействия температуры или развиться в течение первых суток, что определяется температурой травмирующего агента и длительностью его действия.
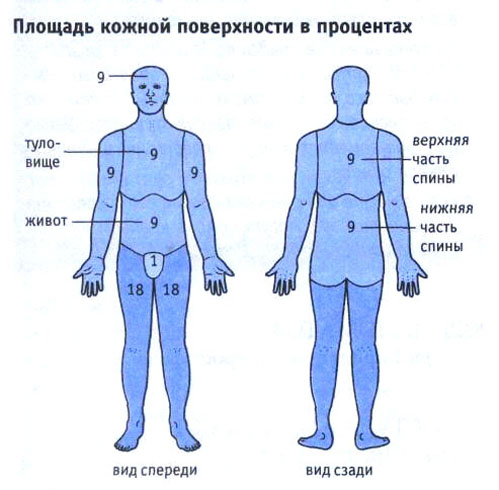
Ожоги III степени (см.фото) характеризуются некрозом верхушек сосочкового слоя кожи. В зависимости от степени поражения сосочкого слоя ожоги этой степени поразделяют на IIIa степень - сохраняются участки кожи в волосяных луковицах (см.фото), что сохраняет способность к регенерации кожи без рубцов и IIIб - погибает вся кожа и регенерация возможно только посредством рубцов (см.фото). Келлоидные рубца кожи можно посмотреть здесь Ожоги IV степени (см.фото)сопровождаются некрозом всего сосочкового слоя и полежащих тканей, вплоть до костей. Эта классификация дополняется данными площади ожога. Безусловно, степень ожога изолированной не бывает. На практике при ожоге имеются участки всех степеней, ожог классифицируют по преобладанию той или иной степени с указанием общей площади ожога. Большое значение для определения, тяжести ожога имеет измерение площади пораженной поверхности. Для этой цели в принята схема Постникова, которая позволяет довольно точно определить площадь ожога. Существуют также способы, которые не отличаются большой точностью, но дают - возможность быстро определить площадь пораженной поверхности. Правило «ладони» основано на том, что площадь ладони больного составляет приблизительно 1 % от общей площади его кожи. Таким образом, сколько ладоней помещается на поверхности ожога, такова площадь поверхности ожога, выраженная в процентах. Имеется в виду ладонь потерпевшего. Сущность правила «девяток» состоит в том, что вся площадь кожи делится на части, кратные девяти.
Грудь и живот составляют 18 % от общей площади кожи, нижние конечности - по 18%, верхние конечности - по 9 %, голова и шея -9 %, промежность -1 %. Таким образом, при осмотре можно приблизительно, используя тот или иной способ, определить площадь ожога. Если ожоги не занимают полностью какой-либо области тела, а располагаются отдельными участками, то площадь измеряют путем наложения на них стерильного целлофана и обведения контуров чернилами. Затем целлофан помещают на миллиметровую бумагу и вычисляют площадь в квадратных сантиметрах. Средняя величина общей поверхности тела человека принята за 16000см". Термические ожоги вызываются паром, кипятком, пламенем, раскаленными предметами и даже солнечными лучами. Глубина поражения определяется температурой травмирующего агента, длительностью его воздействия, а также особенностями организма и состоянием кожи области поражения (тонкая, толстая, нежная или омозолелая и др.). Патолоrанатомическая картина. При ожогах I и II степеней характерно развитие серозного воспаления, а при III и IV- развитие некроза. Высокая температура вызывает гиперемию (1 степень), затем образуется серозный выпот, который, скапливаясь, отслаивает эпидермис в виде пузырей; наблюдаются дегенерация клеток росткового слоя эпидермиса и кровоизлияние в нем (II степень). При III степени отмечаются коагуляционный некроз с развитием сухой гангрены тканей, поражение сосудов с развитием тромбозов.
На вскрытиях умерших от ожогов выявляются гиперемия и отек мозга, кровоизлияния в нервные узлы, надпочечники, серозные оболочки, дегенеративные изменения паренхиматозных органов (печень, селезенка, почки). Общие нарушения при ожогах Ограниченные ожоги протекают преимущественно как местный процесс. При более значительных поражениях у обожженных наблюдаются серьезные общие расстройства, развивается ожоговая болезнь. В лечении этой болезни различают периоды ожогового шока, острой ожоговой токсемии, ожоговой септикотоксемии и реконвалесценции.
Ожоговая болезнь Ожоговая болезнь - тяжелое общее заболевание организма, обусловленное обширными ожогами. Ожоговая болезнь развивается при поверхностных ожогах (II - IIIа степени) площадью более 15% поверхности тела и глубоких — более 10%. Ожоговая болезнь—это комплекс клинических симптомов, развивающихся вследствие термического повреждения кожных покровов и подлежащих тканей.
В течении ожоговой болезни выделяют 4 периода: I период — ожоговый шок; II период — острая ожоговая токсемия; III период — септикотоксемия; IV период — реконвалесценция.
Ожоговый шок имеет существенные отличия от травматического шока, главной причиной которого считается боль. Особенность ожогового шока заключается в его причинах и патогенезе. Основная причина ожогового шока является не болевой фактор, хотя и его значимость не исключается, а обильная плазмопотеря и, связанная с ней дегидратация организма. В связи с этим ожоговый шок не бывает сразу после ожоговой травмы, а развивается постепенно, по мере нарастания объема плазмопотери и дегидратации, достигая высшей точки тяжести и глубины через 3-4 суток после травмы. Ожоговый шок характеризуется своеобразной клинической картиной: в первые часы после травмы больной возбужден, неадекватно оценивает свое состояние, затем возбуждение сменяется заторможенностью и адинамией, развивается гиповолемия, степень которой зависит от тяжести ожога. При более глубоких ожогах объем цирклирующей крови уменьшается вследствие как депонирования крови, так и ее гемолиза. Для клинической картины ожогового шока характерны бледность кожных покровов, уменьшение выделения мочи вплоть до анурии, жажда, тошнота, артериальное давление однако меняется только при тяжелых степенях ожогового шока. Нормальное артериальное давление тем не менее не говорит о благоприятном прогнозе, так как уровень давления обусловлен особенностями гемодинамики при ожоговом шоке. Длительность ожогового шока исчисляется 2—72 ч и зависит от степени гемодинамических нарушений. Стабилизация последних свидетельствует о наступлении следующего периода ожоговой болезни.
Острая ожоговая токсемия продолжается 7—8 дней, наступление ее сопровождается обычно повышением температуры тела. Возвращение жидкости в сосудистое русло, а вместе с ней и токсических веществ ведет, с одной стороны, к восстановлению гемодинамических показателей, а с другой — к выраженной интоксикации, что проявляется в тахикардии, глухости тонов сердца, анемии, гипо-и диспротеинемии, нарушении функции печени и почек, повышении температуры тела.
Септикотоксемия характеризуется развитием инфекции, условно этот период начинается с 10-х суток. Возбудителями инфекционного процесса являются стафилококк, синегнойная палочка, протей и кишечная палочка. При глубоких и обширных ожогах нагноение ожоговой раны может наблюдаться уже в период токсемии. Отторжение ожогового струпа начинается с 7—10-го дня, в это время наиболее ярко проявляется расцвет инфекции и развитие различных гнойно-септических осложнений (пневмонии, пролежни, сепсис и пр.). Полное восстановление кожного покрова свидетельствует об окончании периода септикотоксемии. У больных с глубокими и обширными ожогами период ожоговой инфекции сопровождается ожоговым истощением, которое в тяжелых случаях проявляется в уменьшении массы тела, сухости и бледности кожи, резкой атрофии мышц, пролежнях, контрактуре суставов.
Период реконвалесценции характеризуется нормализацией функций органов и систем, нарушенных на протяжении первых трех периодов заболевания. Однако нарушения функции сердца, печени, почек и других органов могут наблюдаться и через 2—4 года после травмы, поэтому люди, перенесшие ожоговую болезнь, должны постоянно находиться на диспансерном учете.
Лечение ожогов Лечение ожогов заключается в оказании первой помощи на месте происшествия, в борьбе с осложнениями (шок и др.), первичной обработке ожоговой поверхности, местном и общем лечении. Первая помощь должна обеспечить прекращение действия травмирующего агента, профилактику шока, инфицирования ожоговой поверхности и эвакуацию пострадавшего в лечебное учреждение. После прекращения воздействия высокой температуры (вынос из огня, удаление горячих предметов и др.) с пострадавших участков тела больного снимают или, что менее травматично, срезают одежду и на обожженные поверхности накладывают асептическую повязку. При сильных болях под кожу и внутривенно вводят 2 мл 1 % раствора морфина или омнопона, после чего больного немедленно направляют в лечебное учреждение. В стационаре принимают срочные меры по ликвидации шока, вводят противостолбнячную сыворотку и производят первичную обработку поверхности ожога. Один из способов ее заключается в том, что в теплой (температура 25 "С) операционной или чистой перевязочной при обезболивании (наркоз или местная анестезия) стерильными марлевыми шариками, смоченными эфиром или 0,5 % раствором нашатырного спирта, тщательно обмывают пораженную поверхность и окружающую кожу; отслоенный эпидермис и инородные тела полностью удаляют. Поверхность ожога высушивают стерильными салфетками и протирают спиртом, после чего накладывают стерильную повязку с синтомициновой эмульсией, стерильным вазелиновым маслом со спиртом, раствором фурацилина или помещают больного под каркас из стерильных простыней при открытом методе лечения.
Все многообразные методы местного лечения ожогов можно разделить на четыре группы: 1) закрытые, 2) открытые, 3) смешанные, 4) оперативные. Выбор метода лечения определяется тяжестью ожога, временем, прошедшим с момента травмы, характером первичной обработки и обстановкой, в которой будет проводиться лечение. При закрытом методе лечения на поверхность ожога накладывают повязки с различными веществами (противоожоговая мазь, эмульсия синтомицина, диоксидиновая мазь и др.). В последние годы стали применять следующий метод: обработанную поверхность ожогов закрывают фибриновыми или пластмассовыми пленками, защищающими раневую поверхность, и под пленки вводят антибиотики, препятствующие развитию инфекции. Преимущества этого метода следующие: уменьшение опасности инфицирования ожога, возможность применения в любых условиях (поликлиника, стационар, военно-полевые учреждения и др.), подвижность больного, облегчающая борьбу с осложнениями со стороны сердца, легких, с контрактурами суставов, возможность транспортировки. Недостатками его являются затруднение при наблюдении за раневой поверхностью, болезненность перевязок и разрушение при них части грануляций и эпителия. Открытый метод лечения применяют в двух видах: а) без обработки поверхности ожога дубящими веществами и б) с созданием на поверхности ожога корочки (струпа) путем обработки коагулирующими препаратами. При открытом методе лечения без обработки дубящими препаратами больного после первичной обработки ожоговой поверхности укладывают на кровать, заправленную стерильной простыней, и помещают под каркас из стерильных простыней. С помощью электрических лампочек поддерживают температуру 23-25 °С. Раневая поверхность подсушивается и покрывается корочкой, под которой и происходит заживление. При развитии нагноения корочку снимают и переходят на закрытый метод лечения. Открытый метод, с обработкой дубящими веществами применяют при значительной плазмопотере и опасности инфицирования ожогов. При атом поверхность ожога обрабатывают дубящими, прижигающими препаратами (2-3 % раствор перманганата калия, 10 % раствор нитрата серебра). После такой обработки поверхность ожога покрывается плотной эластииной корочкой, которая и защищает рану от инфекции. Под такой коркой, если не развивается нагноение, наступает заживление ожоговой поверхности. При развитии инфекции после удаления корочки переходят на закрытый метод лечения. Смешанный метод заключается в применении открытого и закрытого методов лечения. Развитие нагноения ожоговой поверхности заставляет переходить от открытого к закрытому методу и применению повязок с различными препаратами. Ряд больных, лечившихся закрытым методом, переводят на открытый метод с целью подсушивания образовавшейся корочки и заживления полней небольших раневых поверхностей. Классификация отморожений I степень: характерно расстройство местного кровообращения и иннервации без последующего некроза при непродолжительном периоде понижения температуры тканей. Пострадавший ощущает зуд, жгучие боли, парестезию в пораженных участках. Кожа отечная, напряженная, имеет мраморный рисунок. Все эти явления исчезают в ближайшие дни, но надолго сохраняется повышенная чувствительность пораженных участков кожи к холоду. II степень: отморожение сопровождается отеком и некрозом кожи до мальпигиева слоя. На цианотичной и отечной коже образуются пузыри с прозрачным экссудатом, которые могут появляться и через несколько дней после согревания. Пострадавший отмечает интенсивные боли в местах отморожения, усиливающиеся при нарастании отека, срок лечения таких пострадавших 3 недели и более. III степень: длительный период тканевой гипотермии. Наступает некроз всей толщи кожи вместе с подкожной клетчаткой. На отмороженной коже могут образоваться дряблые пузыри с геморрагическим содержимым. Субъективные ощущения более интенсивны и продолжительны. Кожа бледная и холодная на ощупь. Омертвевшие ткани подвергаются частичному расплавлению и отторжению, что сопровождается нагноением. Образовавшийся дефект заживает по типу вторичного натяжения в течение 30-60 дней. IV степень: характеризуется наибольшим периодом тканевой гипотермии и резким падением местной температуры тканей. Омертвевают все слои мягких тканей и кости. Интенсивность болей весьма разнообразна и не соответствует глубине и масштабам отморожения. Самопроизвольное отторжение некротизированных тканей затягивается надолго и нередко осложняется гнойной инфекцией. Диагностика глубины и площади поражения в реактивный период крайне затруднена. Лишь по выявлению демаркационной полосы возможен более достоверный диагноз, но она выявляется только к 10-12-му дню. Иногда в целях ранней диагностики удаляют пузырь и если раневая поверхность нечувствительна к болевым раздражениям и не кровоточит при уколе и насечке, то это свидетельствует о некрозе всех слоев кожи.
Принципы лечения. Врачебная помощь чаще оказывает в реактивном периоде и сводится к наложению спиртовых или спиртоглицериновых, асептических повязок, иммобилизации конечности, введению столбнячного анатоксина и антибиотиков. Пострадавших с отморожениями 1 степени и ограниченными отморожениями 2 степени лечат в команде выздоравливающих (амбулаторное лечение). Лица с отморожением 2-4 степени, способные к самостоятельному передвижению и самообслуживанию, подлежат направлению в госпиталь для легкораненых (стационарное лечение). Пострадавших с тяжелыми формами отморожений 3-4 степени эвакуируют в общехирургические госпитали (специализированные ожоговые центры). В скрытом периоде основная задача заключается в том, чтобы прекратить патогенное действие низких температур, поэтому лечение носит неотложный характер и сводится к сочетанию местного и общего согревания. Поскольку в этот период неизвестна ни глубина, ни распространенность отморожения, операции и местные методы лечения не применяются. Чаще всего после отогревания применяют спиртовые и сухие асептические утепленные повязки. Хорошие результаты в скрытом периоде дают футлярные новокаиновые блокады конечностей по Вишневскому, способствующие восстановлению кровообращения и нормализации трофики. В реактивном периоде применяют сочетание местного лечения и оперативных вмешательств. Это возможно на этапе специализированной медицинской помощи. Каких-либо средств, ускоряющих секвестрацию омертвевших тканей, не существует. На гранулирующие поверхности накладывают мазевые повязки (в том числе маслянобальзамическую повязку по Вишневскому), стимулирующие регенерацию и ускоряющие эпителизацию. Отношение к пузырям должно быть щадящим, если они не загрязнены и не повреждены. В качестве патогенетической терапии в ранние периоды применяют внутривенно или внутриартериально спазмолитические средства в сочетании с антикоагулянтами и низкомолекулярными кровезаменителями. В комплекс консервативного лечения отморожения включают тепловые процедуры, начиная от грелок и водяных ванн до физиотерапевтических процедур (электросветовые ванны, д*арсонваль, индуктотерапия, электрофорез, ультрафиолетовое облучение, парафин и др.) в сочетании с лечебной физкультурой и массажем. При отморожении 4 степени, и иногда и при отморожении 3 степени основным методом лечения является оперативный. Наиболее частыми хирургическими вмешательствами являются некротомия и некрэктомия. В ряде случаев некротомия предшествует некрэктомии, так как она позволяет предотвратить влажную гангрену или перевести ее в сухую и таким образом предупредить тяжелые осложнения. Некрэктомию производят несколько отступя от демаркационной линии. Иногда при отморожении 4 степени с целью сохранения конечности или сохранения более длинной культи при ампутации предварительно применяют тангенциальную остеонекрэктомию (по плоскости). После выявления границ омертвения и образования струпа при удовлетворительном состоянии и отсутствии местных острых воспалительных явлений делают экзартикуляцию или ампутацию в пределах нормальных тканей, но, соблюдая принцип Пирогова, заключающийся в том, что ампутацию нужно производить так низко, как это возможно, сообразуясь с распространенностью процесса и необходимостью образования функционально полноценной культи. Первичные ампутации при отморожениях противопоказаны. Экстренные ампутации проводят лишь в связи с тяжелыми осложнениями (анаэробная инфекция, сепсис и др.). При необходимости в целях укорочения сроков лечения раневую или гранулирующую поверхность закрывают местными тканями, свободным кожным лоскутом или лоскутом на питающей ножке. При развитии гнойно-воспалительных процессов в отмороженном участке и интоксикации их лечат по общим правилам гнойной хирургии. Осложнения отморожения бывают местными и общими. - Местные осложнения встречаются наиболее часто: лимфадениты, лимфагиты, абсцессы, флегмоны, рожистое воспаление, тромбофлебиты, невриты, остеомиелиты и др., которые лечат в соответствии с общепринятыми методами в хирургии. - Общие осложнения: сепсис, столбняк, анаэробная инфекция и др. все эти осложнения приводят к высоком летальности. После отморожения 1-2 степени могут наблюдаться явления эндартериита и ознобления, а при 3 степени - рубцовые изменения кожных покровов. Летальные исходы в скрытом периоде отморожения следует рассматривать как исход замерзания. Если смерть при отморожении наступает в реактивном периоде, то она, как правило, связана с инфекционными раневыми осложнениями (сепсис, анаэробная инфекция, столбняк и др.). ПОВРЕЖДЕНИЯ МЫШЦ Повреждения надостной и двухглавой мышцы плеча; Разрывы 4-х главой мышцы бедра Разрыв икроножной мышцы Общая симптоматика: 1. Боль в месте разрыва; 2. Изменение контуров конечности: в непосредственно в месте разрыва западение. Вздутие конечности в месте сократившихся концов за счет увеличения их в объеме; 3. Выпадение или существенное снижение функции поврежденной мышцы; 4. Кровоподтеков не бывает, даже при развитии гематом в местах разрыва мышцы. Лечение: транспортная иммобилизация конечности, тугая повязка на место разрыва, госпитализация. Лечение - хирургическое, сшивание концов мышц.
ВЫВИХИ, ПЕРЕЛОМЫ КОСТЕЙ ВЕРХНИХ И НИЖНИХ КОНЕЧНОСТЕЙ. Вывих — нарушение конгруэнтности суставных поверхностей костей, как с нарушением целостности суставной капсулы (как правило!), так и без нарушения, под действием механических сил (травма) либо деструктивных процессов в суставе (артрозы, артриты). Причина вывиха: попытка движений в суставе не соответствующая его физиологическим возможностям. Классификации По степени смещения: Вывих может быть полным (полное расхождение суставных концов) и неполными — подвывих (суставные поверхности остаются в частичном соприкосновении). Вывихнутой считается дистальная (дальняя от туловища) часть конечности. Название вывиха! Исключения составляют: позвоночник — вывихнутым считается вышележащий позвонок. ключица (различают вывихи стернального и акромиального конца ключицы, но не вывих лопатки). плеча различают передний, нижний и задний. В зависимости от смещений кости. По происхождению Различают врождённые и приобретённые вывихи: Врождённые Такие повреждения возникают в результате неправильного внутриутробного развития плода— недоразвитие суставной впадины и головки бедра (дисплазия). Чаще отмечаются врожденные вывихи тазобедренных суставов (2-5 на 1000 новорождённых), реже — вывихи надколенника, коленного сустава. Врожденный вывих бедра. У грудного ребёнка вывих бедра проявляется асимметрией складок по внутренней поверхности бёдер, ограничением отведения ноги и т. п.; когда ребёнок начинает ходить и позже — хромотой и относительным укорочением одной нижней конечности, при двустороннем вывихе — «утиной» походкой. Врождённый вывих надколенника проявляется болями, полной неподвижностью сустава, его воспалением, гемартрозом; ходят дети плохо, часто падают. Лечение врождённого вывиха бедра (вправление, наложение специальных шин или гипсовых повязок) должно начинаться как можно раньше — наилучшие результаты даёт у детей 3 мес, но возможно и до 2 лет. При безрезультатности такого лечения в 2-4 года — хирургическая операция. Профилактика: ортопедическое обследование новорождённых. Нельзя туго пеленать (и тем более свивать), насильственно выпрямлять ножки, преждевременно ставить ребёнка (раньше, чем ребёнок встанет на ножки сам). Приобретённые Они возникают при травме — травматические или при заболеваниях (остеомиелит, полиомиелит и др.)- патологические, или самопроизвольные. Механизм травмы Травматические вывихи в большинстве случаев происходят под влиянием непрямой травмы, когда место приложения силы отдалено от повреждающегося сустава (например, при падении на кисть вытянутой руки происходит вывих в плечевом суставе). Причиной травматического вывиха может быть резкое сокращение мышц, вызывающее движение, выходящее за пределы нормальной подвижности данного сустава (например, вывих нижней челюсти при чрезмерном открывании рта). Значительно реже возникают вывихи от прямой травмы — удар в область сустава. У детей в возрасте 1-3 лет наблюдаются так называемые «вывихи от вытягивания», возникающие в суставах (плечевом, локтевом) от резкого рывка ребёнка за руку (когда его ведут за ручку и он оступился). Проявляются сильными болями в области сустава, деформацией, нарушением или утратой движений. При вывихах почти всегда происходит разрыв капсулы суставов, могут быть повреждены сухожилия, мышцы, кости, сосуды и нервы; такие вывихи называются осложнёнными. Вывихи могут быть закрытыми — без повреждения кожи над суставом и открытыми, когда образуется рана, проникающая в полость сустава. Иногда вследствие значительного растяжения суставной сумки и связок при вывихе, а также без правильного лечения вывиха возникает вновь даже при небольшом усилии. Это так называемый привычный вывих (наиболее частый в плечевом суставе). Патологический вывих чаще возникает в тазобедренном и плечевом суставах обычно в результате разрушения суставных поверхностей вследствие патологического процесса; паралитический вывих наблюдается при параличе или парезе окружающих сустав мышц. Эти вывихи возникают без заметного приложения внешней силы, как бы самопроизвольно, например, во время ходьбы, поворачивания в постели и т. п. Лечение Вывихи ключицы, плеча, предплечья, бедра, стоп, пальцев, нижней челюсти: Первая помощь Фиксация повреждённой конечности косынкой, шиной и т. п. (иммобилизация). Холод на область поражения. Доставка в лечебное учреждение для вправления вывиха. Небольшие вывихи могут быть вправлены самостоятельно, если есть уверенность в отсутствии повреждения костей. Вправление осуществляется обратно механизму травмы. Вправление суставных концов производится только врачом во избежание дополнительной травматизации тканей сразу же после установления диагноза с последующей иммобилизацией; в дальнейшем — функциональное лечение (гимнастика, массаж и т. д.). При застарелых вывихах (3 недели после повреждения) — хирургическая операция. При патологических вывихах — лечение заболевания, приведшего к вывиху. Для восстановления функции иногда необходима хирургическая операция. Способы вправления Вправление вывиха тем проще, чем мельче вправляемый сустав. Существует несколько наиболее распространённых методик вправления вывихов. Для примера рассмотрим вывих плеча, как одну из наиболее распространённых травм этого типа. Способ Гиппократа — Купера. Способ Кохера. Способ Джанелидзе. В целом все эти методы направлены на восстановление соотношения костей в суставе за счет повторения в обратном порядке пути, который прошла вывихнутая кость. То есть если вывих плеча произошел вследствие падения на разогнутую руку и плечевая кость сместилась вверх и медиально, то для вправления вывиха врач прикладывает силу так, чтобы кость сместилась вниз и латерально, то есть повторила свой путь в обратном порядке. Вправление вывиха бедра трудно осуществимо без применения миорелаксантов, или наличия одного-двух физически крепких помощников. Мышечная группа вокруг тазобедренного сустава наиболее массивна, что значительно затрудняет вправление. Реабилитация Порядок реабилитационных мероприятий определяется врачом, в зависимости от тяжести травмы. Как правило назначается физиолечение. Прописываются иглоукалывание, СВЧ лучи, массаж мышц электрическими разрядами. Следует полностью пройти курс лечения, он займет не больше месяца. Для простого человека, чтобы вернуть в нормальное состояние сустав требуется при терпении и усердии не более месяца. Профессиональным спортсменам, требуется более тщательное лечение. Первый месяц следует максимально снизить нагрузку на пораженный сустав. По истечении лечения перейти к постепенной нагрузке сустава, то есть: Обычное вращение суставом. Через два дня можно переходить к гимнастике с весами. Можно взять блин, весом 1 или 3 килограмма и совершать те же самые движения по окружности, что и в первые два дня. Постепенно, в течение недели переходить к более серьёзным весам (в день прибавлять по 1 килограмму, смотря из какого веса вы исходили) и в конце концов, перейти к упражнениям на перекладине. Для начала, нужно просто висеть на ней. Так же, как и в начале реабилитации, два дня подготавливаем сустав к таким нагрузкам. В течение этих двух дней, требуется несильно раскачиваться. Пробовать подтягивания. Но только ПРОБОВАТЬ, не завершать до конца. На третий день можно осторожно подтягиваться. Не более 3 раз за подход. Постепенно повышая нагрузку, привести в конце недели три подхода, с учётом первых двух по 3 раза, и последний 7. Этого будет более чем достаточно для постепенной реабилитации. Чтобы облегчить нагрузку, можно купить ортез плеча. Продается в спортивных магазинах. На третьей неделе можно повышать нагрузку к каждому подходу в день, прибавляя ко всем по одному разу. Четвёртая неделя проходит так же. Дойдя до 15 раз за подход, можно совершать более сложные упражнения. Прогноз Прогноз заболевания благоприятный. При адекватной терапии происходит полное восстановление трудоспособности.
Методическая разработка лекции:
I. Методический блок
|
|||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2021-04-05; просмотров: 75; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.112.210 (0.101 с.) |
||||||||||||||||||||||||||||||