Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
I. Аллергическая (атопическая, экзогенная) астмаСтр 1 из 6Следующая ⇒
Бронхиальная астма Бронхиальная астма (БА), по-гречески «удушье» - одно из древнейших заболеваний человека, описанное еще Гиппократом и Гомером. В конце прошлого столетия произошел существенный рост заболеваемости БА и летальности больных от астмы. Проблемы диагностики, лечения и профилактики этого заболевания приобрели мировое значение. Под эгидой ВОЗ ведущими мировыми учеными была разработана международная программа (инициатива, консенсус) по ключевым вопросам астмы — «Глобальная стратегия лечения и профилактики бронхиальной астмы» (США, 1995, 2002, 2006) (рис.47). На основе международного консенсуса в России и других странах были разработаны национальные и региональные программы по борьбе с БА.
С современных научных позиций БА - хроническое воспалительное заболевание дыхательных путей с участием разнообразных клеточных элементов, прежде всего - эозинофилов, тучных клеток и Т- Рис. 47. США, 2006 лимфоцитов, сопровождающееся гиперреактивностью бронхов и склонностью к бронхоспазму, что приводит к эпизодам обратимой (спонтанно, либо под влиянием лечения) бронхиальной обструкции. Клинически она проявляется приступом удушья, астматическим статусом или дыхательным дискомфортом в виде приступообразного кашля, свистящего дыхания и одышки. БА развивается, как правило, на фоне наследственной предрасположенности к аллергическим заболеваниям и часто ассоциируется с внелегочными признаками аллергии (аллергический дерматит, ринит, отек Квинке и др.). Эпидемиология По данным эпидемиологических исследований в большинстве развитых стран Европы, в том числе России, и США астмой страдают около 5% взрослого населения. Среди детей распространенность болезни выше - в среднем 7%. Показатели официальной медицинской статистики по обращаемости учитывают в основном больных со среднетяже- лым и тяжелым течением болезни. Пациенты с легкой формой БА часто не охвачены врачебным контролем и не получают профилактического лечения, что способствует прогрессирова- нию болезни. Рост заболеваемости БА в последние годы связывают с ухудшением экологии, появлением в окружающей среде новых агрессивных производственных и бытовых поллютантов, употреблением продуктов питания, содержащих консерванты, с иммунодефицитными состояниями, способствующими пер- систированию респираторной вирусной и другой инфекции.
Причинами летальных исходов являются тяжелые осложнения и несвоевременность оказания медицинской помощи при обострении астмы. Этиология В развитии болезни играют роль внутренние и внешние факторы риска. К внутренним факторам относятся: 1. Генетическая предрасположенность к астме, выявляющаяся у 40 - 50% больных. Ее маркерами могут быть определенные гены лекоцитарного антигенного комплекса (НЬА), которые до сих пор, несмотря на современные возможности молекулярной биологии и генетики, не идентифицированы. 2. Генетическая предрасположенность к атонии - способности организма к повышенной выработке иммуноглобулинов класса Е Е) при воздействии аллергенов внешней среды, выявляющаяся у 50% больных Б А. Клинически атония наиболее часто проявляется поллинозами. Атопия и БА могут наследоваться независимо друг от друга. Их сочетание у родителей значительно увеличивает риск возникновения астмы у ребенка. 3. Гиперреактивность дыхательных путей, проявляющаяся выраженным бронхоспазмом при контакте с раздражающими веществами вследствие высокого уровня Е, повышения активности холинергических механизмов и снижения чувствительности |32 - рецепторов. 4. Пол пациента. В детском возрасте астмой чаще болеют мальчики из-за более узкого просвета дыхательных путей. В пубертатном периоде и среди взрослых заболевание развивается чаще у лиц женского пола. 5. Нарушение метаболизма арахидоновой кислоты (при аспириновой астме), дефицит А и снижение функции Т-су- прессоров (при инфекционно-зависимой астме). Реализации наследственной предрасположенности к БА способствуют внешние факторы. К ним относятся: 1. Бытовые аллергены - домашняя и бумажная пыль, шерсть и перхоть домашних животных (собак, особенно кошек), моча грызунов, тараканы, дафнии (корм для аквариумных рыбок), плесневые и дрожжевые грибы. Наиболее распространенными аллергенами являются домашние клещи, которых насчитывается более 30 видов. В 1 г домашней пыли может содержаться несколько тысяч особей. Клещи питаются чешуйками эпидермиса кожи человека и животных, заселяя матрасы, подушки, ковры и мягкую мебель.
Высока частота сенсибилизации больных БА и к аллергенам кошек - 70 - 90%. Благоприятные условия для скопления бытовых аллергенов создают кондиционеры, являющиеся оптимальным местом для роста грибов. 2. Растительные аллергены - пыльца деревьев и трав (дуба, ольхи, ивы, березы, тополя, одуванчика, амброзии, тимофеевки, полыни и других - более 200 видов растений), особенно во время их цветения. Пыльца растений часто вызывает не только атопическую БА, но и другие сезонные аллергические заболевания - поллинозы (риниты, конъюнктивиты и др.). 3. Профессиональные сенсибилизирующие агенты - более 300 белковых, органических и неорганических веществ (зерновая и древесная пыль, мука, латекс, соли металлов, красители, химические растворители, продукты биотехнологии и др.). 4. Активное и пассивное курение. 5. Атмосферные поллютанты — промышленный (индустриальный) смог, содержащий в основном двуокись серы, и фотохимический смог, состоящий из двуокиси азота и озона. Имеет также значение загрязнение воздуха жилых помещений, чему способствует приготовление пищи с использованием в качестве топлива природного газа, дров или угля, применение современных строительных и мебельных материалов, выделяющих формальдегид и другие химические агенты. 6. Респираторные ёирусные и бактериальные инфекции, особенно респираторно-синцитиальный (РС) вирус, отличающийся избирательным поражением мелких бронхов и способностью к внутриклеточному персистированию. 7. Пищевые аллергены - куриный, рыбный и яичный белок, пищевые консерванты, цитрусовые и др. 8. Лекарственные средства и вакцины - антибиотики, ферментные препараты, иммуноглобулины, сыворотки, витамины, НПВС и др. Нередко у больного БА имеется сочетание различных этиологических факторов. Иногда аллергенами становятся перхоть и другие физиологические выделения близких пациенту людей. Выделяют триггеры БА - факторы риска, вызывающие обострение болезни. К ним относятся внешние этиологические факторы и неспецифические агенты - чрезмерная физическая и эмоциональная нагрузка, воздействие холодного и влажного воздуха, раздражающих газов, респираторная инфекция, беременность и др.
Патогенез В результате хронического неинфекционного воспалительного процесса при БА под воздействием медиаторов воспаления развивается гиперреактивность бронхиального дерева, приводящая к бронхиальной обструкции и респираторным симптомам. Развитие гиперреактивности бронхов осуществляется как иммунными, так и неиммунными механизмами. Иммунные механизмы. Иммунная система человека выполняет свои функции через антитело-опосредованные (гуморальный иммунитет) и клеточно-опосредованные (клеточный иммунитет) реакции. У большей части больных БА развиваются реакции гиперчувствительности I, III и IV типов согласно классификации К. СоошЬз и Р. Се11. Чаще всего наблюдается реакция гиперчувствительности I типа (немедленного, анафилактического, атонического или реагинового). Она развивается вследствие взаимодействия чужеродного антигена (аллергена) со специфическими антителами - Ig Е, которые секретируются В-лимфоцитами после первого контакта с аллергеном и фиксируются на мембранах тучных клеток.
При повторном попадании аллергена в организм сенсибилизированного больного происходит дегрануляция тучных клеток и высвобождение большого количества медиаторов воспаления (гистамин, серотонин и др.), обладающих мощным бронхоконстрикторным действием. Активация тучных клеток запускает продукцию простагландинов, лейкотриенов, тромбоксана А2, цитокинов (интерлейкинов) и других биологически активных веществ, привлекающих к месту контакта с аллергеном (дыхательные пути) большое количество эози- нофилов и другие клетки воспаления (Т-лимфоциты, моноциты и гранулоциты). В результате описанных процессов повышается проницаемость сосудов, развиваются отек слизистой бронхов, бронхоспазм и другие признаки воспаления. Клинически это проявляется острым нарушением проходимости бронхов и развитием приступа БА. В поздней стадии аллергической реакции (через 6-12 часов) в стенке бронха доминирует эозинофильная инфильтрация. IgЕ- опосредованный тип аллергической реакции характерен для экзогенной (атопической) формы БА. Реакция III типа (иммунокомплексного) происходит при контакте антигена с преципитирующими антителами, принадлежащими к иммуноглобулинам классов С и М. Образуются иммунные комплексы (антиген + антитело + комплемент), которые вызывают развитие воспалительной реакции. Реакция гиперчувствительности IV типа (замедленного, клеточного) развивается при участии сенсибилизированных лимфоцитов. При повторном контакте аллергена и лимфоцитов происходит их активация с выделением интерлейкинов и лизосомных ферментов. К месту аллергической реакции (дыхательные пути) привлекаются макрофаги и гранулоциты, формируется очаг персистирующей воспалительной реакции с длительным нарушением бронхиальной проходимости. Данный тип реакции характерен для эндогенной инфекционно- зависимой формы БА. Аллергические реакции при БА имеют 3 стадии: иммунологическую, характеризующуюся образованием специфических антител или сенсибилизированных лимфоцитов при первом контакте с чужеродным антигеном, патохимическую, сопровождающуюся выделением биологически активных медиаторов аллергического воспаления при повторном воздействии аллергена, и патофизиологическую, клинически проявляющуюся приступом удушья в результате бронхоспазма, отека слизистой оболочки бронхов и гиперсекреции вязкой мокроты.
Неиммунные (псевдоаллергические) механизмы БА характеризуются отсутствием предшествующей сенсибилизации организма, то есть иммунологической стадии. К таким механизмам относятся: • дегрануляция тучных клеток под влиянием, холодного воздуха или гипервентиляции; • нарушение метаболизма арахидоновой кислоты при приеме НПВС с продукцией лейкотриенов (медленно реагирующей субстанции анафилаксии); • гиперреактивность тучных клеток и снижение чувствительности |32 - рецепторов бронхов в результате нарушений гормонального статуса организма (глюкокортикоидная недостаточность, климакс); • прямое повреждающее действие инфекционных агентов, в частности РС- вируса, на |32 - рецепторы бронхов; • дисбаланс нервной регуляции тонуса бронхов - преобладание активности парасимпатической нервной системы. Облигатными признаками бронхиальной астмы (ее биомаркерами) являются эозинофильная инфильтрация бронхиального дерева и обратимая бронхиальная обструкция. В основе бронхиальной обструкции при БА лежат несколько патогенетических механизмов: • спазм гладкой мускулатуры бронхов; • воспалительный отек слизистой оболочки бронхов; • закупорка просвета бронхов вязким секретом. Все эти признаки обратимы спонтанно, либо под влиянием лечения. При длительно протекающей тяжелой эндогенной (инфекционно-зависимой) форме болезни со временем развивается перестройка структуры бронхов (ремоделирование), и обструкция становится частично или полностью необратимой. На этой стадии БА приобретает черты ХОБЛ.
Классификация бронхиальной астмы Согласно международному консенсусу и МКБ - 10 пересмотра выделяют следующие формы БА: III. Смешанная астма IV. Неуточненная астма Указанная классификация БА в клинической практике представляется неполной. С целью индивидуализации подхода к лечению и профилактике болезни в диагнозе дополнительно уточняют клинико-патогенетический вариант БА согласно известной классификации Г.Б.Федосеева (1982).
Клинико-патогенетические варианты бронхиальной астмы 1. Атопический - с указанием аллергенов, к которым имеется сенсибилизация. 2. Инфекционно-зависимый - с указанием характера инфекционной зависимости (инфекционная аллергия, формирование измененной реактивности бронхов). Аутоиммунный. 4. Дисгормональный - с указанием характера гормональных нарушений. Нервно-психический. Адренергический дисбаланс. Клиника бронхиальной астмы Классическим проявлением болезни является приступ удушья, который провоцируется контактом с внешним аллергеном, присоединением бронхолегочной инфекции, физической нагрузкой и другими факторами. В начальной стадии болезни эквивалентом приступа удушья могут быть приступообразный непродуктивный кашель или короткие эпизоды затрудненного свистящего дыхания (дыхательный дискомфорт).
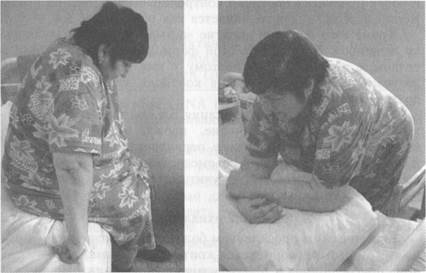
В развитии приступа удушья различают 3 периода. 7. Период предвестников проявляется першением в горле, заложенностью носа, чиханием, зудом глаз и кожи, отеком Квинке. Характерно появление приступообразного надсадного кашля, который сопровождается чувством заложенности в груди и нарастающей экспираторной одышкой. Мокрота не отходит. 2. В периоде разгара приступа больной ощущает нехватку воздуха и затруднение дыхания. Из-за нехватки воздуха не может произносить длинные фразы. Выражение лица страдальческое. Кожные покровы бледные, нарастает диффузный серый цианоз. Положение больного вынужденное с фиксацией плечевого пояса - сидит или стоит, опираясь руками на колени или край кровати, что позволяет подключить к дыханию вспомогательную дыхательную мускулатуру (рис. 48, 49). Вдох короткий, выдох резко затруднен, сопровождается сухими свистящими хрипами, слыш-
ными на расстоянии (дистанционными). Грудная клетка вздута, ее движения при дыхании резко ограничены. Надключичные области выбухают. Число дыхательных движений - 20 - 24 в минуту. При перкуссии над легкими определяется коробочный звук из-за увеличения воздушности легких. При аускультации выслушивается ослабленное дыхание с удлиненным выдохом, на фоне которого над всей поверхностью легких выслушиваются сухие свистящие хрипы, более интенсивные во время выдоха. Тоны сердца приглушены, тахикардия до 100 - 120 в минуту, возможна экстрасистолия (на фоне приема симпатомиметиков и эуфиллина), акцент II тона над легочной артерией, повышение АД. 3. Под действием лекарственных препаратов или реже спонтанно начинается период обратного развития приступа. Появляется кашель с отхождением тягучей, «стекловидной» мокроты, иногда в виде слепков бронхов. Уменьшается одышка, дыхание становится свободным. Продолжительность приступа удушья варьирует от нескольких десятков минут до нескольких часов и даже суток. Условия возникновения, частота и выраженность приступов удушья, а также клинические признаки в межприступном периоде зависят от клинико-патогенетического варианта астмы, степени тяжести и контроля над астмой, фазы болезни, наличия осложнений и сопутствующих заболеваний. Интермиттирующая астма характеризуется редкими, нетяжелыми респираторными симптомами с сопутствующим им снижением ПСВ (при нормальных значениях ПСВ между эпизодами ухудшения состояния). Пациенты являются, как правило, атопиками, у которых симптомы болезни появляются только при контакте с аллергенами. Персистирующая астма характеризуется периодическими, различной степени тяжести периодами обострения (неконтролируемая астма) и ремиссии (контролируемая). На долю Б А легкой степени тяжести приходится около 60% всех случаев болезни, среднетяжелой и тяжелой - по 20%. Различные клинико-патогенетические варианты астмы имеют свои характерные особенности. Атопическая астма характеризуется наличием аллергенов окружающей среды, сенсибилизация к которым приводит к клиническим проявлениям астмы. Наиболее часто такими аллергенами являются домашняя пыль, пыльца растений, шерсть домашних животных и др. Атопическая форма астмы, вызванная пыльцой растений, отличается сезонностью обострений, связанной с наибольшей концентрацией аллергенов в окружающей среде. Атопическая астма обычно сочетается с поллинозами (аллергическим ринитом, конъюнктивитом, крапивницей). В лечении атопической БА большое значение придается элиминации аллергенов и проведению десенсибилизирующей аллергенспецифической иммунотерапии. Инфекционно-зависимая астма развивается на фоне острых или хронических инфекционных заболеваний дыхательных путей (пневмония, ХОБ). Играют роль сенсибилизация организма к бактериям и вирусам, а также прямое повреждающее действие инфекционных агентов, в частности РС- вируса, на В2 - рецепторный аппарат с формированием гиперреактивности бронхов. У большей части больных инфекционно-зависимая БА отличается частыми обострениями, тяжестью течения, зависимостью от глюкокортикоидной терапии, развитием легочных и внелегочных осложнений - эмфиземы легких, хронического легочного сердца и др. В финале эта форма астмы приобретает признаки ХОБЛ.
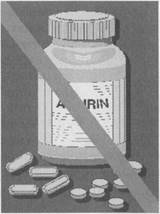
Аспириновая астма развивается при нарушениях метаболизма арахи- доновой кислоты в организме на фоне приема НПВС, в том числе аспирина, являющихся ингибиторами циклоок- сигеназы. При приеме НПВС или комбинированных препаратов (ацетилсалициловая кислота, анальгин, цитрамон, пенталгин, седалгин, теофедрин и др.), арахидоновая кислота расщепляется на лейкотриены, обладающие выраженными бронхоконстрикторными свойствами (рис. 50). Больные с данной формой астмы обычно реагируют удушьем на желтый пищевой краситель тартразин и пищевые консерванты, содержащие салицилаты. Аспириновая астма часто дебютирует с аллергического ринита, который переходит в полипозную риносинусопатию. В дальнейшем к ней присоединяются приступы удушья. У многих больных респираторные симптомы сочетаются с желудочно-кишечной диспепсией, что составляет «аспириновую триаду». Аспириновая астма обычно присоединяется к атопической или инфекционно-зависимой астме и характеризуется тяжелым течением. Осложнения БА Различают легочные осложнения - астматический статус, острая и хроническая дыхательная недостаточность, эмфизема легких, спонтанный пневмоторакс, пневмония и внелегочные - острое и хроническое легочное сердце, аритмии и инфаркт миокарда (часто в результате передозировки симпато- миметиков), асистолия на высоте астматического статуса. Эмфизема легких и хроническое легочное сердце развиваются обычно у больных инфекционно-зависимой БА с сопутствующим ХОБ вследствие необратимой морфологической перестройки бронхиального дерева и развития легочной гипер- тензии. В этой стадии БА трансформируется в ХОБЛ. Хроническое легочное сердце в стадии компенсации проявляется гипертрофией и гиперфункцией правых отделов сердца, в стадии декомпенсации - хронической правожелудочковой недостаточностью. Наиболее частым и грозным осложнением БА является астматический статус, под которым понимают необычный по тяжести и продолжительности астматический приступ, резистентный к обычной бронхолитической терапии и угрожающий жизни больного. Развитие астматического статуса провоцируют следующие факторы: • бесконтрольный прием симпатомиметиков; • резкая отмена длительно проводимой терапии ГКС; • обострение хронической или присоединение острой инфекции дыхательных путей; • прием НПВС (при аспириновой астме), злоупотребление алкоголем, снотворными и седативными средствами; • массивное воздействие антигенов, к которым сенсибилизирован больной; • неудачно проведенная специфическая гипосенсибилиза- ция. Астматический статус имеет следующие признаки, отличающие его от тяжелого приступа удушья: - выраженная и быстро прогрессирующая дыхательная недостаточность, обусловленная нарушением дренажной функции бронхов и бронхиальной обструкцией; - резистентность к симпатомиметикам и другим бронхоли- тикам; - развитие гиперкапнии и гипоксии тканей, гипоксемиче- ской комы; - развитие острого легочного сердца. Различают анафилактическую и метаболическую формы астматического статуса. Анафилактическая форма развивается по типу анафилактического шока в момент контакта с аллергеном в результате гиперергической реакции немедленного типа с мгновенным высвобождением медиаторов аллергии, что приводит к генерализованному бронхоспазму и асфиксии. Наиболее часто анафилактическую форму статуса провоцирует применение лекарственных препаратов - антибиотиков, сульфаниламидов, белковых средств, ферментов, НПВС. Значительно чаще встречается метаболическая форма астматического статуса. Она развивается в течение нескольких часов или дней в результате блокады |32 - рецепторов бронхов промежуточными продуктами метаболизма лекарственных и эндогенных симпатомиметиков и катехоламинов. При метаболической форме астматического статуса выделяют три стадии: I стадия (относительной компенсации или резистентности к симпатомиметикам) характеризуется затянувшимся приступом удушья. Больной возбужден, испытывает чувство страха в связи с отсутствием эффекта от проводимой терапии. Наблюдаются экспираторная одышка, приступообразный кашель со скудной, трудноотделяемой мокротой. Положение больного вынужденное с фиксацией плечевого пояса. Кожные покровы умеренно цианотичны, повышенной влажности. Пер- куторно над легкими определяется коробочный звук, аускуль- тативно - сухие свистящие хрипы. Выслушиваются дистанционные сухие хрипы. Частота дыхания - 22 -28 в 1 минуту. Тахикардия в пределах 100 -110 ударов в 1 минуту. Развиваются гипервентиляция, умеренная гипоксемия и гипокапния, ОФВ! снижается до 30% от должной величины. II стадия (декомпенсации или «немого легкого»). Состояние больного тяжелое. Возбуждение сменяется угнетением сознания. Нарастает дыхательная недостаточность. Диффузный цианоз. Дыхание учащено до 30 и более в 1 минуту, поверхностное. При аускультации выявляются участки «немого легкого», над которыми дыхание не проводится и хрипы не выслушиваются (вследствие полной закупорки бронхов слизистыми пробками). При скудной аускультативной картине сохраняются дистанционные сухие хрипы. Пульс слабый, тахикардия до 120 ударов в 1 минуту, тоны сердца приглушены, аритмичны. АД снижено. Гипервентиляция сменяется гипо- вентиляцией, нарастает артериальная гипоксемия, появляются признаки гиперкапнии и респираторного ацидоза. ОФВ1 <20% от должной величины. III стадия (гипоксемической и гиперкапнической комы). Состояние больного крайне тяжелое. Сознание угнетено вплоть до развития комы с угасанием всех рефлексов. Выраженный диффузный цианоз. Дыхание редкое поверхностное, усугубляется феномен «немого легкого». Определяются артериальная гипотензия, брадикардия, тяжелые нарушения ритма сердца. Развивается выраженная артериальная гипоксемия, гиперкапния, дыхательный и метаболический ацидоз, ДВС-синдром. При отсутствии или неэффективности реанимационных мероприятий может наступить смерть на высоте астматического статуса вследствие остановки дыхания и сердечной деятельности.
Симптоматическая терапия БА • Противокашлевые препараты (либексин, бронхолитин, коделак) назначают при упорном, малопродуктивном кашле; • седативные препараты (валериана, пустырник, грандасин) и психотерапию применяют при выраженных невротических расстройствах; • физиотерапевтическое лечение включает электрофорез эуфиллина, гидрокортизона, ультразвуковые ингаляции брон- холитиков и щелочных растворов, массаж грудной клетки, дыхательную гимнастику; • эфферентные методы (плазмаферез, гемосорбция, иммуносорбция, УФО крови) применяют при тяжелом течении эндогенной астмы. Нередко назначаемые больным Б А иглорефлексотерапия, сплеотерапия, фитотерапия, гомеопатотерапия, метод дыхания по Бутейко имеют небольшую эффективность и ни в коем случае не заменяют общепринятую противовоспалительную и бронхолитическую терапию.
Прогноз Прогноз бронхиальной астмы зависит от клинико-патоге- нетического варианта, тяжести течения, возраста больных, наличия сопутствующих заболеваний, развития осложнений, в том числе медикаментозной аллергии. Особенно неблагоприятен прогноз при гормонозависимых формах астмы. Профилактика Первичная профилактика состоит в устранении потенциальных факторов риска болезни, (что особенно важно для лиц с наследственной предрасположенностью к астме), своевременной санации очагов инфекции, лечении аллергических ри- носинусопатий (интраназальные ингаляционные ГКС - назонекс, фликсоназа, насобек, альдецин). В стадии ремиссии проводится специфическая и неспецифическая гипосенсибилизация, рациональное трудоустройство. Вторичная профилактика у больных астмой включает рациональную базисную терапию с целью профилактики обострений болезни, активное участие больных в образовательных программах. Рекомендуется санаторно-курортное лечение в условиях сухого морского и горного климата (Анапа, Южный берег Крыма, Кисловодск); в местных условиях - в климато-кумы- солечебном санатории «Юматово». Бронхиальная астма Бронхиальная астма (БА), по-гречески «удушье» - одно из древнейших заболеваний человека, описанное еще Гиппократом и Гомером. В конце прошлого столетия произошел существенный рост заболеваемости БА и летальности больных от астмы. Проблемы диагностики, лечения и профилактики этого заболевания приобрели мировое значение. Под эгидой ВОЗ ведущими мировыми учеными была разработана международная программа (инициатива, консенсус) по ключевым вопросам астмы — «Глобальная стратегия лечения и профилактики бронхиальной астмы» (США, 1995, 2002, 2006) (рис.47). На основе международного консенсуса в России и других странах были разработаны национальные и региональные программы по борьбе с БА.
С современных научных позиций БА - хроническое воспалительное заболевание дыхательных путей с участием разнообразных клеточных элементов, прежде всего - эозинофилов, тучных клеток и Т- Рис. 47. США, 2006 лимфоцитов, сопровождающееся гиперреактивностью бронхов и склонностью к бронхоспазму, что приводит к эпизодам обратимой (спонтанно, либо под влиянием лечения) бронхиальной обструкции. Клинически она проявляется приступом удушья, астматическим статусом или дыхательным дискомфортом в виде приступообразного кашля, свистящего дыхания и одышки. БА развивается, как правило, на фоне наследственной предрасположенности к аллергическим заболеваниям и часто ассоциируется с внелегочными признаками аллергии (аллергический дерматит, ринит, отек Квинке и др.). Эпидемиология По данным эпидемиологических исследований в большинстве развитых стран Европы, в том числе России, и США астмой страдают около 5% взрослого населения. Среди детей распространенность болезни выше - в среднем 7%. Показатели официальной медицинской статистики по обращаемости учитывают в основном больных со среднетяже- лым и тяжелым течением болезни. Пациенты с легкой формой БА часто не охвачены врачебным контролем и не получают профилактического лечения, что способствует прогрессирова- нию болезни. Рост заболеваемости БА в последние годы связывают с ухудшением экологии, появлением в окружающей среде новых агрессивных производственных и бытовых поллютантов, употреблением продуктов питания, содержащих консерванты, с иммунодефицитными состояниями, способствующими пер- систированию респираторной вирусной и другой инфекции. Причинами летальных исходов являются тяжелые осложнения и несвоевременность оказания медицинской помощи при обострении астмы. Этиология В развитии болезни играют роль внутренние и внешние факторы риска. К внутренним факторам относятся: 1. Генетическая предрасположенность к астме, выявляющаяся у 40 - 50% больных. Ее маркерами могут быть определенные гены лекоцитарного антигенного комплекса (НЬА), которые до сих пор, несмотря на современные возможности молекулярной биологии и генетики, не идентифицированы. 2. Генетическая предрасположенность к атонии - способности организма к повышенной выработке иммуноглобулинов класса Е Е) при воздействии аллергенов внешней среды, выявляющаяся у 50% больных Б А. Клинически атония наиболее часто проявляется поллинозами. Атопия и БА могут наследоваться независимо друг от друга. Их сочетание у родителей значительно увеличивает риск возникновения астмы у ребенка. 3. Гиперреактивность дыхательных путей, проявляющаяся выраженным бронхоспазмом при контакте с раздражающими веществами вследствие высокого уровня Е, повышения активности холинергических механизмов и снижения чувствительности |32 - рецепторов. 4. Пол пациента. В детском возрасте астмой чаще болеют мальчики из-за более узкого просвета дыхательных путей. В пубертатном периоде и среди взрослых заболевание развивается чаще у лиц женского пола. 5. Нарушение метаболизма арахидоновой кислоты (при аспириновой астме), дефицит А и снижение функции Т-су- прессоров (при инфекционно-зависимой астме). Реализации наследственной предрасположенности к БА способствуют внешние факторы. К ним относятся: 1. Бытовые аллергены - домашняя и бумажная пыль, шерсть и перхоть домашних животных (собак, особенно кошек), моча грызунов, тараканы, дафнии (корм для аквариумных рыбок), плесневые и дрожжевые грибы. Наиболее распространенными аллергенами являются домашние клещи, которых насчитывается более 30 видов. В 1 г домашней пыли может содержаться несколько тысяч особей. Клещи питаются чешуйками эпидермиса кожи человека и животных, заселяя матрасы, подушки, ковры и мягкую мебель. Высока частота сенсибилизации больных БА и к аллергенам кошек - 70 - 90%. Благоприятные условия для скопления бытовых аллергенов создают кондиционеры, являющиеся оптимальным местом для роста грибов. 2. Растительные аллергены - пыльца деревьев и трав (дуба, ольхи, ивы, березы, тополя, одуванчика, амброзии, тимофеевки, полыни и других - более 200 видов растений), особенно во время их цветения. Пыльца растений часто вызывает не только атопическую БА, но и другие сезонные аллергические заболевания - поллинозы (риниты, конъюнктивиты и др.). 3. Профессиональные сенсибилизирующие агенты - более 300 белковых, органических и неорганических веществ (зерновая и древесная пыль, мука, латекс, соли металлов, красители, химические растворители, продукты биотехнологии и др.). 4. Активное и пассивное курение. 5. Атмосферные поллютанты — промышленный (индустриальный) смог, содержащий в основном двуокись серы, и фотохимический смог, состоящий из двуокиси азота и озона. Имеет также значение загрязнение воздуха жилых помещений, чему способствует приготовление пищи с использованием в качестве топлива природного газа, дров или угля, применение современных строительных и мебельных материалов, выделяющих формальдегид и другие химические агенты. 6. Респираторные ёирусные и бактериальные инфекции, особенно респираторно-синцитиальный (РС) вирус, отличающийся избирательным поражением мелких бронхов и способностью к внутриклеточному персистированию. 7. Пищевые аллергены - куриный, рыбный и яичный белок, пищевые консерванты, цитрусовые и др. 8. Лекарственные средства и вакцины - антибиотики, ферментные препараты, иммуноглобулины, сыворотки, витамины, НПВС и др. Нередко у больного БА имеется сочетание различных этиологических факторов. Иногда аллергенами становятся перхоть и другие физиологические выделения близких пациенту людей. Выделяют триггеры БА - факторы риска, вызывающие обострение болезни. К ним относятся внешние этиологические факторы и неспецифические агенты - чрезмерная физическая и эмоциональная нагрузка, воздействие холодного и влажного воздуха, раздражающих газов, респираторная инфекция, беременность и др.
Патогенез В результате хронического неинфекционного воспалительного процесса при БА под воздействием медиаторов воспаления развивается гиперреактивность бронхиального дерева, приводящая к бронхиальной обструкции и респираторным симптомам. Развитие гиперреактивности бронхов осуществляется как иммунными, так и неиммунными механизмами. Иммунные механизмы. Иммунная система человека выполняет свои функции через антитело-опосредованные (гуморальный иммунитет) и клеточно-опосредованные (клеточный иммунитет) реакции. У большей части больных БА развиваются реакции гиперчувствительности I, III и IV типов согласно классификации К. СоошЬз и Р. Се11. Чаще всего наблюдается реакция гиперчувствительности I типа (немедленного, анафилактического, атонического или реагинового). Она развивается вследствие взаимодействия чужеродного антигена (аллергена) со специфическими антителами - Ig Е, которые секретируются В-лимфоцитами после первого контакта с аллергеном и фиксируются на мембранах тучных клеток. При повторном попадании аллергена в организм сенсибилизированного больного происходит дегрануляция тучных клеток и высвобождение большого количества медиаторов воспаления (гистамин, серотонин и др.), обладающих мощным бронхоконстрикторным действием. Активация тучных клеток запускает продукцию простагландинов, лейкотриенов, тромбоксана А2, цитокинов (интерлейкинов) и других биологически активных веществ, привлекающих к месту контакта с аллергеном (дыхательные пути) большое количество эози- нофилов и другие клетки воспаления (Т-лимфоциты, моноциты и гранулоциты). В результате описанных процессов повышается проницаемость сосудов, развиваются отек слизистой бронхов, бронхоспазм и другие признаки воспаления. Клинически это проявляется острым нарушением проходимости бронхов и развитием приступа БА.
|
|||||||||||||
|
Последнее изменение этой страницы: 2020-10-24; просмотров: 60; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.118.254.28 (0.102 с.) |