Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Термічні ушкодження. Електротравма.Стр 1 из 4Следующая ⇒
ТЕРМІЧНІ УШКОДЖЕННЯ. ЕЛЕКТРОТРАВМА. ПОНЯТТЯ ПРО ОПІК
Опік (combustio) - пошкодження шкіри чи слизових оболонок, часто з підлеглими тканинами, визване дією на них високої температури (термічний опік), хімічних речовин (хімічний опік), фізичних факторів (радіаційні, променеві опіки) чи електричного струму (електроопіки). Хворі з опіками, на сьогодні, становлять 1,8-2% усіх хірургічних хворих і 10-12% усіх травмованих (М.Ю. Повстяний, 2003).
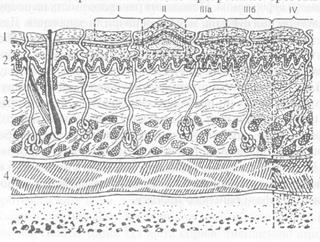
Термічні опіки Термічні опіки трапляються частіше за інші та виникають внаслідок необережного поводження з гарячими рідинами, парою, полум'ям. Термічне ушкодження тканин з'являється під дією температури 44°С (настає коагуляція тканинного білка), темп його подвоюється при збільшенні температури на кожен градус. Глибина та поширеність опікової рани залежать: 1) від рівня температури та виду термічного чинника; 2) тривалості дії термічного чинника; 3) стану організму і чутливості різних ділянок тіла. Для кращого розуміння опікової патології необхідно знати деякі анатомофізіологічні особливості шкіри. Площа шкіри становить 1,7 м2, а вага її-близько 15% маси тіла людини. Шкіра складається з епідермісу, дерми та підшкірної основи (рис. 2.3.1).
Рис. 2.3.1. Будова шкіри: 1 - епідерміс; 2 - дерма; 3 - підшкірна клітковина; 4 - м'язи та ступені опіку.
Епідерміс - поверхневий шар шкіри - складається з лускового епітелію. Клітини поверхневого епітелію прогресивно ороговівають і поступово злущуються, їх місце займають клітини глибокого (базального) шару і росткової зони епідермісу. Процес розвитку клітин епідермісу від моменту появи і до відмирання триває 28 діб. Під епідермісом розташована дерма (corium), яка складається з шарів колагенових та еластичних волокон. У пухкому шарі дерми розміщуються кровоносні судини. Нерви та придатки епідермісу (волосяні фолікули, сальні та потові залози). Через шкіру передаються всі види чутливості, відбувається регулювання температури тіла, вона захищає організм від проникнення в нього ззовні збудників інфекції (мікробів), токсичних речовин (бар'єрна функція) і т. ін.
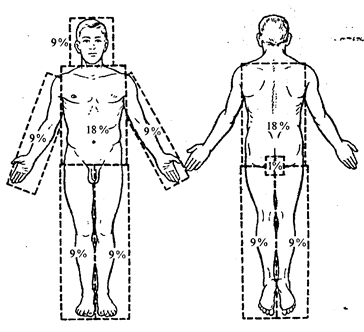
Методи визначення площі опіку шкіри Найпростіше можна визначити площу опіку шкіри за методом долоні (площа долоні приблизно відповідає 1-1,2% поверхні шкіри потерпілого) або за правилом "дев'яток" (схема А. Уоллеса) (рис. 2.3.4).
Рис. 2.3.4. Схема визначення опікової поверхні за правилом „дев’яток”.
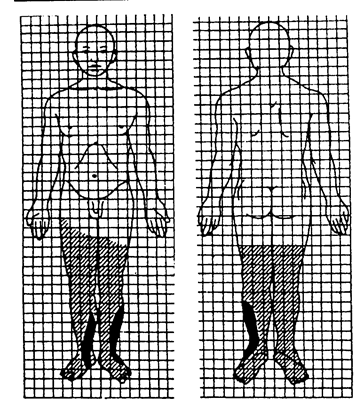
Площа поверхні голови та шиї становить 9 % всієї поверхні тіла; верхньої кінцівки - 9 % (9x2); тулуба спереду - 18 % (9x2); ззаду - 18 % (9x2); нижньої кінцівки - 18 % (9x2) х 2. Сумарно це становить 99 % (одинадцять дев'яток); 1 % із 100 припадає на промежину. Точніше можна визначити площу опікової поверхні за допомогою "прозорих відбитків", запропонованих Б.Н. Постніковим. Стерильний лист відмитої рентгенівської або целофанової плівки накладають на опікову поверхню. Межу опіку відмічають чорнилом або діамантовим зеленим. Потім плівку накладають на міліметрову сітку і визначають абсолютну площу в квадратних міліметрах (сантиметрах). Потім за спеціальною таблицею визначають площу ураження в процентах. За Г.Д. Вілявіним (1956) площу опіку наносять на силует людини заввишки 17 см, вкритий міліметровою сіткою (скіци): кожному квадратному міліметру сітки (17000) відповідає один квадратний сантиметр опіку шкіри дорослої людини зростом 170 см (рис. 2.3.5.).
2.3.5. Скіци для визначення площі опіків.
Опікова хвороба Розвивається при поверхневих опіках (II, ІІІ А ст.) площею більше 15% поверхні тіла і глибоких - більше 5%. Опікова хвороба - це комплекс клінічних симптомів, загальних реакцій організму та порушення функцій внутрішніх органів, які розвиваються внаслідок термічного ураження шкірних покривів і розміщених під ними тканин. У перебізі цієї хвороби розрізняють чотири періоди: а) опікового шоку; б) токсемії; в) септикотоксемії; г) реконвалесценції. Опіковий шок подібний до травматичного, але перебігає значно тяжче за рахунок вираженої аферентної (больової) імпульсації, плазмовтрати, масивного гемолізу формених елементів крові, порушення мікроциркуляції, водно-електролітного та кислотно-лужної рівноваги, інтоксикації, порушення функції нирок. В еректильній фазі шоку хворі збуджені, стогнуть від болю, свідомість їх не затьмарена, пульс прискорений, артеріальний тиск нормальний або підвищений, інколи спостерігається м'язове посмикування, лихоманка. Триває ерек-тильна фаза 1-1,5 год. - довше, ніж при травматичному шоці.
У торпідній фазі шоку хворі загальмовані, апатичні, температура тіла й артеріальний тиск знижуються, шкірні покриви бліді, риси обличчя загострені, з'являється задишка, акроціаноз (посиніння губ, вушних раковин, кінчиків пальців). Може виникати блювання. Важливе значення у перебігу шоку мають плазмовтрата і зв'язані з нею зміни у складі крові. Плазмовтрата через рану може досягати 200 мл/м2 на годину і супроводжується волемією (еритроцитоз, лейкоцитоз), втратою білків, рідин і електролітів. За клінічним перебігом розрізняють три ступені опікового шоку. Опіковий шок І ступеня виникає при поверхневих опіках 15-20% площі шкіри, потерпілі дещо збудженні, скаржаться на сильний біль в ділянці опіку, артеріальний тиск підвищений, пульс до 90-100 ударів на хвилину. Дихання не порушене, погодинний діурез не знижений. Опіковий шок II ступеня виникає при опіках 20-60% площі шкіри. У хворих виникає загальмованість, адинамія, виражена тахікардія - до 100-120 ударів на хвилину, артеріальний тиск знижений до 100 мм рт. ст., дихання почащене - 20-22 на хв. Діурез знижений, підтримується тільки за допомогою медикаментозних засобів. Опіковий шок ІІІ ступеня виникає при термічних опіках 60% поверхні шкіри. Стан хворих тяжкий, свідомість затьмарена, виникає загальмованість і сопор. Пульс більше 120 ударів на хв., артеріальний тиск - 80 мм рт. ст. і нижче, дихання поверхневе, швидко розвивається олігурія і анурія. Температура тіла знижується до 36°С і нижче. Поряд із цим у потерпілих розвивається парез шлунково-кишкового тракту: виникає нудота, блювання, гикавка. Часто виникають стресові виразки (виразки Курлінга) шлунково-кишкового тракту, які супроводжуються кровотечами. Слід відмітити, що тяжкість опікового шоку залежить не тільки від площі та глибини ураження шкіри, але й від індивідуальних особливостей організму, його реактивності. Опіковий шок може тривати від декількох годин до 2-3 діб, а потім поступово переходити в токсемію. Період токсемії. У розвитку токсемії головну роль відіграє всмоктування токсичних речовин, які утворюються з пошкоджених тканин організму, що розпадаються, і бактерій. Останнім часом, крім неспецифічних токсинів (гістамін, серотонін, плазмокінін, простагландини та ін.) визначена природа специфічних токсинів, які утворюються в організмі потерпілого при опіках. До них відносяться - глюкопротеїди з антигенною специфічністю, які пригнічують АТФ-атазу; ліпопротеїди ("опікові токсини") - утворюються із ендоплазматичних мембран і викликають втрату глікогену; олігопептиди (так звані "середні молекули"), які пригнічують фагоцитарну активність лімфоцитів й порушують процеси тканинного дихання. Внаслідок дії токсинів стан потерпілого погіршується, температура тіла підвищується до 38-40° С, хворі стають в'ялими, загальмованими. Часто спостерігається марення. Дихання стає поверхневим, пульс частим і слабким, артеріальний тиск зниженим. Через згущення крові (втрата плазми) збільшується кількість гемоглобіну, еритроцитів. Спостерігають зсув лейкоцитарної формули вліво. У сечі з'являється білок, циліндри, еритроцити.
Тривалість токсемії залежить від тяжкості ураження та стану організму потерпілого. При значних опіках вона триває 10-15 днів, а при розвитку інфекції переходить у септикотоксемію. Останнім часом, у зв'язку із зміною тактики лікування, застосуванням ранньої некректомії (2-3-й день після опіків), тимчасового закриття опікових ран ксенодермотрансплантантами, своєчасної автодермопластики, застосування сучасних дезінтоксикаційних засобів період токсемії та перехід її у септикотоксемію значно зменшились. Період септикотоксемії виникає після розвитку інфекції на опіковій поверхні. Умовно цей період починається з 10-ї доби після отримання опіку, опікова поверхня вкривається гнійними виділеннями, виникають гнійно-септичні ускладнення (метастатичні гнійники, пролежні). Температура тіла набуває септичного характеру (сепсис), наростає анемія, гіпопротеїнемія, грануляції стають в'ялими, блідими. Опікова інфекція і лихоманка, що виникає у тяжкохворих, може тривати до 2 місяців. Внаслідок інтоксикації та бактеріемії уражується серце, виникає токсичний гепатит, пієлонефрит, нерідко з'являються гострі виразки шлунка, дванадцятипалої кишки, які викликають шлунково-кишкові кровотечі. У цей період настає різке виснаження хворого (кахексія), яке може закінчитись смертю. Важливою ознакою септикотоксемії є бактеріемія. Найчастіше з крові висівають кокову та бацилярну мікрофлору. Період реконвалесценції. Характеризується нормалізацією функцій органів і систем організму. Опікові рани очищаються від некротичних тканин, з'являються здорові, рожеві грануляції, відбувається епітелізація та рубцювання ран. Стан хворих покращується, температура тіла нормалізується, у них з'являється апетит, вони набирають ваги. Слід відмітити, що порушення функції серця, печінки, нирок та інших органів можуть виникати і через 2-3 роки після травми, тому хворі, які перенесли опікову хворобу, повинні знаходитися на диспансерному обліку.
Лікування термічних опіків Лікування опіків складається з надання першої допомоги потерпілим на догоспітальному етапі, загального та місцевого лікування в хірургічних або спеціалізованих опікових відділеннях. При наданні першої допомоги слід: 1. Зупинити дію термічного чинника, перекрити подачу гарячої води, пари. При загорянні одягу, щоб погасити вогонь, потерпілого необхідно загорнути в ковдру, накрити полум'я щільною тканиною, яка не пропускає повітря, але не можна при цьому накривати повністю потерпілого, щоб не спричинити опіку дихальних шляхів і отруєння продуктами неповного згорання одягу. Не слід збивати полум'я руками, а тим більш притискати палаючий одяг до шкіри - це поглиблює ураження.
2. Зняти тліючий одяг та провести реанімаційні заходи. Одяг швидко знімають або розрізають. Не можна бігти в палаючому одязі: під час руху полум'я розгоряється. У тяжких випадках потерпілого виносять із місця пожежі на відкритий простір або в приміщення з чистим повітрям. При асфіксії і зупинці серцевої діяльності виконують штучну вентиляцію легень ("рот у рот" чи "рот у ніс") та закритий масаж серця. 3. Охолодити обпечені ділянки шкіри, занурити кінцівку або змочити відповідну ділянку холодною водою, прикласти сніг, міхур з льодом, зросити хлоретилом. Охолодження обпечених ділянок проводять періодично по 10-15 хв протягом 4-5 годин. 4. Накласти асептичну пов'язку. Для запобігання інфікування опіку, шкіру навколо нього слід обробити 70° етиловим спиртом або горілкою і накласти асептичну пов'язку. При поширених опіках потерпілого загортають у чисте (краще стерильне) простирадло, марлю, поліетиленову плівку або на поверхню шкіри за допомогою розпилювача наносять спеціальну рідку антисептичну пластмасу, яка швидко остигає та стає еластичною, і госпіталізують в опікове чи хірургічне відділення. При наданні першої допомоги на місці пригоди забороняється проводити первинну обробку опікової рани, накладати мазеві пов'язки, примочки, використовувати кольорові рідини, які можуть затруднювати оцінку ступеня ураження шкіри та проведення наступної хірургічної обробки рани. 5. Знеболити і розпочати протишокові заходи. Для знеболювання можна дати анальгін (темпалгін, седалгін). При поширених опіках необхідно дати 2-3 таблетки ацетилсаліцилової кислоти (аспірину) і 1 таблетку димедролу або ввести наркотичні знеболювальні (промедол або омнопон, трамадол, триган і т. ін.), нейролептики, антигістаміні препарати. Для зменшення інтоксикації дають гарячий чай, каву, лужну мінеральну воду (500-2000 мл), якщо її немає, готують розчин 1/2 чайної ложки соди, 1 чайна ложка кухонної солі на 1 л води або 1 чайна ложка кухонної солі, 2/3 чайної ложки гідрокарбонату натрію на 1 л чаю. Всім потерпілим із поширеними та глибокими опіками в машині швидкої допомоги необхідно розпочати введення протишокових засобів (реополіг-люкіну, реоглюману, рефортану, розчину Рінгера-Локка тощо), проводити оксигенотерапію або дати малий наркоз (закис азоту в суміші з киснем). Поряд із цим, таким хворим вводять серцево-судинні препарати. Транспортувати опікового хворого слід дуже обережно. Загальне лікування. Проводиться з врахуванням стадії (періоду) опікової хвороби і направлено на попередження та лікування загальних порушень в організмі. У стаціонарі хворих поміщають у протишокову палату і проводять заходи з відновлення показників гемодинаміки та об'єму циркулюючої крові (плазмовтрати). Слід відмітити, що в опікових хворих найбільші втрати рідин відбуваються в перші 8-12 годин і продовжуються біля 2 діб. Об'єм трансфузій-них засобів можна визначити за формулами, так, згідно з Парклєндською формулою, у першу добу вводять 4 мл розчину Рінгера-Локка на 1 кг маси тіла, помноживши цей показник на площу опіку у відсотках.
Наприклад: 4 × 70 × 20 = 5660 мл. Таким чином, потерпілому з масою тіла 70 кг і площею опіку 20 % необхідно ввести 5660 мл рідини. При цьому половину розчину вводять у перші 3 год, а другу половину - протягом 16 год. При поширених опіках втрата рідини може досягати 6-8 літрів на добу і більше, таким хворим слід проводити адекватну трансфузійну терапію. Для визначення об'єму плазми та інших кристалоїдних розчинів користуються наступною формулою, за якою об'єм плазми для введення дорівнює площі опіку, помноженій на масу тіла (в кг) і поділеній на 2, тобто 0,5 мл/кг на кожен відсоток. Наприклад: 25 • 70: 2 = 875 мл. Взагалі, оптимальний об'єм рідин у обпечених хворих повинен становити 4-6 л на добу. При проведенні інфузійної терапії необхідно стежити за кількістю введеної і виділеної з організму рідини. Об'єм інфузійних засобів на першу добу після одержання опіків не повинен перевищувати 10 % маси тіла хворого. При цьому в перші 8 год після отримання опіку необхідно вводити 1/2 або 2/3 добового об'єму рідини. На 2-3-тю добу об'єм рідини повинен становити не більше 5 % маси тіла хворого. Для корекції дефіциту рідин застосовують кристалоїди (сольові розчини: 0,9 % розчин натрію хлориду, розчин Рінгера, лактосіль, хлосіль, ацесіль, дисіль) та безсольові рідини (глюкозу, фруктозу) у співвідношеннях: легкий ступінь шоку - 1:1:1, тяжкий ступінь - 2:1:1. Для покращання мікроциркуляції та реологічних властивостей крові вводять реополіглюкін, реоглюман, рефортан, стабізол, інфезол, перфторан і т. ін. Втрата білків і електролітів компенсується переливанням альбуміну, плазми (краще імунної: від донорів, які перехворіли опіковою хворобою). Із детоксикаційною метою виконують вливання гемодезу, неоге-модезу, ентеродезу, сорбітолу; у тяжкохворих застосовують плазмаферез або гемосорбцію. Внутрішньовенні вливання здійснюють під контролем показників гемодинаміки (AT, ЧСС, ЦВТ) та діурезу (слідкувати, щоб він був не нижче за 0,5 мл/кг маси тіла за годину). Для боротьби з інфекцією призначають антибіотики. У перші 5-7 днів застосовують препарати пеніцилінового ряду, їх краще вводити внутрішньовенно. Велику увагу в опікових хворих приділяють харчуванню. їжа у них повинна бути різноманітною, смачною, добре приготовленою, висококалорійною. Корисні молочні (кефір, сметана, молоко, сир), м'ясні продукти (телятина, курятина), різні овочі, фрукти. У тяжкохворих часто застосовують цілодобове ентеральне зондове харчування. Із цією метою вводять високоенергетичні суміші "Малиш", Спасокукоцького та окремі продукти: молоко, мед, сирі яйця тощо. Розрахунок енергетичної цінності здійснюють за формулою Сureri (25 Ккал на 1 кг маси тіла + 40 Ккал, помножених на площу опіку у відсотках). Місцеве лікування опіків. Воно поділяється на консервативне й оперативне. Поверхневі опіки І-ІІ і ІІІА ступенів лікують консервативно. Якщо немає ознак шоку оперативне лікування розпочинають із первинної хірургічної обробки опікової рани, її здійснюють у "чистій" перев'язочній, після попереднього введення знеболювальних засобів (2 % р-н омнопону, 2 % р-н промедолу, р-ном оксібутірату натрію, кеталонгу, седуксену тощо). Марлевими кульками, змоченими 0,25 % розчином нашатирного спирту, 3-4 % розчином борної кислоти, йодопіроном, хлоргексидином, бензином або теплою мильною водою, відмивають від забруднення шкіру навколо опіку, після чого її обробляють 76° спиртом. Обережно видаляють шматки одягу, сторонні тіла, некротизований епідерміс, який відшарувався. Великі пухирі надрізають і випускають їх вміст, дрібні краще не чіпати; відкладений фібрин не видаляють, оскільки під ним відбувається епітелізація рани. Дуже забруднені ділянки опікової поверхні очищають за допомогою З % розчину пероксиду водню. Опікову поверхню висушують стерильними серветками. Для профілактики контрактур із хворими проводять гімнастику, ЛФК, міняють положення тіла. У разі великих опіків кінцівки, їй слід надати фізіологічного положення і зафіксувати шиною або гіпсовою лонгетою. Лікування ран при поверхневих опіках може здійснюватись за двома методами. Закритий метод лікування застосовують при лікуванні всіх опікових ран, за винятком поверхневих опіків обличчя і промежини. На опікові рани накладають пов'язки з різними антисептичними розчинами, емульсіями, мазями, кремами; пов'язки міняють рідко (один раз на 7-10 днів). Перев'язки слід проводити обережно. Попередньо необхідно ввести знеболювальні (промедол або омнопон, морфій тощо). Присохлі пов'язки відмочують у ванні зі слабким розчином перманганату калію. Для місцевого лікування опікових ран краще застосовувати багатокомпонентні аерозолі (лезовіноль, олазоль, лівіан, пантеноль), настій трави звіробою, обліпихове масло тощо. За допомогою цього методу можна створити кращі умови для дії лікарських препаратів на рани та забезпечити активний спосіб життя потерпілого. Недоліками його є великі витрати перев'язувального матеріалу та болючість при проведенні перев'язок. Ці недоліки відсутні при відкритому методі лікування. Відкритий метод. При ньому здійснюють висушування опікової рани за допомогою спеціальних аеротерапевтичних установок (АТУ) з ламінарним потоком стерильного повітря, інфрачервоного або ультрафіолетового опромінення. Оптимальна температура в аеротерапевтичній установці (АТУ) або під каркасом (24-25 °С) регулюється включенням або виключенням окремих лампочок. Слід пам'ятати, що якщо у хворого посилився біль у рані під струпом, підвищилась температура тіла, а навколо рани з'явилася гіперемія - це свідчить про її нагноєння. У цих випадках необхідно зняти струп, видалити гнійний вміст і обробити рану. Відкритий метод лікування має ряд переваг: немає необхідності у частих болючих перев'язках, здійснюється економія перев'язувального матеріалу, створюється можливість постійного візуального контролю за станом рани. Проте при цьому виникає необхідність у спеціальному обладнанні, підвищується небезпека внутрішньолікарняної інфекції тощо. Відкритий метод слід використовувати при опіках обличчя, статевих органів, промежини. Опікову рану 3-4 рази на добу змазують маззю, яка містить антибіотики (офлокаїн, стрептолітол, нітазид і т. ін.), обробляють аерозолями (левовінізолом, олазолом, лівіаном, пантенолом) або антисептичними розчинами. В перші дні і тижні (до відтворення некрозу) не слід використовувати мазі на жирних основах. Для очищення ран застосовують препарати, що посилюють протеолітичні процеси (саліцилову, бензойну кислоти, трипсин, хемотрипсин і т. ін.). У разі глибоких опіків і утворення грануляцій краще перейти до закритого методу лікування. При сприятливому перебігу опіки II ступеня самостійно епітелізуються протягом 7-12 днів, IIIА ступеня - до кінця 3-4-го тижня після травми. Хірургічне лікування. Його здійснюють, як правило при опіках ІІІБ, IV ступенів. З цією метою виконують такі операції: 1) некротомію; 2) ранню некректомію; 3) дермопластику.
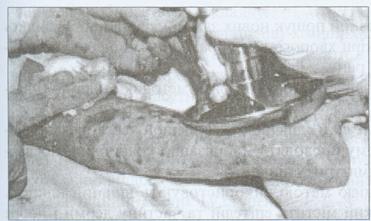
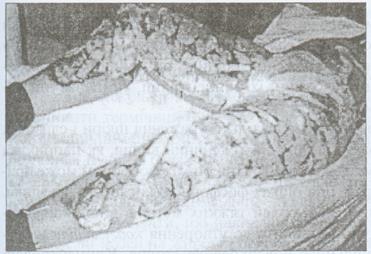
Рис.2.3.6. Хворий Б. 42 р. Термічний опік правої верхньої кінцівки III А-В ступеня. Рання некректомія тканин передпліччя.
Рис. 2.3.7. Хворий. В., 46 років. Опік полум'ям III A - IV ст. (28 % поверхні тіла). Рани закриті ксенодермотрансплантатами.
Некротомію або некректомію проводять переважно при циркулярних опіках грудної клітки та кінцівок. її здійснюють у ранні строки після отримання опіку (2-3-тя доба), тільки після виведення хворого з шоку (рис.2.3.6). Поширені некректомії краще виконувати на 4-7-му добу, тому що в пізні терміни виникає небезпека поширення та генералізації інфекції. Одномоментна не-кректомія не повинна перевищувати 15-20 % поверхні тіла (В.В. Бігуняк, 2003). Ряд вчених (М.Ю. Повстяний, В.В. Бігуняк, 2002 р. та ін.) для тимчасового закриття опікових ран після некректомії використовують свинячу шкіру (ксенотрансплантати) (рис. 2.3.7). їх використання зменшує біль, втрату води, білків і електролітів та створює умови для здійснення автодермопластики. Остання є одним із кращих способів лікування глибоких опіків (ІІІБ-IV ступенів). Забір трансплантату (товщиною 0,2-0,4 мм) проводять із поверхні здорової шкіри, краще із симетричних ділянок, за допомогою дерматома (рис. 2.3.8).
Рис. 2.3.8. Дерматом: 1 -електромотор; 2-пристрій для забору шкіри; 3 - ніж.
Автодермопластику проводять під місцевим або загальним знеболюванням. Площа донорської шкіри, взятої для автодермопластики, не повинна перевищувати 800-1500 см2. Останнім часом йде інтенсивний пошук нових замінників шкіри. З'явились спроби вирощувати епітелій шкіри хворого в лабораторних умовах із подальшою трансплантацією його на рану: Для закриття опікових ран використовують різні методики шкірної пластики. Пластика місцевими тканинами. її здійснюють лише при невеликих за площею глибоких опіках. При цьому проводять мобілізацію країв рани, послаблюючими розрізами (зустрічними трикутниками). Вільна пластика шкіри. З цією метою використовують вільний клапоть шкіри товщиною 0,4-0,5 мм, який містить епітелій та частину дерми і добре приживається до ранової поверхні, клапоть шкіри на судинній ніжці, італійську пластику та ін.
ХІМІЧНІ ОПІКИ
Причиною виникнення хімічних опіків є дія на шкіру, слизові оболонки концентрованих розчинів кислот, лугів, солей деяких тяжких металів, токсичних газів (іприту, люізиту). Глибина ураження тканин при хімічних опіках залежить від ряду умов: природні речовини, їх концентрації, температури навколишнього середовища, терміну дії на тканини. Дія деяких хімічних речовин викликає не тільки ураження шкіри і слизових оболонок, але й може зумовлювати загальний токсичний вплив, як наприклад при опіках, викликаних фенолом, солями ртуті. При опіках фосфором може приєднатися токсичне ураження нирок, при опіках фосфорною кислотою - печінки. Клініка. Вплив на тканини кислот, солей тяжких металів викликає згортання білків, забирає в них воду і призводить до утворення коагуляційного (сухого) некрозу з формуванням щільного поверхневого струпа. Концентровані розчини лугів забирають у тканинах воду, зв'язуються з білками й омилюють жири. Тому вони проникають у тканини глибше та призводять до їх розплавлення і глибшого ураження, порівняно з кислотами. Такий вид некрозу називають колікваційним (вологим). Струп, що утворюється при цьому, м'який, при видаленні його, тканини кровоточать. При розповсюджених опіках виникає небезпека розвитку інтоксикації, яка зумовлена всмоктуванням продуктів руйнування тканин. Кількість токсичних речовин, що всмокталися, залежить від площі опіку. Хімічні опіки І і II ступенів відносяться до поверхневих, III-IV ступеня - до глибоких. При опіку І ступеня хворі скаржаться на біль, пекучість у рані. При огляді місця дії хімічної речовини спостерігають обмежену гіперемію з незначним набряком шкіри, який помітний при опіку лугами. Всі види шкірної чутливості збережені, больова чутливість - підвищена. При опіках II ступеня спостерігають поверхневий - сухий (при опіку кислотою) або вологий - желеподібний (при опіку лугами) струп. Він дуже тонкий, легко збирається у складку. При глибоких (III-IV ступенів) хімічних опіках струп, що утворюється, є щільним і товстим, його неможливо взяти в складку. Він є нерухомим і має вигляд вологого некрозу при опіку лугами, і сухого - при опіку кислотами. Всі види чутливості відсутні. Розрізнити III-IV ступені хімічних опіків при першому огляді неможливо. При опіках III ступеня некротизуються всі шари шкіри, при опіках IV ступеня настає некроз підлеглих тканин, аж до кісток. Лише через 3-4 тижні, коли відпадає опіковий струп, можна визначити глибину некрозу: якщо відділяється тільки некротизована шкіра - опік III ступеня, якщо і підлеглі тканини - опік IV ступеня. Лікування. При наданні першої медичної допомоги потерпілим із хімічними опіками в перші секунди або хвилини видаляють хімічну речовину з поверхні шкіри. Найефективнішим у цих випадках є промивання струменем води (протягом 10-15 хв). Його слід проводити до зникнення запаху хімічної речовини або до зміни кольору лакмусового папірця, який прикладають до обпеченої поверхні. Після промивання водою нейтралізацію кислоти можна провести 2-4% розчином соди, а при опіках лугами - 2% розчином оцтової, лимонної чи борної кислот. Слід пам'ятати, що при опіках негашеним вапном промивання водою не допустиме, оскільки внаслідок хімічної реакції утворюється тепло, яке може спричинити термічний опік. Негашене вапно, що потрапило на шкіру, видаляють механічним шляхом. Для нейтралізації вапна можна робити примочки з 20% розчином цукру. Після видалення хімічної речовини на обпечену поверхню накладають суху асептичну пов'язку та госпіталізують потерпілого в опікове або хірургічне відділення. Подальше лікування таке ж, як і при термічних опіках. Проте слід пам'ятати, що накладання при хімічних опіках будь-яких жирових пов'язок чи мазей на жировій основі, категорично заборонено.
УРАЖЕННЯ ХОЛОДОМ Поняття про відмороження
Відмороження (congelatio) - це ураження частин тіла низькою температурою, що проявляється реактивним запаленням тканин та їх некрозом. При тривалому перебуванні людини в умовах низької температури може настати загальне замерзання. Основними причинами відмороження є: 1) низька температура середовища; 2) підвищена вологість і швидкість вітру; 3) місцеві та загальні розлади кровообігу (анемія, авітаміноз, виснаження, захворювання судин і т. ін.). Приблизно 90% всіх відморожень складають ураження кінцівок.
Примороження
Примороження (холодовий нейроваскуліт) виникає при повторних легких відмороженнях (І ступеня). Уражаються в основному відкриті частини обличчя (кінчик носа, вуха, повіки), кисті, пальці стопи (при тісному взутті). При приморожені шкіра стає синюшною, часом червоного кольору, з пониженою чутливістю і холодною на дотик. Набряк тканин в основному відсутній.
"Траншейна" стопа
Це ураження виникає у людей, які довгий час перебувають на холоді в мокрому взутті. Захворювання починається з поступової втрати температурної чутливості в ділянці пальців, потім переходить на підошву і тильну поверхню стопи. Розвитку "траншейної" стопи сприяє не лише довга дія вологого холоду, але і повторне зігрівання стопи та знову дія холоду. Дія повторного зігрівання й охолодження призводить до розладів кровообігу, порушення трофіки, нервової чутливості, внаслідок чого розвивається блідість, нечутливість і набряк стопи. Хворі не можуть знову одягнути зняте взуття. Часто спостерігаються пухирі або виражений набряк стопи. У тяжких випадках виникає тотальний некроз стопи, що перебігає за типом вологої гангрени.
Лікування відморожень
Основними завданнями під час надавання першої допомоги при відмороженнях є: зігрівання кінцівки, відновлення температури тканин до нормальних цифр і попередження розвитку інфекції. Відморожені ділянки тіла розтирають спиртом, горілкою, чистою сухою тканиною, струменем зігрітого повітря. Не можна розтирати відморожену ділянку тіла снігом, оскільки він ще більше охолоджує шкіру, може містити крупинки льоду, що пошкоджують тканини - виникає велика небезпека інфікування уражених ділянок. У тяжких випадках відмороженні ділянки тіла (кінцівки) зігрівають у ванні. Спочатку вода повинна бути кімнатної температури, через 20-30 хв її підвищують на 5°С і лише поступово протягом 1-2 години доводять до температури 39-40°С. Забороняється зігрівати відморожені ділянки тіла (кінцівки) зразу у гарячій воді, біля плити, вогнища, це може спричинити тромбування судин та некроз тканин. Одночасно із зігріванням проводять легкий масаж ураженої ділянки прогладжуванням від периферії до центру, аж до потепління та почервоніння кінцівки. Хворим призначають ліжковий режим із підвищеним положенням кінцівки, проводять тепле закутування і дають гаряче пиття. Поступове зігрівання не порушує структури охолоджених тканин, у потерпілих спостерігають менше виражену інтоксикацію. При повільному зігріванні та подальшому проведенні лікування, навіть якщо не вдається уникнути некрозу тканин, він, як правило, є сухим, а при швидкому, активному зігріванні може стати вологим. Крім цього, при швидкому зігріванні підсилюється больовий синдром, виникає виражена інтоксикація організму. Зігріту ділянку тіла або кінцівку слід висушити, обтерти спиртом або горілкою, накласти чисту (краще стерильну) пов'язку з товстим шаром вати і укласти (кінцівку) на шину. При відмороженнях II, III, IV ступенях потерпілому необхідно ввести профілактичну дозу протиправцевої сироватки й анатоксин. Під час подальшого лікування потерпілих із відмороженнями проводять заходи, спрямовані на відновлення кровобігу в уражених ділянках, лікування місцевого процесу, профілактику інфекційних ускладнень. Хворим призначають спазмолітики (но-шпу, спазмоверин, баралгін або спасфон тощо). Для зняття спазму периферійних судин та покращання мікроциркуляції в кінцівках внутрішньоартеріально вводять суміш із 10 мл 0,25% розчину новокаїну, 2 мл папаверину, 2 мл 1% розчину нікотинової кислоти і 10 тис. ОД гепарину. Вказану суміш переважно застосовують у реактивний період (протягом перших 5 діб після травми). Для профілактики тромбозів призначають антикоагулянти. Добова доза антикоагулянтів (гепарину) становить 30-40 тис. ОД, можна вводити кальци-парин, фраксипарин, фрагмин, клексан. Крім цього, призначають вітаміни групи В, С та антибіотики широкого спектра дії. При наявності змертвіння проводять некротомію, ампутацію відмороженого сегмента, при необхідності - автодермопластику, реконструктивні операції.
ЕЛЕКТРОТРАВМА Поняття про електротравм у
Електротравма - це пошкодження органів і тканин, яке виникає внаслідок дії на них електричного струму великої сили та напруги і характеризується ураженням нервової системи (судоми, втрата свідомості), порушеннями серцево-судинної діяльності, дихання і поєднується з глибокими опіками. Ураження організму виникає внаслідок електрохімічної дії електричного струму на тканини та утворення тепла. Під впливом електричного струму в організмі відбувається зміна концентрації іонів і поляризації молекул у клітинах, при цьому внутрішньоклітинні білки перетворюються в гель з утворенням коагуляційного некрозу. Поряд із цим, у судинах виникає агрегація клітин крові: еритроцитів, тромбоцитів і лейкоцитів, що зумовлює тромбоз дрібних кровоносних судин, порушення мікроциркуляції та ураження внутрішніх органів. Дія струму, згідно із законом Джоуля, залежить від опору тканин, тривалості контакту з провідником, напруги та величини струму. Найбільш виражені ураження спостерігаються у м'язах та кровоносних судинах. Зміни в тканинах виникають при дії електричного струму напругою 24 В (сила струму 0,1 А) і вище. Сила струму в 0,5 А є смертельною. Найбільш небезпечними шляхами проходження електричного струму є верхня петля: "рука -рука", "рука - голова", а також повна петля - "дві руки - дві ноги".
Клініка і діагностика Під дією електричного струму великої напруги в організмі виникають загальні зміни, що характеризуються порушенням роботи в першу чергу серцевого м'яза, центральної нервової системи та дихання і проявляється фібриляцією шлуночків серця, втратою свідомості, судомами м'язів та зупинкою дихання. Слід пам'ятати, що електричний струм може зумовити зупинку серцевої діяльності не тільки під час його дії, але і після травми, через декілька годин і навіть днів. Залежно від тяжкості ураження розрізняють чотири ступені електротравми: 1-й ступінь - судомні скорочення м'язів тулуба без втрати свідомості; 2-й ступінь - судомні скорочення м'язів із втратою свідомості; 3-й ступінь - судомні скорочення м'язів із втратою свідомості та порушенням серцевої діяльності або дихання; 4-й ступінь - клінічна смерть. Причинами смерті можуть бути: первинний параліч серця, дихання; ураження головних структур мозку (довгастого мозку, ЦНС). Найбільш тяжкі місцеві ураження тканин спостерігають у місцях входу і виходу електричного струму, де розвивається коагуляційний некроз "знаки струму". Пошкодження тканин подібне до опіків ШБ-IV ступенів. Рана має кратероподібну форму з сіро-жовтими краями, інколи дном її є кістки. Характерною особливістю електричних опіків є їх повна неболючість внаслідок ураження нервових закінчень. Другою особливістю електроопіків є прогресування некрозу, який швидко поширюється на підлеглі тканини. Внаслідок тромбозу кровоносних судин ураження поширюється на м'язи, кістки тощо. При ураженні великих судин може розвинутись гангрена кінцівки або інших частин тіла. При ураженні блискавкою, яка являє собою електричний атмосферний розряд до 2000 ампер, 1000 000 вольт, 5000 джоулів з розгрузком 0,0001 секунди, у потерпілих спостерігаються шок, явища струсу головного мозку. Потім виникає сонливість, загальмованість, головний біль, розлади зору, слуху, серцево-судинної, дихальної систем і т. ін. На тілі потерпілого залишаються фігури блискавки - деревоподібні світло-рожеві розгалуження на шкірі, що виникли внаслідок розширення судинних капілярів шкіри.
Лікування електротравми
|
|||||||||
|
Последнее изменение этой страницы: 2016-06-19; просмотров: 1078; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.218.70.93 (0.092 с.) |