Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Диагноз: Болезнь Крона, поражение толстой кишки, средней тяжести, обострение.Стр 1 из 5Следующая ⇒
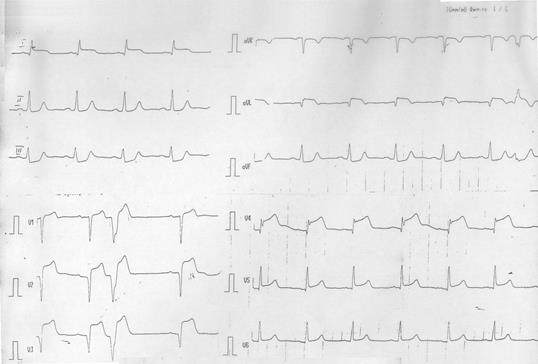
Задача №1 К пациентке 73 лет вызвана бригада неотложной помощи, в связи с жалобами на сердцебиение, «перебои» в работе сердца, головокружение, нарастание одышки, тошноту. Ухудшение в течение последних трех дней. Из анамнеза известно: много лет страдает болями за грудиной при физической нагрузке (ходьба по плоскости в медленном темпе, подъем на 1 пролет лестницы). Последние 5 лет постоянная форма фибрилляции предсердий. Продолжительное время получала терапию нитратами, препаратами калия, сердечными гликозидами, мочегонными. 3 дня назад при контрольной явке в поликлинику снята ЭКГ (рис. А). Даны рекомендации продолжить лечение. Через 3 дня самочувствие больной ухудшилось, появились вышеописанные жалобы. Объективно: Состояние больной средней тяжести. Цианоз губ. Одышка при незначительной физической нагрузке (больная разделась). Тоны сердца приглушены I > II, шумов не слышно. Границы относительной сердечной тупости: в III межреберье - lin.parasternalis + 1.5 см., в V межреберье – 1in. medioclavicularis sinistra. Гpaницы абсолютной сердечной тупости в пределах нормы. ЧСС 63/42 удара в минуту аритмичный. ЧДД - 22 в минуту. Дыхание везикулярное. В нижних отделах справа небольшое количество мелкопузырчатых незвучных влажных хрипов. Живот мягкий, безболезненный. Печень на 1.5 см выступает из под края реберной дуги по 1. mediaclavicularis dextra. Пастозность стоп. Повторно снята ЭКГ (рис. Б.) Ниже представлены фрагменты ЭКГ. ЭКГ «А» снята в поликлинике; ЭКГ «Б» снята через 3 дня дома.
ЗАДАНИЕ:
ОТВЕТ: Диагноз – ИБС, стенокардия напряжения III функц. класса. Фибрилляция предсердий, постоянная форма. СН II Б III функц. класса. Передозировка сердечными гликозидами, желудочковая экстрасистолия, неустойчивая желудочковая тахикардия. Неотложные мероприятия – отмена сердечных гликозидов, назначение препаратов калия, лидокаина внутривенно капельно. Возможно назначение ФАД (фрагментов антител к дигоксину). План обследования: ЭКГ-мониторирование, ЭХО-кардиография, рентгенография грудной клетки, липидный спектр. Базисная терапия – ИАПФ, бета-адреноблокаторы, дезагреганты, мочегонные, спиронолактон, статины. Обсудить назначение варфарина.
Дача №2 Больная К., 43 лет. Поступила в клинику с жалобами на выраженную слабость, повышенную утомляемость, “перебои” в работе сердца, сердцебиение. Анамнез заболевания: в детстве перенесла хорею, росла слабым ребенком, часто болела простудными заболеваниями. В 11 лет ей впервые сказали о пороке сердца (каком - сказать затрудняется). Состояла на диспансерном учете. Два года назад на фоне простудного заболевания отмечала боли и припухание коленных и лучезапястных суставов, тогда длительно держалась субфебрильная температура, беспокоила слабость, усилилась одышка, появились колющие боли в сердце и перебои в его работе. Лечилась в стационаре, в участковой больнице. Ухудшение самочувствия – появление сердцебиения и перебоев в работе сердца, нарастание одышки – отмечает последние три месяца. В последние две недели присоединились ночные приступы удушья. Однократно после кашля было кровохарканье. Госпитализирована в экстренном порядке. Объективно: при осмотре обращает на себя внимание цианотичный румянец на щеках, серовато-пепельный оттенок цвета кожи лица, более отчетливый при вставании больной, движении. Пульс 92 в минуту, неритмичный, симметричный, слабого наполнения. АД 110/75 мм рт. ст. Отчетливая эпигастральная пульсация, сердечный толчок. Границы относительной сердечной тупости в III межреберье слева: lin.parasternalis sinistra + 1 см и в III - IV межреберьях справа: lin.sternalis dextra + 2 см. При выслушивании сердца - трехчленный ритм, хлопающий I тон, митральный щелчок, акцент и расщепление II тона на легочной артерии, протодиастолический шум на верхушке и в точке Боткина. В легких дыхание жесткое, над нижними отделами выслушиваются влажные мелкопузырчатые хрипы.. Живот при пальпации мягкий, безболезненный, печень не увеличена. Отеков нет.
ЗАДАНИЕ: 1.Сформулируйте и обоснуйте предположительный диагноз. 2. Назовите необходимые дополнительные лабораторные инструментальные исследования в условиях поликлиники. 3. Перечислите возможные осложнения данного заболевания.
4. Определите Вашу тактику в отношении данного пациента, расскажите о принципах лечения, показаниях к хирургичекому лечению, прогнозе и профилактике данного заболевания. 5.Проведите дифференциальный диагноз кровохарканья. Объясните патогенез ночных приступов удушья. Какие препараты данной больной противопоказаны?
ОТВЕТ: Диагноз. Ревматическая болезнь сердца. Митральный стеноз. Фибрилляция предсердий, постоянная форма с тахисистолией желудочков. Сердечная недостаточность 2бстадии, 4 функциональный класс. ТЭЛА? 2.Обследование. Уточнить активность ревматизма- АСЛ-О, антистрептокиназа, антистрептогиалуронидаза, белковые фракции, фибриноген, СРБ количественным методом, Д-димеры, коагулограмма, МНО Эхокардиография в стандартном и чреспищеводном режиме (диаметр митрального отверстия, тромбы в предсердиях) Рентгенография лёгких, спиральная компьютерная томография в ангиорежиме Возможные осложнения – отёк лёгких, ТЭЛА, ишемический инсульт, рецидив кровохарканья, прогрессирование активной лёгочной гипертензией с сердечной недостаточностью по правожелудчковому типу. Возможная причина кровохарканья –на фоне рецидива ТЭЛА или из-за разрыва лёгочных вен при резком повышении давления в левом предсердии. Нарастание цианоза при смене положения тела не позволяет исключить наличие подвижного тромба в левом предсердии.
Больной показано хирургическое лечение. Назначение непрямых антикоагулянтов под контролем МНО. Контроль частоты ритма желудочковыхсокращений,лечение хронической сердечной недостаточности- сердечные гликозиды, кардио селективныебета-адреноблокаторы, ингибиторы АПФ. Лечение застойной сердечой недостаточности- петлевые диуретики в сочетании с верошпироном. После оценки активности ревматизма решение вопроса об антибактериальной терапии. Задача № 3
Больная 32 лет жалуется на одышку и боли за грудиной при физической и эмоциональной нагрузке, а также приступы головокружения и кратковременной потери сознания, возникающие без видимой причины. Названные симптомы нарастают на протяжении 5 лет. Дважды обращалась к врачу. Знает, что на снятой ЭКГ были выявлены какие-то изменения, в связи с которыми хотели ее госпитализировать. По семейным обстоятельствам тогда от обследования отказалась, было рекомендовано наблюдение. В прошлом перенесла детские инфекции, часто болела ангинами вплоть до тонзиллэктомии в 15-летнем возрасте. В возрасте 20 лет выносила беременность и родила здорового ребенка. Отец больной и дядя умерли внезапно в связи с “сердечным приступом” в молодом возрасте. При физикальном обследовании обнаруживается систолический шум во втором межреберье справа от грудины и в точке Боткина. Шум усиливается в вертикальном положении и после приседаний. Пульс 72 в 1 мин., симметричный, ритмичный, АД 120/80 мм рт.ст. Нет каких-либо других объективных особенностей. Эхокардиография: Конечнодиастолический размер ЛЖ - 42 мм Передне-задний размер лев.предсердия - 44 мм Толщина задней стенки ЛЖ - 10 мм Толщина межжелудочковой перегородки - 27 мм Фракция выброса ЛЖ (по Simpson) - 68 % Межжелудочковая перегородка гипокинетична. Клапаны: Аортальный – створки не изменены, в выходном тракте ЛЖ градиент давления – 49 мм рт ст., регургитации не определяется.
Митральный – створки не изменены, регистрируется передне-систолическое движение передней створки, лоцируется митральная регургитация 1 степени
ЗАДАНИЕ: 1. Сформулируйте и обоснуйте предположительный диагноз. 2. Назовите необходимые дополнительные исследования в условиях поликлиники. 3. Перечислите возможные осложнения данного заболевания. 4. Определите Вашу тактику в отношении данного пациента, расскажите о принципах лечения, прогнозе и профилактике данного заболевания. Проведите дифференциальный диагноз ЭКГ изменений. Объясните патогенез приступов головокружений и кратковременных потерь сознания. Какие препараты данной больной противопоказаны?
ОТВЕТ:
Задача № 4
Больная 83 лет, обратилась к врачу с жалобами на повторные приступы сердцебиения, возникающие без всяких причин, без какой-либо связи с движением, волнениями, приемом пищи, сопровождающиеся нехваткой воздуха, дрожанием всего тела. Приступы длятся от 30 минут до двух часов и проходят самостоятельно. После одного из приступов сердцебиения была кратковременная потеря сознания. Вне приступа беспокоит слабость, быстрая утомляемость, ноющие боли в области сердца.
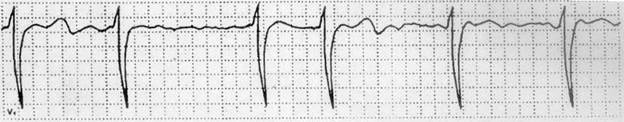
Три месяца назад возник первый приступ сердцебиения, затем он повторился через три недели, а в последнее время приступы бывают по 3-4 раза в неделю. ЭКГ картина во время приступа:
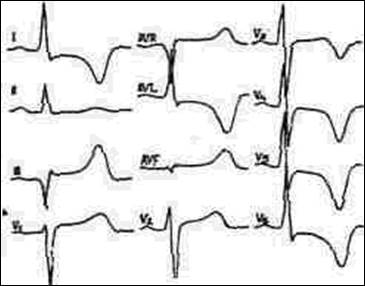
Анамнез жизни: В прошлом практически здорова, серьезных заболеваний не было, всегда была физически активна, ходила на лыжах, посещала бассейн. Этим летом после посещения леса обнаружила под кожей клеща, которого самостоятельно удалила. К врачу не обращалась. На месте укуса была локальная гиперемия, которая исчезла через две недели. Гинекологический анамнез без особенностей, роды 1 без осложнений. Объективно: В момент осмотра состояние больной удовлетворительное. Пульс 48 в 1 минуту, неритмичный (5-7 выпадений, или пауз, в 1 минуту). АД 130/70 мм рт ст. Границы относительной сердечной тупости в 5 межреберьи по среднеключичной линии. В легких везикулярное дыхание, хрипов нет. Живот мягкий, безболезненный при пальпации, печень не увеличена. Отеков нет. На ЭКГ сразу после осмотра больной:
ЗАДАНИЕ: 1. Сформулируйте и обоснуйте предположительный диагноз. 2.Назовите необходимые дополнительные исследования. 3. Перечислите возможные причины потери сознания у данной пациентки. 4. Определите тактику ведения данной больной, расскажите о принципах лечения данной пациентки, прогнозе и профилактике осложнений.
ОТВЕТ:
Задача №5 Жалобы и анамнез заболевания: Больная 82 лет поступила в клинику с жалобами на общую слабость, быструю утомляемость, головокружение, одышку при ходьбе, отеки на ногах, повторные приступы потери сознания. Перечисленные жалобы появились постепенно 3 месяца назад. Участковый врач объяснил недомогание "возрастом", не обследовал больную, терапии не назначил. Самочувствие ухудшалось, перестала выходить из дома. Неделю назад внезапно стало "плохо", потеряла сознание. Очнулась на полу. Сколько времени длилось это состояние - не знает, дома никого не было. Подобные приступы повторились еще два раза. Вновь обратилась к участковому врачу и с диагнозом "Хроническая церебро-васкулярная недостаточность" госпитализирована.
В прошлом - практически здоровый человек. Ничем серьезным не болела, до последнего времени была активна и бодра. Объективно: состояние средней тяжести, бледна, акроцианоз, пульсация шейных сосудов. Пульс 39 в 1 минуту, ритмичный, удовлетворительного наполнения. АД 170/80 мм рт ст. Границы относительной сердечной тупости умеренно расширены влево, тоны сердца приглушены. В легких дыхание жесткое, печень на 2 см выступает из-под реберной дуги, чувствительная при пальпации. Отеки нижней трети голеней.
ЗАДАНИЕ: 1. Сформулируйте и обоснуйте предположительный диагноз. 2. Назовите необходимые дополнительные обследования для уточнения диагноза. 3. Назовите возможные причины потери сознания у данного пациента. 4. Определите лечебную тактику, прогноз и профилактику данного заболевания и его осложнений.
ОТВЕТ:
Задача №6 Больной К. 75 лет, госпитализирован в связи с кратковременной потерей сознания после физической нагрузки. Жалобы на сильное сердцебиение, одышку, ощущение сжатия за грудиной при ходьбе в обычном темпе (через 200 метров), склонность к головокружению при быстром вставании с кровати и физических усилиях. Анамнез заболевания: загрудинный дискомфорт - сжатие, давление, возникающий при быстрой ходьбе, впервые появились 2 года. К врачам не обращался, но по совету друзей приобрел таблетки нитроглицерина. Пробовал принять лекарство, если отдых быстро не приносил облегчения. Однако от нитроглицерина часто становилось еще хуже, появлялась слабость, холодный пот и пришлось от него отказаться. В последний год появились одышка и сердцебиение при нагрузке, склонность к головокружению при быстром вставании с кровати. Месяц назад, во время физической работы на даче, появилось сердцебиение, больной потерял сознание, но быстро пришел в себя. После этого старался ограничивать физические нагрузки. Сегодня, после подъема на 4 этаж (не работал лифт) вновь потерял сознание. Госпитализирован экстренно специализированной кардиологической машиной скорой помощи. Объективно: состояние средней тяжести, лежит с высоко приподнятым изголовьем. Отеков нет, легкий цианоз губ. АД - 110/70 мм рт. ст., пульс - 96/70 уд. в мин., мерцательная аритмия. Патологической пульсации шейных сосудов нет. При осмотре области сердца виден приподнимающий верхушечный толчок в VI межреберье на 2 см левее от срединноключичной линии. При пальпации систолическое дрожание во II межреберье справа, которое более четко ощущается при наклоне больного вперед. Границы относительной сердечной тупости слева в III межреберье + 2 см от левой парастернальной линии, в V – по срединноключичной линии, в VI - на 2 см кнаружи от срединноключичной линии. При аускультации: ослабление I и II тонов сердца, интенсивный скребущий, близкий к “гулу”, систолический шум изгнания с максимумом в III-IV межреберьях слева от грудины. Шум проводится к верхушке сердца, вверх во II межреберье справа и на сосуды шеи. Грудная клетка правильной формы, отставания при дыхании нет. Над легкими перкутороный звук ясный, легочный. Число дыханий 20 в минуту. Дыхание жесткое, в нижних отделах с обеих сторон небольшое количество мелкопузырчатых влажных хрипов. Границы печени: относительная печеночная тупость в V межреберье, абсолютная - в VI межреберье, край печени не прощупывается. Селезенка с IX по XI ребро. Живот мягкий, безболезненный. Задания: 1. Сформулируйте и обоснуйте предположительный диагноз. 2. Составьте план обследования больного. 3. С какими заболеваниями следует проводить дифференциальный диагноз? 4. Объясните возможные причины синкопальных состояний, болей в грудной клетке, плохой переносимости нитроглицерина? 5. Определите тактику ведения больного, сформулируйте показания к оперативному лечению. Ответ: 1. Диагноз. Аортальный стеноз дегенеративного генеза, критический (?). ИБС (?). Стенокардия напряжения III ф.кл. ХСН III ф. кл., II A ст. 2. Обследование. ЭХОКГ, ЭКГ, суточное мониторирование ЭКГ, Rg грудной клетки, кровь на липидный спектр, коронарография. 3. Дифференциальный диагноз: 1.Аортальный стеноз ревматического генеза. 2. Асимметричная гипертрофическая кардиомиопатия (субаортальный стеноз). 3. Возможное сочетание аортального стеноза с ИБС. 4. Причины синкопальных состояний: гемодинамические нарушения, связанные с наличием критического стеноза и усугубляемые приемом нитроглицерина и физическими нагрузками; возможно – желудочковые нарушения ритма. Ангинозные боли связаны с недостаточностью коронарного кровообращения, обусловленной наличием аортального стеноза, а также, возможно, с сопутствующей ИБС (для уточнения диагноза ИБС необходима 0коронарография ). Плохая переносимость нитроглицерина связана с нарастанием градиента на аортальном клапане вследствие вазодилататорного эффекта нитроглицерина. 5. Показания к оперативному лечению:
Задача №7
Больная В.П., 33-летнего возраста, работает в библиотеке. Жалобы: на слабость, одышку при незначительной физической нагрузке, головокружение, сердцебиение, субфебрильную температуру. Анамнез заболевания: С 20-летнего возраста страдала ревматизмом, с того же времени на протяжении 10 лет наблюдалась у ревматолога по-поводу комбинированного аортального порока сердца с преобладанием стеноза, регулярно получала медикаментозную профилактику ревматизма. На протяжении последних трех лет периодически беспокоили кардиалгии и сердцебиения при физических нагрузках (ходьба в быстром темпе). После удаления зуба, произведенного три недели назад, появилась субфебрильная температура и познабливание, дважды наблюдала подъем температуры до 38,5С с ознобом, в связи с чем принимала аспирин. Постепенно наросла слабость, сердцебиение стало при небольшой физической нагрузке. Накануне больная отметила кратковременный эпизод потери сознания в связи с чем была госпитализирована. Объективно: При осмотре больная пониженного питания, кожа и слизистые бледные, на переднебоковой поверхности грудной клетки и шеи определяется петехиальная сыпь. PS-110 в1 мин., ритмичный, АД=130/50 мм Hg. Тоны сердца: Iтон приглушен, II тон ослаблен на аорте. Справа во втором межреберье выслушивается систолический шум с проведением на сосуды шеи; по левому краю грудины в III-IV-ом межреберье слышен нежный диастолический шум. ЧДД-20 в 1 мин., дыхание жесткое, в нижних отделах легких определяются мелкопузырчатые влажные хрипы. Живот мягкий безболезненный, печень у края реберной дуги по lin. мedioclavicularis пальпируется нижний полюс селезенки. Периферических отеков нет. Лабораторные данные: Анализ крови: Анализ мочи: Эритроциты 2,9х1012/ л цвет соломенно- желтый Гемоглобин 100 г/л реакция кислая Цветной показатель 0,89 удельный вес 1026 Лейкоциты 11,8х109/ л белок 0,231 г/л П 12% сахар нет Н 80% эритроциты 5-7 в п/зр. Лимфоциты 2% лейкоциты 1 -3 в п/зр. М 6% цилиндры 4-5 в п/зр. Tр. 140х109/ л эпителий 1-4 в п/зр. СОЭ 46 мм в час
ЗАДАНИЕ: 1. Сформулируйте и обоснуйте предполагаемый диагноз. 2. Перечислите необходимые дополнительные исследования в условиях стационара 3. Перечислите осложнения данного заболевания. 4. Определите Вашу тактику в отношении данного пациента, расскажите о принципах лечения и прогнозе данного заболевания.
ОТВЕТ: 1. Диагноз: Инфекционный эндокардит аортального клапана (связанный с медицинсими процедурами, но не нозокомиальный). Аортальный порок сердца (АС+АН). необходимо исключить активность ревматизма 2. Осложнения: Сердечная недостаточность, ТИА эмболического генеза? гломерулонефрит? 3. Дополнительные исследования: посевы крови (с соблюдением правил забора крови), мочи, ЭХОКГ, рентген легких, оценка функции почек, УЗИ брюшной полости, консультация невролога, МРТ. Критерии диагностики ИЭ (Основные - возбудитель характерный для ИЭ (в 2 посевах крови), постоянная бактериемия, очевидность поражения эндокарда (вегетации, перфорация клапана), абсцесс миокарда и т.д., новая клапанная регургитация; Дополнительные:Факторы, предраспологающие к ИЭ, лихорадка выше 380С, сосудистые проявления (артериальные эмболии и септические эмболии легких, геморрагии Дженуэя и т.д.), иммунологические проявления (гломерулонефрит, узелки Ослера, ревматоидный фактор, пятна Рота), позитивная гемокультура, не относящаяся к основным критериям). У данной больной имеются периферические признаки ИЭ. Лечение: Госпитализация, применение бактерицидных антимикробных препаратов в максимально высоких дозах, раннее начало эмпирического лечения (после забора крови на посев), выбор препарата зависит от течения заболевания, от того естественные или протезированные клапаны поражены, учет фармакокинетики препаратов, длительные сроки лечения (4-6-8 недель, комплексная терапия (витамины, поливалентные глобулины, дезинтоксикация), хирургическое лечение должно проводится своевременно. Ванкомицин с Гентамицинном и Ципрофлоксацином, в/в до получения результатов посевов. В данный момент, показаний к хирургическому лечению нет.
Задача №8
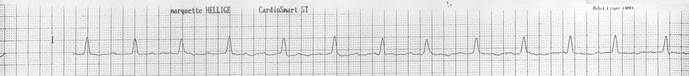
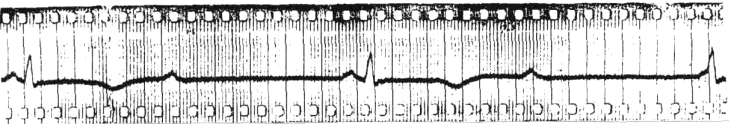
Больная, Ш. 78 лет, поступила в терапевтическую клинику 7.08. в связи с резкой слабостью, внезапно возникшей одышкой инспираторного характера, сопровождающейся кашлем с обильной розоватой мокротой. Из анамнеза заболевания известно, что 5.08. у нее во время уборки квартиры впервые в жизни появились сильные давящие боли за грудиной, длившиеся около 1 часа и сопровождающиеся резкой слабостью. Боли были купированы после приема нитроголицерина и аналгетиков. Далее в течени6е двух дней беспокоила слабость, перебои в работе сердца, небольшой озноб и субфебрильная температура. Практически все время лежала в кровати. 7.08.00 утром расширила режим и во время уборки комнаты почувствовала внезапную одышку, сопровождающуюся кашлем. Изменение положения тела не принесло облегчения, чувство нехватки воздуха нарастало, и больная вызвала врача. Врач «Скорой помощи» ввел в/в какие-то препараты и госпитализировал больную в стационар. При поступлении: состояние больной тяжелое, положение вынужденное – сидит, фиксировав руками плечевой пояс. ЧД – 32 в 1 мин. На расстоянии слышны влажные, «клокочущие» хрипы. Акроцианоз. Пульс 120 в 1 мин., ритмичный. АД = 110/70 мм рт.ст. Перкуторные границы относительной сердечной тупости в V межреберьи слева + 2 см кнаружи от lin.medioclavicularis sinistra, справа в IV межреберьи – lin.parasternalis dextra. I тон сердца на верхушке глухой, акцент II тона на легочной артерии, выслушивается интенсивный пансистолический шум регургитации с максимумом над верхушкой, проводится в подмышечную область. В легких дыхание жесткое, множество влажных застойных хрипов, выслушиваемых до 3-го ребра с обеих сторон. Край печени выступает на 1 см ниже края реберной дуги по lin.medioclavicularis dex. Свободная жидкость в брюшной полости не определяется. На снятой ЭКГ:
ЗАДАНИЕ: 1. Сформулируйте и обоснуйте предполагаемый диагноз, проанализируйте ЭКГ. 2. Перечислите необходимые дополнительные исследования в условиях стационара. 3. Перечислите осложнения данного заболевания. 4. Определите Вашу тактику в отношении данного пациента, расскажите о принципах лечения и прогнозе данного заболевания.
ОТВЕТ: 1. Диагноз: ИБС. Острый инфаркт миокарда с зубцом Q, обширный передний, от 05.08. 2. Осложнения: Внутренний разрыв миокарда (дисфункция митрального клапана)? СН по Killip III (отек легких 7.08). 3. Дополнительные исследования: анализ крови на маркеры некроза кардиомиоцитов, D- димер, ЭХОКГ, рентген легких. 4. Лечение: Тромболизис не показан. Купирование отека легких (наркотические аналгетики, диуретики, нитраты – под контролем АД, оксигенотерапия). При подтверждении внутреннего разрыва и/или неэффективности терапии – баллонная контрпульсация. Решение вопроса об экстренной коронарографии, с последующим проведением КШ и протезирования митрального клапана. При отсутствии кардиохирургического лечения прогноз не благоприятный
Задача № 9
Больной, 59 лет, поступил с жалобами на сильную одышку в покое, сердцебиение, слабость, потерю аппетита. Ухудшение самочувствия, снижение работоспособности, утомляемость отмечает в течение последних 2 месяцев. Эти явления объяснял увеличением рабочей нагрузки в предыдущее время и к врачам не обращался. Неделю назад появились сердцебиение, одышка и неинтенсивные длительные давящие боли в прекардиальной области, усиливающиеся при глубоком дыхании и кашле. За последние 3 дня боли почти прекратились, но стало трудно дышать, по утрам появились отеки на лице, которые в течение дня “перемещались”, и к вечеру отекали ноги. Впервые вчера вызвал врача на дом и был госпитализирован. Анамнез жизни: с детства не имел проблем со здоровьем. Профессиональных вредностей не было. Алкоголем не злоупотреблял. Наследственность не отягощена. Объективно: Состояние средней тяжести. В сознании. Конституция нормостеническая. Питание несколько пониженное. Кожные покровы и слизистые бледноваты, влажные. Лицо одутловатое, пастозность стоп. Над ключицей слева увеличенный лимфатический узел, величиной с лесной орех, малоподвижный, но с кожей не спаянный. Частота сокращений сердца 110 в минуту. Пульс 82 удара в минуту, слабого наполнения, аритмичный, регистрируются моменты выпадения пульса, отчетливо совпадающие с вдохом. АД было измерено трижды на одной руке, зарегистрированы цифры от 100/60 до 85/60 мм рт. ст. При осмотре области сердца патологических изменений нет. Справа границы относительной сердечной тупости в III и IV межреберьях по парастернальной линии. Границы относительной сердечной тупости слева: во II межреберье – 2 см кнаружи от срединноключичной линии, в III межреберье – 3 см кнаружи от срединноключичной линии в V межреберье – на 4 см кнаружи от срединноключичной линии. Верхушечный толчок ослаблен и прощупывается в V межреберье на 3 см кнутри от сердечной тупости. Тоны сердца глухие. Шумы не выслушиваются. Число дыханий 24 в 1 мин. Грудная клетка правильной формы, равномерно участвует в акте дыхания. Перкуторный звук легочный, дыхание везикулярное. Верхняя граница относительной печеночной тупости в V м/р. Край печени выступает на 2 см из-под реберной дуги, чувствительный при пальпации. Лабораторные данные: Анализ крови: гемоглобин - 112 г/л, эритроциты - 3,5х1012, лейкоциты - 9,2х109, палочкоядерные нейтрофилы – 6%, сегментоядерные – 68%, лимфоциты – 19%, моноциты – 5%, СОЭ- 42 мм в час. ЗАДАНИЕ: 1. Сформулируйте и обоснуйте предполагаемый диагноз. 2. Составьте план обследования больного. 3. Перечислите возможные осложнения данного заболевания. 4. Определите Вашу тактику в отношении данного пациента, расскажите о принципах лечения и прогнозе заболевания.
ОТВЕТ: 1. Диагноз: Рак желудка (?) с метастазами в надключичный лимфатический узел и перикард. Экссудативный перикардит, тампонада сердца (?). Анемия. 2. Первоочередное обследование: ЭХОКГ, ЭКГ, Rg грудной клетки, ФГДС. При необходимости – биопсия лимфатического узла. 3. Осложнения: тампонада сердца. 4.Тактика: Решение вопроса о выполнении лечебно-диагностической пункции перикарда. Консультация онколога. Задача № 10 Больная, 28 лет поступила в клинику в тяжелом состоянии: с трудом отвечает на вопросы, беспокоит выраженная слабость, одышка, плохой аппетит, тошнота, отеки, кожный зуд. Анамнез заболевания: страдает сахарным диабетом с 9-летнего возраста. Диабет манифестировал кетоацидозом. С тех пор постоянно получает лечение инсулином. К болезни относилась несерьезно, диету не соблюдает, уровень глюкозы на протяжении всех лет (со слов матери) практически всегда был выше 8-10 ммоль/л натощак, до 14-17 ммоль/л - после еды. К врачу обращалась редко. Пять лет назад выявлена артериальная гипертензия: АД в пределах 190/110 - 180/100 мм рт.ст. Гипотензивные препараты, в частности ингибиторы ангиотензин-превращающего фермента, принимала нерегулярно. При исследовании мочи в течение последних 4 лет постоянная выявляется протеинурия. Суточная потеря белка с мочой в течение последнего года 7-10 г. Примерно с этого же времени появились отеки, которые резко наросли в последние дни, резко ухудшилось зрение. Наследственность: среди кровных родственников больных сахарным диабетом нет. В настоящее время получает 2 инъекции промежуточного инсулина – протофан в 8 ч утра 10 ед. и в 20 ч вечера 8 ед. подкожно. Объективно: состояние тяжелое. Вынужденное сидячее положение. Бледность кожных покровов, цианоз губ, кончиков пальцев. Кожа сухая, со следами расчесов, отеки стоп, голеней, бедер, поясницы, кистей рук. Пульс ритмичный,110 уд./мин, удовлетворительного наполнения. АД 180/100 мм рт. ст. Границы относительной сердечной тупости значительно расширены влево (до передней аксиллярной линии) и вправо (до lin.mediaclavicularis) При аускультации сердца – трехтактный ритм, грубый систолический шум над всей поверхностью сердца и грубый шум трения перикарда. Частота дыхания 30 в мин. При перкуссии легких в нижних отделах отмечается укорочение перкуторного звука, больше справа. Дыхание везикулярное, в нижних отделах, больше справа – влажные хрипы. Живот вздут, при перкуссии живота в положении на боку и стоя – четкое притупление перкуторного звука. Печень выступает на 6 см из–под края реберной дуги, край острый. Лабораторные данные: - уровень глюкозы в крови 7 ммоль/л (через час после еды); - скорость крубочковой фильтрации – 7 мл/мин; - ЭКГ: гипертрофия левого желудочка.
ЗАДАНИЕ: 1.Сформулируйте и обоснуйте предположительный диагноз. 2.Назовите необходимые дополнительные исследования в условиях стационара. 3.Перечислите возможные причины ухудшения состояния больной. 4.Определите Вашу тактику в отношении данного пациента, расскажите о принципах лечения, прогнозе и профилактике данного осложнения сахарного диабета. ОТВЕТ: 1.Диагноз: сахарный диабет 1 типа. Диабетический гломерулосклероз нефротического синдрома, ХБП 5 ст. 2. Обследование: клинический анализ крови, биохимические анализы крови: креатинин, калий, общий белок, белковые фракции. 3. Отсутствие адекватного контроля гликемии, артериальной гипертензии привели к развитию хронического осложнения – диабетического гломерулосклероза, нефротического синдрома, ХБП 5 ст. 4. Лечение: Достижение стойкой нормогликемии, коррекция артериального давления, лечение анемии. Диализ. Трансплантация почки. Адача № 11
Больная 30 лет. Поступила в клинику с жалобами на прогрессирующую мышечную слабость, ощущение жажды, полиурию, головные боли, боли в пояснице, изменение внешнего вида – перераспределение отложения жира, появление более темной окраски кожи, год назад прекратились месячные. Из анамнеза известно, что около трех лет назад при случайном измерении артериальное давление оказалось повышенным – 180/100 мм рт. ст. По этому поводу больная обратилась к врачу. Были проведены исследования, которые выявили повышенный уровень глюкозы крови натощак – 7,5 ммоль/л; по данным УЗИ - двусторонний нефролитиаз, в анализе мочи – массивную лейкоцитурию. Определялось неравномерное распределение жира – больше в области верхней половины туловища, живота, на лице, шее, и уменьшение на конечностях, в области ягодиц. Был поставлен диагноз сахарный диабет 2 типа, мочекаменная болезнь, хронический пиелонефрит, вторичная артериальная гипертензия. Назначено лечение диетой №9, производные бигуанидов, уросептики и эналаприл, несмотря на регулярный прием гипо
|
||||||||||||
|
Последнее изменение этой страницы: 2021-05-27; просмотров: 92; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.220.16.184 (0.136 с.) |


 ЭКГ:
ЭКГ: