
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Эпидемиологическая характеристика. В конце 2019 года в китайской народной республике произошла вспышка новойСтр 1 из 17Следующая ⇒
Введение
В конце 2019 года в Китайской Народной Республике произошла вспышка новой коронавирусной инфекции с эпицентром в городе Ухань (провинция Хубэй), возбудителю которой было дано временное название 2019-nCoV. Всемирная организация здравоохранения 11 февраля 2020 г. присвоила официальное название инфекции, вызванной новым коронавирусом, - COVID-19 ("Coronavirus disease 2019"). Международный комитет по таксономии вирусов 11 февраля 2020 г. присвоил официальное название возбудителю инфекции - SARS-CoV-2. Появление COVID-19 поставило перед специалистами здравоохранения задачи, связанные с быстрой диагностикой и оказанием медицинской помощи больным. В настоящее время сведения об эпидемиологии, клинических особенностях, профилактике и лечении этого заболевания ограничены. Известно, что наиболее распространенным клиническим проявлением нового варианта коронавирусной инфекции является двухсторонняя пневмония, у 3-4% пациентов зарегистрировано развитие острого респираторного дистресс-синдрома (ОРДС). Рекомендации, представленные в документе, в значительной степени базируются на данных, опубликованных специалистами ВОЗ, китайского, американского и европейского центров по контролю за заболеваемостью в материалах по лечению и профилактике этой инфекции. Методические рекомендации предназначены для руководителей медицинских организаций и их структурных подразделений, врачей-терапевтов, врачей общей практики, врачей-инфекционистов, врачей-педиатров, врачей-акушеров-гинекологов, врачей-реаниматологов отделений интенсивной терапии инфекционных стационаров, врачей скорой медицинской помощи, а также иных специалистов, работающих в сфере организации оказания медицинской помощи пациентам с COVID-19.
Этиология и патогенез
Коронавирусы (Coronaviridae) - это большое семейство РНК-содержащих вирусов, способных инфицировать человека и некоторых животных. У людей коронавирусы могут вызвать целый ряд заболеваний - от легких форм острой респираторной инфекции до тяжелого острого респираторного синдрома (ТОРС). В настоящее время известно о циркуляции среди населения четырех коронавирусов (HCoV-229E, -OC43, -NL63 и - HKU1), которые круглогодично присутствуют в структуре ОРВИ, и, как правило, вызывают поражение верхних дыхательных путей легкой и средней степени тяжести.
По результатам серологического и филогенетического анализа коронавирусы разделяются на четыре рода: Alphacoronavirus, Betacoronavirus, Gammacoronavirus и Deltacoronavirus. Естественными хозяевами большинства из известных в настоящее время коронавирусов являются млекопитающие. До 2002 года коронавирусы рассматривались в качестве агентов, вызывающих нетяжелые заболевания верхних дыхательных путей (с крайне редкими летальными исходами). В конце 2002 года появился коронавирус (SARS-CoV), возбудитель атипичной пневмонии, который вызывал ТОРС у людей. Данный вирус относится к роду Betacoronavirus. Природным резервуаром SARS-CoV служат летучие мыши, промежуточные хозяева - верблюды и гималайские циветты. Всего за период эпидемии в 37 странах по миру зарегистрировано более 8000 случаев, из них 774 со смертельным исходом. С 2004 года новых случаев атипичной пневмонии, вызванной SARSCoV, не зарегистрировано. В 2012 году мир столкнулся с новым коронавирусом MERS (MERS-CoV), возбудителем ближневосточного респираторного синдрома, также принадлежащему к роду Betacoronavirus. Основным природным резервуаром коронавирусов MERS-CoV являются одногорбные верблюды (дромадеры). С 2012 г. по 31 января 2020 г. зарегистрировано 2519 случаев коронавирусной инфекции, вызванной вирусом MERS-CoV, из которых 866 закончились летальным исходом. Все случаи заболевания географически ассоциированы с Аравийским полуостровом (82% случаев зарегистрированы в Саудовской Аравии). В настоящий момент MERS-CoV продолжает циркулировать и вызывать новые случаи заболевания. Новый коронавирус SARS-CoV-2 представляет собой одноцепочечный РНК-содержащий вирус, относится к семейству Coronaviridae, относится к линии Beta-CoV B. Вирус отнесен ко II группе патогенности, как и некоторые другие представители этого семейства (вирус SARS-CoV, MERS-CoV). Коронавирус SARS-CoV-2 предположительно является рекомбинантным вирусом между коронавирусом летучих мышей и неизвестным по происхождению коронавирусом. Генетическая последовательность SARSCoV-2 сходна с последовательностью SARS-CoV по меньшей мере на 79%. Входные ворота возбудителя - эпителий верхних дыхательных путей и эпителиоциты желудка и кишечника. Начальным этапом заражения является проникновение SARS-CoV-2 в клетки-мишени, имеющие рецепторы ангиотензинпревращающего фермента II типа (ACE2). Рецепторы ACE2 представлены на клетках дыхательного тракта, почек, пищевода, мочевого пузыря, подвздошной кишки, сердца, ЦНС. Однако основной и быстро достижимой мишенью являются альвеолярные клетки II типа (AT2) легких, что определяет развитие пневмонии. Также обсуждается роль CD147 в инвазии клеток SARS-CoV-2.
Установлено, что диссеминация SARS-CoV-2 из системного кровотока или через пластинку решетчатой кости (Lamina cribrosa) может привести к поражению головного мозга. Изменение обоняния (гипосмия) у больного на ранней стадии заболевания может свидетельствовать о поражении ЦНС. Патологоанатомическая картина Морфологические изменения ТОРС, вызванного в том числе COVID-19, зависят от стадии болезни. В экссудативную (раннюю) стадию преобладают признаки внутриальвеолярного отека как составной части диффузного альвеолярного повреждения, острого бронхиолита, альвеоло-геморрагического синдрома (внутриальвеолярного кровоизлияния). Макроскопически имеет место картина шоковых лёгких: масса лёгких увеличена, лёгкие плотной консистенции, с поверхности - темно-вишневого цвета, лакового вида, на разрезе - безвоздушные, темно-вишневые, при надавливании с поверхностей разрезов стекает темно-красная жидкость, с трудом выдавливаемая из ткани. При гистологическом исследовании выявляется внутриальвеолярный отек, гиалиновые мембраны, выстилающие контуры альвеолярных ходов и альвеол, десквамированные пласты уродливых клеток альвеолярного эпителия (иногда в виде многоядерных клеток), в части полостей альвеол можно обнаружить скопления фибрина, в значительной части полостей альвеол - скопления эритроцитов, имеют место признаки интерстициального воспаления в виде лимфоидной (лимфоцитарной инфильтрации). В клетках эпителия трахеи и бронхов можно обнаружить вирусные частицы. Начиная с 7 суток от начала заболевания в продуктивную (позднюю) стадию можно наблюдать единичные гиалиновые мембраны, в просветах альвеол - фибрин и полиповидную фибробластическую ткань (то же - и в части респираторных и терминальных бронхиол (облитерирующий бронхиолит с организующейся пневмонией - ОБОП)), плоскоклеточную метаплазию альвеолярного эпителия, в просветах альвеол - скопления сидерофагов. Могут встречаться ателектазы, иногда - фиброателектазы. Характерно утолщение межальвеолярных перегородок за счет лимфоидной инфильтрации и пролиферации альвеолоцитов II типа.
Примеры формулировки диагнозов и кодирование CОVID-19 по МКБ-10
Пример 1. Новая коронавирусная инфекция COVID-19 (подтвержденная), среднетяжелая форма, внебольничная двусторонняя пневмония без дыхательной недостаточности. Пример 2. Новая коронавирусная инфекция COVID-19 (подтвержденная), тяжелая форма, внебольничная двусторонняя пневмония, ДН II степени, бактериальный сепсис с поражением легких (возбудитель не уточнен) Пример 3. Подозрение на новую коронавирусную инфекцию COVID-19 тяжелая форма, внебольничная двусторонняя пневмония. Острый респираторный дистресс-синдром. ДН III степени. Постановлением Правительства РФ от 31.01.2020 г. N 66 "О внесении изменения в перечень заболеваний, представляющих опасность для окружающих" новая коронавирусная инфекция COVID-19, код МКБ-10 - В 34.2 "Коронавирусная инфекция неуточненная"), добавлена в перечень заболеваний, представляющих опасность для окружающих, наряду с ООИ (чума, холера, оспа), утвержденных ранее Постановлением Правительства РФ от 01.12.2004 г. N 715.
Всемирная организация здравоохранения (ВОЗ) в январе 2020 г. обновила раздел МКБ-10 "Коды для использования в чрезвычайных ситуациях", добавив специальный код для COVID-19 - U07/1 COVID-19 (при летальном исходе от CОVID-19 указывается в строке "г)" части I медицинского свидетельства о смерти).
Легкое течение
- Температура тела ниже 38,5°C, кашель, слабость, боли в горле - Отсутствие критериев среднетяжелого и тяжелого течения
Среднетяжелое течение
- Лихорадка выше 38,5°C - ЧДД более 22/мин - Одышка при физических нагрузках - Пневмония (подверженная с помощью КТ легких) - - СРБ сыворотки более 10 мг/л
Тяжелое течение
- ЧДД более 30/мин - - - Прогрессирование пневмонии (нарастание площади инфильтративных изменений более чем на 50% через 24-48 часов) - Снижение уровня сознания, ажитация - Нестабильная гемодинамика (систолическое АД менее 90 мм рт.ст. или диастолическое АД менее 60 мм рт.ст., диурез менее 20 мл/час) - Лактат артериальной крови > 2 ммоль/л - qSOFA > 2 балла
Крайне тяжелое течение
- ОДН с необходимостью респираторной поддержки (инвазивная вентиляции легких) - Септический шок - Полиорганная недостаточность У 80% пациентов заболевание протекает в легкой форме ОРВИ. Средний возраст пациентов в КНР составляет 51 год, наиболее тяжелые формы развивались у пациентов пожилого возраста (60 и более лет), среди заболевших пациентов часто отмечаются такие сопутствующие заболевания, как сахарный диабет (в 20%), артериальная гипертензия (в 15%), другие сердечно-сосудистые заболевания (15%). Двадцать процентов подтвержденных случаев заболевания, зарегистрированных в КНР, были классифицированы органами здравоохранения КНР как тяжелые (15% тяжелых больных, 5% в критическом состоянии). При тяжелом течении часто наблюдались быстро прогрессирующее заболевание нижних дыхательных путей, пневмония, ОДН, ОРДС, сепсис и септический шок. В г. Ухань практически у всех пациентов с тяжелым течением заболевания зарегистрирована прогрессирующая ОДН: пневмония диагностируется у 100% больных, а ОРДС - более чем у 90% больных.
ГАРАНТ: Здесь и далее пот тексту нумерация разделов приводится в соответствии с источником Этиотропное лечение
Анализ литературных данных по клиническому опыту ведения пациентов с атипичной пневмонией, связанной с коронавирусами SARS-CoV и MERSCoV, позволяет выделить несколько этиотропных препаратов, которые рекомендовано использовать в комбинации. К ним относятся хлорохин, гидроксихлорохин, лопинавир+ритонавир, азитромицин (в комбинации с гидроксилорохином), препараты интерферонов. Среди препаратов, которые находятся на стадии клинических испытаний у пациентов с COVID-19, можно отметить также умифеновир, ремдесивир, фавипиравир. По опубликованным данным, указанные лекарственные препараты сегодня также могут применяются при лечении пациентов с COVID-19. Однако имеющиеся на сегодня сведения о результатах лечения с применением данных препаратов не позволяют сделать однозначный вывод об их эффективности/неэффективности, в связи с чем их применение допустимо по решению врачебной комиссии в установленном порядке, в случае если потенциальная польза для пациента превысит риск их применения. Хлорохин представляет собой препарат для лечения малярии и некоторых других протозойных инфекций. Кроме того, в связи с противовоспалительным и иммуносупрессивным эффектом, он нашел свое применение в лечении пациентов с системными заболеваниями соединительной ткани, такими как ревматоидный артрит и красная волчанка. Механизм действия хлорохина против некоторых вирусных инфекций изучен не до конца, в опубликованных данных отмечаются несколько вариантов его воздействия на COVID-19, которые препятствуют проникновению вируса в клетку и его репликации. Гидроксихлорохин схож по своей структуре и механизму действия с хлорохином, благодаря противовоспалительному и иммунодепрессивному свойствам он также нашел свое применение в лечении малярии и некоторых системных заболеваний соединительной ткани, а также рассматривается в качестве терапии инфекции COVID-19. В сравнении с хлорохином, гидроксихлорохин, вероятно, обладает меньшей цитотоксичностью и более выраженным противовирусным эффектом. В небольшие клинические исследования было показано, что комбинация азитромицина с гидроксихлорохином усиливает противовирусный эффект последнего. Перед назначением хлорохина и гидроксихлорохина, а также во время приема этих препаратов следует уделить особое внимание результату ЭКГ, в частности, величине QT. Хлорохин и гидроксихлорохин обладают кардиотоксичностью, и их прием может сопровождаться развитием, например, синдрома удлиненного QT. Вопросы о назначении этих препаратов в случае измененной ЭКГ и о дальнейшей терапии в случае возникших на лечении изменений ЭКГ решаются строго индивидуально, в тесном взаимодействии с кардиологами.
Для контроля кардиотоксичности гидроксихлорохина, азитромицина необходимо проведение инструментального и клинического мониторинга (рис 4), в том числе интервала QT, у следующих групп пациентов с повышенным риском: 1. мужчины старше 55 лет, 2. женщины старше 65 лет, 3. лица любого возраста, имеющие в анамнезе сердечно-сосудистые заболевания. ЭКГ назначается перед началом лечения, контроль осуществляется 1 раз в 5 дней. Продолжительность интервала QT корригированного оценивается по формуле Bazett, она не должна превышать 480 мсек. При достижении порогового значения по рекомендации врача-кардиолога индивидуально назначаются бета-адреноблокаторы (бисопролол, карведилол, небиволол, метопролол). При появлении жалоб на аритмию, ощущение сердцебиения, боли и дискомфорт в области сердца, эпизоды слабости и головокружения, синкопальные состояния назначается внеочередное ЭКГ. Для пациентов, не включенных в группы повышенного риска кардиотоксичности, проводится клинический мониторинг. При появлении жалоб назначается ЭКГ. Комбинированный препарат лопинавир+ритонавир является ингибитором протеазы ВИЧ. В ранее проведенных исследованиях было показано, что он также способен подавлять активность протеазы коронавируса. Предполагаемый на основе компьютерных моделирований противовирусный механизм действия против нового коронавируса связан с воздействием на основную протеазу SARS-CoV-2 (эндопептидаза С30, неструктурный протеин Nsp5). Данный препарат нашел свое применение в лечении инфекции MERS-CoV и сегодня может быть использован для терапии инфекции, вызываемой новым коронавирусом SARS-CoV-2. Проведенное рандомизированное контролируемое исследование продемонстрировало, что монотерапия лопинавиром/ритонавиром случаев заболевания, вызванных SARS-CoV-2, не сокращала сроки госпитализации и не демонстрировала большую эффективность, чем стандартная симптоматическая терапия. В связи с этим применение препарата в монотерапии может быть рекомендовано только при наличии противопоказаний к назначению хлорохина или гидроксихлорохина. Интерферон бета-1b (ИФН- Напротив, парентеральное применение ИФН-а при тяжелой острой респираторной инфекции (ТОРИ) может быть связано с риском развития ОРДС вследствие повышения экспрессии провоспалительных факторов. Рекомбинантный интерферон альфа 2b (ИФН- Этиотропное лечение COVID 19, особенно у больных с сопутствующей патологией, требует внимания к возможным лекарственным взаимодействиям. Лекарственные препараты, которые запрещено или не желательно принимать с этиотропной терапией COVID 19 указаны в Приложении 4 Перечень возможных к назначению лекарственных препаратов для этиотропной терапии COVID-19 приведен в приложении 5. Рекомендованные схемы лечения в зависимости от тяжести заболевания приведены в приложении 6. Учитывая отсутствием объективных доказательств эффективности применения вышеуказанных препаратов при COVID-19, назначение лечения должно обязательно сопровождаться получением добровольного информированного согласия пациента (или его законного представителя). Согласно рекомендациям ВОЗ, возможно назначение препаратов с предполагаемой этиотропной эффективностью off-label (то есть применение с медицинской целью не соответствует инструкции по медицинскому применению), при этом их применение должно соответствовать этическим нормам, рекомендованным ВОЗ, и осуществляться на основании Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации", Федерального закона от 12 апреля 2010 г. N 61-ФЗ "Об обращении лекарственных средств", Национального стандарта Российской Федерации ГОСТ Р ИСО 14155-2014 "Надлежащая клиническая практика", приказа Министерства здравоохранения Российской Федерации от 1 апреля 2016 г. N 200н "Об утверждении правил надлежащей клинической практики" (зарегистрирован Министерством юстиции Российской Федерации 23 августа 2016 г., регистрационный N 43357), Хельсинкской декларации Всемирной медицинской ассоциации (ВМА) об этических принципах проведения исследований с участием человека в качестве субъекта, декларированных на 64-ой Генеральной ассамблее ВМА, Форталеза, Бразилия, 2013 г. Вышеуказанная практика оценки целесообразности применения лекарственных препаратов вне показаний, указанных в инструкции по медицинском применению, является общепризнанной в мире. В текущих условиях распространения новой коронавирусной инфекции и ограниченности доказательной базы по лечению COVID-19, использование препаратов в режиме "off-label" для оказания медицинской помощи пациентам с коронавирусной инфекцией COVID-19 базируется на международных рекомендациях, а также согласованных экспертных мнениях, основанных на оценке степени пользы и риска при использовании терапии в режиме "off-label.
Патогенетическое лечение
Регидратация. При лечении новой коронавирусной инфекции необходимо обеспечивать достаточное поступление жидкости в организм. Восполнение суточной потребности в жидкости должно обеспечиваться преимущественно за счет пероральной регидратации. Суточная потребность в жидкости должна рассчитываться с учетом лихорадки, одышки, потерь жидкости при диарее, рвоте (в случае наличия у пациента таких симптомов). В среднем достаточное количество жидкости (2,5-3,5 литра в сутки и более, если нет противопоказаний по соматической патологии). При выраженной интоксикации, а также при дискомфорте в животе, тошноте и/или рвоте показаны энтеросорбенты (диоксид кремния коллоидный, полиметилсилоксанаполигидрат и другие). У пациентов в тяжелом состоянии (отделения реанимации и интенсивной терапии) при наличии показаний проводится инфузионная терапия. Следует с осторожностью подходить к инфузионной терапии, поскольку избыточные трансфузии жидкостей могут ухудшить насыщение крови кислородом, особенно в условиях ограниченных возможностей искусственной вентиляции легких, а также спровоцировать или усугубить проявления ОРДС. Объем инфузионной терапии должен составлять 10-15 мл/кг/сут. При проведении инфузионной терапии важное значение имеет скорость введения жидкости. Чем меньше скорость введения жидкости, тем безопаснее для пациента. В условиях проведения инфузионной терапии врач оценивает суточный диурез, динамику артериального давления, изменения аускультативной картины в легких, гематокрита (не ниже 0.35/л). При снижении объема диуреза, повышении артериального давления, увеличения количества хрипов в легких, снижении гематокрита объем парентерально вводимой жидкости должен быть уменьшен. Для снижения объема инфузионной терапии поддержание нутритивного статуса пациента при необходимости нужно проводить методом зондового питания с использованием стандартных и полуэлементарных смесей для энтерального питания. Питание должно быть частым и дробным для исключения переполнения желудка и уменьшения экскурсии легких. В патогенезе ОРДС вследствие инфекции COVID-19 основную роль играет избыточный ответ иммунной системы со стремительно развивающимся тяжелым жизнеугрожающим синдромом высвобождения цитокинов. Проведенные исследования показали, что смертность при COVID-19 ассоциирована в том числе с повышением уровня интерлейкина-6 (ИЛ-6). Некоторые ингибиторы рецепторов ИЛ-6 широко используются для лечения ревматоидного артрита, среди которых тоцилизумаб и сарилумаб. Более всех у пациентов с COVID-19 в КНР изучен тоцилизумаб, который применялся при тяжелом респираторном дистресс-синдроме с признаками тяжелого жизнеугрожающего синдрома, высвобождения цитокинов и позволял у большинства достичь нормализации температуры тела, снижения выраженности клинических симптомов и потребности в кислороде уже после однократного введения препарата (400 мг внутривенно капельно). При применении препаратов блокирующих провоспалительные цитокины следует учитывать соотношение пользы и риска для больного. Анализ результатов ведения пациентов с тяжелым течением COVID-19 показал, что наиболее эффективно назначение препаратов из этой группы в максимально короткие сроки с 8 по 14 день от момента начала заболевания. Значимыми клинико-лабораторными признаками такого состояния могут быть: внезапное нарастание клинических проявлений через 1-2 недели от момента начала заболевания, выраженная лимфопения в общем анализе крови, снижение количества Т- и В-лимфоцитов, значительное повышение уровня Д-димера, интерлейкина-6. Пациенты с тяжелым течением COVID-19 имеют высокий риск развития диссеминированного внутрисосудистого свертывания крови и венозной тромбоэмболии. Рекомендовано включать в схемы терапии таких пациентов препараты низкомолекулярного гепарина. Критерием назначения препаратов могут быть совокупные изменения в общем анализе крови (тромбоцитопения) и коагулограмме (повышение уровня Д-димера, протромбинового времени) или риск развития коагулопатии, который был стратифицирован по шкале сепсис-индуцированной коагулопатии (СИК). Диагностические критерии сепсис-индуцированной коагулопатии приведены в таблице N 1.
Таблица N Диагностические критерии сепсис-индуцированной коагулопатии
В исследованиях показано, что применение низкомолекулярного гепарина приводило в снижению числа летальных случаев: 28-дневная летальность пациентов, получавших гепарин, была ниже, чем у не получавших, в группе пациентов, имеющих риск по шкале Бронхолитическая ингаляционная терапия (с использованием небулайзера) с использованием сальбутамолом, фенотеролом, с применением комбинированных средств (ипратропия бромид+фенотерол) целесообразна при наличии бронхообструктивного синдрома.
Симптоматическое лечение
- Симптоматическое лечение включает: купирование лихорадки (жаропонижающие препараты - парацетамол); - комплексную терапию ринита и/или ринофарингита (увлажняющие/ элиминационные препараты, назальные деконгестанты); - комплексную терапию бронхита (мукоактивные, бронхолитические и прочие средства). Жаропонижающие назначают при температуре выше 38,0-38,5°С. При плохой переносимости лихорадочного синдрома, головных болях, повышении артериального давления и выраженной тахикардии (особенно при наличии ишемических изменений или нарушениях ритма) жаропонижающие препараты используют и при более низких цифрах. Наиболее безопасным препаратом является парацетамол. Для местного лечения ринита, фарингита, при заложенности и/или выделениях из носа начинают с солевых средств для местного применения на основе морской воды (изотонических, а при заложенности - гипертонических). В случае их неэффективности показаны назальные деконгенстанты. При неэффективности или выраженных симптомах могут быть использованы различные растворы с антисептическим действием.
Интенсивная терапия ОДН
Развитие острой дыхательной недостаточности является одним из наиболее частых осложнений тяжелой вирусной пневмонии. При течении новой коронавирусной инфекция одной из причин развития острой дыхательной недостаточности может быть острый респираторный дистресс-синдром. Классификация, морфологические стадии, этиология, характерные признаки и тактика ведения пациентов с острым респираторным дистресс-синдромом представлены в Приложении 7. Алгоритм оказания помощи при развитии дыхательной недостаточности строится на основании общих принципов респираторной терапии, которые включают в себя простые методы (оксигенотерапия через маску, носовые канюли), в случае если дыхательная недостаточность протекает в компенсированной форме. При усилении симптомов острой дыхательной недостаточности используются методы респираторной терапии, которые можно отнести к более сложным (высокопоточная оксигенация при отсутствии воспалительных изменений в носоглотке). В том случае, если респираторная терапия не имеет видимого успеха и не позволяет обеспечить газообмен (остается снижение
Таблица 1. Выбор метода респираторной поддержки в зависимости от тяжести ОДН
При развитии первых признаков ОДН начать оксигенотерапию через маску или носовые катетеры. Оптимальным уровнем эффективности кислородотерапии является повышение сатурации кислорода выше 90%, или наличие эффекта заметного и стойкого роста этого показателя. При этом нижний порог При отсутствии эффекта от первичной респираторной терапии - оксигенотерапии - целесообразно решить вопрос о применении ИВЛ. При выборе ИВЛ начальной тактикой допустимо использовать неинвазивную вентиляцию легких по общепринятым правилам и методикам. Возможно начало респираторной поддержки у пациентов с ОРДС при помощи неинвазивной вентиляции при сохранении сознания, контакта с пациентом (см. клинические рекомендации ФАР "Применение неинвазивной вентиляции легких"). При низкой эффективности и/или плохой переносимости НИВЛ, альтернативной НИВЛ также может служить высокоскоростной назальный поток.
Показания к неинвазивной вентиляции:
- тахипноэ (более 25 движений в минуту для взрослых), которое не исчезает после снижения температуры тела; - - - pH < 7,35; - Абсолютные противопоказания к проведению НИВЛ: выраженная энцефалопатия, отсутствие сознания; аномалии и деформации лицевого скелета, препятствующие наложению маски. При неэффективности неинвазивной вентиляции - гипоксемии, метаболическом ацидозе или отсутствии увеличения индекса При наличии показаний начало "инвазивной" ИВЛ необходимо осуществлять безотлагательно (частота дыхания более 35 в 1 мин, нарушение сознания, снижение Стратегическая цель респираторной поддержки заключается в обеспечении адекватного газообмена и минимизации потенциального ятрогенного повреждения лёгких.
Показания к ИВЛ:
- неэффективность проведения неинвазивной вентиляции легких; - невозможность проведения неинвазивной вентиляции легких (остановка дыхания, нарушение сознания, психики пациента); - нарастающая одышка, тахипноэ (более 35 движений в минуту), которое не исчезает после снижения температуры тела; - - - pH < 7,25; -
Рекомендуемые особенности проведения ИВЛ:
- P пиковое < 35 см.вод.ст.; - P плато < 30 см.вод.ст.; - Уровень ПДКВ регулируется по величине В процессе проведения респираторной поддержки следует использовать следующие основные положения: - дыхательный объём (ДО, Vt) - не более 4-6 мл/кг идеальной массы тела ("протективная" ИВЛ); - частота дыхания и минутный объём вентиляции (MVE) - минимально необходимые, для поддержания - выбор РЕЕР - минимально достаточный для обеспечения максимального рекрутирования альвеол и минимального перераздувания альвеол и угнетения гемодинамики ("протективная" ИВЛ); - синхронизация пациента с респиратором - использование седативной терапии (в соответствии с протоколом седации) и при тяжелом течении ОРДС непродолжительной (обычно, менее 48 часов) миоплегии, а не гипервентиляции ( - соблюдение протокола отлучения пациента от аппарата ИВЛ - ежедневно необходимо оценивать критерии прекращения ИВЛ. При выборе режима вентиляции клиническое решение принимается в основном с учётом четырёх важных факторов: возможного перерастяжения лёгких объёмом или давлением, степени артериального насыщения гемоглобина кислородом, артериального рН, фракционной концентрации кислорода (токсическое воздействие кислорода). Проведение "безопасной" ИВЛ возможно как в режимах с управляемым давлением (PC), так и в режимах с управляемым объемом (VC). При этом в режимах с управляемым объемом желательно использовать нисходящую форму инспираторного потока, так как она обеспечивает лучшее распределение газа в разных отделах легких и меньшее давление в дыхательных путях. В настоящее время отсутствуют убедительные данные о преимуществе какого-либо из вспомогательных режимов респираторной поддержки. При применении управляемых режимов респираторной поддержки следует как можно быстрее перейти к режимам вспомогательной вентиляции. Капнографию или капнометрию целесообразно использовать для предупреждения гипокапнии.
Таблица 2. Показания и противопоказания к ЭКМО
Использованные источники
1. Al-Tawfiq J. A., Memish Z. A. Update on therapeutic options for Middle East Respiratory Syndrome Coronavirus (MERS-CoV) // Expert review of anti-infective therapy. 2017. 15. N 3. С. 269-275. 2. Assiri A. et al. Middle East respiratory syndrome coronavirus infection during pregnancy: a report of 5 cases from Saudi Arabia // Clin Infect Dis. 2016. N 63. pp. 951-953 3. Alserehi H. et al. Impact of Middle East respiratory syndrome coronavirus (MERS-CoV) on pregnancy and perinatal outcome // BMC Infect Dis. 2016. N 16, p. 105 4. Baig A.M. et al..Evidence of the COVID-19 Virus Targeting the CNS: Tissue Distribution, Host-Virus Interaction, and Proposed Neurotropic Mechanisms. ACS Chem. Neurosci. 2020. doi:10.1021 /acschemneuro.0c00122.
|
|||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2021-01-14; просмотров: 57; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.141.8.247 (0.14 с.) |
||||||||||||||||||||||||||||||||||||||||||||||||||
 < 95%
< 95% < 300 мм рт.ст.
< 300 мм рт.ст.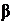 1b) обладает антипролиферативной, противовирусной и иммуномодулирующей активностью. В текущих клинических исследованиях инфекции MERS-CoV ИФН-
1b) обладает антипролиферативной, противовирусной и иммуномодулирующей активностью. В текущих клинических исследованиях инфекции MERS-CoV ИФН-  1a, ИФН-
1a, ИФН- 


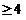
 (40,0% против 64,2%, Р=0,029) или уровень Д-димера в 6 раз выше верхней границы нормы (32,8% против 52,4%, Р=0,017). Алгоритм мониторинга осложнений у пациентов с тяжелым течением с COVID-19 представлен на рис 5. С целью профилактики отека головного мозга и отека легких пациентам целесообразно проводить инфузионную терапию на фоне форсированного диуреза (фуросемид 1% 2-4 мл в/м или в/в болюсно). С целью улучшения отхождения мокроты при продуктивном кашле назначают мукоактивные препараты (ацетилцистеин, амброксол, карбоцистеин).
(40,0% против 64,2%, Р=0,029) или уровень Д-димера в 6 раз выше верхней границы нормы (32,8% против 52,4%, Р=0,017). Алгоритм мониторинга осложнений у пациентов с тяжелым течением с COVID-19 представлен на рис 5. С целью профилактики отека головного мозга и отека легких пациентам целесообразно проводить инфузионную терапию на фоне форсированного диуреза (фуросемид 1% 2-4 мл в/м или в/в болюсно). С целью улучшения отхождения мокроты при продуктивном кашле назначают мукоактивные препараты (ацетилцистеин, амброксол, карбоцистеин).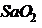 ниже 90%, сохраняется или нарастает одышка с сохранением цианоза, отмечается снижение
ниже 90%, сохраняется или нарастает одышка с сохранением цианоза, отмечается снижение 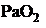 несмотря на использование гипероксических смесей), переходят к ИВЛ. Первоначально выполняется интубация трахеи и обеспечиваются начальные режимы вентиляции, которые меняются исходя из получаемых постоянно показателей вентиляции и газообмена.
несмотря на использование гипероксических смесей), переходят к ИВЛ. Первоначально выполняется интубация трахеи и обеспечиваются начальные режимы вентиляции, которые меняются исходя из получаемых постоянно показателей вентиляции и газообмена. < 60 мм.рт.ст. либо
< 60 мм.рт.ст. либо  ;
;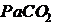 > 45 мм.рт.ст.;
> 45 мм.рт.ст.; при
при  см
см 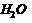 в течение 6 часов (при невозможности измерения
в течение 6 часов (при невозможности измерения  - показатель
- показатель  )
- Давление плато
)
- Давление плато 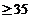 см
см  до минимального значения (4 мл/кг) и
до минимального значения (4 мл/кг) и  .
.
 .
.



