Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Организация лечебного питания
Лечебное питание (диетотерапия) - неотъемлемая и важная составляющая лечебных мероприятий при всех заболеваниях. Выбор той или иной диеты зависит от характера и стадии заболевания, состояния больного и его индивидуальных особенностей. Большинство диет, особенно назначаемых на длительное время, содержит физиологическую норму всех пищевых веществ. При ряде заболеваний возрастает потребность в отдельных составляю- щих пищи (увеличенный расход белка, витаминов, железа, потеря жидкости, минеральных солей), в связи с этим содержание данного компонента в диете может быть увеличено. В других случаях рекомендуется, наоборот, ограничить или исключить некоторые пищевые продукты, оказывающие неблагоприятное влияние на течение заболевания. Иногда (например, в послеоперационном периоде или при остром панкреатите) на короткий срок может быть назначена физиологически неполноценная диета или голод. Для некоторых пациентов требуется изменение способа приёма пищи и характера кулинарной обработки продуктов. Для организации диетического питания прежде всего необходимо определить: 1) качественный состав пищи (увеличение или уменьшение в пищевом рационе белков, жиров, углеводов и др.) и её количество; 2) характер кулинарной обработки продуктов (степень измельчения, тепловая обработка: отваривание на пару или в воде, запекание и т.д.); 3) режим питания (время и частота приёма пищи). Как измененить качественный состав пищи? Механическое ща-жение пищеварительного тракта обеспечивает исключение из рациона грубых, трудноперевариваемых продуктов (хлеб грубых сортов, редька, репа, редис, капуста, огурцы, бобовые, рассыпчатые каши), уменьшение массы пищевого рациона (не более 3 кг в сутки) и специальная кулинарная обработка (измельчение, протирание и т.д.). Химическому щажению способствует исключение из рациона продуктов, вызывающих усиление секреции пищеварительных желёз и перистальтики желудка и кишечника. С этой целью из рациона исключают крепкие бульоны (мясные, рыбные, овощные), жареные и панированные мясные блюда, концентрированные подливы и соусы, пряности, солёные огурцы, свежий хлеб, блины. Химическое щаже-ние также достигается определённой кулинарной обработкой (отваривание, приготовление на пару), при которой частично удаляются экстрактивные вещества, резко возбуждающие деятельность пищеварительных желёз.
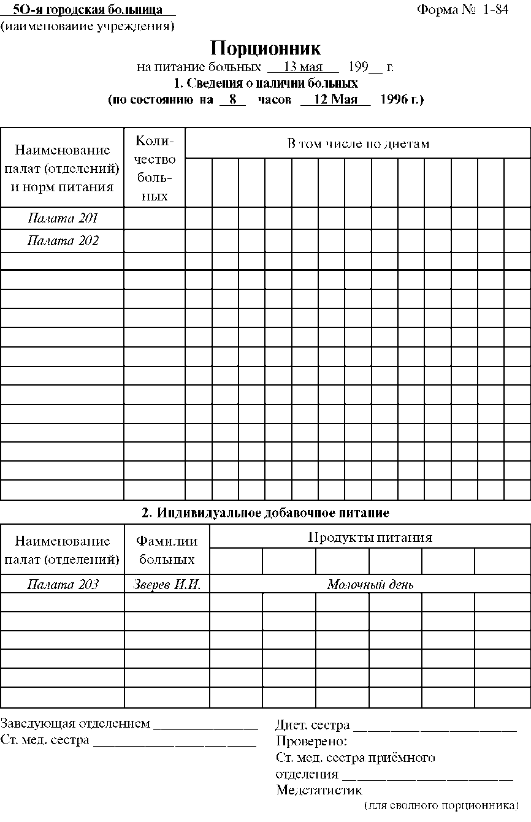
Длительность применения той или иной диеты определяется врачом и зависит от переносимости диеты, заболевания и состояния больного. Номер диеты врач записывает в лист назначений «Медицинской карты стационарного больного». Палатная медицинская сестра, проверяя лист назначений, ежедневно составляет порционник (рис. 8-1), в нём указываются данные о количестве различных диетических столов и видах разгрузочных и индивидуальных диет. Сведения о пациентах, выписавшихся из отделения, в порционник не включаются. На пациентов, поступивших в различные лечебные отделения больницы вечером и ночью, порционник составляет дежурная медицинская сестра лечебного отделения. Сведения палатных медицинских сестёр о числе диет суммирует старшая медицинская сестра отделения, подписывает заведующий отделением, затем они передаются в пищеблок. Составление меню, контроль за качеством продуктов и их закладкой осуществляет врач-диетолог (в небольших больничных учреждениях - диетсестра).
Рис. 8-1. Порционник
РАЗДАЧА ПИЩИ И КОРМЛЕНИЕ Оптимальной является централизованная система приготовления пищи, когда в одном помещении больницы приготавливается пища для всех отделений, а затем доставляется в каждое отделение в маркированных теплоизолирующих ёмкостях. В буфетной (раздаточной) каждого отделения больницы имеются специальные плиты (мармиты), обеспечивающие в случае необходимости подогрев пищи паром, так как температура горячих блюд должна быть 57-62 °С, а холодных - не ниже 15 °С. Раздача пищи осуществляется буфетчицей и палатной медицинской сестрой в соответствии с данными палатного порционника (табл. 8-1). Таблица 8-1. Палатный порционник
Пациенты, которым разрешено ходить, принимают пищу в столовой. Находящимся на постельном режиме пациентам буфетчица и (или) палатная медицинская сестра приносят пищу в палату. Перед раздачей пищи для предупреждения передачи внутрибольничной инфекции (ВБИ) они должны вымыть руки и надеть халат, маркирован-
ный «Для раздачи пищи». Санитарки, занятые уборкой помещений, к раздаче пищи не допускаются. До раздачи пищи следует закончить все лечебные процедуры. Младший медицинский персонал должен проветрить палаты, помочь пациентам вымыть руки. Пациенту нужно время для подготовки к приёму пищи. Необходимо помочь больному занять удобное положение. Если нет противопоказаний, можно слегка приподнять изголовье кровати. Шею и грудь пациента следует накрыть салфеткой. Нередко для кормления пациентов, находящихся на постельном режиме, используют прикроватные столики. Медицинской сестре следует определить, в какой помощи во время приёма пищи нуждается пациент, и поощрять его, если он пытается есть самостоятельно. Еду следует подавать быстро, чтобы горячие блюда оставались горячими, а холодные не согрелись. Раздавая напитки, нужно убедиться, что они не чрезмерно горячие, капнув себе на запястье несколько капель.
Накормить тяжелобольного пациента, страдающего отсутствием аппетита, непросто. От медицинской сестры в подобных случаях требуются умение и терпение. Для жидкой пищи можно пользоваться специальным поильником, а полужидкую пищу можно давать ложкой. Не следует разрешать пациенту разговаривать во время еды, так как при этом пища может попасть в дыхательные пути. Не нужно настаивать, чтобы пациент съел весь объём пищи сразу. После небольшого перерыва, подогрев пищу, можно продолжить кормление. Кормление тяжелобольного из ложки (рис. 8-2) Показания: невозможность самостоятельно принимать пищу. I. Подготовка к кормлению 1. Уточнить у пациента любимые блюда и согласовать меню с лечащим врачом или диетологом. 2. Предупредить пациента за 15 мин о том, что предстоит приём пищи, получить его согласие. 3. Проветрить помещение, подготовить место на тумбочке или прикроватном столике. 4. Помочь пациенту занять высокое положение Фаулера. 5. Помочь пациенту вымыть руки и прикрыть его грудь салфеткой. 6. Вымыть руки. 7. Принести пищу и жидкость, предназначенные для еды и питья. Горячие блюда должны быть горячими (60 °С), холодные - холодными.
Рис. 8-2. Кормление лежачего больного из ложки: а - подготовка прикроватного столика; б - мытьё рук; в - подготовка пищи; г - кормление из ложки 8. Спросить пациента, в какой последовательности он предпочитает принимать пищу. II. Кормление 9. Проверить температуру горячей пищи, капнув несколько капель себе на тыльную поверхность кисти. 10. Предложить выпить (лучше через трубочку) несколько глотков жидкости. 11. Кормить медленно: • называть каждое блюдо, предлагаемое пациенту; • наполнить ложку на 2/3 твёрдой (мягкой) пищей; • коснуться ложкой нижней губы, чтобы пациент открыл рот; • прикоснуться ложкой к языку и извлечь пустую ложку; • дать время прожевать и проглотить пищу; • предлагать питьё после нескольких ложек твёрдой (мягкой) пищи. 12. Вытирать (при необходимости) губы салфеткой. 13. Предложить пациенту прополоскать рот водой после еды. III. Завершение кормления 14. Убрать после еды посуду и остатки пищи. 15. Вымыть руки.
|
||||||
|
Последнее изменение этой страницы: 2017-01-20; просмотров: 866; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.144.238.20 (0.008 с.) |