Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Рана грудной клетки. 2. Первичная обработка проникающей раны грудной стенки. 3. Помощь при ране грудной клетки.⇐ ПредыдущаяСтр 24 из 24
Проникающими ранами грудной стенки называются раны с повреждением париетальной плевры. Эти ранения сопровождаются пневмотораксом (проникновением в полость плевры атмосферного воздуха, сдавливающего лёгкое). Пневмоторакс может быть открытым — с прямым сообщением полости плевры с внешней средой; закрытым — с попаданием воздуха в полость плевры в момент самого ранения, которое далее оказалось закрытым; клапанным — при поступлении воздуха в полость плевры через раневой канал или повреждённое лёгкое без выхода обратно. Почти всегда пневмоторакс сопровождается гемотораксом — излитием крови в плевральную полость. Кроме обычных целей первичной хирургической обработки, при проникающих ранениях грудной клетки нужно обеспечить герметизацию раны. Операцию производят под эндотрахеальным наркозом, по возможности с раздельной интубацией бронхов.
Края раны иссекают. При необходимости ревизии органов грудной полости рану рассекают по межреберью до необходимых размеров. Из плевральной полости удаляют инородные тела, сгустки крови и жидкую кровь. Определяют источники кровотечения и выхождения воздуха, после чего производят гемостаз и аэростаз, накладывая швы на повреждённый участок лёгкого. Для удаления накапливающегося экссудата в плевральную полость через восьмое-девятое межреберье помещают дренажную трубку (ее нижний конец помещают в сосуд с жидкостью, чтобы воздух не попадал в плевральную полость). После этого производят ушивание раны грудной стенки наглухо, строго соблюдая послойность. Первый ряд узловых швов накладывают на плевру, внутригрудную фасцию и межреберные мышцы. Перед завязыванием последнего узла через эндотрахеальную трубку раздувают лёгкое, чтобы вытеснить воздух из полости плевры.
Разошедшиеся ребра сближают специальными швами, после чего сшивают поверхностные мышцы и собственную фасцию, а затем кожу с подкожной клетчаткой. Резекция ребра чаще всего производится для дренирования плевральной полости при её эмпиеме. Разрез кожи, подкожной клетчатки и поверхностных мышц длиной 8—10 см проводят над VIII-IX ребром. При поднадкостничной резекции делают продольный разрез надкостницы по средине ребра длиной 4—5 см. Соответственно границам резекции делают два поперечных разреза. Все три разреза напоминают растянутую букву Н. Распатором Фа-рабефа отделяют надкостницу от передней поверхности верхнего и нижнего краев ребра.
От задней поверхности ребра надкостницу отделяют распатором Дуайена. Ребро перекусывают по краям освобождённого от надкостницы участка рёберными кусачками (ножницами). После этого задний листок надкостницы и париетальную плевру рассекают и производят эвакуацию гноя. В этом месте оставляют дренажную трубку. До настоящего времени нет убедительных доказательств возможности излечения рака пищевода методами лучевой терапии или химиотерапии. Поэтому основным методом лечения остаётся хирургическое вмешательство. Оно позволяет получить достоверное излечение больных раком пищевода на продолжительные сроки. Вместе с тем, расположение органа глубоко в грудной полости и характер строения его стенки обусловливают высокий риск несостоятельности пищеводных анастомозов, а быстрое алиментарное истощение больных нередко делает радикальную хирургическую операцию очень опасной и трудно переносимой для них. Поэтому при этом заболевании достаточно часто приходится прибегать к паллиативным хирургическим вмешательствам.
Радикальные операции предпринимают при наличии доказанного рака пищевода, если нет противопоказаний. Противопоказания к радикальной операции: · локальные — метастазы в отдалённые органы, пищеводно-органные свищи, массивное метастатическое поражение регионарных лимфатических узлов, переход опухоли пищевода на другие органы (Т4); · общие — истощение, сердечная и дыхательная недостаточность, нарушения функций паренхиматозных органов. К настоящему времени описано много различных методов радикального хирургического лечения заболевания, сущность которых состоит в разных подходах к полному или частичному удалению органа, одномоментному или этапному восстановлению его проходимости, выбору способа создания искусственного пищевода. Экстирпацию или резекцию пищевода вместе с опухолью осуществляют через трансплевральный (правосторонний или левосторонний), абдоминальный (чрездиафрагмальный) и шейный доступы или с помощью их комбинации. Для восстановления проходимости пищеварительного тракта после удаления пищевода используют желудок либо выкроенные из его стенки изо- или антиперистальтические трубки, участок тонкой или толстой кишки. Трансплантаты проводят через заднее средостение, внутриплеврально, загрудинно или антеторакально.
В настоящее время применяют следующие операции. · Резекция или экстирпация пищевода вместе с опухолью с одновременным созданием эзофагостомы на шее и гастростомы (операция Добромыслова—Торека). · Резекция нижней половины пищевода из левостороннего торако-абдоминального доступа с одновременным наложением пищеводно-желудочного внутригрудного анастомоза. · Резекция пищевода вместе с опухолью с одновременной реконструктивной операцией и восстановлением проходимости для пиши по Льюису. · Резекция или экстирпация пищевода из абдоминального и шейного доступов с одномоментной пластикой пищевода изоперистальтической трубкой из большой кривизны желудка или целым желудком с анастомозом на шее. Операцию Добромыслова—Торека проводят в несколько этапов. Через правостороннюю боковую торакотомию выделяют пищевод кверху и книзу от опухоли и удаляют его вместе с лимфатическими узлами и клетчаткой средостения в пределах здоровых тканей, отступя не менее 6 см от края опухоли. Проксимальный конец нижней половины оставшегося пищевода герметизируют швами. Рану грудной стенки послойно ушивают, оставив в плевральной полости дренажные трубки для контроля гемостаза, удаления экссудата и воздуха. Вслед за этим производят лапаротомию, ревизию брюшной полости и накладывают гастростому. Рану брюшной стенки ушивают. Затем, используя левосторонний шейный доступ, оральную культю пищевода выводят наружу и формируют эзофагостому. Искусственный пищевод создают во время повторного хирургического вмешательства, что представляется главным недостатком подобной операции. Поэтому к ней прибегают лишь в тех случаях, когда риск одномоментного пластического замещения пищевода слишком высок
При локализации опухоли в нижнегрудном или абдоминальном отделе предпочтение отдают резекции пищевода и проксимального отдела желудка из комбинированного левостороннего торакоабдоминального доступа с одномоментным наложением пищеводно-желудочного анастомоза. При этом вместе с окружающей клетчаткой удаляют параэзофагеальные лимфатические узлы. Недостатком этой операции являются трудности наложения пищеводно-желудочного анастомоза. В настоящее время эту операцию применяют при кардиоэзофагеальном раке.
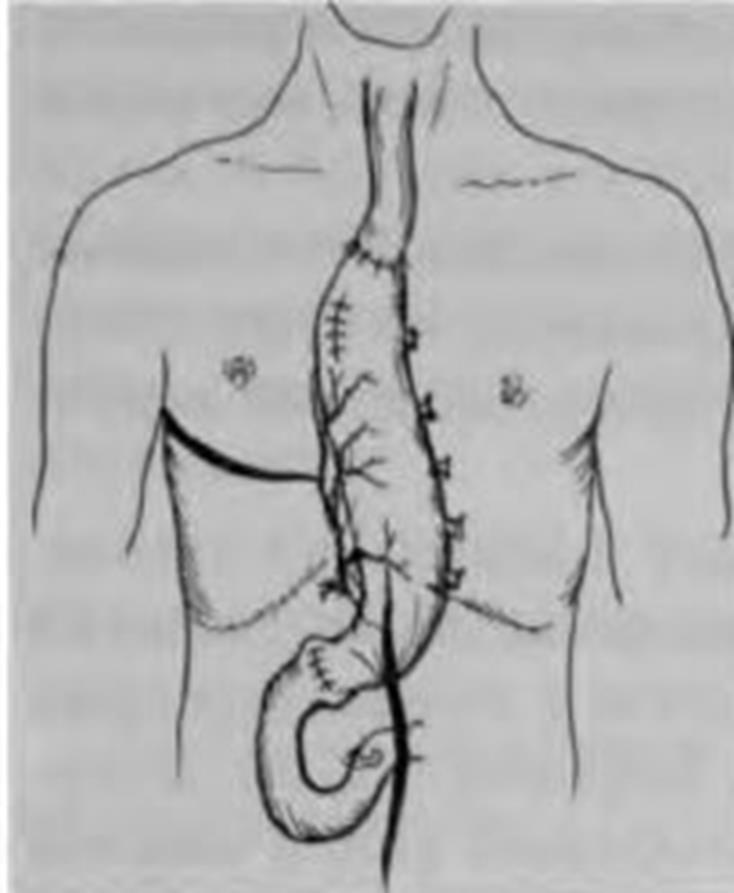
Резекция пищевода с одномоментной пластикой его целым желудком (операция Льюиса) состоит из двух основных этапов — абдоминального и торакального. Сначала выполняют верхнюю срединную лапаротомию. После ревизии органов брюшной полости производят тотальную мобилизацию желудка с сохранением его кровоснабжения за счёт правых желудочной и желудочно-сальниковой артерий. Рану брюшной стенки зашивают. Больного поворачивают на левый бок, выполняют правостороннюю торакотомию. Так же, как и при операции Добромыслова, мобилизуют и удаляют пищевод. Через пищеводное отверстие диафрагмы в плевральную полость выводят из живота мобилизованный желудок, накладывают пищеводно-желудочный анастомоз (рис. 1). Рану грудной стенки ушивают наглухо, оставляя в плевральной полости дренажные трубки. Операция Льюиса сочетает в себе радикальность и одномоментное пластическое восстановление пищевода, что делает её одним из наиболее популярных видов хирургического лечения рака пищевода.
Рис. 1. Схема операции резекции пищевода с одномоментной пластикой его желудком
Резекцию пищевода из абдоминального и шейного доступов с одномоментной пластикой выполняют следующим образом. После верхней срединной лапаротомии производят сагиттальную диафрагмотомию — рассекают диафрагму на 8—10 см кпереди от пищеводного отверстия. С помощью специальных длинных инструментов и расширителей широко раскрывают средостение и из брюшной полости под контролем зрения через рану в диафрагме производят мобилизацию пищевода вместе с окружающими лимфатическими узлами и жировой клетчаткой до уровня бифуркации трахеи. Левосторонним шейным доступом выделяют пищевод и пересекают его на шее, после этого низводят его в живот.
Вместе с пищеводом удаляют малую кривизну желудка с малым сальником. Затем формируют из большой кривизны желудка трубку шириной 2—4 см с основанием у привратника, которую через заднее средостение проводят на шею, где накладывают анастомоз. Иногда при этой операции для пластики пищевода используют целый желудок. Подобная операция относительно легко переносится больными, но достаточно сложна и трудоёмка для хирурга. С её помощью иногда невозможно соблюсти принцип абластичности.
|
|||||||
|
Последнее изменение этой страницы: 2017-01-26; просмотров: 215; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.221.53.209 (0.007 с.) |