
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Механизм развития метаболического синдромаСтр 1 из 4Следующая ⇒
Механизм развития метаболического синдрома
Низкая физическая активность и неправильное питание приводят к нарушению чувствительности рецепторов, взаимодействующих с инсулином. Поджелудочная железа вырабатывает больше инсулина, чтобы преодолеть нечувствительность клеток и обеспечить их глюкозой. Развивается гиперинсулинемия (избыток инсулина в крови), которая приводит к ожирению, нарушению липидного обмена, и работы сосудов, повышается артериальное давление. Неусвоенная глюкоза остается в крови – развивается гипергликемия. Высокие концентрации глюкозы наружи клетки и низкие внутри вызывают разрушение белков и появление свободных радикалов, которые повреждают клеточную оболочку и вызывают их преждевременное старение.
Субъективные ощущения при метаболическом синдроме
Приступы плохого настроения в голодном состоянии. Плохое поступление глюкозы в клетки головного мозга вызывает раздражительность, приступы агрессии и плохого настроения. Повышенная утомляемость. Упадок сил вызван тем, что несмотря на высокие показатели сахара в крови, клетки не получают глюкозу, остаются без питания и источника энергии. Причина «голодания» клеток в том, что не работает механизм, транспортирующий глюкозу через клеточную оболочку. Избирательность в еде. Мясо и овощи не вызывают аппетит, хочется сладкого. Это связано с тем, что клетки мозга испытывают потребность в глюкозе. После потребления углеводов кратковременно улучшается настроение. Овощи и белковая пища (творог, яйца, мясо) вызывают сонливость. Приступы учащенного сердцебиения. Повышенный уровень инсулина ускоряет сердцебиение и увеличивает выброс крови сердцем при каждом сокращении. Это поначалу приводит к утолщению стенок левой половины сердца, а потом к изнашиванию мышечной стенки. Боли в сердце. Отложения холестерина в коронарных сосудах вызывают нарушения питания сердца и болезненные ощущения. Головная боль связана с сужением сосудов головного мозга. Спазм капилляров появляется при повышении артериального давления или из-за сужения сосудов атеросклеротическими бляшками.
Тошнота и нарушение координации вызваны повышением внутричерепного давления в связи с нарушением оттока крови из мозга. Жажда и сухость во рту. Это результат угнетения симпатическими нервами слюнных желез при высокой концентрации инсулина в крови. Склонность к запорам. Ожирение внутренних органов и высокий уровень инсулина замедляют работу кишечника и ухудшают выделение пищеварительных соков. Поэтому пища надолго задерживается в пищеварительном тракте. Повышенная потливость, особенно в ночные часы – результат стимуляции инсулином симпатической нервной системы. Внешние проявления метаболического синдрома
Абдоминальное ожирение, отложение жира в районе живота и плечевого пояса. Появляется «пивной» живот. Жировая клетчатка скапливается не только под кожей, но и вокруг внутренних органов. Она не только сдавливает их, затрудняя их работу, но и играет роль эндокринного органа. Жир выделяет вещества, способствующие появлению воспаления, повышению уровня фибрина в крови, что повышает риск развития тромбов. Абдоминальное ожирение диагностируют, если окружность талии превышает: у мужчин более 102 см; у женщин более 88 см. Красные пятна на груди и шее. Это признаки повышения давления связанного со спазмом сосудов, который вызван избытком инсулина. Показатели артериального давления (без применения гипотензивных препаратов) систолическое (верхнее) давление крови превышает 130 мм рт. ст. диастолическое (нижнее) давление превышает 85 мм рт. ст.
Атеросклероз Атеросклероз - хронический патологический процесс, приводящий к изменениям преимущественно во внутренней оболочке артерий эластического и мышечно-эластического типов вследствие накопления избытка липидов, образования фиброзной ткани, а также комплекса других изменений в них. При атеросклерозе наиболее часто поражаются такие артерии, как коронарные, сонные, почечные, брыжеечные, нижних конечностей, а также брюшной отдел аорты. ЭТИОЛОГИЯ • Причины атеросклероза окончательно не выяснены. Существует три гипотезы, объясняющие возникновение атеросклероза: липидная, хронического повреждения эндотелия и моноклональная.
• Факторы риска. Известно не менее 250 факторов, способствующих возникновению и развитию атеросклероза. К наиболее значимым факторам риска относят курение, сахарный диабет, артериальную гипертензию, ожирение, аутоиммунные заболевания, гиперхолестеринемию, гипертриглицеридемию, гипергомоцистеинемию, гиподинамию, наследственную предрасположенность, приём пероральных контрацептивов. ПАТОГЕНЕЗ Выделяют следующие стадии атеросклеротического поражения сосудов: липидных пятен и полосок, образования атеромы и фиброатеромы, развития осложнений (рис. 10-1). Липидные пятна и полоски Неповреждённый эндотелий препятствует проникновению ЛП в интиму артерий. Под воздействием факторов риска эндотелиальные клетки повреждаются, и развивается эндотелиальная дисфункция - пусковой фактор атерогенеза. Образование липидных пятен и полосок протекает в несколько этапов: ♦ Миграции в участки интимы артерий с повреждёнными эндотелиальными клетками большого числа моноцитов и Т-лимфоцитов. ♦ Синтеза лейкоцитами БАВ (факторов хемотаксиса, кининов, Пг, ФНОа) и активных форм кислорода, что сопровождается интенсификацией СПОЛ. Указанные факторы потенцируют повреждение эндотелия и проникновение ЛП в интиму сосудов. ♦ Дополнительной активации перекисного окисления проникающих в субэндотелиальный слой ЛПНП с образованием модифицированных ЛП. ♦ Захвата модифицированных ЛП моноцитами при помощи «скевенджер-рецепторов» (рецепторов-чистильщиков) и превращение их в пенистые клетки - макрофаги, насыщенные липидами. ♦ Активации в очаге повреждения стенки артерии Т-лимфоцитов и макрофагов с развитием асептического воспаления. ♦ Пролиферации ГМК и фибробластов и синтеза ими компонентов соединительной ткани с образованием в интиме липидных пятен и полосок. Формирование атеромы и фиброатеромы Формирование атеросклеротической бляшки обусловлено несколькими факторами: • Дальнейшим повреждением эндотелия медиаторами воспаления, что потенцирует проникновение в интиму сосудов ЛПНП и замыканию порочного круга. Трансформацией ГМК в макрофагоподобные и активацией синтеза ими и фибробластами компонентов межклеточного вещества соединительной ткани (протеогликанов, гликозаминогликанов, коллагеновых и эластических волокон). • Формированием липидного ядра атеромы в связи с гибелью пенистых клеток и выходом из них свободных липидов. ♦ Атерома характеризуется наличием значительного количества клеточных элементов: пенистых клеток, ГМК на разных этапах пролиферации и трансформации, лимфоцитов, гранулоцитов, тромбоцитов; формированием липидного ядра с большим количеством свободного холестерина и его эфиров. ♦ Фиброатерома характеризуется формированием фиброзной крышки над липидным ядром за счёт синтеза компонентов соединительной ткани и развитием сети новообразованных сосудов, проникающих в бляшку. Дислипопротеинемии Дислипопротеинемии - состояния, характеризующиеся отклонением от нормы содержания, структуры и соотношения в крови различных ЛП. Характер течения и клинические проявления дислипопротеинемий определяются:
♦ генетическими особенностями организма (например, составом, соотношением и уровнем различных ЛП); ♦ факторами внешней среды (например, набором продуктов питания, особенностями рациона и режима приёма пищи); ♦ наличием сопутствующих заболеваний (например, ожирения, гипотиреоза, СД, поражений почек и печени). Атерогенность липопротеинов ЛП подразделяют на атерогенные (ЛПОНП, ЛПНП и ЛППП) и антиатерогенные (ЛПВП). Оценку потенциальной атерогенности ЛП крови проводят путём расчёта холестеринового коэффициента атерогенности: Холестерин ЛПВП В норме холестериновый коэффициент атерогенности не превышает 3,0. При увеличении этого значения риск развития атеросклероза нарастает. ВИДЫ ДИСЛИПОПРОТЕИНЕМИЙ • По происхождению: первичные (наследственные; они могут быть моногенными и полигенными) и вторичные. • По изменению содержания липопротеинов в крови: гиперлипопротеинемии, гипо- и алипопротеинемии, комбинированные дислипопротеинемии. К развитию вторичных дислипопротеинемий могут приводить различные, как правило, хронические заболевания (табл. 10-2). Гиполипопротеинемии - состояния, проявляющиеся стойким снижением уровня ЛП в плазме крови вплоть до полного их отсутствия (алипопротеинемия). Комбинированные дислипопротеинемии характеризуются нарушением соотношения различных фракций ЛП. Азотистый баланс - суточная разница между поступающим и выделяемым азотом. Виды азотистого баланса. • Нулевой (количество поступающего и выводящегося азота совпадает). • Положительный (количество поступающего в организм азота больше, чем выводящегося). Наблюдается как в норме (например, при регенерации тканей или беременности), так и в условиях патологии (например, при гиперпродукции СТГ или полицитемии). • Отрицательный (количество поступающего в организм азота меньше, чем выводящегося). Наблюдается, например, при голодании, стрессе, тяжёлом течении СД, гиперкортицизме. ОСТАТОЧНЫЙ АЗОТ Интегративный параметр обмена белков и нуклеиновых кислот в организме - содержание небелкового (остаточного) азота крови (табл. 9-1). Аммиак обладает наиболее выраженными патогенными (цитотоксическими) свойствами из всех компонентов остаточного азота. Он беспрепятственно проникает через мембраны клеток, оказывая повреждающее действие на ферменты, компоненты цитозоля и мембран. В норме аммиак инактивируется внутриклеточно, вовлекаясь в реакции аминирования кетокислот с образованием нетоксических веществ. Мочевина сама по себе не обладает токсическим действием. Большая часть мочевины образуется в печени (в орнитиновом цикле, или цик-
Таблица 9-1. Содержание небелкового (остаточного) азота в крови (в ммоль/л)
Мочевая кислота является финальным метаболитом обмена пуринов и образуется, главным образом, в гепатоцитах и энтероцитах с участием ксантиноксидазы, а разрушается в кишечнике при участии бактерий с образованием глиоксалевой кислоты и аммиака. Гиперпротеинемии Различают две разновидности увеличения общего содержания белков в плазме крови: • Гиперсинтетическую (истинную, протеосинтетическую). Наблюдается гиперпродукция либо нормального белка (например, Ig), либо парапротеинов (например, при плазмоцитомах, миеломной болезни); • Гемоконцентрационную (ложную). Гипопротеинемия развивается в результате гемоконцентрации без усиления протеосинтеза (например, при ожоговой болезни, диарее, повторной рвоте, длительном усиленном потоотделении). Гипопротеинемии Известны два варианта уменьшения общей концентрации белков в плазме крови: • Гипосинтетический (истинный). Этот вариант гипопротеинемии может быть двух видов. ♦ Первичной (наследственной или врождённой; например, гипопротеинемия при болезни Брутона). ♦ Вторичной (приобретённой, симптоматической; например, при печёночной недостаточности, белковом голодании, почечной недостаточности, ожоговой болезни). • Гемодилюционный. Эта гипопротеинемия обусловлена гиперволемией (например, при гиперальдостеронизме или почечной недостаточности). Парапротеинемии Парапротеинемии наблюдают при: ♦ миеломной болезни: опухолевые плазмоциты продуцируют аномальные лёгкие или тяжёлые цепи молекул Ig; ♦ лимфомах (лимфоцитарных или плазмоцитарных). Лимфомы синтезируют аномальные IgM, обладающие повышенной агрегируемостью. Диспротеинозы Диспротеинозы - патологические состояния, характеризующиеся изменением физико-химических свойств белков и расстройством их функций. По преимущественной локализации патологического процесса различают клеточные и внеклеточные (амилоидоз, гиалиноз, мукоидное и фибриноидное набухание) диспротеинозы. Подробно о диспротеинозах смотрите в разделе «Дистрофии» главы 4. Гипогидратация Гипогидратация характеризуется отрицательным водным балансом. Виды гипогидратации В зависимости от осмоляльности внеклеточной жидкости выделяют гипоосмолярную, гиперосмолярную и изоосмолярную разновидности гипогидратации.
• Гипоосмолярная гипогидратация обусловлена преобладанием выведения солей над потерями воды. • Гиперосмолярная гипогидратация развивается в результате превышения выведения жидкости над потерями солей. • Изоосмолярная гипогидратация является следствием эквивалентного уменьшения в организме воды и солей. Этиология гипогидратации • Причины гипоосмолярной гипогидратации: ♦ Гипоальдостеронизм (например, при болезни Аддисона). ♦ Продолжительное интенсивное потоотделение. ♦ Неукротимая рвота, профузные поносы и наличие свищей желудка или кишечника (ведут к потерям желудочного и кишечного сока). ♦ Неправильное проведение диализа с использованием гипоосмолярных диализирующих растворов. • Причины гиперосмолярной гипогидратации: ♦ Недостаточное питьё воды (например, при «сухом» голодании с отказом от потребления жидкости, при недостатке питьевой воды). ♦ Нервно-психические заболевания, сопровождающиеся угнетением чувства жажды (например, при повреждении нейронов центра жажды в результате кровоизлияния, ишемии, опухолевого роста, при сотрясении головного мозга). ♦ Гипертермические состояния (включая лихорадку). Увеличение температуры тела на 1 °C приводит к дополнительному выделению 400-500 мл жидкости в сутки с потом. ♦ Длительная ИВЛ недостаточно увлажнённой газовой смесью. ♦ Питьё морской воды в условиях обезвоживания. ♦ Парентеральное введение гиперосмолярных растворов при гипогидратации. • Причины изоосмолярной гипогидратации: ♦ Острая массивная кровопотеря на её начальной стадии (т.е. до развития эффектов экстренных механизмов компенсации). ♦ Полиурия (например, при несахарном диабете и СД). ♦ Ожоги большой площади. ♦ Полиурия, вызванная повышенными дозами мочегонных препаратов. Гипергидратация Гипергидратация развивается при положительном водном балансе. Виды гипергидратации В зависимости от осмоляльности внеклеточной жидкости различают гипоосмолярную, гиперосмолярную и изоосмолярную гипергидратацию. • Гипоосмолярная гипергидратация характеризуется увеличением объёма вне- и внутриклеточной жидкости со сниженной осмоляльностью. • Гиперосмолярная гипергидратация развивается при увеличении объёма внеклеточной жидкости с повышенной осмоляльностью. • Изоосмолярная гипергидратация характеризуется увеличением объ- ёма внеклеточной жидкости с нормальной осмоляльностью. Этиология гипергидратации • Причины гипоосмолярной гипергидратации: ♦ Избыточное введение в организм жидкостей с пониженным содержанием в них солей или их отсутствием (например, «водное отравление» при обильном питье пресной воды). ♦ Повышенное содержание в крови АДГ в связи с его гиперпродукцией в гипоталамусе (например, при синдроме Пархона). ♦ Почечная недостаточность с развитием олиго- и анурии. • Причины гиперосмолярной гипергидратации: ♦ Питьё морской воды. ♦ Введение в организм гиперосмолярных растворов без контроля осмоляльности плазмы крови. ♦ Гиперальдостеронизм, приводящий к избыточной реабсорбции в почках Na+. ♦ Заболевания почек, сопровождающиеся снижением экскреции солей (например, тубуло- и ферментопатии). • Причины изоосмолярной гипергидратации: ♦ Вливание больших количеств изотонических растворов (например, хлорида натрия, глюкозы). ♦ Недостаточность кровообращения, приводящая к увеличению объёма внеклеточной жидкости. ♦ Повышение проницаемости стенок сосудов микроциркуляторного русла, что облегчает фильтрацию жидкости в капиллярах (например, при интоксикациях, некоторых инфекциях, токсикозе беременных). ♦ Гипопротеинемия, при которой жидкость задерживается в межклеточном пространстве (например, при общем или белковом голодании, печёночной недостаточности, нефротическом синдроме). ♦ Хронический лимфостаз, сопровождающийся торможением оттока межклеточной жидкости в лимфатические сосуды. ОТЁК Отёк - типовая форма нарушения водного обмена, характеризующаяся накоплением избытка жидкости вне сосудов: в межклеточном пространстве и/или полостях тела. ВИДЫ ОТЁКОВ Отёки дифференцируют в зависимости от их генеза, локализации, распространённости, скорости развития и по основному патогенетическому фактору развития отёка. В зависимости от происхождения выделяют воспалительный и невоспалительный отёки. • Воспалительный отёк образуется в результате экссудации под влиянием медиаторов воспаления (см. главу 5 «Воспаление»). • Невоспалительный отёк связан с образованием транссудата. Транссудат - бедная белком (менее 2%) и клеточными элементами отёчная жидкость. В зависимости от локализации отёка различают анасарку и водянки. • Анасарка - отёк подкожной клетчатки. • Водянка - скопление транссудата в полости тела. ♦ Асцит - скопление транссудата в брюшной полости. ♦ Гидроторакс - накопление транссудата в плевральной полости. ♦ Гидроперикард - образование транссудата в полости околосердечной сумки. ♦ Гидроцеле - накопление транссудата между листками серозной оболочки яичка. ♦ Гидроцефалия - избыток жидкости в желудочках мозга (внутренняя водянка мозга) или в субарахноидальном пространстве (внешняя водянка мозга). В зависимости от распространённости различают местный и общий отёки. В зависимости от скорости развития отёка говорят о молниеносном или остром развитии, либо о хроническом течении отёка. • Молниеносный отёк развивается в течение нескольких секунд после воздействия (например, после укуса насекомых или змей). • Острый отёк развивается обычно в пределах часа после действия причинного фактора (например, отёк лёгких при острой сердечной недостаточности). • Хронический отёк формируется в течение нескольких суток или недель (например, нефротический, отёк при голодании). В зависимости от основного патогенетического фактора различают гидродинамический, лимфогенный, онкотический, осмотический и мембраногенный отёки. ЛИМФОГЕННЫЙ ФАКТОР Лимфогенный (лимфатический) фактор характеризуется затруднением оттока лимфы от тканей вследствие либо механического препятствия, либо избыточного образования лимфы. Причины включения лимфогенного фактора. ♦ Врождённая гипоплазия лимфатических сосудов и узлов. ♦ Сдавление лимфатических сосудов (например, опухолью, рубцом, увеличенным соседним органом). ♦ Эмболия лимфатических сосудов (например, клетками опухоли, паразитами). ♦ Опухоль лимфоузла, а также метастазы в лимфоузел опухолей других органов. ♦ Повышение центрального венозного давления (например, при сердечной недостаточности или увеличении внутригрудного давления). ♦ Спазм стенок лимфатических сосудов (например, при выбросе избытка катехоламинов при феохромоцитоме, при стрессе). ♦ Значительная гипопротеинемия (содержание белков в плазме крови менее 35-40 г/л) и включение онкотического фактора формирования отёка. Вследствие возрастания тока жидкости из сосудов в интерстициальное пространство значительно повышается образование лимфы в тканях. Механизмы развития лимфогенного отёка различны при динамической и механической лимфатической недостаточности. • Динамическая лимфатическая недостаточность является результатом значительного возрастания лимфообразования. При этом лимфатические сосуды не способны транспортировать в общий кровоток существенно увеличенный объём лимфы. Наблюдается, например, при нефротическом синдроме, печёночной недостаточности. • Механическая лимфатическая недостаточность является следствием механического препятствия оттоку лимфы по сосудам в результате их сдавления или обтурации, а также при увеличении центрального венозного давления. Формирование отёка конечностей по такому механизму обозначают как слоновость. Гидродинамический и лимфогенный факторы развития отёка нередко объединяют единым термином - «механический» (поскольку причиной развития большинства их вариантов является механическое препятствие току крови или лимфы). ОНКОТИЧЕСКИЙ ФАКТОР Онкотический (гипоальбуминемический, гипопротеинемический) фактор развития отёка включается при снижении онкотического давления крови и увеличении его в межклеточной жидкости. Причины развития онкотического отёка. ♦ Снижение онкотического давления крови в результате гипопротеинемии (в основном за счёт гипоальбуминемии; альбумины примерно в 2,5 раза более гидрофильны, чем глобулины). Наиболее часто содержание альбуминов уменьшается при недостаточном поступлении или избыточной потере белков, снижении синтеза альбуминов в печени. ♦ Повышение онкотического давления интерстициальной жидкости при деструкции клеток и гидролизе протеинов межклеточной жидкости. Механизм реализации онкотического фактора заключается в увеличении фильтрации жидкой части крови в капиллярах и уменьшении реабсорбции воды в посткапиллярах и венулах (как следствие гипопротеинемии и гиперонкии ткани). ОСМОТИЧЕСКИЙ ФАКТОР Осмотический фактор развития отёка запускается при повышении осмоляльности интерстициальной жидкости и снижении осмоляльности плазмы крови. Причины развития осмотического отёка. • Факторы, снижающие осмотическое давление крови и вызывающие развитие гипоосмолярной гипергидратации (см. выше). • Факторы, повышающие осмоляльность интерстициальной жидкости: ♦ выход из повреждённых и разрушенных клеток осмотически активных веществ (ионов Na+, K+, Ca2+, глюкозы, МК, азотистых соединений); ♦ повышение диссоциации в интерстициальной жидкости солей и органических соединений (например, в условиях гипоксии или ацидоза); ♦ снижение транспорта осмотически активных веществ (ионов, органических и неорганических соединений) от тканей в результате замедления оттока крови по венулам; ♦ транспорт Na+ из плазмы крови в интерстициальную жидкость (например, при гиперальдостеронизме). Механизм образования осмотического отёка заключается в избыточном транспорте воды из крови в межклеточную жидкость по градиенту осмотического давления. Данный механизм имеет место при сердечном, почечном (нефритическом), печёночном и ряде других отёков. МЕМБРАНОГЕННЫЙ ФАКТОР Мембраногенный фактор характеризуется существенным повышением проницаемости стенок сосудов микроциркуляторного русла для воды, мелко- и крупномолекулярных веществ. Причины повышения проницаемости сосудистых стенок: ацидоз, активация гидролитических ферментов, перерастяжение стенок сосуда, изменение формы клеток эндотелия. Механизмы реализации мембраногенного фактора: ♦ облегчение фильтрации воды из крови в интерстициальное пространство. Этот механизм может быть сбалансирован повышением реабсорбции воды в посткапиллярах в связи с истончением их стенок; ♦ увеличение выхода молекул белка из плазмы крови в межклеточную жидкость ведёт к включению онкотического фактора. Такой механизм лежит в основе развития отёка при воспалении, местных аллергических реакциях, укусах насекомых и змей. МНОГОФАКТОРНОСТЬ В клинической практике, как правило, не встречаются монопатогенетические отёки (развивающиеся на основе только одного из описанных выше патогенетических факторов). В каждом конкретном случае в патогенезе отёка выделяют: 1) инициальный (стартовый, первичный) патогенетический фактор и 2) вторичные патогенетические факторы, включающиеся по ходу развития отёка, особенно при его хроническом течении. Клинические варианты отёков ОТЁКИ ПРИ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ Причина: сердечная недостаточность (состояние, при котором сердце не может адекватно обеспечить потребности органов и тканей в кровоснабжении). Патогенез Инициальный патогенетический фактор - гидродинамический. • Последовательность включения и значимость других, указанных ниже, патогенетических факторов отёка могут быть различными в зависимости от динамики расстройств кровообращения и их последствий. К числу основных относятся: Уменьшение кровотока в сосудах почек. ♦ Причина: снижение величины минутного объёма кровотока. ♦ Механизм реализации: активация системы «ренин-ангиотензинальдостерон», вследствие чего усиливается реабсорбция Na+ в канальцах почек. • Увеличение синтеза АДГ (гидродинамический фактор патогенеза отёка). ♦ Причина: увеличение реабсорбции Na+ в почках. ♦ Механизм реализации: гиперосмия крови (за счёт увеличения концентрации Na+) приводит к активации осморецепторов, усилению синтеза и высвобождения в кровь АДГ. Под влиянием этого гормона в почках увеличивается реабсорбция воды, что приводит к гиперволемии и включению гидродинамического фактора. • Развитие механической лимфатической недостаточности (лимфогенный фактор). ♦ Причина: увеличение центрального венозного давления вследствие ослабления насосной функции сердца. ♦ Механизм реализации: торможение оттока лимфы из лимфатических протоков в венозную систему приводит к развитию механической лимфатической недостаточности (лимфогенный фактор). • Увеличение осмотического давления в тканях (осмотический фактор патогенеза). ♦ Причины: венозный застой и лимфатическая недостаточность, изменение метаболизма в условиях гипоксии. ♦ Механизм реализации: увеличение образования метаболитов и снижение транспорта осмотически активных веществ от тканей приводит к повышению осмотического давления в интерстициальной жидкости и включению осмотического фактора. • Повышение проницаемости сосудистой стенки (мембраногенный фактор). ♦ Причина: перерастяжение сосудов в условиях гиперволемии. ♦ Механизм реализации: облегчение фильтрации воды и повышение выхода белка из крови в интерстициальное пространство. • Развитие печёночной недостаточности (онкотический фактор патогенеза). ♦ Причина: нарушение кровоснабжения печени. ♦ Механизмы реализации: расстройства энергетического, субстратного и кислородного обеспечения синтеза белка в гепатоцитах приводит к развитию гипоальбуминемии и включению онкотического фактора. Таким образом, развитие отёка при сердечной недостаточности является результатом сочетанного и взаимопотенцирующего действия всех патогенетических факторов: гидродинамического, осмотического, онкотического, мембраногенного и лимфогенного. ОТЁК ЛЁГКИХ Как правило, отёк лёгких развивается весьма быстро. В связи с этим он чреват острой общей гипоксией и существенными расстройствами КЩР. Причины • Острая сердечная недостаточность (левожелудочковая или общая). • Токсичные вещества, повышающие проницаемость стенок сосудов лёгких (например, фосген, фосфорорганические соединения, угарный газ, чистый кислород под высоким давлением). Механизм развития • Механизм развития отёка лёгких при сердечной недостаточности. ♦ Инициальный и основной патогенетический фактор - гемодинамический. При снижении сократительной функции миокарда левого желудочка кровь застаивается в сосудах малого круга кровообращения. При увеличении давления выше 25-30 мм рт.ст. вода начинает поступать в межклеточное пространство лёгких (развивается интерстициальный отёк). ♦ При накоплении в интерстиции большого количества отёчной жидкости она проникает между клетками эпителия альвеол, заполняя полости последних (развивается альвеолярный отёк). В связи с этим нарушается газообмен в лёгких, развиваются дыхательная гипоксия и ацидоз. • Отёк лёгких при действии токсичных веществ. Инициальный и основной патогенетический фактор - мембраногенный. Под воздействием чистого кислорода или токсичных веществ увеличивается проницаемость стенок сосудов и изменяется форма эндотелия капилляров малого круга кровообращения. ПОЧЕЧНЫЕ ОТЁКИ Заболевания почек часто сопровождаются развитием отёчного синдрома. Патогенетические звенья образования отёков различны при нефритическом и нефротическом синдромах. Патогенная роль отёков • Механическое сдавление тканей. ♦ Обусловливает нарушение крово- и лимфооттока в результате сдавления сосудов. ♦ Вызывает болевые ощущения в связи с растяжением и смещением участков тканей и расположенных в них нервных окончаний. • Нарушение обмена веществ между кровью и клетками с развитием различных дистрофий. • Избыточный рост клеточных и неклеточных элементов соединительной ткани в зоне отёка с развитием склероза. • Частое развитие инфекций в отёчной ткани. Механизм: подавление активности иммунных механизмов и факторов неспецифической защиты системы ИБН в условиях гипоксии и нарушения метаболизма. • Нервно-психические расстройства (при отёке мозга). • Расстройства КЩР вследствие образования избытка кислых продуктов анаэробного гликолиза при гипоксии. • Нарушение функций жизненно важных органов, чреватых смертью пациента. Так, отёк мозга, лёгких, почек, гидроперикардиум, гидроторакс могут привести к смерти больного. Адаптивная роль отёков Адаптивное значение отдельных реакций и процессов, наблюдающихся при развитии отёков, состоит в следующем. • Уменьшение содержания в крови веществ, оказывающих патогенное действие на ткани, в связи с их транспортом из сосудов в отёч- ную жидкость (например, продуктов нормального и нарушенного метаболизма, токсинов при почечных и печёночном отёках). • Снижение концентрации в отёчной ткани токсичных веществ, повреждающих клетки (например, при аллергических, воспалительных, токсических отёках) в результате разбавления токсичных веществ отёчной жидкостью. • Предотвращение распространения токсичных веществ по организму из зоны повреждения. Отёчная жидкость сдавливает лимфатические и венозные сосуды, снижая тем самым степень распространения с кровью по ткани, органу и организму патогенных агентов: токсинов, продуктов метаболизма, микроорганизмов. КЛАССИФИКАЦИЯ Гипоксии классифицируют с учётом этиологии, выраженности расстройств, скорости развития и длительности. • По этиологии выделяют две группы гипоксических состояний: ♦ экзогенные гипоксии (нормо- и гипобарическая); ♦ эндогенные гипоксии (тканевая, дыхательная, субстратная, сердечно-сосудистая, перегрузочная, кровяная). • По критерию выраженности расстройств жизнедеятельности различают лёгкую, среднюю (умеренную), тяжёлую и критическую (летальную) гипоксии. • По скорости возникновения и длительности выделяют несколько разновидностей гипоксии: ♦ Молниеносную (острейшую) гипоксию. Развивается в течение нескольких секунд (например, при разгерметизации летательных аппаратов на высоте более 9 000 м или в результате быстрой массивной потери крови). ♦ Острую гипоксию. Развивается в течение первого часа после воздействия причины гипоксии (например, в результате острой кровопотери или острой дыхательной недостаточности). ♦ Подострую гипоксию. Формируется в течение одних суток (например, при попадании в организм нитратов, окислов азота, бензола). ♦ Хроническую гипоксию. Развивается и длится более чем несколько суток (недели, месяцы, годы), например, при хронической анемии, сердечной или дыхательной недостаточности. Этиология Причина экзогенных гипоксий - недостаточное поступление кислорода с вдыхаемым воздухом. • Нормобарическая экзогенная гипоксия. Вызвана ограничением поступления в организм кислорода с воздухом в условиях нормального барометрического давления при: ♦ Нахождении людей в небольшом и недостаточно вентилируемом пространстве (например, в шахте, колодце, лифте). ♦ При нарушениях регенерации воздуха или подачи кислородной смеси для дыхания в летательных и глубинных аппаратах, автономных костюмах (космонавтов, лётчиков, водолазов, спасателей, пожарников). ♦ При несоблюдении методики ИВЛ. • Гипобарическая экзогенная гипоксия. Вызвана снижением барометрического давления при подъёме на высоту (более 3000-3500 м, где pO2 воздуха ниже 100 мм рт.ст.) или в барокамере. В этих условиях возможно развитие либо горной, либо высотной, либо декомпрессионной болезни. ♦ Горная болезнь возникает при подъёме в горы, где организм подвергается постепенному уменьшению барометрического давления и pO2 во вдыхаемом воздухе, а также охлаждению и повышенной инсоляции. ♦ Высотная болезнь развивается у людей, поднятых на большую высоту в открытых летательных аппаратах, а также при снижении давления в барокамере. В этих случаях на организм действует относительно быстрое снижение барометрического давления и pO2 во вдыхаемом воздухе. ♦ Декомпрессионная болезнь наблюдается при резком снижении барометрического давления (например, в результате разгерметизации летательных аппаратов на высоте более 9 000 м). Эндогенные типы гипоксии
|
|||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-07-11; просмотров: 192; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.118.184.237 (0.389 с.) |
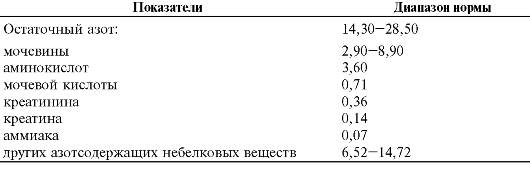 ле мочевины) и выводится почками и потовыми железами. При почечной недостаточности большое количество мочевины удаляется из организма через кишечник, где она подвергается катаболизму кишечной флорой с образованием внеклеточного аммиака. Креатин и креатинин. Уровни креатина и креатинина в крови и моче, как правило, существенно меняются при почечной недостаточности, гипотрофии мышц, миозитах и миастении, длительном голодании, СД.
ле мочевины) и выводится почками и потовыми железами. При почечной недостаточности большое количество мочевины удаляется из организма через кишечник, где она подвергается катаболизму кишечной флорой с образованием внеклеточного аммиака. Креатин и креатинин. Уровни креатина и креатинина в крови и моче, как правило, существенно меняются при почечной недостаточности, гипотрофии мышц, миозитах и миастении, длительном голодании, СД.


