Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Перечислим основные операции, используемые большинством гинекологов при лечении опущений и выпадений половых органов.
1. Передняя кольпоррафия – пластическая операция на передней стенке влагалища, которая заключается в выкраивании и иссечении лоскута из излишков ткани передней стенки влагалища. Необходимо выделить фасцию передней стенки влагалища и ушить ее отдельными швами. При наличии цистоцеле (дивертикул мочевого пузыря) вскрывают фасцию мочевого пузыря и ушивают ее в виде дубликатуры (рис. 18.11). Передняя кольпоррафия показана при опущении передней стенки влагалища и (или) цистоцеле. 2. Кольпоперинеолеваторопластика – операция направлена на укрепление тазового дна. Она выполняется как основное пособие или как дополнительная операция при всех видах хирургических вмешательств по поводу опущения и выпадения половых органов. Суть операции – в удалении из задней стенки влагалища излишка ткани и восстановлении мышечно–фасциальной структуры промежности и тазового дна. Особое внимание при выполнении этой операции необходимо обращать на выделение леваторов (m. levator ani) и их сшивание друг с другом. При выраженном ректоцеле, дивертикуле прямой кишки необходимо провести ушивание фасции прямой кишки и фасции задней стенки влагалища погружными швами (рис. 18.12). 3. Манчестерская операция – рекомендуется при опущении и неполном выпадении матки, особенно при удлинении ее шейки и наличии цистоцеле. Операция направлена на укрепление фиксирующего аппарата матки – кардинальных связок за счет сшивания их между собой, транспозиции. Манчестерская операция включает несколько этапов: ампутацию элонгированной шейки матки и укорочение кардинальных связок, переднюю кольпоррафию и кольпоперинеолеваторопластику. Ампутация шейки матки, выполняемая при манчестерской операции, не исключает в будущем беременности, но роды через естественные родовые пути после данной операции не рекомендуются. 4. Влагалищная экстирпация матки заключается в удалении последней вагинальным доступом, при этом также выполняются передняя кольпоррафия и кольпоперинеолеваторопластика (рис. 18.13). К недостаткам влагалищной экстирпации матки при ее выпадении относятся возможность рецидива в виде энтероцеле, прекращение менструальной и репродуктивной функций у больных репродуктивного возраста, нарушение архитектоники малого таза, возможность прогрессирования нарушений функции соседних органов (мочевого пузыря, прямой кишки). Влагалищная экстирпация матки рекомендуется пациенткам пожилого возраста, не живущим половой жизнью.
5. Двухэтапная комбинированная операция в модификации В.И. Краснопольского и соавт. (1997), заключающаяся в укреплении крестцовоматочных связок апоневротическими лоскутами, выкроенными из апоневроза наружной косой мышцы живота (проведенными экстраперитонеально) в сочетании с кольпоперинеолеваторопластикой. Данная методика универсальна – ее можно применять при сохраненной матке, при рецидивах пролапса культи шейки матки и влагалища, в сочетании с ампутацией и экстирпацией матки. В настоящее время данная операция осуществляется лапароскопическим доступом с использованием синтетических материалов вместо апоневротических лоскутов. 6. Кольпопексия (фиксация купола влагалища). Кольпопексию выполняют женщинам, ведущим половую жизнь. Операция может выполняться различными доступами. При влагалищном доступе купол влагалища фиксируется к крестцово–остистой связке (обычно справа). При лапароскопическом или абдоминальном доступе купол влагалища с помощью синтетической сетки фиксируется к передней продольной связке крестца (промонтофиксация, или сакропексия). Подобная операция может быть выполнена как после экстирпации матки, так и после надвлагалищной ее ампутации (фиксируется купол влагалища или культя шейки матки). 7. Операции ушивания (облитерации) влагалища (операции Лефора–Нейгебауэра, Лабгардта) нефизиологичны, исключают возможность половой жизни, развиваются также рецидивы заболевания. Эти операции выполняют только в старческом возрасте при полном выпадении матки (если нет патологии шейки матки и эндометрия) или купола влагалища. К данным операциям прибегают крайне редко. 8. Вагинальная экстраперитонеальная кольпопексия (операция TVM – transvaginal mesh) – система полного восстановления поврежденной тазовой фасции с помощью синтетического протеза. Предложено множество различных сетчатых протезов, наиболее универсальна и удобна в применении система восстановления тазового дна Gynecare prolift (рис. 18.14). Данная система полностью устраняет все анатомические дефекты тазового дна по стандартизированной методике. В зависимости от локализации дефекта процедура может быть выполнена в виде реконструкции переднего или заднего отделов или полного восстановления тазового дна.
Для пластики цистоцеле используется трансобтураторный доступ с фиксацией свободных частей протеза за дистальную и проксимальную части сухожильной дуги фасции таза (arcus tendineus). Задняя стенка влагалища укрепляется протезом, проведенным через сакроспинальные связки. Располагаясь под фасцией, сетчатый протез дублирует контур влагалищной трубки, надежно устраняя выпадение, не меняя направление вектора физиологического смещения влагалища (рис. 18.15). Преимущества данной методики в универсальности ее применения, включая рецидивные формы выпадения у ранее оперированных больных, пациенток с экстрагенитальной патологией. При этом операция может быть проведена в сочетании с гистерэктомией, ампутацией шейки матки или с сохранением матки.
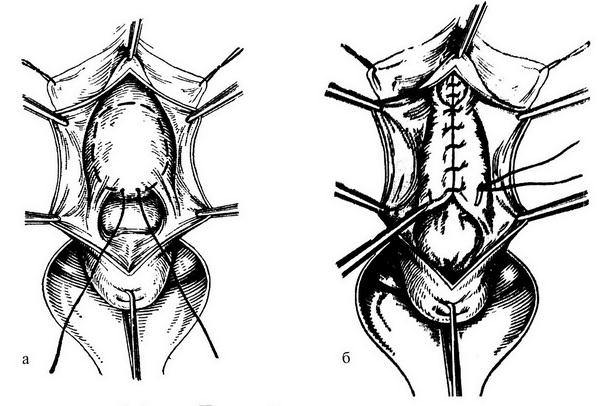
Рис. 18.11. Этапы передней кольпоррафии: а – ушивание фасции мочевого пузыря наложением кисетного шва и б – 2–го этажа узловых швов; в – ушивание влагалища узловыми швами
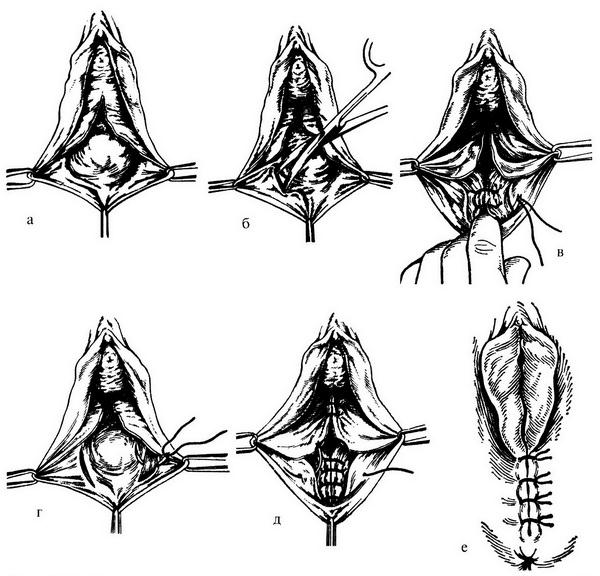
Рис. 18.12. Этапы кольпоперинеолеваторопластики: а – отсепаровка слизистой оболочки задней стенки влагалища; б – отсепаровка и выделение мышцы, поднимающей задний проход; в–д – наложение швов на m. levator ani; е – ушивание кожи промежности
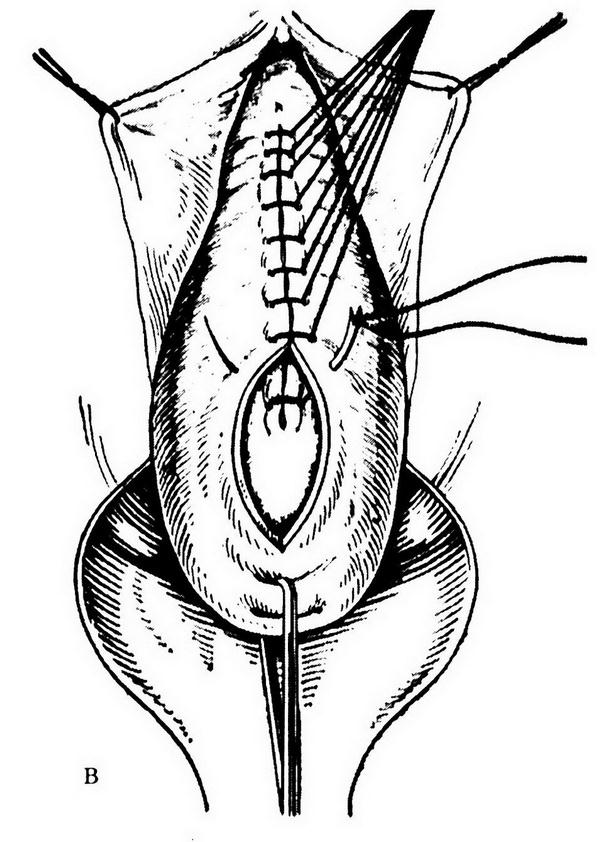
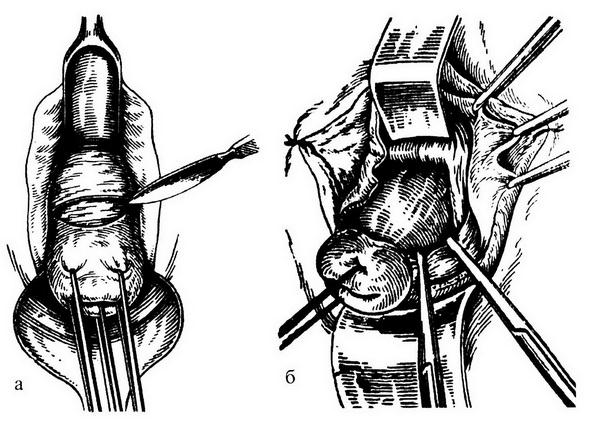
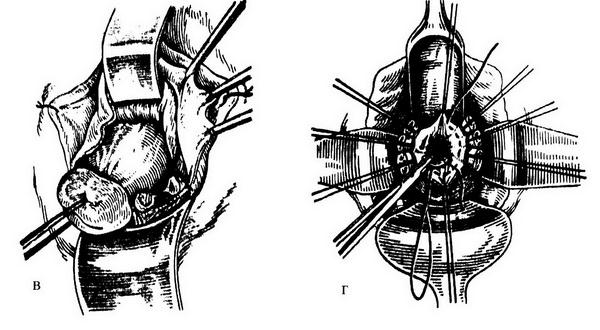
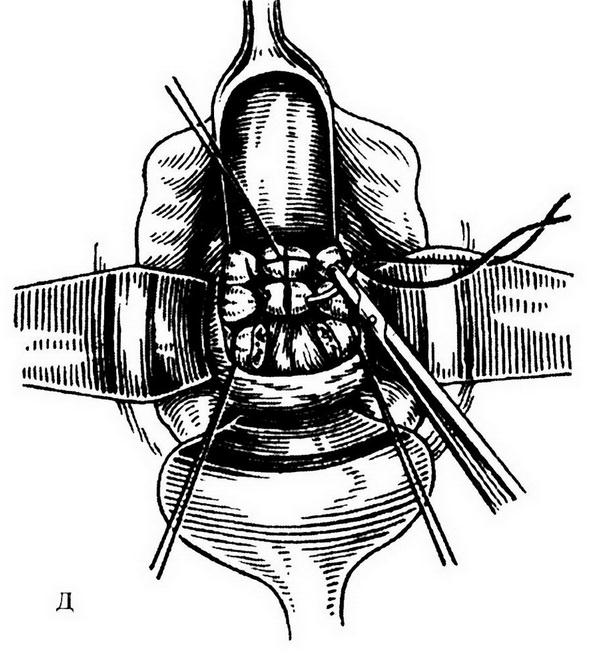
Рис. 18.13. Этапы влагалищной экстирпации матки: а – циркулярный разрез стенки влагалища; б, в – рассечение и лигирование кардинальных связок и сосудистых пучков; г – ушивание брюшины таза кисетным швом; д – сшивание культей кардинальных связок и культей придатков матки между собой
Рис. 18.14. Сетчатый протез Gynecare prolift
Рис. 18.15. Схема установки протеза: 1 – передняя часть протеза, установленная под мочевым пузырем; 2 – купол влагалища; 3 – задняя часть протеза, установленная над стенкой прямой кишки; 4, 5 – лоскуты протеза, выведенные через обтураторное отверстие в области паховых складок; 6 – в области ягодиц
Недержание мочи
Недержание мочи (непроизвольное мочеиспускание) – патологическое состояние, при котором утрачен волевой контроль акта мочеиспускания. Данная патология представляет собой социальную и медико–гигиеническую проблему. Недержание мочи – заболевание, которое возникает как в молодом, так и в старческом возрасте и не зависит от условий жизни, характера работы или этнической принадлежности пациентки. По данным европейской и американской статистики, около 45% женского населения в возрасте 40–60 лет в той или иной степени отмечают симптомы непроизвольной потери мочи. Согласно отечественным исследованиям, симптомы недержания мочи встречаются у 38,6% российских женщин. Нормальное функционирование мочевого пузыря возможно только при сохранении иннервации и координированной работе тазового дна. При наполнении мочевого пузыря возрастает сопротивление в зоне внутреннего отверстия мочеиспускательного канала. Детрузор при этом остается расслабленным. Когда объем мочи достигает некоторой пороговой величины, от рецепторов растяжения в головной мозг поступают импульсы, запускающие мочеиспускательный рефлекс. При этом возникает рефлекторное сокращение детрузора. В головном мозге находится мочеиспускательный центр, связанный с мозжечком. Мозжечок координирует расслабление мышц тазового дна, а также амплитуду и частоту сокращений детрузора во время мочеиспускания. Сигнал из мочеиспускательного центра поступает в головной мозг и передается в соответствующий центр, расположенный в крестцовых сегментах спинного мозга, а оттуда – к детрузору. Этот процесс контролируется корой головного мозга, оказывающей на центр мочеиспускания тормозные влияния.
Таким образом, процесс мочеиспускания в норме является произвольным актом. Полное опорожнение мочевого пузыря происходит за счет длительного сокращения детрузора при одновременном расслаблении тазового дна и мочеиспускательного канала. На удержание мочи влияют различные внешние и внутренние факторы. Внешние факторы – мышцы тазового дна, которые сокращаются при повышении внутрибрюшного давления, сжимая мочеиспускательный канал и предотвращая непроизвольное выделение мочи. При ослаблении висцеральной фасции таза и мышц тазового дна исчезает создаваемая ими опора для мочевого пузыря, появляется патологическая подвижность шейки мочевого пузыря и мочеиспускательного канала. Это приводит к недержанию мочи при напряжении. Внутренние факторы – мышечная оболочка мочеиспускательного канала, сфинктеры мочевого пузыря и мочеиспускательного канала, складчатость слизистой оболочки, наличие α–адренорецепторов в мышечной оболочке мочеиспускательного канала. Недостаточность внутренних факторов возникает при пороках развития, дефиците эстрогенов и нарушениях иннервации, а также после травм и как осложнение некоторых урологических операций. Различают несколько видов недержания мочи у женщин. Наиболее распространенные – стрессовое недержание мочи и нестабильность мочевого пузыря (гиперактивный мочевой пузырь). Для диагностики и лечения наиболее трудны случаи со сложными (в сочетании с пролапсом половые органы) и комбинированными (сочетание нескольких видов недержания мочи) формами недержания мочи. Стрессовое недержание мочи (недержание мочи при напряжении – НМПН) – неконтролируемая потеря мочи при физическом усилии (кашель, смех, натуживание, занятия спортом и т.п.), когда давление в мочевом пузыре превышает давление закрытия уретры. Стрессовое недержание может быть обусловлено дислокацией и ослаблением связочного аппарата неизмененного мочеиспускательного канала и уретровезикального сегмента, а также недостаточностью сфинктера уретры.
Клиническая картина.
Основная жалоба – на непроизвольное истечение мочи при нагрузке без позыва на мочеиспускание. Интенсивность потери мочи зависит от степени поражения сфинктерного аппарата.
Диагностика
состоит в установлении типа недержания мочи, выраженности патологического процесса, оценке функционального состояния нижних мочевыводящих путей, выявлении возможных причин возникновения недержания мочи и выборе метода коррекции. В период перименопаузы частота недержания мочи несколько возрастает. Пациенток с недержанием мочи обследуют в три этапа. 1–й этап – клиническое обследование. Наиболее часто стрессовое недержание мочи встречается у больных с опущением и выпадением половых органов, поэтому больную следует осмотреть в гинекологическом кресле (возможность выявить пролапс половых органов, оценить подвижность шейки мочевого пузыря при кашлевой пробе или натуживании, состояние кожных покровов промежности и слизистой оболочки влагалища); при выраженных формах недержания мочи кожные покровы промежности раздражены, гиперемированы, иногда с участками мацерации. При сборе анамнеза выясняют факторы риска: среди них – количество и течение родов (крупный плод, травмы промежности), большая физическая нагрузка, ожирение, варикозная болезнь, спланхноптоз, соматическая патология, сопровождающаяся повышением внутрибрюшного давления (хронический кашель, запор), предшествующие хирургические вмешательства на органах малого таза. Лабораторные методы обследования включают клинический анализ мочи и посев мочи на микрофлору. Больной рекомендуется вести дневник мочеиспускания в течение 3–.5 дней, отмечая количество выделенной мочи за одно мочеиспускание, частоту мочеиспускания за сутки, все эпизоды недержания мочи, количество используемых прокладок и физическую активность. Такой дневник позволяет оценить мочеиспускание в привычной для больной обстановке. Для дифференциальной диагностики стрессового недержания мочи и гиперактивного мочевого пузыря необходимо использовать специализированный вопросник и таблицу рабочих диагнозов (табл. 18.1).
Таблица 18.1. Перечень рабочих диагнозов для дифференциальной диагностики
2–й этап – УЗИ; проводится не только для исключения или подтверждения наличия патологии половых органов, но и для исследования уретровезикального сегмента, а также состояния уретры у больных со стрессовым недержанием мочи. Рекомендуется также УЗИ почек.
При абдоминальном сканировании оценивают объем, форму мочевого пузыря,о количество остаточной мочи, исключают патологию мочевого пузыря (дивертикулы, камни, опухоли).
Рис. 18.16. Вагинальные конусы и шары для укрепления тазового дна
3–й этап – комбинированное уродинамическое исследование (КУДИ) – инструментальный метод исследования с помощью специальной аппаратуры, который позволяет диагностировать тип недержания мочи. Особенно КУДИ показано при подозрении на комбинированные расстройства, когда необходимо определить преобладающий тип недержания мочи.
Показаниями для обязательного КУДИ являются: 1. отсутствие эффекта от проводимой терапии 2. рецидив недержания мочи после лечения 3. несовпадение клинических симптомов и результатов исследований.
КУДИ позволяет выработать правильную лечебную тактику и избежать неоправданных хирургических вмешательств.
Лечение.
Для лечения стрессового недержания мочи предложены многочисленные методы, которые объединены в группы: консервативные, медикаментозные, хирургические.
Консервативные и медикаментозные методы: 1. упражнения для укрепления мышц тазового дна; 2. заместительная гормонотерапия в климактерическом периоде; 3. применение α–симпатомиметиков; 4. пессарии, вагинальные конусы, шары (рис. 18.16); 5. съемные обтураторы уретры.
Хирургические методы. Из всех из вестных оперативных методик коррекции недержания мочи при напряжении наиболее эффективными оказались слинговые операции. Слинговые (петлевые) операции заключаются в наложении петли вокруг шейки мочевого пузыря. При этом предпочтение отдается малоинвазивным вмешательствам с использованием свободно располагающихся синтетических петель (TVT, TVT–O, TVT SECUR). Наиболее распространенной и миниинвазивной слинговой операцией является трансобтураторная уретровезикопексия свободной синтетической петлей (Transobturator vaginal tape – TVT–O). В ходе операции синтетическую петлю из пролена проводят из разреза передней стенки влагалища в зоне средней уретры через запирательное отверстие на внутреннюю поверхность бедра – ретроградно (рис. 18.17, 18.18).
Рис. 18.17. Синтетическая петля для проведения TVT–0
Периуретральные инъекции – малоинвазивный метод лечения недостаточности сфинктера мочевого пузыря, заключающийся во введении в ткани особых веществ, облегчающих закрытие мочеиспускательного канала при повышении внутрибрюшного давления (коллаген, аутожир, тефлон).
Консервативные методы лечения возможны при легкой степени недержания мочи или наличии противопоказаний к хирургическому методу.
Сложности в выборе метода лечения возникают при сочетании недержания мочи с опущением и выпадением половых органов. Пластика передней стенки влагалища как самостоятельный вид операции при цистоцеле и стрессовом недержании мочи неэффективна; ее необходимо сочетать с одним из видов антистрессовых операций. Выбор метода хирургического лечения при пролапсе матки зависит как от возраста пациентки, наличия и характера патологии внутренних половых органов (матки и ее придатков), так и от возможностей хирурга, выполняющего операцию. Могут быть осуществлены различные операции: влагалищная гистерэктомия, вагинальная экстраперитонеальная кольпопексия с использованием синтетических протезов, сакровагинопексия. Но все эти вмешательства необходимо сочетать с одним из видов слинговых (петлевых) операций. Нестабильность детрузора, или гиперактивный мочевой пузырь, проявляется недержанием мочи. При этом у пациенток происходит непроизвольное отхождение мочи при императивном (безотлагательном) позыве на мочеиспускание. Характерными симптомами гиперактивного мочевого пузыря также являются учащенное мочеиспускание и никтурия. Основной метод диагностики гиперактивного мочевого пузыря – уродинамическое исследование. Лечение гиперактивного мочевого пузыря проводится антихолинергическими препаратами – оксибутинин (дриптан), толтеродин (детрузитол), троспия хлорид (спазмекс), солифенацин (везикар), трициклическими антидепрессантами (имипрамин) и тренировкой пузыря. Всем пациенткам в постменопаузе одновременно проводится ЗГТ: свечи с эстриолом (местно) или препараты системного действия – в зависимости от возраста.
Рис. 18.18. Схема установки синтетической петли TVT–0
При безуспешных попытках консервативного лечения необходимо адекватное хирургическое вмешательство для ликвидации стрессового компонента. Комбинированные формы недержания мочи (сочетание нестабильности детрузора или его гиперрефлексии со стрессовым недержанием мочи) представляют сложности при выборе метода лечения. Нестабильность детрузора может быть выявлена также у больных в разные сроки после антистрессовых операций как новое расстройство мочеиспускания.
Глава 19. Генитальные свищи
Свищ (fistula) – искусственный ход, образовавшийся между двумя смежными полыми органами или полыми органами и наружными кожными покровами. Генитальные свищи – одно из наиболее тяжелых заболеваний у женщин, приводящих к полиорганным нарушениям, длительной и стойкой утрате трудоспособности; кроме того, они связаны с тяжелыми моральными и физическими страданиями, способствуют нарушению менструальной и репродуктивной функции, ограничивают социальную активность. Генитальные свищи – патология сложная и многогранная, объединяющая фистулы половых органов и тазовой клетчатки с кишечником, мочевой системой, передней брюшной стенкой. Генитальные свищи являются результатом не только гинекологических и акушерских вмешательств, но и осложнением гнойно–воспалительных заболеваний придатков матки или одним из исходов послеоперационных осложнений. Истинная частота генитальных свищей неизвестна. Это связано с тем, что лечение таких больных осуществляется в различных стационарах (урологических, проктологических, общехирургических, гинекологических). Существует множество классификаций генитальных свищей. На практике гинекологи наиболее часто встречаются с двумя вариантами свищей: кишечно–генитальными и мочеполовыми. Кишечно–генитальные свищи
Кишечно–генитальные свищи, при которых свищевой ход соединяет любой отдел кишечника с половыми органами, составляют 49,3% всех генитальных свищей. Различают прямокишечно–влагалищные, толстокишечновлагалищные, тонкокишечно–влагалищные, промежностно–кишечные, придатково–кишечные и сложные кишечно–генитальные свищи. Наиболее часто кишечно–генитальные свищи бывают травматического происхождения или возникают в результате воспалительных процессов.
|
|||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2021-07-19; просмотров: 103; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.220.140.5 (0.046 с.) |