Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Проведения практическогозанятия №29Стр 1 из 5Следующая ⇒
I. Методический блок Тема: Почечная колика. Травмы мочевыделительной системы. Сестринская помощь №29 Специальность 34.02.01 Сестринское дело Дисциплина: ПМ 02 МДК 02.01.Сестринская помощь пациентам хирургического профиля Курс: I (II) Семестр: 2 (4) Количество часов 4 Учебные цели: Студент должен иметь практический опыт: 1)причины, вызывающие симптом «почечной колики»; 2) что называется диурезом; 3) диурез и его нарушения (полиурия, олигурия, анурия, никтурия); 4) заболевания, сопровождающиеся развитием почечной колики; 5) методы диагностики заболеваний, вызывающих почечную колику; 6) консервативное лечение больного с почечной коликой; 7) острая задержка мочеиспускания, причины ее вызывающие; 8) методы диагностики причин, вызывающих острую задержку мочеиспускания; 9) помощь больному с острой задержкой мочеиспускания; 10) патологические процессы, сопровождающиеся нарушением выведения мочи (заболевания и травмы мочевыводящей системы); 11) методы лечения патологических процессов, сопровождающихся нарушением выведения мочи; 12) принципы лечения больных с мочекаменной болезнью; 13) организация сестринского процесса у больных с заболеваниями мочевыделительной системы.
Студент должен знать:
1) заболеваниях мочевыделительной системы, сопровождающиеся нарушением мочевыведения; 2) виды нарушения диуреза и их причины; 3) клинические проявления заболеваний мочевыделительной системы; 4) инструментальные методы исследования больных с патологией почек и мочевого пузыря; 5) принципы лечения больных с заболеваниями органов мочевыводящей системы.
Студент должен уметь: 1) оказать доврачебную помощь больному с почечной коликой; 2) оказать доврачебную помощь больному с острой задержкой мочи (выполнить катетеризацию мочевого пузыря); 3) организовать подготовку больного с заболеваниями мочевыделительной системы к операции; 4) организовать консервативное лечение больного с заболеваниями мочевыделительной системы; 5) организовать сестринский уход за больным с заболеваниями мочевыделительной системы. Развивающие цели: - развить клиническое и логическое мышление; - развить самостоятельность; - развить профессиональные навыки;
- развить письменную и устную речь; - развить навыки работы с документацией; - развить чувство инфекционной безопасности; - развить организационные способности; - развить положительные личностные качества; - развить логическое мышление, связав материал данной темы с ранее полученными знаниями. - развить творческий подход к изученному материалу, стимулируя самостоятельный перенос студентом усвоенных знаний в новые ситуации и практическую деятельность медсестры. Воспитательные цели: – прививать студентам любовь к избранной профессии, доброту, чуткость друг к другу и пациенту; – формировать у студентов чувство высокой ответственности при выполнении манипуляций для достижения максимально высоких результатов; – воспитывать самостоятельность Формируемые компетенции: ПК 4.1,4.2,4.4,4.5. ОК 1,2,3,4,5,6,7,8,9, 10,11,12.
План и организационная структура практического занятия
II. ИНФОРМАЦИОННЫЙ БЛОК
ЯЛТИНСКИЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ ИНСТРУКЦИЯ Рентгенологический методы: - Обзорная урография; - Внутривенная экскреторная урография на 6-8-12 мин. - обзорная урограмма с констратированием мочевыделительных путей путем внутривенной инъекции специального контраста; - Восходящая уретеро-пиелография - обзорная урограмма с контрастированием мочевыводящих путей введением контраста ретроградным методом (путем катетеризации мочеточников); Радиоизотпные методы: - радиоизотопная ренография - регистрация с помощью специального оборудования накопления и выделения почками изотопа J131, введенного внутривенно. Другие методы: - Ангиография - р-логическое исследование почечных сосудов с их контрастированием - УЗИ; - КЕ, ЯМРТ
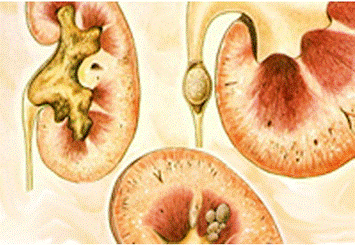
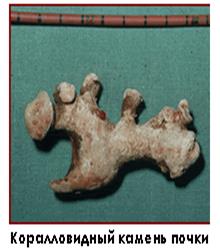
Мочекаменная болезнь. Этиология, клиника, принципы диагностики и лечения
ФОТОГАЛЕРЕЯ
Симптомы мочекаменной болезни
Неотложная урология. ПМП. Гематурия Гематурия – патологический симптом, характеризующийся примесью крови в моче. Этиология. Причины почечных кровотечений (А. Я. Пытель и др., 1973 г.). 1. Патологические изменения в почке, болезни крови и другие процессы. 2. Конгенитальные. Кистозные заболевания пирамид, гипертрофия сосочка, нефроптоз, аномалии. 3. Механические. Травмы, конкременты, гидронефроз. 4. Гемодинамические. Расстройства кровообращения почки (венозная гипертензия, инфаркт, тромбоз, флебит, аневризмы). 5. Гематологические. Нарушения свертывающей системы крови, гемофилия, серповидно-клеточная анемия, др. 6. Рефлекторные. Вазоконстрикторные нарушения, шок. 7. Аллергические. Гломерулонефрит, пурпура. 8. Токсические. Медикаментозные, инфекционные. 9. Воспалительные. Гломерулонефрит (диффузный, очаговый), пиелонефрит. 10. Опухолевые. Доброкачественные новообразования, злокачественные новообразования. 11. Эссенциальные. Клиника. Различают гематурию микро– и макроскопическую. Макроскопическая гематурия может быть трех видов: 1) начальной, когда кровью окрашена только первая порция мочи; 2) конечной, при которой в первой порции мочи визуально примеси крови не обнаруживается, и только последние порции мочи содержат кровь; 3) тотальной, когда моча во всех порциях одинаково окрашена кровью. В случае примеси крови моча становится красного цвет различной интенсивности – от цвета мясных помоев до темно-вишневого. Степень кровопотери не оценивают по окраске мочи, так как содержание 1 мл крови в 1 л мочи уже придает ей красный цвет. Дополнительное диагностическое исследование и дифференциальная диагностика. Определение частоты кровотечения происходит по наличию кровяных сгустков; степени кровопотери – по показателю гемоглобина, точнее – гематокрита. Алая кровь, выделяющаяся с мочой, предполагает продолжающееся кровотечение. Коричневая окраска мочи, обусловленная растворением кровяных сгустков, свидетельствует о прекращении кровотечения. Гнилостный запах указывает на застой мочи и присоединение инфекции. Цвет мочи меняется при приеме различных лекарственных препаратов и пищевых продуктов: от пирамидона моча приобретает розовый цвет, 5-НОК – шафраново-желтый, от ревеня и сенны – коричневый, от пургена при щелочной реакции мочи – малиновый, от фенолфталеина и свеклы – красный, от марены красильной – буровато-красный. Гематурию необходимо отличать от гемоглобинурии – при этом симптоме кровавая окраска мочи объясняется распадом в крови эритроцитов и выделением с мочой гемоглобина, который находится в ней в виде цилиндров. При гемоглобинурии не происходит изменения цвета мочи даже в случае длительного ее стояния, в случае гематурии происходит быстрое оседание эритроцитов на дно сосуда и приобретение нормальной желтоватой окраски верхних слоев мочи. Гемоглобинурия отмечается при переливании несовместимой крови, при отравлении анилином, грибами, бертолетовой солью, карболовой кислотой, длительном охлаждении и обширных ожогах. Присутствие миоглобина в моче придает ей красно-бурую окраску. Миоглобин – белок, имеющий черты, сходные по составу с гемоглобином. Попадает в кровь из размозженных мышц при длительном сдавлении конечностей и в силу небольших размеров легко проникает в мочу. Топическая диагностика основывается на характере сгустков. Червеобразная форма сгустков говорит о том, что кровотечение происходит из верхних отделов мочевых путей и формирование их (сгустков) в мочеточнике. Формирование таких сгустков возможно в просвете уретры после травматически выполненной катетеризации мочевого пузыря у больного с аденомой предстательной железы. Бесформенные сгустки чаще образуются в мочевом пузыре. Для топической диагностики имеют значение боли в поясничной области, которые обусловлены острым нарушением пассажа мочи из почки, образовавшимися сгустками. Дифференцирование новообразования почки от нефролитиаза возможно при сочетании двух симптомов – гематурии и болевого синдрома. При нефролитиазе гематурия возникает в результате травмы уротелия лоханки конкрементом и нарушения целостности форникальных венозных сплетений при резком повышении внутрилоханочного давления, т. е. гематурия при нефролитиазе возникает вслед за приступом боли (почечной колики) после восстановления пассажа мочи по верхним мочевым путям. При опухоли почки гематурия появляется внезапно и может прекратиться самостоятельно, как правило, она безболезненна, но при окклюзии мочеточника сгустками крови боли возникают вслед за гематурией. Окрашенность мочи кровью в первой порции при инициальной гематурии указывает на наличие патологического процесса в уретре. Необходимо отличать гематурию от уретроррагии, которая характеризуется выделением крови из уретры вне акта мочеиспускания. У женщин исключают кровотечение из половых органов, исследуя среднюю порцию мочи при самостоятельном мочеиспускании или мочу, полученную из мочевого пузыря путем катетеризации. Гематурия у женщин, совпадающая по времени с предменструальным периодом, предполагает эндометриоз мочевого пузыря. При терминальной гематурии моча окрашена кровью в последней порции за счет процесса в задней уретре или в мочевом пузыре (острый цистит, простатит, камень, опухоль). Если моча окрашена кровью во всех порциях, то патологический процесс может локализоваться в почке, мочеточнике, мочевом пузыре; наиболее часто причиной тотальной гематурии является опухоль, камень, травма, реже доброкачественная гиперплазия простаты, туберкулез, пиелонефрит, некроз почечных сосочков, нефроптоз, венная почечная гипертензия, гидронефротическая трансформация. Эссенциальная гематурия способствует объединению ряда состояний, при которых неизвестна этиология, патогенез. При постановке диагноза необходимо выяснить условия возникновения гематурии, ее степень, характер и длительность, время ее появления до или после приступа почечной колики, наличие в моче сгустков крови, их форму, наличие или отсутствие боли и дизурии при мочеиспускании. Прекращение гематурии не всегда говорит о том, что наступило выздоровление.
Лечение. Госпитализация является обязательной при выявлении гематурии. Массивное кровотечение с образованием бесформенных сгустков говорит о возможности острой задержки мочи вследствие тампонады мочевого пузыря; имеет место установление уретрального катетера и отмывание мочевого пузыря от сгустков с помощью шприца Жане. Гемостатическая терапия состоит во внутривенном введении этамзилата (2—4 мл одномоментно или капельно), аминокапроновой кислоты (внутривенно 5%-ного раствора препарата на изотоническом растворе хлорида натрия капельно до 100 мл). При гематурии, вызванной применением гепарина, назначают протамин сульфат в\в; 1 мг нейтрализует примерно 85 ЕД гепарина. Острая задержка мочи Острая задержка мочеиспускания – внезапно наступившее отсутствие акта мочеиспускания при переполненном мочевом пузыре и болевом позыве. Этиология. Аденома предстательной железы, рак простаты, склероз шейки мочевого пузыря, инородное тело, камень, разрыв уретры, новообразование нижних мочевых путей; реже – заболевания и повреждения центральной нервной системы (опухоль, травма). ОЗМ рефлекторного характера развивается после операций, у пожилых мужчин после инъекции атропина. Клиника. У больного появляются беспокойства, сильные боли в надлобковой области, мучительные позывы к мочеиспусканию, ощущение распирания внизу живота. Осмотр у больных астенического телосложения позволяет определить симптом шара в надлобковой области. Перкуторно над мочевым пузырем – тупой звук; пальпация болезненна из-за сильного позыва к мочеиспусканию. Диагностика основана на данных анамнеза, осмотре больного. При осмотре важно обратить внимание на то, как больной мочился до ОЗМ, какого цвета была моча, принимал ли он какие-либо препараты, способствующие задержке мочи. Дифференциальная диагностика. Необходимо дифференцировать ОЗМ от анурии, при которой болей нет: так как мочевой пузырь пустой, то в надлобковой области нет резкой болезненности. Не следует забывать о таком виде задержки мочи, как парадоксальная ишурия, при которой мочевой пузырь переполнен, больной не может самостоятельно опорожнить мочевой пузырь, моча непроизвольно выделяется каплями. Если у пациента выпустить мочу уретральным катетером, подтекание мочи на какое-то время прекращается. Лечение. Неотложное мероприятие – срочное опорожнение мочевого пузыря. На догоспитальном этапе это возможно сделать при помощи катетеризации мочевого пузыря эластичным катетером или надлобковой пункцией. Если ОЗМ продолжается более двух суток, оправдано оставление катетера в мочевых путях с назначением профилактической антибактериальной терапии. Противопоказания к катетеризации мочевого пузыря: острый уретрит и эпидидимит, орхит, острый простатит, травма уретры. Трудности катетеризации, признаки уретроррагии, острое воспаление уретры, органов мошонки, предстательной железы, травма уретры, невозможность проведения катетера говорят о необходимости госпитализации в урологическое отделение. Использование металлического катетера на догоспитальном этапе не требуется. Выполнение капиллярной пункции мочевого пузыря происходит только в стационаре. Анурия Анурия – отсутствие мочи в мочевом пузыре. Классификация. Выделяют несколько видов анурии. 1. Аренальная анурия (ренопривная) в случае врожденной аплазии обеих почек; при случайном или преднамеренном удалении обеих почек. 2. Преренальная анурия развивается в результате сниженного сердечного выброса (кардиогенного шока, инфаркта миокарда), системной вазодилатации (сепсиса, анафилаксии), гиповолемии и резкого снижения объема циркулирующей крови (кровопотери, плазмопотери), дегидратации (рвоты, диареи, форсированного диуреза), возникновения третьего пространства (секвестрации жидкости в брюшную полость, подкожную клетчатку). Патогенез: нарушения центральной гемодинамики и циркуляции с резким снижением почечного кровотока инициируют афферентную вазоконстрикцию с перераспределением (шунтированием) почечного кровотока, ишемией коркового слоя и снижением скорости клубочковой фильтрации в почке. При нарастании почечной ишемии преренальная почечная недостаточность может перейти в ренальную за счет ишемического некроза эпителия почечных канальцев. 3. Ренальная анурия вызывается острым канальцевым некрозом, причинами которого могут быть: 1) ишемия почек при длительном пережатии почечных артерий, их тромбозе, длительной артериальной гипотензии; 2) нефротоксические факторы: йодсодержащие рентгеноконтрастные вещества, соли тяжелых металлов (свинца, ртути, меди, бария, мышьяка, золота), антибиотики (аминогликозиды, амфотерицин В), органические растворители (гликоли, дихлорэтан, четыреххлористый углерод), урикурические кризы (внутрипочечная окклюзия канальцев кристаллами мочевой кислоты при подагре, химиотерапии по поводу миело– и лимфолейкозов, при лечении сульфаниламидами); 3) другие причины ренальной анурии – острая и хроническая почечная недостаточность вследствие гломерулонефрита, злокачественной артериальной гипертензии, геморрагической лихорадки с почечным синдромом. 4. Постренальная анурия является острым нарушением оттока мочи из почек в мочевой пузырь – суправезикальной ретенцией мочи, являющейся следствием окклюзии верхних мочевых путей с обеих сторон. Очень часто постренальная анурия происходит в результате мочекаменной болезни, преимущественно в виде камней мочеточника; имеет место внешнее сдавление мочевых путей при ретроперитонеальном фиброзе, раке матки, яичников. Клиника. Раннее возникновение анурии всегда связано с ее причиной: заболеванием или обострением хронической патологии сердечно-сосудистой системы, травмой, приемом случайно или с суицидальной целью неизвестных или опасных лекарств или веществ, обострением уролитиаза, подагры, заболеваний органов малого таза. Выделяют следующие признаки анурии: 1) нарушение водно-электролитного обмена; 2) нарушение кислотно-основного состояния; 3) поражение центральной нервной системы за счет уремической интоксикации; 4) нарастающую азотемию; 5) поражение легких; 6) острые бактериальные и небактериальные воспаления органов. Опасное проявление нарушений водно-электролитного обмена (гиперкалиемии) – повышение уровня калия сыворотки более 5,5 ммоль/л, что наблюдается при катаболических процессах (поступлении калия из некротизированных мышц, гемолизированных эритроцитов, блокаде почечной экскреции). Метаболический гиперхлоремический ацидоз возникает как следствие снижения уровня бикарбонатов крови до 13—15 ммоль/л. Азотемия отражает тяжесть течения анурии, при тяжелой гипергидратации возникает уремический отек легких, проявляющийся прогрессирующей дыхательной недостаточностью. При азотемии возможно развитие язв желудка с кровотечением из них. Диагностика. При малейших подозрениях на анурию больной должен быть госпитализирован. Подозрение возникает после тщательно собранного анамнеза. Выраженный ацидоз с высоким анионным дефицитом развивается вследствие нарушения выделения почками сульфатов и фосфатов, также за счет кетоацидотической (диабетической и алкогольной) комы, интоксикации суррогатами алкоголя (метанолом, этиленгликолем), при шоке, отравлении окисью углерода. Дифференциальная диагностика. Для дифференциальной диагностики с острой задержкой мочи выполняют катетеризацию мочевого пузыря. Идеально – применение катетера с баллоном (№ 14—16, 18 по Шарьеру), которые оставляют в мочевом пузыре для наблюдения за возможным появлением мочи. При определении формы анурии необходимо выяснить, не было ли воздействия нефротоксических факторов, определить наличие хронических заболеваний, являющихся следствием анурии, не было ли эпизодов почечной колики. Осматривая больных, необходимо обратить внимание на наличие свободной жидкости и наличие массивных отеков, а также измерить артериальное давление. Аускультативно можно выявить наличие влажных разнокалиберных хрипов над всей поверхностью легких. Если развивается уремический отек легких, то рентгенологически определяются множественные облаковидные инфильтраты в обоих легких, симптом «бабочки». Ведущая роль в выявлении гиперкалиемии и контроле уровня калия принадлежит биохимическому мониторингу и ЭКГ. Электрокардиография определяет гиперкалиемию по высокому, узкому, заостренному положительному зубцу Т, постепенному укорочению электрической систолы желудочков – интервала QT – с возможным замедлением атриовентрикулярной и внутрижелудочковой проводимости и склонности к синусовой брадикардии. Лечение. На догоспитальном этапе необходимо обеспечить поддержание сердечной деятельности, сосудистого периферического тонуса. При постренальной анурии госпитализация осуществляется в урологическую клинику, при ренальной анурии вследствие отравлений возникает необходимость в экстренном промывании желудка, введении антидотов при точно установленном ядовитом веществе. Почечная колика Почечная колика – острый болевой приступ, вызванный резким нарушением оттока мочи из почки и гемодинамики в ней. Риск возникновения почечной колики в течение жизни составляет 1—10%. Этиология. Камни мочеточника; опухоль, сгустки крови, слизи, гноя внезапно окклюзирующие просвет мочевых путей и нарушающие пассаж мочи. Окклюзия мочеточника, почечной лоханки, приводящая к почечной колике, наблюдается при нефролитиазе, гидронефротической трансформации, туберкулезе, гнойных процессах в почке, новообразованиях почки и мочеточника, дискинезии мочевых путей, нефроптозе. Патогенез. Острая окклюзия верхних мочевых путей, резкое повышение давления в чашечно-лоханочной системе, отек паренхимы, растяжение фиброзной капсулы почки. Боль является следствием гиперактивации барорецепторов чашечно-лоханочной системы и рецепторов фиброзной капсулы, которая по Th1—L1 сегментам спинного мозга передается в виде афферентных импульсов в кору головного мозга, где трансформируется в боль. Клиника. Приступ острых болей в пояснице и боковых отделах живота с выраженной иррадиацией на внутреннюю поверхность бедра, паховую область и половые органы. Почечная колика может возникнуть в любое время суток, приступ возникает внезапно, развивается очень быстро. Боль резкая, распирающая, имеет постоянный и схваткообразный характер. Иррадиация болей зависит от локализации конкремента в мочевых путях, вызвавшего их окклюзию. При камне, вызвавшем окклюзию лоханки, боли иррадиируют в поясницу и подреберье. Конкремент на границе верхней и средней трети мочеточника вызывает иррадиацию боли в нижние отделы живота, в область пупка. При конкременте в области безымянной линии боль иррадиирует в основном по передней поверхности бедра и в надлобковую область. Камень в юкставезикальном отделе мочеточника вызывает иррадиацию болей у мужчин в мошонку, у женщин – в область больших половых губ. При расположении камня в интрамуральном отделе мочеточника возникает дизурия в виде частого, иногда болезненного мочеиспускания, сопровождающегося иррадиацией боли в область уретры у женщин, в уретру и головку полового члена – у мужчин. По мере нарастания боли почечная колика часто сопровождается рвотой, не приносящей облегчения, парезом кишечника, которые возникают почти одновременно. Характер боли (особенно в первые 1,5—2 ч) заставляет больного менять положение тела, любое из которых не приносит облегчения. Больной мечется, иногда наклоняет туловище, удерживая ладонь на пояснице со стороны боли. У детей младшего возраста боль в области пупка сопровождается рвотой. Ребенок плачет, испуган; острый приступ болей длится недолго (15—20 мин), сопровождается повышением температуры тела до 37,2—37,3 °С. Почечная колика с острой болью в пояснице может развиться у беременных женщин в третьем триместре. При почечной колике наблюдается брадикардия или нормокардия, при других заболеваниях, как правило, отмечается тахикардия. На высоте почечной колики отмечается умеренная артериальная гипертензия. Иногда боль вызывает обморочное состояние. Дизурия характерна, но непостоянна. Легко вызывается симптом Пастернацкого (легкое поколачивание по поясничной области). При наличии единственной почки может наступить анурия или олигоурия. Язык обложен белым налетом; живот участвует в акте дыхания. Нередко при почечной колике наблюдаются симптомы, характерные для острых заболеваний органов брюшной полости: могут появиться симптомы раздражения брюшины (симптом Щеткина—Блюмберга, Ровзинга). Более чем в половине случаев почечная колика сопровождается повышением температуры тела, что вызвано пиеловенозным рефлюксом в результате проникновения мочи в ток крови. Длительность приступа почечной колики колеблется от нескольких минут до нескольких часов. Диагностика. Распознавание ПК основано на данных анамнеза (наличии мочекаменной болезни или других заболеваний, в патогенезе которых возможно развитие острой обструкции верхних мочевых путей), клиники заболевания, на физикальном осмотре, ультразвуковом исследовании почек и мочевых путей, радиоизотопных и рентгенологических методов исследования. Пальпаторно удается определить увеличение и болезненность почки. При почечной колике, которая обусловлена преимущественно окклюзией верхних мочевых путей, состав мочи на высоте почечной колики всегда бывает нормальным, поскольку практически исследуется моча здоровой контралатеральной почки. После купирования почечной колики в моче обнаруживаются следующие изменения: протеинурия (как правило, незначительная), эритроцитурия (свежие неизмененные эритроциты), лейкоцитурия, макрогематурия. Если гематурия появляется после почечной колики, то это указывает на наличие камня лоханки или мочеточника; если гематурия возникла в самом начале почечной колики, и затем приступ боли резко усилился, то это говорит об опухолевом процессе в почке, лоханке, мочеточнике, в таком случае колика обусловлена окклюзией верхних дыхательных путей сгустками крови. Отмечается умеренное повышение мочевины в крови. В анализе периферической крови возможно умеренное повышение количества лейкоцитов. УЗИ – идеальное первичное обследование. В серо-шкальном режиме выявляет камни в лоханочно-мочеточниковом сегменте и интрамуральном отделе мочеточника. Трансректальное и трансвагинальное УЗИ позволяет визуализировать конкременты в юкставезикальном отделе мочеточника. УЗИ легко выявляет пиелоэктазию. Экскреторная урография и хромоцистоскопия выявляют нарушение функции почки и эвакуации мочи. Своевременное выделение в течение 3—5-минутного введения внутривенно 0,4%-ного раствора индигокармина в количестве 5 мл позволяет отказаться от предполагаемого диагноза почечной колики. Обзорный рентгеновский снимок выявляет тени рентгенопозитивных камней. Диагностические трудности возникают при выявлении невидимых мочекислых конкрементов, которые позволяет решить компьютерная томография. Экскреторная урография особенно показана в тех случаях, когда возникает необходимость оперативного вмешательства (конкремент больших размеров, сомнения в наличии контралатеральной почки, ее функциональной способности). При экскреторной урограмме отсутствует контраст в почке на стороне поражения, на нефрограмме хорошо выражена белая почка. Дифференциальная диагностика. Почечную колику нужно дифференцировать от острого холецистита при локализации боли в правом подреберье. Для печеночной колики характерна иррадиация болей в область соска правой молочной железы, в правую лопатку, плечо, шею; они усиливаются при вдохе и при пальпации области желчного пузыря, легком поколачивании по правой реберной дуге, чего не наблюдается при почечной колике. При печеночной колике выявляется френикус-симптом, в правом подреберье определяется ригидность мышц передней брюшной стенки и иногда признаки раздражения брюшины, в то время как при почечной колике эти симптомы отсутствуют. Хромоцистоскопия позволяет дифференцировать заболевания. Дифференцировать почечную колику и острый аппендицит может быть трудно, особенно при ретроцекальном расположении отростка. При остром аппендиците обычно боли возникают в подложечной области (симптом Кохера), а затем локализуются в правой подвздошной области, где пальпаторно определяется ригидность мышц передней брюшной стенки, небольшое вздутие живота, могут появляться симптомы раздражения брюшины. При почечной колике более выражен болевой синдром, более характерна иррадиация болей, в отличие от беспокойного поведения больного при почечной колике больные с острыми процессами в брюшной полости стремятся сохранить неподвижность, принимают вынужденное, щадящее положение в постели. При остром аппендиците рвота появляется спустя длительное время после возникновения болей, при почечной колике эти симптомы появляются практически одновременно. Если при почечной колике нельзя полностью исключить острый аппендицит, то выполняют лапароскопию или даже лапаротомию. При кишечной колике имеет место постоянный характер болей на протяжении приступа, отсутствие длительных интервалов между отдельными схватками, резко выраженный метеоризм. При почечной колике интенсивность болей значительно большая. Могут возникать трудности при дифференциальной диагностике кишечной непроходимости и почечной колике. Такие признаки, как отсутствие стула, неотхождение газов, резкие боли по всему животу, могут на
|
|||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2021-05-12; просмотров: 65; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.222.239.77 (0.058 с.) |