Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Слои подошвенной поверхности пальцев
Кожа утолщена, подкожная клетчатка хорошо развита, образует подушечки, пронизана соединительными волокнами, разделяющими её на ячейки. Клетчатки меньше в области подошвенно-пальцевой складки; в этом слое на боковых сторонах пальцев проходят собственные подошвенные пальцевые сосуды, анастомозирующие между собой, и нервы. Сухожилия проходят в костно-фиброзных каналах, образованных связками и фалангами. Синовиальные влагалища этих сухожилий начинаются на уровне плюснефаланговых суставов, заканчиваются у основания дистальных фаланг, где сухожилия прикрепляются одной общей пластинкой.
СУСТАВЫ СТОПЫ, ARTICULATIONES PEDIS Подтаранный сустав, art. subtalaris, образован задними суставными поверхностями таранной и пяточной костей, представляющими в общем отрезки цилиндрической поверхности. Они окружаются совершенно замкнутой суставной сумкой, подкреплённой вспомогательными связками с боков. Пяточно-кубовидный сустав, art. calcaneocuboidea, вместе с соседним с ним art. talonavicularis описывается также под общим именем поперечного сустава предплюсны, art. tarsi transversa, или сустава Шопа́ра (Chopart). Линия этого сустава проецируется на расстоянии 2,5—3,0 см дистальнее медиальной лодыжки и на 4,0— 4,5 см дистальнее латеральной лодыжки. Если рассматривать общую линию сустава Шопара на разрезе, то она напоминает собой поперечно положенную латинскую букву S (рис. 3.62).
Рис. 3.62. Суставы стопы на косо-горизонтальном срезе. Проксимальная синяя линия соответствует суставу Шопара, дистальная – суставу Лисфранка. 1 — lig. cuneometatarsalia interossea; 2 — articulationes tarsometatarsales (Lisfranci); 3 — os cuneiforme mediale; 4 — art. cuneonavicularis; 5 — os naviculare; 6 — art. talocalcaneonavicularis; 7 — lig. deltoideum; 8 — tibia; 9 — fibula; 10 — syndesmosis tibiofibularis; 11 — art. talocruralis; 12 — art. talocalcanea; 13 — calcaneus; 14 — lig. talocalcaneum interosseum; 15 — art. calcaneocuboidea; 16 — lig. bifurcatum; 17 — os cuboideum; 18 — os cuneiforme laterale. Синяя линия между 6 и 15 — art. tarsi transversa (Chopart).
Кроме связок, укрепляющих art. calcaneocuboidea и art. talonavicularis в отдельности, сустав Шопара имеет ещё общую связку, практически весьма важную. Это раздвоенная связка, lig. bifurcatum, которая начинается на верхнем крае пяточной кости и затем разделяется на две части, из которых одна прикрепляется к заднелатеральному краю ладьевидной кости, а другая — к тыльной поверхности кубовидной кости. Эта короткая, но крепкая связка является «ключом» сустава Шопара, так как только её перерезка приводит к широкому расхождению суставных поверхностей при операции вычленения стопы в названном суставе.
Предплюсне-плюсневые суставы, artt. tarsometatarsales, называемые также в совокупности суставом Лисфранка (Lisfranc), соединяют кости второго ряда предплюсны (три клиновидные и кубовидную) с плюсневыми костями. Клиновидные кости сочленяются с первыми тремя плюсневыми, кубовидная —- с IV и V плюсневыми. Три первых сустава имеют отдельные изолированные суставные сумки, IV и V плюсневые — общую. В целом линия сочленений, входящих в состав лисфранкова сустава, образует дугу с четырёхугольным выступом назад, соответственно основанию II плюсневой кости. Суставная щель проецируется по линии, проходящей кзади от tuberositas ossis metatarsalis V к точке, находящейся на 2,0—2,5 см дистальнее бугристости ладьевидной кости. «Ключом» сустава Лисфранка является lig. cuneometatarsalia interossea mediale. Она идёт от медиальной клиновидной кости к основанию II плюсневой кости. Только после рассечения этой связки сустав широко открывается. Предплюсне-плюсневые суставы подкрепляются тыльными и подошвенными связками, ligg. tarsometatarsalia dorsalia et plantaria. Плюснефаланговые сочленения, articulationes metatarsophalangeae, соединяют головки плюсневых костей и основания проксимальных фаланг пальцев. Суставные щели плюснефаланговых суставов проецируются по линии, проходящей на тыле стопы на 2,0—2,5 см проксимальнее подошвенно-пальцевой складки. Эти суставы, как и сустав Лисфранка, с тыла прикрыты сухожилиями разгибателей пальцев, а со стороны подошвы — костно-фиброзными каналами сухожилий сгибателей пальцев и caput transversum m. adductoris hallucis. Первый плюснефаланговый сустав изнутри укрепляется сухожилием m. abductor hallucis. Движения в суставах в общем такие же, как на кисти в соответствующих сочленениях, но ограничены. Кроме лёгкого отведения пальцев в стороны и обратно существует только тыльное и подошвенное сгибание всех пальцев вместе, причём тыльное сгибание больше, чем подошвенное, в противоположность сгибанию пальцев кисти. ОПЕРАЦИИ НА НИЖНИХ КОНЕЧНОСТЯХ
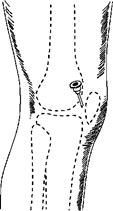
Пункция коленного сустава. Пунктировать коленный сустав можно в 4 точках: в области верхнемедиального, нижнемедиального, верхнелатерального и нижнелатерального углов надколенника. Наиболее часто используется верхнелатеральный доступ (рис. 3.63): точка вкола располагается при этом на 1,5—2,0 см кнаружи и книзу от основания надколенника (здесь проецируется верхнелатеральный заворот коленного сустава, в котором отсутствует хрящевая ткань, а капсула сустава не прикрыта мышцами, т.е. прокол производится только через кожу, подкожную жировую клетчатку и капсулу сустава).
Рис. 3.63. Верхнелатеральная пункция коленного сустава
Иглу вводят перпендикулярно поверхности кожи и ведут за надколенник в горизонтальной плоскости. Обычно глубина вкола иглы - не более 1,5—2,5 см. Это наиболее простой, безопасный и эффективный способ пункции коленного сустава. При невозможности пунктировать сустав в верхнелатеральной точке пункцию можно осуществлять в нижнелатеральной (на 1,5—2,0 см кнаружи и книзу от верхушки надколенника), иглу при этом ведут за надколенник (глубина вкола иглы 1,5—2,5 см). При пункции в нижнемедиальной (на 1,5—2,0 см кнаружи и книзу от верхушки надколенника) и верхнемедиальной точках (на 1,5—2,0 см кнаружи и кверху от основания надколенника) иглу ведут за надколенник к его центру (глубина вкола иглы 1,5— 2,5 см).
Ампутации конечностей Ампутация — операция отсечения дистальной части органа или конечности. Ампутация на уровне сустава носит название экзартикуляции. Выделяют ампутации по первичным показаниям (первичные), по вторичным показаниям (вторичные) и повторные, или реампутации. Первичная ампутация производится в порядке первичной хирургической обработки раны для удаления нежизнеспособной части конечности в ранние сроки — до развития клинических признаков инфекции. Вторичную ампутацию производят тогда, когда консервативные мероприятия и хирургическое лечение неэффективны. Ампутации по вторичным показаниям выполняют в любом периоде лечения при развитии осложнений, угрожающих жизни больного. Реампутации производят после неудовлетворительных результатов ранее произведенных усечений конечности, при порочных культях, препятствующих протезированию, при распространении некроза тканей после ампутации, по поводу гангрены вследствие облитерирующих заболеваний сосудов или прогрессирования анаэробной инфекции. Показания к первичной ампутации: полное или почти полное травматическое отделение конечности; ранения с повреждением главных сосудов, нервов, мягких тканей, с раздроблением кости; обширные открытые повреждения костей и суставов при невозможности вправления и вторичных расстройствах кровообращения; обширные повреждения мягких тканей на протяжении более 2/3 окружности конечности; отморожения и обширные ожоги, граничащие с обугливанием. Ампутация по первичным показаниям должна осуществляться просто и быстро. Уровень ампутации при этом определяется расположением раны, общим состоянием пострадавшего и местными изменениями. Экстренная ампутация выполняется в пределах здоровых тканей и на уровне, который гарантирует спасение жизни пострадавшего и обеспечивает благоприятное послеоперационное течение.
Экстренную ампутацию следует производить как можно дистальнее с целью сохранения длины будущей культи. Следует, однако, иметь в виду, что с развитием новых хирургических технологий, например, микрохирургии, возможно сохранение конечности даже в ситуациях, которые ранее считались абсолютным показанием к ампутации. Уже описано много успешных случаев реплантации кисти после её полного отрыва. Показания к вторичным ампутациям: обширные повреждения мягких тканей с переломами костей, осложненные анаэробной инфекцией; распространенные гнойные осложнения переломов трубчатых костей при безуспешности консервативного лечения; гнойное воспаление суставов при их ранении или переходе воспалительного процесса с эпифизов костей при явлениях интоксикации и сепсиса; повторные аррозионные кровотечения из крупных сосудов при больших гнойных ранах, развивающемся сепсисе и истощении раненого, безуспешности консервативного лечения; омертвение конечности вследствие облитерации или перевязки главных артериальных стволов; отморожения IV степени после некрэктомии или отторжения омертвевших участков. Как видно из приведённого перечня показаний, в каждом из них так или иначе упоминается развитие инфекции. Лишь тогда, когда исчерпаны все возможности борьбы с инфекцией, возникают показания к ампутации. В мирное время ампутации производят наиболее часто в связи с поражением артерий при диабете, атеросклерозе и облитерирующем артериите и в случаях дорожного травматизма. Ампутация конечности слагается из 4 основных моментов: рассечения кожи и других мягких тканей; распиливания костей; обработки раны, перевязки сосудов, отсечения нервов; ушивания раны. По виду рассечения мягких тканей ампутации делятся на круговые и лоскутные. Круговые ампутации применяют на тех отделах конечностей, где кость со всех сторон равномерно окружена мягкими тканями. Круговые ампутации делят на гильотинные, одно-, двух- и трёхмоментные. При гильотинной ампутации все мягкие ткани и кость пересекают в одной плоскости без предварительного оттягивания кожи. Этот способ применяется при анаэробной инфекции. Конечность в этих случаях ампутируют в пределах здоровых тканей, культя остаётся широко открытой для аэрации. При соответствующем лечении сыворотками и антибиотиками в этом случае можно сохранить жизнь раненого. В то же время ясно, что при таком способе заведомо образуется патологическая культя с выступающей из мягких тканей костью, что потребует проведения реампутации.
При одномоментной ампутации кожу и подкожную клетчатку предварительно оттягивают проксимально, после чего одним движением ампутационного ножа рассекают все мягкие ткани. Затем, оттянув насколько возможно проксимально мягкие ткани с помощью ретрактора, перепиливают кость. Этот способ ампутации отличается от гильотинного тем, что кость пересекают не на одном уровне с мягкими тканями, а после их оттягивания. Это создаёт небольшой запас мягких тканей, которого, однако, недостаточно для полноценного укрытия культи. Такая ампутация выполняется при тяжелом состоянии больного, когда он не сможет перенести более сложные способы ампутации. Двухмоментный способ ампутации: сначала рассекают кожу, подкожную клетчатку и фасцию (первый момент), затем по краю сократившейся и оттянутой кожи рассекают все мышцы до кости (второй момент), после чего мышцы оттягивают проксимально и перепиливают кость. Трёхмоментный способ начинают также с рассечения кожи, клетчатки и фасции, вторым моментом является рассечение поверхностно расположенных мышц, которые могут при разрезе сокращаться на значительное расстояние. Третьим моментом рассекают глубокие мышцы по краю сократившихся поверхностных, оттягивают весь массив мягких тканей ретрактором и перепиливают кость (рис. 3.64).
Рис. 3.64. Ампутация бедра трёхмоментным конусно-круговым способом Пирогова:
I — 1-й момент: рассечение кожи; II — 2-й момент: рассечение фасции и мышц по краю сократившейся кожи; III — 3-й момент: рассечение глубокого слоя мышц по краю оттянутых мягких тканей; IV — положение рассеченных тканей: 1 — кость, 2 — надкостница, 3 — мышцы, 4 — кожа, 5— фасция; V — ретрактор
Нетрудно заметить, что число «моментов» относится к рассечению только мягких тканей, перепиливание кости как этап ампутации к этим «моментам» не относится. Принцип двух- и трёхмоментного рассечения мягких тканей при круговой ампутации введен Н. И. Пироговым. Эти способы дают возможность скрыть распил бедренной или плечевой кости в глубине конуса мягких тканей. Рубец кожи при таком конусно-круговом способе ампутации располагается на концевой (опорной для нижней конечности) поверхности культи. Лоскутные способы ампутации в настоящее время более распространены. Чаще их используют при ампутации голени и предплечья. Различают одно- и двухлоскутные ампутации, при которых рана покрывается одним или двумя лоскутами. Лоскуты образуются из кожи и подкожной жировой клетчатки. Если в лоскут включается и фасция, то ампутация называется фасциопластической. В большинстве случаев длинный лоскут должен быть равен по длине 2/3, а по ширине — полному диаметру конечности на уровне ампутации. Короткий лоскут составляет '/3 диаметра, т. е. половину длины длинного лоскута. Благодаря этому кожный рубец культи смещается с торца на неопорную часть культи, что облегчает последующее протезирование. Оптимальным считается такое выкраивание лоскутов, которое позволяет добиться расположения рубца по задней поверхности на культях голени и бедра.
По способу укрытия опила кости различают фасциопластические, миопластические и костно-пластические ампутации. Для верхней конечности наиболее приемлем фасциопластический метод, для нижней конечности — костно-пластический. Начало костно-пластическим ампутациям положил Н.И. Пирогов, который впервые сформировал опорную культю голени за счёт лоскута пяточной кости (рис. 3.65).
Рис. 3.65. Костнопластическая ампутация голени по Пирогову: I — схема операции (заштрихованы удаляемые участки костей); II — линии разрезов мягких тканей; IIIперепиливание пяточной кости; IV— участок пяточного бугра, подготовленный для укрытия опила костей голени; пунктиром показана линия опила костей голени.
Позднее этот принцип был использован при ампутации голени (Бир), бедра (Гритти). Однако эти способы достаточно технически сложны, непременным условием для их использования является хорошее кровоснабжение всех тканей конечности. На практике их применяют относительно редко. По способу обработки костной культи различают периостальный (субпериостальный) и апериостальный методы. При первом из них надкостницу рассекают дистальнее уровня распила кости и отодвигают в проксимальном направлении, чтобы после отпиливания кости прикрыть этой надкостницей опил кости. На практике такой способ можно применить только у детей из-за хорошей эластичности их надкостницы. У взрослых сдвинуть надкостницу без её повреждения практически невозможно, а повреждённые участки надкостницы в последующем становятся местом роста острых костных шипов — остеофитов, что делает культю непригодной для протезирования («порочная» культя). Как правило, в настоящее время применяется апериостальный метод. Он заключается в том, что после циркулярного рассечения надкостницы скальпелем её сдвигают распатором Фарабёфа в дистальном направлении на расстояние не менее 0,5 см. Пилу для перепиливания кости ставят на 2—3 мм дистальнее ровного края пересечённой надкостницы. В результате надкостница не травмируется пилой, а кровоснабжение костной культи остаётся хорошим. Обработка нервов культи при ампутации. После отпиливания кости производят обработку нервов в мягких тканях культи. В настоящее время нервы пересекают лезвием бритвы или острым скальпелем после отодвигания мягких тканей в проксимальном направлении на 5—6 см. При этом не рекомендуется вытягивать нерв. Недопустима перерезка нерва ножницами. В процессе операции должны быть укорочены не только основные нервные стволы, но и крупные кожные нервы. Высокое пересечение нерва является профилактикой врастания неизбежно образующихся невром в соединительнотканный рубец мягких тканей. Если это происходит, возникают сильные боли, иногда фантомные, т.е. в ампутированных фрагментах. В то же время пересечение нерва не должно быть и слишком высоким, поскольку в этом случае может развиться атрофия мышц с образованием трофических язв кожи, контрактур и пр. Обработка сосудов культи. Как правило, ампутации выполняют под жгутом. Это даёт возможность бескровно пересекать все мягкие ткани. В конце операции до снятия жгута в культе перевязывают все крупные сосуды, причем артерии перевязывают двумя лигатурами, дистальная из которых должна быть прошивной: один из концов лигатуры вдевают в иглу, с помощью которой прошивают обе стенки артерии. Такая дополнительная фиксация страхует от соскальзывания лигатуры. В качестве шовного материала многие хирурги предпочитают кетгут, поскольку при использовании шёлка возможно образование лигатурного свища. Концы лигатур отрезают только после снятия жгута. Более мелкие сосуды перевязывают с прошиванием окружающих тканей.
Операции на сосудах нижней конечности
Пункция бедренной артерии по Сельдингеру. Пункцию осуществляют с целью введения в аорту и её ветви катетера, через который можно осуществить контрастирование сосудов, зондировать полости сердца. Вкол иглы внутренним диаметром 1,5 мм осуществляют тотчас ниже паховой связки по проекции бедренной артерии. Через просвет введённой в артерию иглы сначала вводят проводник, затем иглу извлекают и вместо неё на проводник надевают полиэтиленовый катетер наружным диаметром 1,2—1,5 мм. Катетер вместе с проводником продвигают по бедренной артерии, подвздошным артериям в аорту до нужного уровня. Затем проводник удаляют, а к катетеру присоединяют шприц с контрастным веществом. Операции при варикозном расширении вен голени и бедра. При варикозном расширении вен нижней конечности (v. saphena magna и v. saphena parva) из-за недостаточности венозных клапанов кровь застаивается в нижних отделах голени, в результате чего нарушается трофика тканей, развиваются трофические язвы. Этому способствует и недостаточность клапанов перфорантных вен, из-за чего в поверхностные вены происходит сброс крови из глубоких вен. Целью операций является ликвидация кровотока по поверхностным венам (при полной уверенности в проходимости глубоких вен!). Применявшиеся ранее операции по перевязке большой подкожной вены у места её впадения в бедренную (в частности, операция Троянова—Тренделенбурга) оказались недостаточно эффективными. Наиболее радикальной является операция полного удаления большой подкожной вены по Бэбкоку. Принцип метода заключается в удалении вены с помощью введенного в неё специального гибкого стержня с булавовидной головкой на конце через небольшой разрез под паховой связкой до уровня коленного сустава, где также через небольшой разрез производят венесекцию. Проводник выводят через это отверстие, булавовидную головку заменяют на венэкстрактор (металлический конус с острыми краями). Вытягивая экстрактор за проводник у верхнего разреза, удаляют вену из подкожной клетчатки. По тому же принципу удаляют дистальную часть вены на голени. Для ликвидации сброса венозной крови из глубоких вен в поверхностные производят операцию по перевязке перфорантных вен по способу Коккетта (в подкожной клетчатке, т. е. эпифасциально; рис. 3.66) или по способу Линтона (субфасциально, рис. 3.67). В настоящее время операции по перевязке перфорантных вен начали с успехом выполнять с помощью видеоэндоскопической техники.
Рис. 3.66. Эпифасциальная перевязка перфорантных вен по Коккетту.
Рис. 3.67. Субфасциальная перевязка перфорантных вен по Линтону.
ТЕСТЫ для самопроверки К ГЛАВЕ «нижняя КОНЕЧНОСТЬ»
|
|||||||||
|
Последнее изменение этой страницы: 2016-04-07; просмотров: 606; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.218.127.141 (0.035 с.) |