Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
III. Хронический периодонтит в стадии обострения.
7.7.7. Острый периодонтит Острый периодонтит — острое воспаление периодонта. Этиология. Острые гнойные периодонтиты развиваются под действием смешанной флоры, где преобладают стрептококки (преимущественно негемолитический, а также зеленящий и гемолитический), иногда стафилококки и пневмококки. Возможны палочковидные формы (грамположите-льные и грамотрицательные), анаэробная инфекция, которая представлена облигатно-анаэробной инфекцией, неферментирующими грамотрицате-льными бактериями, вейлонеллами, лактобакте-риями, дрожжеподобными грибами. При нелеченых формах верхушечных периодонтитов микробные ассоциации насчитывают 3—7 видов. Крайне редко выделяют чистые культуры. При маргинальном периодонтите, помимо перечисленных микробов, велико число спирохет, актиномице-тов, в том числе пигментообразующих. Патогенез. Острый воспалительный процесс в периодонте первично возникает в результате проникновения инфекции через отверстие в верхуш- ке зуба, реже — через патологический зубодесне-вой карман. Поражение апикальной части перио-донта возможно при воспалительных изменениях пульпы, ее омертвении, когда обильная микрофлора канала зуба распространяется в периодонт через верхушечное отверстие корня. Иногда гнилостное содержимое корневого канала проталкивается в периодонт во время жевания, под давлением пищи. Маргинальный, или краевой, периодонтит развивается вследствие проникновения инфекции через десневой карман при травме, попадании на десну лекарственных веществ, в том числе мышьяковистой пасты. Проникшие в периодонтальную щель микробы размножаются, образуют эндотоксины и вызывают воспаление в тканях периодон-та. Большое значение в развитии первичного острого процесса в периодонте имеют некоторые местные особенности: отсутствие оттока из пуль-повой камеры и канала (наличие невскрытой камеры пульпы, пломбы), микротравма при активной жевательной нагрузке на зуб с пораженной пульпой. Играют роль также общие причины: переохлаждение, перенесенные инфекции и др., но чаще всего первичное воздействие микробов и их токсинов компенсируется различными неспецифическими и специфическими реакциями тканей периодонта и организма в целом. Тогда острого инфекционно-воспалительного процесса не возникает. Повторное, иногда длительное воздействие микробов и их токсинов ведет к сенсибилизации, развиваются антителозависимые и клеточные реакции. Антителозависимые реакции развиваются вследствие иммунокомплексных и 1§Е обусловленных процессов. Клеточные реакции отражают аллергическую реакцию гиперчувствительности замедленного типа. Механизм иммунных реакций, с одной стороны, обусловлен нарушением фагоцитоза, системы комплемента и увеличением полиморфно-ядерных лейкоцитов; с другой, — размножением лимфоцитов и выделением из них лимфокинов, вызывающих деструкцию тканей периодонта и резорбцию близлежащей кости. В периодонте развиваются различные клеточные реакции: хронический фиброзный, гранулирующий или гранулематозный периодонтит. Нарушение защитных реакций и повторные воздействия микробов могут вызывать развитие острого воспалительного процесса в периодонте, который по своей сути является обострением хронического периодонтита. Клинически они нередко бывают первыми симптомами воспаления. Развитие выраженных сосудистых реакций в достаточно замкнутом пространстве периодонта, адекватная ответная защитная реакция организма, как правило, способствуют воспалению с нормергической воспалительной реакцией.
Компенсаторный характер ответной реакции тканей периодонта при первично-остром процес- се и обострении хронического ограничивается развитием гнойника в периодонте. Он может опорожняться через корневой канал, десневой карман при вскрытии околоверхушечного очага или удалении зуба. В отдельных случаях при определенных общих и местных патогенетических условиях гнойный очаг является причиной осложнений одонтогенной инфекции, когда развиваются гнойные заболевания в надкостнице, кости, околочелюстных мягких тканях. Патологическая анатомия. При остром процессе в периодонте появляются основные феномены воспаления — альтерация, экссудация и пролиферация. Для острого периодонтита характерно развитие двух фаз — интоксикации и выраженного экссудативного процесса. В фазе интоксикации происходит миграция различных клеток — макрофагов, мононуклеаров, гранулоцитов и др. — в зону скопления микробов. В фазе экссудативного процесса нарастают воспалительные явления, образуются микроабсцессы, расплавляются ткани периодонта и формируется ограниченный гнойник.
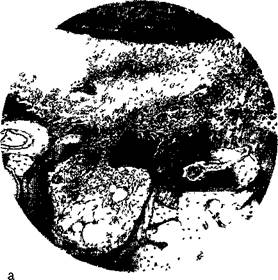
При микроскопическом исследовании в начальной стадии острого периодонтита можно видеть гиперемию, отек и небольшую лейкоцитарную инфильтрацию участка периодонта в окружности верхушки корня. В этот период обнаруживают пе-риваскулярные лимфогистиоцитарные инфильтраты с содержанием единичных полинуклеаров. По мере дальнейшего нарастания воспалительных явлений усиливается лейкоцитарная инфильтрация, захватывая более значительные участки периодонта. Образуются отдельные гнойные очажки — микроабсцессы, расплавляются ткани периодонта. Микроабсцессы соединяются между собой, образуя гнойник. При удалении зуба выявляют лишь отдельные сохранившиеся участки резко гиперемированного периодонта, а на остальном протяжении корень бывает обнажен и покрыт гноем. Острый гнойный процесс в периодонте вызывает изменения тканей, его окружающих (костная ткань стенок альвеолы, периост альвеолярного отростка, околочелюстные мягкие ткани, ткани регионарных лимфатических узлов). Прежде всего изменяется костная ткань альвеолы. В костномозговых пространствах, прилегающих к периодонту и расположенных на значительном протяжении, отмечают отек костного мозга и в различной степени выраженную, иногда диффузную, инфильтрацию его нейтрофильными лейкоцитами. В области кортикальной пластинки альвеолы появляются лакуны, заполненные остеокластами, с преобладанием рассасывания (рис. 7.1, а). В стенках лунки и преимущественно в области ее дна наблюдают перестройку костной ткани. Преимущественное рассасывание кости ведет к расши- 9* т рению отверстий в стенках лунки и вскрытию костномозговых полостей в сторону периодонта. Омертвения костных балок нет (рис. 7.1, б). Таким образом, нарушается ограничение периодонта от кости альвеолы В надкостнице, покрывающей альвеолярный отросток, а иногда и тело челюсти, в прилегающих мягких тканях — десне, околочелюстных тканях — фиксируют признаки реактивного воспаления в виде гиперемии, отека, а воспалительные изменения — также в лимфатическом узле или 2—3 узлах соответственно пораженному периодонту зуба. В них наблюдается воспалительная инфильтрация При остром периодонтите фокус воспаления в виде образования гнойника в основном локализуется в периодонтальнои щели. Воспалительные изменения в кости альвеолы и других тканях имеют реактивный, перифокальный характер И трактовать реактивные воспалительные изменения, особенно в прилежащей к пораженному периодонту кости, как истинное ее воспаление нельзя. Клиническая картина. При остром периодонтите больной указывает на боль в причинном зубе, усиливающуюся при надавливании на него, жевании, а Также при постукивании (перкуссии) по жевательной или режущей его поверхности. Характерно ощущение «вырастания», удлинения зуба. При длительном давлении на зуб боль несколько стихает В дальнейшем болевые ощущения усиливаются, становятся непрерывными или с короткими светлыми промежутками. Нередко они пульсирующие. Тепловое воздействие, принятие больным горизонтального положения, прикосновение к зубу, а также накусывание усиливают болевые ощущения. Боль распространяется по ходу ветвей тройничного нерва.
Общее состояние больного удовлетворительное. При внешнем осмотре изменений, как правило, нет. Наблюдают увеличение и болезненность связанных с пораженным зубом лимфатического узла или узлов. У отдельных больных может быть нерезко выраженный коллатеральный отек соседних с этим зубом околочелюстных мягких тканей Перкуссия его болезненна и в вертикальном, и в горизонтальном направлении Слизистая оболочка десны, альвеолярного отростка, а иногда и переходной складки в проекции корня зуба гипере-мирована и отечна. Пальпация альвеолярного отростка по ходу корня, особенно соответственно отверстию верхушки зуба, болезненна. Иногда при надавливании инструментом на мягкие ткани преддверия рта по ходу корня и переходной складке остается вдавление, свидетельствующее об их отеке. Диагностика основывается на характерной клинической картине и данных обследования. Температурные раздражители, данные электроодонто-метрии указывают на отсутствие реакции пульпы 9*
Рис. 7.1. Острый околоверхушечный периодонтит. а — большое количество остеокластов в лакунах кортикальной пластинки кости; б — расширение отверстий в стенках лунки в результате остеокластического рассасывания, соединение периодонта с рядом костномозговых пространств, омертвления костных балок нет вследствие ее некроза. На рентгенограмме при остром процессе патологических изменений в пе-риодонте можно не выявить или обнаружить расширение периодонтальнои щели, нечеткость кортикальной пластики альвеолы. При обострении хронического процесса возникают изменения, характерные для гранулирующего, гранулематозно-го, редко фиброзного периодонтитов. Изменений крови, как правило, нет, но у некоторых больных возможны лейкоцитоз (до 9—1Ы09/л), умеренный нейтрофилез за счет па-лочкоядерных и сегментоядерных лейкоцитов; СОЭ чаще в пределах нормы. Дифференциальная диагностика. Острый периодонтит дифференцируют от острого пульпита, периостита, остеомиелита челюсти, нагноения корневой кисты, острого одонтогенного гайморита. В отличие от пульпита при остром периодонтите боль бывает постоянной, при диффузном воспалении пульпы — приступообразной. При остром периодонтите в отличие от острого пульпита наблюдаются воспалительные изменения в прилежащей к зубу десне, перкуссия более болезненна. Кроме того, диагностике помогают данные электроодон-тометрии. Дифференциальная диагностика острого периодонтита и острого гнойного периостита челюсти основывается на более выраженных жалобах, лихорадочной реакции, наличии коллатерального воспалительного отека околочелюстных мягких тканей и разлитой инфильтрации по переходной складке челюсти с образованием поднад-костничного гнойника. Перкуссия зуба при периостите челюсти малоболезненна в отличие от острого периодонтита. По таким же, более выраженным общим и местным симптомам проводят дифференциальную диагностику острого периодонтита и острого остеомиелита челюсти. Для острого остеомиелита челюсти характерны воспалительные изменения прилежащих мягких тканей по обе стороны альвеолярного отростка и тела челюсти. При остром периодонтите перкуссия резко болезненна в области одного зуба, при остеомиелите — нескольких зубов. Причем зуб, явившийся источником заболевания, реагирует на перкуссию меньше, чем соседние интактные зубы. Лабораторные данные — лейкоцитоз, СОЭ и др. — позволяют различать эти заболевания.
Гнойный периодонтит следует дифференцировать от нагноения околокорневой кисты. Наличие ограниченного выбухания альвеолярного отростка, иногда отсутствие в центре костной ткани, смещение зубов в отличие от острого периодонтита характеризуют нагноившуюся околокорневую кисту. На рентгенограмме при кисте обнаруживают участок резорбции кости округлой или овальной формы. Острый гнойный периодонтит необходимо дифференцировать от острого одонтогенного воспаления верхнечелюстной пазухи, при котором боль может развиться в одном или нескольких прилежащих к ней зубах. Однако заложенность соответствующей половины носа, гнойные выделения из носового хода, головная боль, общее недомогание характерны для острого воспаления верхнечелюстной пазухи. Нарушение прозрачности верхнечелюстной пазухи, выявляемое на рентгенограмме, позволяет уточнить диагноз. Лечение. Терапия острого верхушечного периодонтита или обострения хронического периодонтита направлена на прекращение воспалительного процесса в периодонте и предотвращение распространения гнойного экссудата в окружающие ткани — надкостницу, околочелюстные мягкие ткани, кость. Лечение преимущественно консервативное и проводится по правилам, изложенным в соответствующем разделе учебника «Терапевтическая стоматология» (2002). Консервативное лечение более эффективно при инфильтрационном или проводниковом обезболивании 1—2 % растворами лидокаина, тримекаина, ультракаина. Более быстрому стиханию воспалительных явлений способствует блокада — введение по типу инфильтрационной анестезии 5—10 мл 0,25— 0,5 % раствора анестетика (лидокаина, тримекаина, ультракаина) с линкомицином в область преддверия рта по ходу альвеолярного отростка соответственно пораженному и 2—3 соседним зубам. Противоотечное действие оказывает введение по переходной складке гомеопатического средства «Траумель» в количестве 2 мл или наружных повязок с мазью этого препарата.
Необходимо иметь в виду, что без оттока экссудата из периодонта (через канал зуба) блокады малоэффективны, часто безрезультатны. Последнее можно сочетать с разрезом по переходной складке до кости, с перфорацией при помощи бора передней стенки кости соответственно околоверхушечному отделу корня. Это показано также при безуспешной консервативной терапии и нарастании воспалительных явлений, когда не представляется возможным удалить зуб в силу каких-то обстоятельств. При неэффективности лечебных мероприятий и нарастании воспалительных явлений_зуб следует удалить. Удаление зуба показано при значительном его разрушении, непроходимости канала или каналов, наличии инородных тел в канале. Как правило, удаление зуба приводит к быстрому стиханию и последующему исчезновению воспалительных явлений. Это можно сочетать с разрезом по переходной складке до кости в области корня зуба, пораженного острым периодонтитом. После удаления зуба при первичном остром процессе не рекомендуется кюретаж лунки, а следует только ее промыть раствором диоксидина, хлоргекседина и его производных, грамицидином. После удаления зуба может усилиться боль, повыситься температура тела, что часто обусловлено травматичностью вмешательства. Однако через 1—2 дня эти явления, особенно при соответствующей противовоспалительной лекарственной терапии, исчезают. Для профилактики осложнений после удаления зуба в зубную альвеолу можно ввести антистафилококковую плазму, промыть ее стрептококковым или стафилококковым бактериофагом, фермента- ми, хлоргексидином, грамицидином, оставить в устье йодоформный тампон, губку с гентамици-ном. Общее лечение острого или обострения хронического периодонтита заключается в назначении внутрь пиразолоновых препаратов — анальгина, амидопирина (по 0,25—0,5 г), фенацетина (по 0,25—0,5 г), ацетилсалициловой кислоты (по 0,25—0,5 г). Эти препараты обладают обезболивающим, противовоспалительным и десенсибилизирующим свойством. Отдельным больным по показаниям назначают сульфаниламидные препараты (стрептоцид, сульфадимезин — по 0,5—1 г каждые 4 ч или сульфа-диметоксин, сульфапиридазин — по 1—2 г в сутки). Вместе с тем микрофлора, как правило, бывает устойчива к сульфаниламидным препаратам. В связи с этим целесообразнее назначать 2—3 пи-розолоновых лекарственных препарата (ацетилса-лициловой~кислоты, анальгина, амидопирина) по Уь таблетки каждого, 3 раза в день. Такое сочетание препаратов дает противовоспалительный, десенсибилизирующий и обезболивающий эффект. У ослабленных пациентов, отягощенных другими заболеваниями, особенно сердечно-сосудистой системы, соединительной ткани, болезнями почек проводят лечение антибиотиками — эритромицином, канамицином, олететрином (по 250 000 ЕД 4—6 раз в сутки), линкомицином, индометаци-ном, вольтареном (по 0,25 г) 3—4 раза в сутки. Зарубежные специалисты после удаления зуба по поводу острого процесса обязательно рекомендуют лечение антибиотиками, считая такую терапию также профилактикой эндокардита, миокардита. После удаления зуба при остром периодонтите, чтобы приостановить развитие воспалительных явлений, целесообразно применять холод (пузырь со льдом на область мягких тканей соответственно зубу в течение 1—2—3 ч). Далее назначают теплые полоскания, соллюкс, а при стихании воспалительных явлений — другие физические методы лечения: УВЧ, флюктуоризацию, электрофорез димедрола, кальция хлорида, протеолитических ферментов, воздействие гелий-неонового и инфракрасного лазера. Исход. При правильном и своевременном консервативном лечении в большинстве случаев острого и обострения хронического периодонтита наступает выздоровление. (Недостаточное лечение острого периодонтита ведет к развитию хронического процесса в периодонте.) Возможно распространение воспалительного процесса из периодонта на надкостницу, костную ткань, околочелюстные мягкие ткани, т.е. могут развиться острый периостит, остеомиелит челюсти, абсцесс, флегмона, лимфаденит, воспаление верхнечелюстной пазухи. Профилактика основывается на санации полости рта, своевременном и правильном лече- нии патологических одонтогенных очагов, функциональной разгрузке зубов при помощи ортопедических методов лечения, а также на проведении гигиенических и оздоровительных мероприятий. 7.7.2. Хронический периодонтит Хронический периодонтит (верхушечный) — хроническое воспаление периодонта, возникающее как переход острого процесса в хронической или формирующееся, минуя острую стадию. Хронический периодонтит встречается чаще, чем острый; значительное число заболеваний, диагностируемых как острый периодонтит, при углубленном обследовании оказывается обострившимся хроническим периодонтитом. Морфологическая и клиническая картина хронических периодонтитов разнообразна. Различают гранулирующий, гранулематозный,и фиброзный периодонтиты. Установлено, что многие случаи хронического гранулирующего и гранулематозно-го периодонтитов связаны с недостаточным эндо-донтическим лечением. Гранулирующий периодонтит. Патологическая анатомия. Микроскопически при этой форме хронического периодонтита в верхушечной части корня зуба обнаруживают значительное утолщение и гиперемию корневой оболочки. Поверхность измененного участка периодонта неровная и представляет собой разрастания вялых грануляций. Микроскопическое исследование тканей околоверхушечной области свидетельствует о разрастании грануляционной ткани в области верхушки корня, постепенно увеличивающемся и распространяющемся на прилежащие отделы периодонта и стенку альвеолы. Увеличение такого очага сопровождается рассасыванием костной ткани в окружности воспалительного очага и замещением костного мозга грануляционной тканью. Одновременно наблюдают резорбцию участков цемента и дентина корня. По периферии воспалительного очага в некоторых участках происходит новообразование костной ткани. Нередко в центральных отделах околоверхушечного очага, особенно при обострении, возникают отдельные очаги гнойного расплавления грануляционной ткани. В результате обострений воспалительного процесса гранулирующий очаг в периодонте постепенно распространяется на новые участки альвеолы, в основном в сторону преддверия рта, что приводит в некоторых случаях к образованию узур в компактной пластинке альвеолярного отростка. Х)тгок_гноя и прорастание грануляций способствуют возникновению свищевого^ хода. Иногда гранулирующий очаг распространяется в прилежащие мягкие тка-
Рис. 7.2. Кожные свищи на лице при гранулирующих периодонтитах. а — в подглазничной области; б — в нижнем отделе щеки. ни, образуя поднадкостничную, подслизистую или подкожную гранулему. После их вскрытия остаются свищи, в том числе на коже лица. Клиническая картина. Гранулирующий периодонтит является наиболее активной формой хронического периодонтита и дает весьма многообразную клиническую картину. Жалобы при гранулирующем периодонтите различны. Чаще больные жалуются на болезненность при приеме твердой и горячей пищи, иногда боль усиливается при давлении. При гранулирующем периодонтите часто бывают обострения различной интенсивности. Активность воспалительного процесса проявляется пе- риодическими болями в зубе при надавливании на него или накусывании. Слизистая оболочка, покрывающая альвеолярный отросток в области верхушки корня зуба с гранулирующим очагом в периодонте, обычно слегка отечна и гиперемирована, при надавливании пинцетом или зондом на десну остается отпечаток инструмента. При вовлечении в патологический процесс прилежащих мягких тканей на слизистой оболочке возникает свищевой ход, который располагается чаще на уровне верхушки пораженного зуба в виде точечного отверстия или маленького участка выбухающих грануляций. Иногда свищевой ход на какое-то время закрывается. Однако при очередном обострении на месте бывшего свища появляются припухание и гиперемия слизистой оболочки, образуется небольшое скопление гноя, изливающегося затем в полость рта. После излечения хронического гранулирующего периодонтита на месте зажившего свища виден небольшой рубец. При прорастании хронического гранулирующего очага из периодонта под надкостницу и в мягкие ткани, окружающие челюсти — подслизистую и подкожную клетчатку, возникает одонтогенная гранулема. II Различают 3 типа одонтогенной гранулемы: под-|| надкостничную, подслизистую и подкожную. Клиническое течение процесса при гранулирующем периодонтите, осложненном одонтогенной гранулемой, более спокойное. Жалоб на боль в зубе или очаге в мягких тканях часто не бывает. При поднадкостничной гранулеме наблюдают выбухание кости альвеолярного отростка, округлой формы, соответственно пораженному зубу. Слизистая оболочка над этим участком чаще не изменена, иногда могут быть небольшие воспалительные явления, которые нарастают при обострении воспалительного процесса. Подслизистая гранулема определяется как ограниченный плотный очаг, расположенный в под-слизистой ткани переходной складки или щеки в непосредственной близости от зуба, явившегося источником инфекции, и связанный с ним при помощи тяжа. Слизистая оболочка над очагом не спаяна. Нередко наблюдают обострение процесса и нагноение подслизистой гранулемы. При этом появляется боль в очаге поражения. Слизистая оболочка спаивается с подлежащими тканями, приобретает ярко-красный цвет. Абсцедирование подслизистого очага и выход содержимого наружу через образовавшийся свищ иногда ведут к обратному развитию обострившегося процесса. Чаще всего свищевой ход рубцуется и клиническая картина подслизистой гранулемы снова принимает спокойное течение.
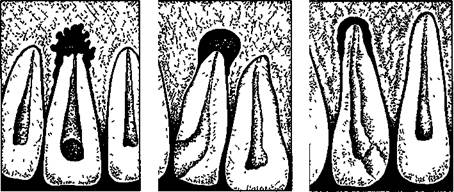
Рис. 7.3. Рентгенологическая картина хронических периодонтитов (схема) а — гранулирующего, б — грану-лематозного, в — фиброзного Для поокожнои гранулемы характерен округлый инфильтрат в подкожной клетчатке, плотный, безболезненный или малоболезненный. От зубной альвеолы к очагу в мягких тканях идет соединительный тяж. Подкожная гранулема может нагнаиваться, создавая картину обострения В таких случаях кожа спаивается с подлежащими тканями, приобретает интенсивно-розовый или красный цвет, появляется участок размягчения. Абсцедиру-ющий очаг вскрывается наружу, прорывая истонченный участок кожи Через образовавшийся свищевой ход содержимое изливается наружу. Локализация таких свищей довольно характерна для процессов, исходящих от определенных зубов (рис 7.2, а, б). Так, кожные свищевые ходы на подбородке возникают при хроническом гранулирующем периодонтите нижних резцов и клыка, а в области щеки и у основания нижней челюсти — нижних больших коренных зубов, в скуловой области — первого верхнего большого коренного зуба, у внутреннего угла глаза — верхнего клыка. Сравнительно редко свищи открываются на коже нижних отделов шеи. Выделения из таких свищевых ходов незначительны. Они серозно-гнойные или кровянисто-гнойные. У некоторых больных из устья свищевого хода выбухают грануляции. Иногда отверстие свищевого хода закрыто кровянистой корочкой. На некоторое время свищ может закрываться. Постепенно в результате Рубцовых изменений тканей в окружности свищевого хода устье свища втягивается и оказывается в воронкообразном углублении кожи Не всегда легко установить связь патологического процесса в области определенного зуба со свищевым ходом на коже Затруднения встречаются, например, при наличии хронических очагов в периодонте у нескольких рядом расположенных зубов. В некоторых случаях при пальпации наружной поверхности альвеолярного отростка или челюсти можно обнаружить плотный рубцовый тяж в области переходной складки на уровне того или иного зуба. Это помогает установить «причинный» зуб. Рентгенография с контрастной массой, введенной через свищевой ход, может подтвердить клиническое предположение. Диагностика основывается на клинической картине и рентгенологических данных. На рентгенограмме при гранулирующем периодонтите обнаруживаются типичные изменения — очаг разрежения костной ткани в области верхушки корня Линия периодонта в этом отделе не видна из-за инфильтрирующего роста грануляционной ткани, приводящего к рассасыванию стенок лунки, а также цемента и дентина корня. Поверхности их становятся неровными. Эту неровность выявляют более отчетливо со стороны костной ткани, в которую из периодонта идут небольшие выросты. Компактную пластинку стенки альвеолы обнаруживают лишь в боковых отделах (рис. 7.3, а). При наличии одонтогенных гранулем в мягких тканях деструктивный очаг у верхушки корня всегда имеет незначительный размер. У больных с маргинальным гранулирующим периодонтитом аналогичные изменения выявляют в краевом периодонте, где происходит резорбция кости как по горизонтали, так и по вертикали. Дифференциальная диагностика. Гранулирующий периодонтит следует дифференцировать от околокорневой кисты, хронического остеомиелита челюстей, свищей лица и шеи, актиномикоза. При гранулирующем периодонтите с поднадкост-ничной гранулемой и околокорневой кисте имеется выбухание альвеолярного отростка. Однако при кисте наблюдают смещение зубов, иногда отсутствует кость в области выбухания и на рентгенограмме имеется очаг резорбции кости значительных размеров с четкими ровными контурами Наличие свища на лице, слизистой оболочке полости рта, гноетечение из него обусловливают сходство гранулирующего периодонтита и ограниченного остеомиелита челюсти. Вместе с тем для одонтогенного остеомиелита челюсти характерна острая стадия болезни, сопровождающаяся симп- томами интоксикации. В хронической стадии на рентгенограмме находят очаги резорбции кости, в центре которых тени-секвестры. Соседние интак-тные зубы становятся подвижными. Свищи на лице и шее при гранулирующем периодонтите могут напоминать бранхиогенные образования. Правильной диагностике способствуют зондирование свища, рентгенография зуба, фис-тулография бранхиогенного свища. Имеют сходство свищи при хроническом гранулирующем периодонтите и актиномикозе лица и шеи. Однако при хроническом периодонтите свищ одиночный, при актиномикозе хвищи располагаются в центре разлитых или отдельных мелких инфильтратов. Исследование отделяемого и нахождение друз актиномицетов при актиномикозе помогают дифференцировать воспалительные заболевания. Туберкулезные очаги, как правило, множественные, не связанные с участком челюсти и зубами. Характерны выделения из них плотных творожистых масс. На месте туберкулезных очагов остаются характерные звездчатой формы рубцы. Микроскопия, цитология и морфологические исследования позволяют установить правильный диагноз. Гранулематозный периодонтит (гранулема) — форма околоверхушечного хронического воспалительного процесса часто развивается из гранулирующего периодонтита и протекает менее активно. Патологическая анатомия. Микроскопически отмечают разрастание грануляционной ткани в окружности верхушки корня. По периферии грануляционная ткань созревает, образуя фиброзную капсулу, и возникает гранулема. В верхушечной части корня, непосредственно прилегающей к разрастаниям грануляционной ткани, обнаруживают участки рассасывания цемента, иногда и дентина. На участках корня, соприкасающихся с ее капсулой, нередко отмечают новообразование* цемента, а иногда и отложение избыточного цемента. В зависимости от строения гранулемы различают: 1) простую гранулему, состоящую из элементов соединительной (грануляционной) ткани; 2) эпителиальную гранулему, в которой между участками грануляционной ткани находятся тяжи эпителия; 3) кистевидную гранулему, содержащую полости, выстланные эпителием. Клиническая картина. Течение гранулематозного периодонтита бывает различным. Нередко гранулема долго не увеличивается или растет крайне медленно. При этом больные часто не предъявляют жалоб. Лишь случайно при рентгенологическом исследовании обнаруживают гранулематоз-ный очаг. Гранулемы, так же как и очаги хронического гранулирующего периодонтита, нередко располагаются не у самой верхушки корня зуба, а неско- лько сбоку. При этом на поверхности альвеолярного отростка соответственно проекции верхушки корня в результате происходящей перестройки костной ткани и явлений оссифицирующего периостита можно выявить небольшое безболезненное выбухание без четких границ. У некоторых больных гранулема постепенно увеличивается. Обычно это связано с обострениями воспалительного процесса и соответствующими изменениями в ткани гранулемы (гиперемия, отек, увеличение количества нейтро^фильных лейкоцитов, абсцедирование). При обострении хронического процесса нарушается целость капсулы гранулемы, а в окружающих тканях возникают реактивные воспалительные и дистрофические процессы с преобладанием резорбции прилежащих участков стенок зубной альвеолы. Клинически эти обострения проявляются различно. В одних слуц чаях появляется некоторая чувствительность, а иногда и болезненность при перкуссии и надавливании на зуб, а в других — явления острого периодонтита. В дальнейшем по мере стихания воспаления в окружности увеличившегося околоверхушечного воспалительного очага вновь образуется капсула. Диагностика основывается на клинической картине, но чаще всего на рентгенологических данных. На рентгенограмме при гранулематозном периодонтите в околоверхушечной области виден округлый очаг разрежения костной ткани с четкими ровными границами. При правильно проведенном консервативном лечении на месте гранулематозного очага выявляют изменения, характерные для фиброзного периодонтита, или образование участка склерозированной костной ткани (см. рис. 7.3,6). Дифференциальная диагностика. Хронический Гранулематозный периодонтит следует дифференцировать от околокорневой кисты, особенно при выбухании кортикальной пластинки альвеолярного отростка. На рентгенограмме при гранулематозном периодонтите обнаруживают участок резорбции кости 0,5—0,7 см диаметром, при кисте видна значительная резорбция кости с четкими контурами. Фиброзный периодонтит. Под влиянием лечебных мероприятий, иногда и самопроизвольно может произойти рубцевание гранулирующего или гранулематозного очага в периодонте и восстановление на этом участке костной ткани. При этом в окружности верхушки корня образуется ограниченный воспалительный очаг вследствие разрастания фиброзной ткани — фиброзный периодонтит. Однако имеются данные, на основании которых можно полагать, что он иногда развивается и самостоятельно, т.е. без предшествующего гранулирующего или гранулематозного периодонтита. Нередко причиной фиброзного периодонтита являются окклюзионные перегрузки зуба. веоляр-рхушки КИ КО- ) пери-ненное ческой ческих гозном виден четки-прове-грану-»актер->азова-ш (см. I Патологическая анатомия. Микроскопически при фиброзном периодонтите участок периодонта удаленного зуба утолщен, плотен. Утолщенные участки корневой оболочки в области локализации патологического процесса, как правило, бледно-розовой окраски. Эти изменения оболочки корня захватывают в некоторых случаях лишь окружность его верхушки, в других — процесс бывает диффузным и распространяется на весь пери-одонт. Очень часто фиброзный периодонтит сопровождается избыточным образованием цемента — гиперцементозом. При микроскопическом исследовании обнаруживаются бедные клетками пучки грубоволокни-стой соединительной ткани, между которыми изредка располагаются очажки круглоклеточной инфильтрации. Нередко среди фиброзной ткани можно выявить участки грануляционной ткани различных размеров. На участках корня, ранее подвергшихся резорбции, имеются отложения вторичного цемента. Иногда массы такого избыточного цемента наслаиваются почти по всей поверхности корня. В отдельных случаях происходит склерозирование костной ткани, прилегающей к фиброзно-измененному периодонту. Клиническая картина. При фиброзном периодонтите больные обычно жалоб не предъявляют. При жевании или перкуссии и& ощущают боли в зубе. При обследовании полости рта можно обнаружить зуб с некротизированной пульпой. Только при редко возникающем обострении процесса появляется болезненность при жевании. Исследование зуба и постукивание по его коронке вдоль продольной оси могут быть слабоболезненными. Диагностика основывается на данных рентгенографии. На рентгенограмме выявляют расширение линии периодонта, главным образом у верхушки корня зуба. Иногда в результате гиперце-ментоза обнаруживают значительное утолщение верхушечного участка корня. Костная пластинка, ограничивающая расширенную линию периодонта, нередко утолщена, склерозирована (рис. 7.3,в). Дифференциальный диагноз проводят по рентгенологической картине.
|
||||||||||
|
Последнее изменение этой страницы: 2017-02-19; просмотров: 220; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.188.152.162 (0.071 с.) |